Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Pediatría
versión impresa ISSN 0034-7531
Rev Cubana Pediatr vol.84 no.4 Ciudad de la Habana oct.-dic. 2012
ARTÍCULO ORIGINAL
Morbilidad asociada a la edad gestacional en neonatos prematuros tardíos
Gestational age-associated morbidity in late preterm neonates
MSc. Dr. Luís Alfonso Mendoza Tascón,I Dra. Diana Maria Rueda Giraldo,II Dra. Katherine Paola Gallego Henao,III Dr. Milton Fabián Vásquez Martínez,IV Dra. Jenny Lorena Celis Quintero,II Dr. Juan Carlos de León Suárez,IV Dra. María Acuña PoloIV
IFundación Hospital San José de Buga. Unidad Central del Valle. Tuluá, Colombia.
IIClínica Comfenalco-UniLibre. Cali, Colombia.
IIIHospital "Evaristo García". Cali, Colombia.
IVHospital "Tomás Uribe Uribe". Tuluá, Colombia.
RESUMEN
Objetivo: comparar la morbilidad a corto plazo, intervenciones, estancia hospitalaria y los costos de prematuros de 34 semanas, con prematuros mayores a 34 semanas (35-36 semanas), hospitalizados en la Unidad de Cuidados Intensivos Neonatales de la Fundación Hospital San José de Buga, Colombia, entre el 19 de septiembre de 2005 y el 18 de septiembre de 2011.
Métodos: estudio de cohorte retrospectivo, con 40 recién nacidos de 34 semanas de gestación y 129 de 35-36. Se evaluaron factores materno-neonatales y terapias aplicadas. El análisis incluyó estadísticas descriptivas y análisis bivariado. Para las asociaciones se empleó el riesgo relativo con su intervalo de confianza de 95 %, así como la prueba de chi2 de Pearson de independencia.
Resultados: se hallaron morbilidades respiratorias en el 32,5 %, ictericia en el 29 %, morbilidades gastrointestinales en el 13,6 %, metabólicas en el 13,6 %, cardiacas en el 1,8 %, hematológicas en el 1,2 %, e hipotermia y sepsis también en el 1,2 %. La falla renal se produjo en el 0,6 %, sin diferencias estadísticas entre los 2 grupos. Se halló diferencia estadísticamente significativa (p< 0,05) para tiempo de ayuno (> 2 días), administración de nutrición parenteral, horas de oxigenoterapia (> 2 y 5 días), horas de ventilación mecánica y estancia prolongada (> 7 días), y fueron los neonatos de 34 semanas los más afectados. El peso, talla y perímetro cefálico al nacer y egreso, fueron menores en aquellos de 34 semanas, mientras el retardo del crecimiento intrauterino fue superior en los de 35 y 36 semanas (26,4 vs. 7,5 %; RR: 1,3; IC 95 %: 1,1-1,5; p< 0,05). La atención hospitalaria de los neonatos de 34 semanas, resulta, por tanto, ser 1,6 y 0,6 veces más costosa en dinero, que la de los de 35 y 36 semanas.
Conclusiones: el prematuro tardío debe considerarse inmaduro y con riesgo de morbilidad y mortalidad. Estos tienen gran incidencia de ictericia, morbilidad respiratoria, gastrointestinal y metabólica. Pero, los de 34 semanas, comparados con los de 35 y 36 semanas, requieren más intervenciones.
Palabras clave: prematuro tardío, morbilidad a corto plazo, peso al nacer.
ABSTRACT
Objective: to compare the short-term morbidity, the number of interventions, the length of stay at hospital and the incurred costs between 34-weeks neonates and over-34 weeks newborns, who had been admitted to the neonatal intensive care units of Fundacion Hospital San Jose de Buga in Colombia from September 19th 2005 to September 18th 2011.
Methods: retrospective cohort study in forty 34-weeks newborns and one hundred twenty nine 35-36 weeks neonates. Maternal and neonatal factors as well as applied therapies were evaluated. The analysis covered summary statistics and bivariate analysis. For finding association, the relative risk with 95 % confidence interval, and the Pearson's chi square test of independence were used.
Results: respiratory morbidity was found in 32.5 % of patients, jaundice in 29 %, gastrointestinal morbidity in 13.6 %, metabolic morbidity in 13.6 %, cardiac morbidity in 1.8 %, hematological morbidity in 1.2 % and hypothermia and sepsis were seen in 1.2 % of patients. Renal failure affected 0.6 % of neonates, without statistical difference between the groups. There was statistically significant difference (p< 0,05) for fasting time (over 2 days), parenteral nutrition and time of oxygen therapy (more than 2 and 5 days, respectively), time of mechanical ventilation and long stays at hospital (over 7 days); the 34-weeks neonates were the most affected in terms of morbidity. Weight, size and head perimeter figures at birth and at discharge from the hospital were lower in the 34 weeks group, whereas the delayed intrauterine growth was greater in the 35 and 36 weeks neonates (26,4 vs. 7,5 %; RR: 1,3; IC 95 %: 1,1-1,5; p< 0,05). The care of 34 week neonates at hospital is, therefore, 1.6 and 0.6 times more expensive than that of 35 and 36-weeks newborns.
Conclusions: the late preterm infant should be considered as immature with morbidity and mortality risks. The incidence of jaundice, respiratory, gastrointestinal and metabolic morbidities is high; however, the 34-week newborns require more interventions than the 35 and 36 weeks neonates.
Key words: late preterm infant, short-term morbidity, birthweight.
INTRODUCCIÓN
El parto prematuro es el factor determinante más importante de morbilidad y mortalidad neonatal en los países desarrollados,1 que ocurre de manera espontánea o por intervención obstétrica.2 El término prematuro tardío (PT) fue definido por los participantes en un taller en 2005 en el Eunice Kennedy Shriver National Institutes of Child Health, and Human Development of the National Institutes of Health que define como prematuro tardío, al neonato nacido de 34 y 36 semanas de gestación.3
El porcentaje de PT vivos en los Estados Unidos aumentó entre 1990 y 2006 del 7,3 al 9,14 %, un aumento del 25 %.4 Este aumento representó el 84 % del aumento en la tasa de nacimientos prematuros durante ese mismo periodo. Alrededor de 75 % de los partos prematuros son clasificados como PT,5 y cerca de la tercera parte terminan hospitalizados en la Unidad de Cuidados Intensivos Neonatales (UCIN).6 Este aumento se cree es atribuible, en gran parte, al aumento de intervenciones obstétricas, a menudo como resultado de complicaciones maternas o condiciones médicas preexistentes (trastornos hipertensivos del embarazo, diabetes y asma).7
Comparado con el recién nacido a término (RNT), el PT presenta mayor índice de morbilidad y mortalidad, debido a las características específicas limítrofes que presentan en los diferentes órganos.1,8-13 El objetivo de este trabajo es comparar la morbilidad a corto plazo, las intervenciones, la estancia hospitalaria y los costos de prematuros de 34 semanas con prematuros mayores a 34 semanas (35-36 semanas), hospitalizados en la UCIN de la Fundación Hospital San José de Buga, Colombia, entre el 19 de septiembre de 2005 y el 18 de septiembre de 2011.
MÉTODOS
Se realizó un estudio de cohorte retrospectivo, con 169 PT, que se obtuvieron de los 500 PT de los 2 724 ingresos neonatales hospitalarios entre el 19 de septiembre de 2005 y el 18 de septiembre de 2011. Se incluyeron neonatos de ambos sexos con edad gestacional entre 34 y 36 semanas de gestación, egresados vivos. Fueron excluidos aquellos con malformaciones congénitas mayores y cromosomopatías compatibles y no compatibles con la vida, y otros cuyo ingreso hubiese sido por ausencia de madre o acudiente, o datos incompletos.
Con el programa Epidat® 3.1 se calculó el tamaño de muestra, teniendo en cuenta una proporción de casos expuestos de 34 % y una proporción de controles expuestos de 12 %, con una relación de expuestos y no expuestos de 1:3, un nivel de confianza de 95 % y un poder de 80 %, con corrección de Yates. Nuestra población de estudio fue de 169 neonatos, que nacieron entre las 34-36 semanas de gestación: 40 de 34 semanas de gestación, y 129 de 35-36 semanas de gestación, que se extrajeron de la población mediante un muestreo aleatorio simple.
Se consideró como exposiciones fijas la edad gestacional de 34 semanas a 36 semanas, determinada por el test de Ballard modificado, realizado al momento del ingreso del recién nacido, y teniendo en cuenta fecha de última menstruación o estudio ecográfico temprano. Los eventos a determinar son las morbilidades a corto plazo, es decir, ocurridas al nacer y durante la hospitalización, así como las terapias e intervenciones realizadas y los costos generados por estas atenciones en moneda colombiana.
Las fuentes de la información fueron una base de datos que se lleva prospectivamente y las historias clínicas (materna, gestacional y neonatal). Para el análisis estadístico, los datos fueron trasladados a Stata® 11.0. Las variables continuas se expresaron acordando su distribución para comparar diferencias, y se evaluaron empleando la prueba de Mann-Whitney. Algunas variables se agruparan en rangos para su análisis. Las variables categóricas se expresaron en frecuencias y proporciones, y fueron comparadas usando la prueba de chi2. Para determinar la asociación entre cada variable y prematuridad tardía de riesgo, se calculó el riesgo relativo (RR) con intervalo de confianza del 95 % (IC 95 %). Se contó con la autorización del Comité de Ética de las instituciones participantes, que consideró el estudio de bajo riesgo por carecer de intervenciones que causen daño físico o psicológico. Además, carece de conflicto de intereses desde el punto de vista de patrocinios o remuneración alguna.
RESULTADOS
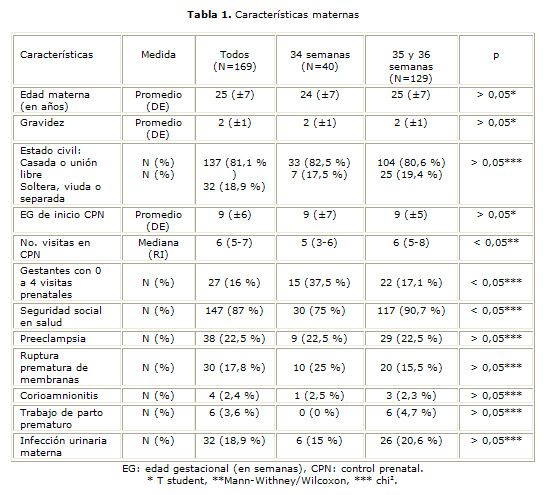
Durante el periodo del estudio, 169 neonatos PT fueron incluidos, 40 de 34 semanas y 129 de 35 y 36 semanas. El 50 % (n= 20) de los recién nacidos de 34 semanas nacieron por cesárea, y el 54,3 % (n= 70) de los prematuros de 35-36 semanas también nacieron por esta vía (p> 0,05). El 87 % (n= 147) tenía algún régimen de seguridad social en salud (30,8 % al contributivo y el 56,2 % al subsidiado), mientras el 13 % (n= 22) carecía de él.
Se encontraron diferencias estadísticamente significativas para número de visitas prenatales y seguridad social en salud (p< 0,05). Los neonatos de 34 semanas tuvieron 5 visitas (RI: 3-6) y los de 35-36 semanas 6 visitas (RI: 5-8). El 25 % de las madres de los recién nacidos de 34 semanas vs. el 9,3 % de las madres de los de 35-36 semanas no tuvieron seguridad social en salud. El realizar menos de 5 visitas prenatales (RR: 2,1; IC 95 %: 1,3-3,6; p< 0,05) y el carecer de seguridad social en salud (RR: 2,2; IC 95 %: 1,3-3,9; p< 0,05), estuvieron asociados a nacer de 34 semanas. Para el resto de variables no se halló diferencia estadística (tabla 1).
El promedio de edad de los neonatos del estudio fue 0 días (± 0), el 55 % (n= 93) de los prematuros fueron varones y el 53,3 % (n= 90) nacieron por cesárea. Se halló diferencia estadísticamente significativa para número de recién nacidos con nutrición parenteral (NPT), ya que el 20 % (n= 8) de los de 34 semanas recibieron NPT, mientras solo el 7 % (n= 9) de los de 35-36 semanas (p< 0,05) necesitó de ese recurso. Los neonatos de 35-36 semanas requirieron más horas de oxigenoterapia y de ventilación mecánica (p< 0,05). Los recién nacidos de 34 semanas tuvieron una estancia hospitalaria más larga que los de 35-36 semanas, diferencia que fue estadísticamente significativa (p< 0,05). Para las otras variables no se halló diferencia estadística (tabla 2).
Al momento del ingreso, los neonatos de 34 semanas tuvieron menos peso, menos talla y menos perímetro cefálico que los de 35-36 semanas (p< 0,05), aunque no se hallaron diferencias estadísticamente significativas para los promedios de los percentiles de peso, talla y perímetro cefálico al nacer (tabla 3); sin embargo, el 26,4 % de los neonatos de 35 y 36 semanas tuvieron un peso al nacer por debajo del percentil 10, mientras que esto ocurrió en el 7,5 % de los de 34 semanas (p< 0,05), hallazgo no identificado para percentil de la talla y el perímetro cefálico al nacer. En cuanto a los percentiles de los parámetros antropométricos al egreso, se encontró que el 39,4 % de los neonatos de 35 y 36 semanas egresaron con un peso por debajo del percentil 10, mientras esto ocurrió en el 42,5 % de los de 34 semanas, diferencia que no es estadísticamente significativa. Tampoco se halló diferencia estadísticamente significativa para percentil de talla y perímetro cefálico al egreso.
Se hallaron morbilidades respiratorias (maladaptación pulmonar y la taquipnea transitoria principalmente) en el 32,5 % (n= 55), ictericia en el 29 % (n= 49), retardo del crecimiento extrauterino (RCEU) en el 23,7 % (n= 40), morbilidad gastrointestinal en el 13,6 % (n= 23), metabólica en el 13,6 % (n= 23), y cardiaca, hematológica, infecciosa, hipotermia y renal con menos del 2 %, sin embargo, sin diferencia estadísticamente significativa entre los 2 grupos (p> 0,05). No hubo complicaciones neurológicas, síndrome de escape de aire, retinopatía de la prematuridad, ni tampoco mortalidad entre los 2 grupos (tabla 4). Por otra parte, se encontró más bajo peso al nacer (p< 10) entre los neonatos de 35-36 semanas que entre los de 34 semanas, diferencia que fue estadísticamente significativa, con RR de 2,9 (IC 95 %: 1,1-7,6, p< 0,05).
Tabla 4. Morbilidad neonatal
| | | | 35 y 36 semanas (N=129) | | p |
| RCIU N (%) | 41 (24,3 %) | 3 (7,5 %) | 34 (26,4 %) | 1,3 (1,1-1,5) | < 0,05 |
| RCEU N (%) | 70 (41,4 %) | 17 (42,5 %) | 53 (40,9 %) | 1,1 (0,6-1,9) | > 0,05 |
| Morbilidad respiratoria | 55 (32,5 %) | 13 (25 %) | 42 (15,5 %) | 1 (0,8-1,2) | > 0,05 |
| Ictericia | 49 (29 %) | 9 (22,5 %) | 40 (31 %) | 1,1 (0,9-1,3) | > 0,05 |
| Morbilidad gastrointestinal | 23 (13,6 %) | 6 (15 %) | 17 (13,2 %) | 1,2 (0,3-3,4) | > 0,05 |
| Morbilidad metabólica | 23 (13,6 %) | 5 (12,5 %) | 18 (14 %) | 1,02 (0,8-1,3) | > 0,05 |
| Morbilidad cardiaca | 3 (1,8 %) | 1 (2,5 %) | 2 (1,6 %) | 1,6 (0,03-32) | > 0,05 |
| Morbilidad hematológica | 2 (1,2 %) | 1 (2,5 %) | 1 (0,8 %) | 3,2 (0,04-259,6) | > 0,05 |
| Hipotermia | 2 (1,2 %) | 0 (0 %) | 2 (1,6 %) | 1,3 (1,2-1,4) | > 0,05 |
| Morbilidad infecciosa: sepsis | 2 (1,2 %) | 1 (2,5 %) | 1 (0,8 %) | 0,7 (0,2-2,6) | >0,05 |
| Morbilidad renal: falla renal | 1 (0,6 %) | 0 (0 %) | 1 (0,8 %) | 1,3 (1,2-1,4) | > 0,05 |
*** Chi2 de Pearson, RCIU: retardo de crecimiento intrauterino, TT: taquipnea transitoria,
VO: vía oral, RGE: reflujo gastroesofágico, ECN: enterocolitis necrotizante.
Los recién nacidos de 34 semanas tuvieron más riesgo de recibir NPT (RR: 2,2; IC 95 %: 1,2-4; p< 0,05), oxígeno por más de 48 horas (RR: 2,2; IC 95 %: 1,2-3,9; p< 0,05), oxígeno por más de 5 días (RR: 2,2; IC 95 %: 1,1-4,7; p< 0,05) y más de una semana de hospitalización (RR: 2,8; IC 95 %: 1,6-4,6; p< 0,05) (tabla 5). Dos de los neonatos de entre 35-36 semanas tuvieron 230 y 354 horas de ventilación, lo cual afectó el promedio de ventilación mecánica en este grupo, sin embargo no hubo diferencia estadísticamente significativa por encima de las 72 horas de ventilación mecánica entre los 2 grupos. El 20 % de los neonatos de 34 semanas tuvieron ayuno por 2 días o más, mientras esto ocurrió en el 7 % de los de 35-36 semanas (RR: 2,2; IC 95 %: 1,2-4; p< 0,05). El 7,5 % de los prematuros de 34 semanas tardaron más de 7 días en recibir alimento, mientras esto aconteció solo en el 3,1 % de 35-36 semanas. El 50 % de los recién nacidos de 34 semanas permanecieron hospitalizados por más de 7 días, mientras esto ocurrió en el 19,4 % de los de 35 y 36 semanas (RR: 2,8; IC 95 %: 1,6-4,6; p< 0,001). Mientras los costos de la atención a un neonato de 34 semanas le reporta a las aseguradoras en salud USD 3 138,34, con uno de 35 semanas la suma es de USD 1 957,82 y de 36 semanas USD 1 192,50; es decir, la atención a un neonato de 34 semanas resulta ser 160 % y 60 % veces más costosa, que a uno de 35 y 36 semanas.
DISCUSIÓN
Con este trabajo se propuso evaluar la morbilidad neonatal en PT, comparando, además, los resultados de los prematuros de 34 semanas y de 35 a 36 semanas.
En los últimos años, los prematuros supusieron un 9-12,5 % de todos los nacimientos en Estados Unidos,14-18 lo cual, asociado al aumento de nacimiento de pretérminos entre las 34 y 36 semanas, constituyen más del 70 % de estos nacimientos.16,19,20
El 87 % de nuestros neonatos tenían seguridad social en salud. El 53,3 % nacieron por cesárea (por enfermedades maternas y neonatales), que incluyeron principalmente preeclampsia (26,2 %), ruptura prematura de membranas (17,8 %) y trabajo de parto prematuro espontáneo (3,6 %). Este aumento de nacimiento de PT puede estar asociado a cambios demográficos, tratamiento de infertilidad, incremento de la edad materna, aumento de gestaciones múltiples, comorbilidades maternas y neonatales (preeclampsia, corioamnionitis, desprendimiento de placenta, ruptura prematura de membranas, partos prematuros previos, compromiso fetal, intervalo corto entre gestaciones, oligohidramnios y sangrado en el embarazo).21
El control prenatal es una de las conductas que permiten reducir la morbilidad y mortalidad materno-perinatal. Al momento del nacimiento, (34-36 semanas) una gestante debe, como mínimo, haber realizado entre 5 y 8 visitas a los controles prenatales en nuestro país. Encontramos que 37,5 % (n= 15) de madres de neonatos de 34 semanas realizaron menos de 5 visitas prenatales, y entre ellas 5 (12,5 %) no tuvieron ningún control prenatal, mientras que 17,1 % (n= 22) de gestantes que tuvieron hijos entre 35-36 semanas tuvieron menos de 5 controles, y 4 (3,1 %) ninguna visita prenatal. Se evidencia entonces que, el hecho de no realizar control prenatal o asistir menos de 5 veces a control prenatal, está asociado a tener un neonato de 34 semanas (RR: 2,1; IC 95 %: 1,3-3,6; p< 0,05).
Los prematuros de 34 semanas requirieron más NPT (RR: 2,2; IC 95 %: 1,2-4; p< 0,05), más de 48 horas de oxigenoterapia (RR: 2,2; IC 95 %: 1,2-3,9; p< 0,05) y oxigenoterapia por más de 5 días (RR: 2,2; IC 95 %: 1,12-4,7; p< 0,05) que los de 35-36 semanas.
Los PT tienen mayor riesgo de desarrollar dificultad respiratoria cuando se comparan con los RNT (28,9 vs. 4,2 % respectivamente), con un riesgo 9 veces mayor. La insuficiencia respiratoria se incrementa significativamente con cada semana por debajo de la 39 semanas de gestación: 30 x 1 000 nacidos vivos (NV) a las 34 semanas, 14 x 1 000 NV a las 35 semanas y 7,1 x 1 000 NV a las 36 semanas de gestación.22 Los PT, cuando son comparados con los RNT, requirieron más surfactante, mayor frecuencia y horas de oxigenoterapia, y más horas de ventilación mecánica.23
El ayuno por 48 horas o más fue mayor entre los neonatos de 34 semanas, comparado con los de 35 y 36 semanas. El 7,5 % de prematuros de 34 semanas tardaron más de 7 días en recibir alimento, mientras esto aconteció solo en el 3,1 % de los de 35-36 semanas.
Los prematuros de 34 semanas egresaron con más bajo peso de la UCIN cuando se compararon con aquellos de 35 y 36 semanas (2 040 g; IC 95 %: 1 850-2 310 g vs. 2 340 g; IC 95 %: 2 090-2 310 respectivamente; p< 0,05). El 24,3 % de todos los PT nacieron con peso inferior al percentil 10. Mientras el 10 % de los neonatos de 34 semanas nacieron con peso inferior al percentil 10, el grupo de 35-36 semanas fue el más afectado, con 26,4 % (RR: 1,3; IC 95 %: 1,1-1,5; p< 0,05). No se halló diferencia estadísticamente significativa entre los promedios de los percentiles de peso, talla, perímetro cefálico al nacer y al egreso hospitalario, pero sí hubo una diferencia estadísticamente significativa para retardo del crecimiento intrauterino (RCIU) entre los dos tipos de PT comparados, hallazgo similar al de Rojas P y otros.23
Se encontró que 41,4 % tuvo RCEU, el 32,5 % morbilidad respiratoria, el 29 % ictericia, el 13,6 % morbilidad gastrointestinal y metabólica, el 1,8 % ductus arterioso permeable, el 2,4 % hipotermia, el 1,2 % morbilidad hematológica y sepsis, mientras el 0,6 % falla renal aguda; sin embargo, no hubo diferencia estadísticamente significativa al comparar la morbilidad de los neonatos de 34 con los de 35 y 36 semanas. En ninguno de los neonatos se encontraron complicaciones neurológicas, o de otro tipo. A pesar de que no hallamos mortalidad en este grupo de neonatos, los PT representan el 70 % de nacimientos prematuros, y su mortalidad a las 34 semanas de edad gestacional es 1,1 x 1 000 NV, 1,5 x 1 000 NV a las 35 semanas y 0,5 x 1 000 NV a las 36 semanas, en relación con la del RNT, que es de 0,2 x 1 000 NV.20
Si bien los PT no tienen una elevada mortalidad y morbilidad de forma individual, sí suponen en su conjunto, por su frecuencia, un problema neonatal. Los PT experimentan morbilidad durante la hospitalización con una frecuencia 7 veces mayor que los RNT.21 El 75 % de estos recién nacidos presentan uno o más problemas o intervenciones, lo cual indica que su morbilidad no es despreciable,20como por ejemplo, la hipoglicemia, la necesidad de infusiones de soluciones glucosadas endovenosas24 y la hipotermia, que se presenta con una relación aproximada de 10:1 entre PT cuando se compara con neonatos nacidos a término.24 Igualmente se presentan problemas relacionados con la alimentación, como la alteración de la motilidad intestinal, la incoordinación de la succión-deglución,24 problemas respiratorios (3,6-28,9 %), ictericia16,24 e inmadurez inmunológica,25 que se traduce en mayor riesgo de infecciones. Demestre X y otros,26 informan una incidencia de problemas neonatales en PT, como son, la hiperbilirrubinemia (16,1 %), problemas respiratorios (13,6 %), taquipnea transitoria (9,4 %), hipoglicemia (4,7 %), enfermedad de membrana hialina (3,2 %) y apneas (2,3 %), cifras muy similares a las halladas en nuestro trabajo.
Otro aspecto importante es la hospitalización prolongada de estos neonatos. Pulver y otros20 informan que el 40 % de PT tuvieron una hospitalización prolongada (definida como el alta de la madre antes que la del neonato), la cual fue más frecuente entre los nacidos de 34 semanas, comparado con los nacidos a la semana 36. En este trabajo, los neonatos de 34 semanas tuvieron una mediana de días de hospitalización de 8 (RI: 4-11 días), mientras los neonatos pretérmino entre 35 y 36 semanas permanecieron en la UCIN 4 días (3-7 días), lo cual configura a la edad de 34 semanas en un riesgo de estancia mayor a 7 días (RR: 2,8; IC 95 %: 1,6-4,6; p< 0,05). Para Rojas P y otros,23 los neonatos PT tuvieron una estancia hospitalaria más prolongada que los de 37-41 semanas (9 días; RI: 4-16 días vs. 4 días; RI: 2-8 días respectivamente; p< 0,001). Esta estancia prolongada estuvo directamente asociada a los costos generados por las atenciones hospitalarias, y fue 1,6 y 0,6 veces más costoso atender a un neonato de 34, que a uno de 35 y 36 respectivamente.
En esta población estudiada no se registraron muertes, sin embargo, la mortalidad del PT es superior a la del RNT. Las tasas de mortalidad por cada 1 000 NV para los neonatos de 34 semanas es de 7,1 (RR: 9,5; IC 95 %: 8,4-10,8; p< 0,05), 35 semanas de 4,8 (RR: 5,6; IC 95 %: 5,6-7,2) y para 36 semanas de 2,8 (RR: 3,7; IC 95 %: 3,3-4,2; p< 0,05). Después de corregir por anomalías congénitas, la prematuridad tardía aumenta el riesgo de muerte en el período neonatal temprano 4,5-5,6 veces, la muerte neonatal tardía 2-2,9 veces, la muerte posneonatal 2-2,6 veces y la mortalidad infantil 2,5-3,2 veces, cifras superiores a las presentadas en RNT.21
La principal limitación del estudio fue que la muestra se recogió desde el año 2005, lo cual causa problemas con la calidad de los datos, pues hubo variables que pudieron ser importantes y no fueron evaluadas, como algunos aspectos de la nutrición enteral como kcal/kg, dosis de aumento, tiempo en alcanzar las 120 kcal/kg/día, por ejemplo.
Una perspectiva futura es la realización de un estudio prospectivo que compare los resultados en cuanto a morbilidad y mortalidad del neonato PT, con el RNT. Se debe siempre considerar al PT un neonato inmaduro (no deben ser considerados casi maduros) y con riesgos de morbilidad, con capacidad de respuesta compensadora limitada frente a los cambios extrauterinos, con mayores ingresos a las UCIN, con mayor estancia hospitalaria e involucrando alto costo de salud. Por lo anterior, ameritan una vigilancia estricta desde el momento del nacimiento, para evitar complicaciones potencialmente letales.
REFERENCIAS BIBLIOGRÁFICAS
1. Kramer MS, Demissie K, Yang H, Platt RW, Sauvé R, Liston R. The contribution of mild and moderate preterm birth to infant mortality. Fetal and Infant Health Study Group of the Canadian Perinatal Surveillance System. JAMA. 2000;284(7):843-9.
2. Klebanoff MA. Conceptualizing categories of preterm birth. Prenat Neonatal Med. 1998;3(1):13-5.
3. Raju TN, Higgins RD, Stark AR, Leveno KJ. Optimizing care and outcome for late-preterm (near-term) infants: a summary of the workshop sponsored by the National Institute of Child Health and Human Development. Pediatrics. 2006;118:1207-14.
4. Hamilton BE, Martin JA, Ventura SJ. Births: preliminary data for 2008. Natl Vital Stat Rep. 2010;58(16):1-17.
5. Adamkin D. Late preterm infants: severe hyperbilirubinemia and postnatal glucose homeostasis. J Perinatol. 2009;29:S12-7.
6. Villar J, Abalos E, Carroli G, Giordano D, Wojdyla D, Piaggio G, et al. Heterogeneity of perinatal outcomes in the preterm delivery syndrome. Obstet Gynecol. 2004;104(1):78-87.
7. Joseph KS. Obstetric intervention, stillbirth, and preterm birth. Semin Perinatol. 2002;26(4):250-9.
8. Laptook A, Jackson GL. Cold Stress and hypoglycemia in the late preterm ("near-term") infant: impact on nursery of admission. Semin Perinatol. 2006;30:24-7.
9. Neu J. Gastrointestinal maturation and feeding. Semin Perinatol. 2006;30:77-80.
10. Kien CL, McClead RE, Cordero L Jr. Effects of lactose intake on lactose digestion and colonic fermentation in preterm infants. J Pediatr. 1998;133:401-5.
11. Gartner LM, Herschel M. Jaundice and breastfeeding. Pediatr Clin North Am. 2002;48:389-99.
12. Ward RM. Drug disposition in the late preterm ("near-term") newborn. Semin Perinatol. 2006;30:48-59.
13. Clapp DW. Developmental regulation of the immune system. Semin Perinatol. 2006;30:69-72.
14. Hoyert DL, Mathews TJ, Menacker F, Strobino DM, Guyer B. Annual summary of vital statistics: 2004. Pediatrics. 2006;117:168-83.
15. Watchko JF. Hyperbilirubinemia and bilirubin toxicity in the late preterm infant. Clin Perinatol. 2006;33:839-52.
16. Watchko JF. Identification of neonates at risk for hazardous hyperbilirubinemia: emerging clinical insights. Pediatr Clin North Am. 2009;56:671-87.
17. Bhutani VK, Johnson L. Kernicterus in late preterm infants cared for as term healthy infants. Semin Perinatol. 2006;30:89-97.
18. McIntire D, Leveno K. Neonatal Mortality and Morbidity Rates in Late Preterm Births Compared With Births at Term. Obstetrics & Gynecology. 2008;111(1):35-41.
19. Cohen-Wolkowiez M, Moran C, Benjamin D, Cotten CM, Clark RH, Benjamin DK Jr, et al. Early and Late Onset Sepsis in Late Preterm Infants. Ped Infect Dis. 2009;28:1052-6.
20. Pulver L, Denney J, Silver R, Young P. Morbidity and Discharge Timing of Late Preterm Newborns. Clinical Pediatrics. 2010;49:1061-7.
21. Engle W. Morbidity and Mortality in Late Preterm and Early Term Newborns: A Continuum. Clin Perinatol. 2011;38:493-516.
22. Mohan S, Jain L. Late Preterm Birth: Preventable Prematurity? Clin Perinatol. 2011;38:547-55.
23. Rojas P, Pavón A, Rosso M, Losada A. Complicaciones a corto plazo de los recién nacidos pretérmino tardíos. An Pediatr (Barc). 2011;75(3):169-74.
24. Lupiani P, Pozo E, Alvarez N, Cerrudo P, Cerrudo P, López S. Prematuros tardios. Problemas y seguimiento en Atencion Primaria. Can Pediatr. 2011;35(2):109-14.
25. Hanson L, Korotkova M, Lundin S. The transfer of immunity from mother to child. Annals of New York Academy of Sciences. 2003;987:199-206.
26. Demestre X, Raspall F, Martinez S, Vila C, Elizari MJ, Sala P. Prematuros tardíos: una población de riesgo infravalorada. An Pediatr (Barc). 2009;71(4):291-8.
Recibido: 16 de marzo de 2012.
Aprobado: 21 de mayo de 2012.
Luís Alfonso Mendoza Tascón. Fundación Hospital San José de Buga. Carrera 8 No. 17-20, Buga. Valle del Cauca, Colombia. Correo electrónico: lamendozat@gmail.com