Introducción
Luego de transcurridos los primeros cinco meses del año 2020, y aproximadamente seis meses después del diagnóstico del primer enfermo por “un nuevo virus respiratorio”, indudablemente, el tema de mayor actualidad en el mundo es el de la pandemia por la COVID-19, que no solo por su repercusión en la salud, sino también por su implicación económica y social. Las cifras de 6 325 303 personas infectadas y los 377 460 fallecidos en todo el mundo hasta el día 2 de junio 2020 justifican el interés y la preocupación internacional. En Cuba, se confirmaron hasta esa fecha 2 092 casos y de ellos 83 fallecidos.1
La morbilidad y mortalidad asociada a las infecciones por coronavirus (CoV) ha ido en aumento a través de los años a partir de las implicaciones causadas por los cuatro CoV humanos endémicos y habitualmente benignos, y los tres cuadros acontecidos en las dos últimas décadas: el síndrome respiratorio agudo severo (SARS-CoV), que en el año 2003 fue la causa de un brote respiratorio grave que apareció por primera vez en la provincia de Guangdong en China; posteriormente, el síndrome respiratorio del Medio Oriente (MERS-CoV), responsable de una epidemia que tuvo su mayor impacto en el 2012; y recientemente la nueva enfermedad que cursa específicamente con neumonía y en la que en el mes de diciembre del 2019 se diagnosticaron los primeros casos en la ciudad de Wuhan, en China y se demostró la presencia de un nuevo CoV que en enero de 2020 se denominó SARS-Cov-2 (por su similitud con el SARS-Cov) y en febrero la Organización Mundial de la Salud le acuño el término the novel coronavirus disease 2019 (COVID-19).2,3,4,5,6 Está bien documentada en la literatura, desde hace muchos años, la posibilidad de daño al sistema nervioso como complicación o parte de las enfermedades producidas por gran cantidad de virus y las evidencias de RNA de CoV en el sistema nervioso central (SNC) en pacientes con algunas enfermedades neurológicas, la comprobación de la capacidad neuroinvasiva de estos virus en modelos animales, las manifestaciones extrapulmonares en algunos enfermos y la información que el 25 % de los casos con MERS en Arabia Saudita presentaron confusión y el 8 % convulsiones, entre otros argumentos, indican que pueden ocurrir manifestaciones neurológicas durante y después de padecer esta nueva enfermedad. 3
La ocurrencia de crisis convulsivas cuando existe algún daño cerebral agudo (crisis sintomáticas agudas) es habitual. Las crisis epilépticas son una de las formas más frecuentes de presentación de disfunción aguda del SNC dependiente de intoxicaciones, traumatismos, procesos inflamatorios (infecciosos o no), metabólicos y vasculares, por varios mecanismos patogénicos. Además, puede suceder que estas agresiones sean la causa desencadenante de crisis epilépticas en pacientes con epilepsia diagnosticada.7
Evidentemente, en la situación actual y por el corto tiempo de evolución de la enfermedad, la decisión de la conducta a seguir con epilépticos y COVID-19 y con los que presentan crisis epilépticas en la fase aguda de la enfermedad, es una situación de incertidumbre. La conducta no se encuentra definitivamente precisada en los casos con enfermedades previas del sistema nervioso, ni ante la posibilidad de complicaciones de la enfermedad y su repercusión neurológica.
Por ser la COVID-19 una enfermedad de muy poco tiempo de haber sido descrita, la información que se presenta está basada fundamentalmente en la literatura.
El objetivo de este trabajo es describir los aspectos que consideramos de mayor relevancia en niños y adolescentes con crisis sintomáticas agudas, o diagnóstico de epilepsia, en tiempo de pandemia de la COVID-19.
Métodos
Las fuentes de información fueron las bases de datos: Medline/PubMed, Scielo y Clinical Key. La búsqueda se realizó utilizando palabras clave incluidas en el Descriptor de Ciencias de la Salud (DeCS), en idioma inglés o español, sin límite de tiempo, y todo tipo de publicación. Se seleccionaron los artículos relacionados con epilepsia, crisis epilépticas, y COVID-19. Cuando los artículos presentaban información similar, se seleccionaron los que se consideraron de mayor calidad científica y se priorizaron las revisiones.
Resultados
Crisis epilépticas y epilepsia en niños y adolescentes.
La ocurrencia de crisis epilépticas en niños y adolescentes puede ser por:8,9
El paciente ser epiléptico.
Ser ocasionada por un evento desencadenante agudo comprobado (crisis sintomática aguda).
Puede ser la primera crisis epiléptica que presenta un paciente y no se corrobora un desencadenante (primera crisis epiléptica sin desencadenante).
Esta última opción es la menos probable en pacientes con la COVID-19. No obstante, no puede excluirse totalmente esta posibilidad.
La epilepsia es la segunda causa de enfermedad neurológica crónica en la infancia y se conoce que tiene una prevalencia entre 6-8/1 000 habitantes en Cuba (muy variable en el mundo) y que entre el 15 y 45 % de los casos debutan en los primeros 10 años de vida.8) No sería sorprendente que un niño o adolescente que enferma con la COVID-19 tenga diagnóstico de epilepsia y que la infección constituya un factor pronóstico de su descompensación. Por otra parte, se conoce la posibilidad de que ocurran crisis sintomáticas agudas por: aumento de la temperatura en menores de seis años, por encefalitis, trastornos en la homeostasis u otras situaciones, generalmente menos frecuentes, que justifiquen su ocurrencia en niños con la COVID-19.9
Antes de determinar que un evento clínico de inicio súbito, terminación más o menos repentina y de duración breve, sea de origen epiléptico, debe realizarse el diagnóstico diferencial. Se impone considerar la posibilidad de que se corresponda con crisis cerebrales anóxicas, trastornos del sueño, trastornos motores no epilépticos, trastornos psicógenos o que pertenezca al grupo de “otros trastornos”, en que se reúnen entre otros, el vértigo y la migraña.8 Algunas de las manifestaciones clínicas incluidas en el diagnóstico diferencial de la epilepsia pueden ser manifestaciones que se presentan frecuentemente como síntomas neurológicos de la COVID-19,10,11) aunque ocurren con menos frecuencia en niños, pero que la indicación de medicamentos anticrisis epilépticas (MAC) puede ser causa de daño al paciente.
Es importante considerar que en general, padecer de epilepsia no aumenta el riesgo de adquirir la COVID-19. Así mismo, se debe tener en cuenta que la pandemia y además, las restricciones que implica, pueden causar estrés psicológico y emocional y está comprobado que estas situaciones puede inducir la ocurrencia de crisis epilépticas y también depresión.12,13,14
SARS-Cov-2 y la COVID-19
Los principales aspectos relacionados con el origen, desarrollo de la enfermedad y la manera en que el virus llega y actúa sobre el sistema nervioso, se presenta resumida en la figura 1.3,15,16
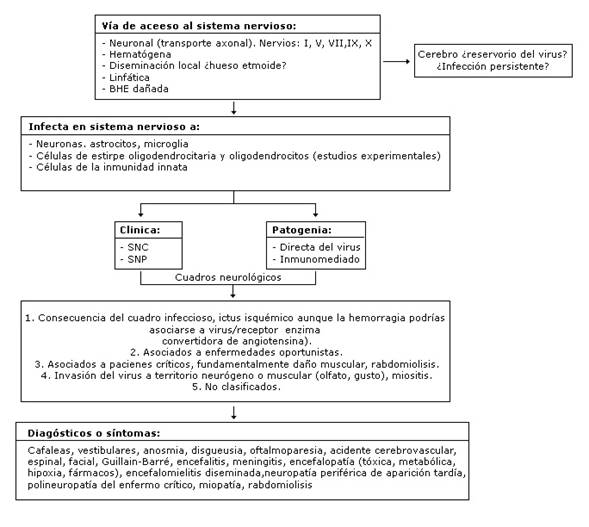
Fig. 1 Acceso del virus al sistema nervioso central, células con afectación comprobada, clasificación clínica por grupos causales y principales síntomas y diagnósticos.
En cualquiera de los cinco grupos de cuadros neurológicos pueden ocurrir crisis epilépticas dependientes de la invasión del virus al SNC o inmunomediada; o sea, crisis sintomáticas agudas, las que posiblemente justifican aproximadamente el 8 % de las convulsiones ocurridas en los casos con MERS,3) (aunque también pueden haber ocurrido en epilépticos ya diagnosticados). La capacidad de CoV de entrar en el SNC, puede ser la causa de: crisis febriles, convulsiones, encefalitis, encefalomielitis y otras.17
Medicamentos indicados para mejorar la respuesta inmune (en personas sanas) y atenuar las manifestaciones en caso de adquirir el SARS-CoV-2
El medicamento homeopático que se utiliza actualmente en todo el país para mejorar la inmunidad en la población es el PrevengHoVir®. Con su uso son varias las dudas cuando se trata de niños con epilepsia, discapacidad intelectual, uso de otros medicamentos, o la combinación de estas condiciones, debido a ser incluido el alcohol entre los componentes en la presentación más utilizada.
¿Cuánto es la cantidad de alcohol ingerida permisible para cada paciente sin provocar reacciones adversas o interacción medicamentosa?
¿Cuánto puede influir en el aumento de la excitabilidad neuronal de cada niño y adolescente con epilepsia?
¿Cuánto puede influir en el aumento de las reacciones adversas al administrar alcohol mientras se toman medicamentos, por ejemplo, las benzodiacepinas,?
¿Cuánto será necesario ingerir, para que se modifiquen los niveles de los antiepilépticos, y su eficacia?
¿Puede influir negativamente el alcohol -incluso en cantidades pequeñas- en aquellos con politerapia y habitualmente con medicamentos metabolizados en el hígado?
¿Cuánto puede influir en la modificación del sueño de un niño/adolescente con epilepsia y secundariamente, en el control de la enfermedad?
¿Cómo puede influir el medicamento con alcohol ante la combinación de los factores mencionados?
Parece que las respuestas exactas a estas preguntas no se conocen con certeza en estos momentos y entonces quedan dos opciones: utilizarlo o no en consenso entre profesionales de la salud y los familiares o los representantes legales de los niños y adolescentes (basado en opiniones personales o anécdotas), o la segunda; utilizar la opción del producto sin alcohol.
Es probable que la segunda opción sea la más segura en niños con antecedentes de crisis epilépticas o con diagnóstico de epilepsia.
anticrisis epilépticas
La determinación del uso de los medicamentos para la COVID-19 depende de los protocolos de actuación y la evaluación en cada caso. Ellos son:18,19,20,21
La hidroxicloroquina y cloroquina
Tiene interacción con medicamentos anticrisis (MAC) o también llamadas drogas antiepilépticos (DAE), ellos son: la fenitoina, el fenobarbital, la primidona y la carbamazepina, presentan interacción farmacológica. Estos medicamentos disminuyen las concentraciones de hidroxicloroquina y cloroquina, lo que puede implicar que disminuya su eficacia. Entonces, se debe considerar individualmente el uso de la hidroxicloroquina y la cloroquina, pero quedaría la opción de: administrarlas conociendo que puede disminuir su eficacia, o aumentar la dosis a ser administrada, lo que no parece corresponder con la mejor opción debido a las reacciones adversas conocidas por estos medicamentos y a su posible interacción también con otros fármacos utilizados en la COVID-19.
Además, se conoce que la hidroxicloroquina y la cloroquina, puede ser la causa de que ocurran crisis epilépticas.
Junto con los MAC pueden favorecer la ocurrencia de anormalidades en la conducción cardiaca. Esto implicaría vigilancia cardiovascular.
Por todo lo anterior, probablemente la mejor opción en epilépticos es no administrarla.
Antirretrovirales: lopinavir/ritonavir
Estos medicamentos están contraindicados (según algunos autores) junto con medicamentos altamente dependientes de la isoenzima CYP3A4, debido a que las concentraciones plasmáticas elevadas se pueden asociar a reacciones graves o mortales; además, los inductores de esta isoenzima pueden disminuir la acción de lopinavir. Esto implica determinar en cada paciente si se deben ajustar las dosis o se detiene su administración.21
English, citado por Sekhar Chatterjee21) sugiere en este caso, modificar el tratamiento anticrisis, sin embargo, cambiar de medicamento anticrisis en pacientes controlados por la posibilidad de que ocurra una interacción entre medicamentos no parece lo más lógico. Por otra parte, otros autores sugieren vigilancia cardiovascular y de las funciones hepáticas. 21,22,23) También se plantea que pueden prolongar el intervalo QT, sobre todo asociado a hidroxicloroquina.21
Probablemente, la mejor opción es administrar los antirretrovirales con precaución si se considera su uso en los protocolos de actuación médica. La vigilancia debe ser fundamentalmente en las funciones hepáticas y cardiovasculares.
La fenitoina disminuye los niveles en sangre de los antirretrovirales entre 30-50 %, por lo que algunos autores sugieren aumentar la dosis del antiviral.22) No obstante, la fenitoína no es de los medicamentos más utilizados en niños excepto cuando es necesario administrar por la vía endovenosa.
La carbamazepina aumenta sus concentraciones plasmáticas con el uso asociado de Lopinavir/ritonavir por lo que puede causar manifestaciones secundarias y fundamentalmente ataxia.22
Interferones
Las interacciones de este fármaco no parecen importantes, excepto las declaradas para cualquier paciente. Pero, está limitado su uso en epilépticos no compensados. Probablemente la mejor opción es administrarlo, cuando este indicado, en epilépticos compensados.
Azitromicina
Tiene riesgo de arritmias cardíacas (prolongación del intervalo QT, especialmente en asociación con hidroxicloroquina y cloroquina). Por otra parte, con el uso combinado de carbamazepina (uno de los MAC más utilizados) los macrólidos aumentan los niveles de este MAC y pude ocurrir intoxicación y ataxia.
Probablemente la mejor opción es no administrarlo en epilépticos tomando carbamazepina y menos asociado a hidroxicloroquina o cloroquina, en caso de sugerencia de su uso en los protocolos utilizados en cada momento y fase.
El cuadro resume la información acerca de los medicamentos utilizados con mayor frecuencia en epilépticos en Cuba y los medicamentos utilizados para el tratamiento de la COVID-19 hasta junio 2020, según protocolos de actuación médica.
Cuadro Interacción farmacológica entre medicamentos para la COVID-19 y medicamentos anticrisis epilépticas (23
| Medicamentos anticrisis | Medicamentos para la COVID-19 | |||
| Lopinavir/ritonavir | Hidroxicloroquina | Cloroquina | Interferón | |
| Carbamazepina | * A | * | * | No modificaciones |
| Clonazepam | A | No modificaciones | No modificaciones | No modificaciones |
| Clobazam | A | No modificaciones | No modificaciones | No modificaciones |
| Fenitoina | * | * | * | No modificaciones |
| Fenobarbital | * | * | * | No modificaciones |
| Lamotrigina | D | No modificaciones | No modificaciones | No modificaciones |
| Levetiracetam | No modificaciones | No modificaciones | No modificaciones | No modificaciones |
| Primidona | * D | * | * | No modificaciones |
| Topiramato | No modificaciones | No modificaciones | No modificaciones | No modificaciones |
| Valproato de sodio | ** | No modificaciones | No modificaciones | No modificaciones |
* Disminuye el medicamento para la COVID-19; **aumenta el medicamento para la COVID-19; A: aumenta el medicamento para el control de las crisis epilépticas; D: disminuye el medicamento para el control de las crisis epilépticas.
Para precisar el uso de los diferentes fármacos en niños y adolescentes con crisis sintomáticas agudas y epilepsia, en época de pandemia por la COVID-19, presentamos la siguiente propuesta.
Propuesta
Contiene información para mejorar la respuesta inmune, para el tratamiento de la crisis epiléptica y el tratamiento del estado epiléptico, en época de pandemia por COVID-19:
Para mejorar la respuesta inmune: PrevengHoVir® (no alcohólico). No utilizar hidroxicloroquina (menos cloroquina).
Parece ser que una conducta lógica, basada en los conocimientos actuales, la sugerencia en niños y adolescentes epilépticos con la COVID-19 y sintomáticos es: interferón si no está descompensado de la epilepsia y en su presentación liofilizada + el tratamiento para epilepsia sin modificaciones + lopinavir/ritonavir (de estar incluido en los protocolos de esta manera). Vigilar la función hepática y cardiovascular y decidir en cada caso.
Si no hay control de las crisis epilépticas o hay cambios en la función hepática, entonces considerar mantener o no el interferón (probablemente no administrarlo), y cambiar el medicamento anticrisis por levetiracetam, aunque el topiramato puede ser también una opción, pero la dosis se aumenta habitualmente con mayor lentitud, aunque en caso de ser necesario (riesgo/beneficio), puede acelerarse su aumento. Se debe vigilar la función renal con estos medicamentos.
Para el tratamiento de la crisis epiléptica: El 80 % de las crisis epilépticas tienen una duración menor de tres minutos, por lo que no requieren de medicación para su control, solo las medidas generales conocidas ante cualquier paciente con una crisis epiléptica. En teoría, un paciente con una crisis sintomática aguda no requiere indicar tratamiento preventivo de las recurrencias y en el caso de una primera crisis epiléptica sin desencadenante (en esta situación sería muy poco probable considerarla), generalmente tampoco se médica para evitar la recurrencia, pero... existe la posibilidad de que la causa sea una encefalitis y no se conoce la evolución a corto, mediano, ni a largo plazo, por lo que considerar el uso de MAC, o no, es discutible.24,25
La posibilidad de indicar de manera preventiva de recurrencia un MAC, sería una posibilidad. En ese caso los medicamentos de primera opción serían el levetiracetam o el topiramato. Si se decide indicar uno de estos, entonces se debe vigilar la función renal, como ya se sugirió.
En caso de indicar alguna de los medicamentos (carbamazepina, fenitoina, fenobarbital o valproato de sodio), debe hacerse con mucho cuidado por la posibilidad de reacciones adversas (no son de elección para iniciar el tratamiento en estos casos), sin embargo, en caso de tratamiento previo por diagnóstico de epilepsia, parece ser que en la mayoría de las ocasiones es mejor dejar el tratamiento previo y evaluar según la evolución para decidir, teniendo en consideración todo lo señalado. Algunos autores sugieren en las crisis sintomáticas agudas el uso de MAC, en casos con COVID-19, durante seis semanas y luego disminuirlas en 1-2 semanas.3,4,20
Considerar que en caso de neumonía grave (que puede ser la evolución en esta enfermedad), la fenitoina y el valproato de sodio pueden interferir en la farmacocinética de medicamentos posiblemente necesarios de administrar, esto en base a la unión de algunos medicamentos a las proteínas. Además, ver la posible interacción con lopinavir/ritonavir, aunque esto no constituye contraindicación absoluta (Fig. 2).23
Tratamiento del estado epiléptico: En estado epiléptico (actividad epiléptica de duración mayor de 5 minutos, o varias crisis durante 15 o más) se debe administrar el tratamiento habitual del estado epiléptico y luego mantener con medicamentos anticrisis.26
El tratamiento siempre debe ser individualizado y decidido en cada situación. Los protocolos de actuación, por supuesto, siempre son de utilidad y se debe actuar en consecuencia a sus recomendaciones y actualidad. Sin embargo, en enfermedades con corto tiempo de ser conocidas, no sorprende que los protocolos sean modificados con alguna frecuencia.
Consideraciones finales
La posibilidad de que ocurran manifestaciones neurológicas como complicación de la COVID-19, durante la fase aguda de la enfermedad o de manera mediata, se justifica por las diferentes observaciones en enfermos y en modelos animales, lo que demuestra la preocupación por la posibilidad de ocurrencia de crisis sintomáticas agudas por varios mecanismos, o la descompensación y la presencia de crisis en epilépticos diagnosticados.
El tratamiento de las crisis epilépticas durante el periodo agudo de la COVID-19 requiere de la evaluación del riesgo/beneficio y de la situación de salud de cada paciente, sobre todo, evaluar las interacciones farmacológicas que pueden causar complicaciones graves.
Considerando la eficacia de los medicamentos, y el resto de los aspectos a tener en cuenta se propone el uso de interferón y lopinavir/ritonavir (en caso de estar indicado en los protocolos de actuación) y mantener el tratamiento previo con los medicamentos para prevenir las crisis epilépticas en epilépticos, excepto que no exista control de las crisis o aparezcan reacciones adversas, y en esos casos o en los que presentan crisis por primera ocasión, entonces se recomienda considerar el uso de levetiracetam, o topiramato, en ese orden.















