Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Obstetricia y Ginecología
versión On-line ISSN 1561-3062
Rev Cubana Obstet Ginecol v.36 n.1 Ciudad de la Habana ene.-mar. 2010
OBSTETRICIA
Morbilidad neonatal y peso al nacimiento en diabéticas gestacionales con tratamiento insulínico preventivo
Neonatal morbidity and birth weight in gestational diabetes patients under preventive insulin-treatment
Frank Caravia BernaldoI; Antonio Santurio GilII; Osvaldo Santana BacallaoIII; Orlando Saldívar GuerraIV; Teddy Osmin BarbeitoV; Lemay Valdés AmadorVI
IEspecialista de I Grado en Medicina General Integral y Ginecoobstetricia. Hospital docente Ginecobstétrico "Ramón González Coro". La Habana, Cuba.
IIEspecialista I y II Grados en Neonatología. Profesor Auxiliar. Hospital docente Ginecobstétrico "Ramón González Coro". La Habana, Cuba.
IIIEspecialista I Grado en Ginecoobstetricia. Máster en Ciencias. Profesor Auxiliar. Hospital docente Ginecobstétrico "Ramón González Coro". La Habana, Cuba.
IVEspecialista de I Grado en Ginecoobstetricia. Hospital docente Ginecobstétrico "Ramón González Coro". La Habana, Cuba.
VEspecialista de II Grado en Medicina Interna. Profesor Auxiliar Bioestadística. Hospital docente Ginecobstétrico "Ramón González Coro". La Habana, Cuba.
VIEspecialista de I y II Grados en Ginecobstetricia. Profesor Titular-Consultante. Doctor en Ciencias Médicas. Investigador de Mérito. Hospital docente Ginecobstétrico "Ramón González Coro". La Habana, Cuba.
RESUMEN
OBJETIVO: reportar la morbilidad neonatal y el peso de los recién nacidos en diabéticas mellitus gestacionales (DMG), con tratamiento insulínico preventivo o no, portadoras de factores de riesgo para hiperglucemias tardías.
MÉTODOS: estudiamos 230 embarazadas DMG en el período 2004-08, las cuales se dividieron en dos grupos, en uno se administró insulina regular humana Novo Nordisk a dosis de 0,3 Ud/kg de peso ideal, dividida en 3 dosis preprandiales según método de Valdés y Márquez más dieta calculada (grupo de intervención), y al otro (grupo control), solo se le administró dieta calculada, en ninguno de los dos grupos menos de 1 800 kcal/día. Utilizamos el test chi-cuadrado y la t de Student para el análisis de los resultados con valor de p<0,05.
RESULTADOS: la morbilidad neonatal en lo referente a hiperbilirrubinemia e hipoglucemia neonatal se comportó con una frecuencia de 5,2 y 2,6 % para el grupo de intervención y ello se elevó a 10,4 y 6,1 respectivamente en el grupo control. La frecuencia de exceso de peso corporal neonatal fue de 6,1% para el grupo de intervención y 25,2 % para el de tratamiento solo con la dieta calculada, la frecuencia de recién nacidos con más de 4 200g fue del 3,5 % en el grupo de insulina preventiva y ello se elevó significativamente a 11,3 % en el grupo control con sólo la dieta calculada. CONCLUSIONES: el tratamiento insulínico preventivo en diabéticas gestacionales con factores de riesgo para hiperglucemia tardía, logró una reducción significativa tanto del exceso de peso corporal como de la macrosomía neonatal según nuestros resultados, muy probablemente por la anticipación lograda a la hiperglucemia tardía.
Palabras clave: Diabetes Mellitus gestacional, tratamiento insulínico preventivo.
ABSTRACT
OBJECTIVE: To report the neonatal morbidity and the newborn weight in diabetes mellitus pregnants (DMP) under preventive or not insulin-treatment, carriers of risk factors for late hyperglycemias.
METHODS: A total of 230 DMPs were studied during 2004-2008, who were divided into two groups, in one we administered Nordisk Novo human regular insulin at 0.3 Ud/kg dose of ideal weight, divided into 3 preprandial doses according to Valdés and Márquez method plus a estimated diet (intervention group) and in the other group (control group) only a estimated diet was administered, in no two groups less than 1 800 kcal/day. Chi2 test and t Student test were used for results analysis with a value of p < 0.05.
RESULTS: The neonatal morbidity concerning the neonatal hyperbilirubinemia and hypoglycemia had a frequency of 5.2 and 2.6 % for intervention group with a increase of 10,.4 and 6.1, respectively in control group. Frequency of neonatal body weight gain was of 6.1 % for intervention group and of 25.2 % for the treatment group only with a estimated diet, newborn frequency above 4.200 g was of 3.5 % in preventive insulin group increasing significantly to 11.3 % in control group with only the estimated diet.
CONCLUSIONS: Preventive insulin treatment in diabetic pregnants with risk factors for a later hyperglycemia, achieve a significant reduction in body weight excess and in neonatal macrosomia according to our results, very probable by achieved anticipation to late hyperglycemia
Key words: Diabetes Mellitus, gestational, preventive insulin treatment
INTRODUCCIÓN
La intolerancia a la glucosa diagnosticada por primera vez durante la gestación (DMG), es similar fisiopatológicamente a la Diabetes Mellitus (DM) tipo 2, caracterizada por una insulino-resistencia, presumiblemente inducida por hormonas contra-insulares pancreáticas del embarazo.1
La insulinoterapia preventiva o profiláctica es una modalidad de tratamiento propuesta para la DMG. Consiste en el empleo de insulina en toda DMG. Está basada en la comprobación de situaciones de buen control metabólico glucémico, asociado a macrosomía y tiene su explicación en las siguientes consideraciones:
1. Los niveles de glucemia estimados como normales no pueden a veces ser obtenidos con la insulinoterapia convencional.
2. El concepto de euglucemia, a veces, es difícilmente aceptable porque está basado en un escaso número de determinaciones.
3. La probable existencia de alteraciones de otros nutrientes como los aminoácidos pueden actuar como secretagogos insulínicos a nivel fetal y favorecer por ende, la aparición de fetopatía diabética.2,3
A la hora de valorar la verdadera utilidad de la insulinoterapia preventiva, se han llevado a cabo diferentes estudios que comparan la morbilidad perinatal, en especial macrosomía neonatal en DMG tratadas con dieta o insulina. Estas han comunicado que la administración de pequeñas dosis fijas de insulina a mujeres con DMG reducen el sobre-crecimiento fetal y la morbilidad perinatal.4-6
Nuestra intención basada en una investigación previa,7 no fue tratarlas a todas, sino a un grupo con riesgo de hiperglucemia tardía y es por ello que nos propusimos una investigación que pudiera dar respuesta a la siguiente incógnita:
¿Sería posible con tratamiento insulínico preventivo desde el momento de efectuado el diagnóstico de la DMG, aún cuando el control glucémico resulte óptimo con solo la dieta calculada, en las pacientes con elevado riesgo de hiperglucemia tardía obtener una menor frecuencia de macrosomía, morbilidad materna y perinatal y un mayor control metabólico en estas pacientes de tan elevado riesgo obstétrico?
MÉTODOS
Llevamos a cabo una investigación de tipo experimental y explicativa en el período enero 2004 a diciembre 2008 en el Servicio Central de Diabetes y Embarazo del hospital docente Ginecoobstétrico «Ramón González Coro». El universo de estudio comprendió gestantes diagnosticadas con DMG, que no tenían criterio de tratamiento insulínico por descontrol, pero sí presentaban uno o más de los factores de riesgo responsables de HIPERGLUCEMIA TARDÍA (grupo de intervención) 115 embarazadas, a las cuales se les calculó 0,3 UI de insulina regular humana de la Novo Nordisk por kg de peso corporal ideal, dividida en 3 dosis preprandiales (método de Valdés y Márquez), dosis que se aumentó cuando los criterios de control exigidos en el servicio así lo indicaron, y otras 115 que siendo portadoras de algunos de esos factores se continuó su embarazo solo con la dieta calculada (grupo control). La dieta calculada nunca fue inferior a 1 800 kcal/día. Realizamos pruebas de hipótesis para la comparación de proporciones con el estadígrafo chi-cuadrado (x2), y prueba de hipótesis para la comparación de medias en muestras independientes con el estadígrafo t de Student. En todas las pruebas de hipótesis se fijó un nivel de significación p<0,05.
Definiciones empleadas
1. Obesidad: cuando el índice de masa corporal (IMC), fue de 29,1 kg/m2SC o mayor.
2. Peso neonatal: se correlacionó el peso del neonato según la curva de peso del profesor Enzo Dueñas y col. expresada en percentiles.
3. Macrosomía: peso al nacer igual o mayor de 4 200g.
4. Hipoglucemia neonatal: fueron consideradas 2 posibilidades:
a. Sintomática: cuadro clínico característico con valores bioquímicos patológicos.
b.Asintomática: manifestaciones clínicas ausentes y valores glucémicos patológicos:
- Neonatos con peso de 2 500g o más y glucemias inferiores a 30 mg/dl (1,3 mmol/L)
- Neonatos con peso inferior a 2 500g y glucemias inferiores a 20 mg/dl (1,1 mmol/L)
5. Hiperbilirrubinemia: se consideraron valores de 12 mg/dl (200 mmol/L), o superiores.
6. Síndrome de Dificultad Respiratoria (SDR): estuvo dado por 2 o más signos de tipo respiratorio que aparecieron al momento del nacimiento u horas después.
7. Trauma obstétrico: céfalo-hematoma, elongación del plexos braquial, fractura de clavícula, costillas y otras.
8. Ganancia de peso materno: según aumento de peso expresado en kilogramos durante la gestación.
RESULTADOS
En la tabla 1 analizamos algunos eventos de morbilidad neonatal en los grupos de estudio. Detectamos un predominio de la hiperbilirrubinemia (7,8 %), y la hipoglucemia neonatal (4,3 %), ocurrió en solo el 5,2 % de los recién nacidos del grupo de intervención con insulina para la primera complicación y esto se elevó a 10,4 % en el grupo control. La segunda complicación ocurrió únicamente en el 2,6 % del grupo de intervención y se elevó a 6,1 % en el grupo control. La frecuencia del S.D.R. y el trauma obstétrico se comportaron por igual en ambos grupos 1,7 % para el primero y 0,9 % para el segundo. Las diferencias no resultaron significativas estadísticamente.
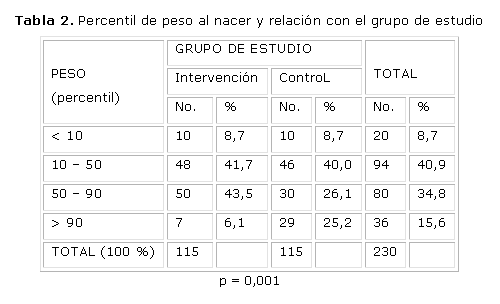
En la tabla 2 analizamos el peso neonatal en percentiles, según los resultados del Profesor Enzo Dueñas y col.8 Se puede apreciar que con menos del 10 percentil la frecuencia fue de 8,7 %, con igual frecuencia para ambos grupos. La frecuencia entre 10 y 50 resultó 40,9 %, se comportó sin diferencias entre los grupos 41,7 % para el grupo con tratamiento insulínico y 40,0 % para el grupo control. En el rango de 50 a 90 percentil resultó 34,8 %, esto ocurrió en el 43,5 % de las tratadas preventivamente y descendió a solo 26,1% en el grupo tratado solamente con dieta calculada. Con exceso de peso corporal (más del 90 percentil), la frecuencia fue del 15,6 % para la serie, solo en el 6,1 % del grupo de intervención y se elevó significativamente a 25,2 % en el grupo con solo tratamiento dietético.
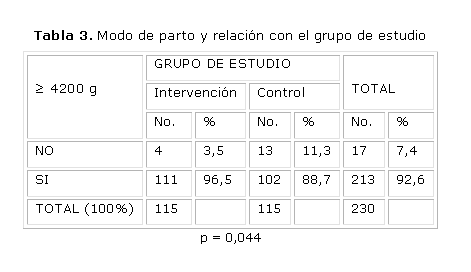
En la tabla 3, donde analizamos los resultados en los neonatos con más de 4 200g, se puede apreciar que la frecuencia para la serie resultó 7,4 %, ello ocurrió únicamente en el 3,5 % de las pacientes tratadas preventivamente con insulina y se elevó significativamente a 11,3 % en el grupo tratado con dieta solamente.
En la tabla 4 analizamos la desviación estándar, la media, los rangos intercuartílicos del peso neonatal en la serie estudiada. Se puede apreciar que en el grupo de intervención, se registró el mayor peso neonatal mínimo (1 000g), y se detectó una disminución de 118,6 g del peso neonatal promedio en comparación con el grupo tratado con dieta. Al tener estas variables un comportamiento semejante en cada grupo quedó demostrado que la variable estudiada tiene una distribución normal.
En la tabla 5 analizamos variables que han sido relacionadas con el exceso de peso neonatal y su relación entre los dos grupos estudiados, con la intención de detectar si otras variables, exceptuando el tratamiento insulínico, podrían haber ejercido efecto de sesgo en los resultados. Se puede apreciar que el exceso de peso corporal materno en aquellos neonatos con exceso de peso corporal se comportó con igualdad en ambos grupos, 42,3 % en las gestantes del grupo de intervención y 44,8 % en las madres del grupo control. Con ganancia de peso durante el embarazo mayor de 15 kg, no se detectó ninguna gestante en el grupo de intervención y solo el 10,3 % en el grupo control. La glucemia en ayunas mayor de 105 mg/dl (5,8 mmol/L), fue detectado en el 14,3 % del grupo de intervención y en el 17,2 % del grupo control. Por último el diagnóstico de la intolerancia a la glucosa después de 32 sem ocurrió en 57,1 % del grupo de intervención y en el 58,6 % del grupo control, las diferencias no resultaron significativas.
DISCUSIÓN
El IV Workshop Internacional sobre diabetes gestacional,9 reportó que un diagnóstico precoz y un tratamiento intensivo en gestantes DMG igualaba la frecuencia y severidad de la morbilidad perinatal, así como mejoraba la frecuencia de sobrepreso neonatal en estas embarazadas, igualándola a la que se obtiene en población no diabética. Fijaron los valores glucémicos a obtener en 95 mg/dl (5,2 mmol/L) en ayunas, y 140 mg/dl (7,7 mmol/L) y 120 mg/dl (6,6 mmol/L) 1 y 2 h posprandiales respectivamente.
La macrosomia fetal ha sido invocada como un factor predictivo de morbilidad neonatal y otras complicaciones al nacimiento.10,11 En las últimas décadas la frecuencia de neonatos macrosómicos ha aumentado considerablemente en las DMG, se reportan tasas que oscilan entre 20 y 30 %, cuando se utiliza como valor neto un peso al nacimiento superior a 4 000g.12,13 Ello ha sido relacionado con valores glucémicos posprandiales elevados, obesidad en la madre, ganancia excesiva de peso durante la gestación, diagnóstico de la intolerancia a la glucosa después de 32 sem y valores de glucemia en ayunas superiores a 105 mg/dl (5,8 mmol/L).14,15
Según nuestros resultados parece existir relación entre el tratamiento preventivo con insulina, anticipándonos a la hiperglucemia tardía y la disminución del peso y la macrosomia neonatal, disminuyendo esta última en 22 casos, lo cual representa 4,1 veces.
Nuestros resultados coinciden con los reportados por las investigaciones pioneras de O' Sullivan,16 el cual reportó 13 % de neonatos con 4 000g o más en el grupo de diabéticas sin tratamiento insulínico y solo 4 % en el grupo con tratamiento preventivo. También coinciden con lo reportado por Constan y col,1 y Langer y col,17 que emplearon tratamiento insulínico preventivo.
CONCLUSIÓN
La reducción significativa alcanzada en el peso de los recién nacidos con tratamiento insulínico preventivo muy probablemente se logró por la anticipación a la hiperglucemia amenazante.
REFERENCIAS BIBLIOGRÁFICAS
1. Coustan DR. The use of prophylactic insulin with gestational diabetes disturbance of carbohydrate metabolism during pregnancy. Graz Austria: International Grazer Symposium; 1988.
2. Williams Obstetrics. 21th edición. Capítulo 51. La Habana: Editorial Ciencias médicas (ECIMED); 2007.
3. Pallardo Sánchez LF. Diabetes y Embarazo. Madrid: Editorial Aula Médica; 1999.
4. Coustan DR, Imarah J. Prophylactic insulin treatment of gestational diabetes reduces the incidente of macrosomia, operative delivery and birth trauma. Am J Obstet Gynecol. 1984;150:836-9.
5. Leiken E, Jenkins JH, Graves WL. Prophylactic insulin in gestational diabetes. Obstet Gynecol. 1987;70:587-91.
6. O' Sullivan JB. Prospective study of gestational diabetes and its treatment. In: Sutherland HW, Stowers JM (editors). Carbohydrate Metabolism in Pregnancy and the Newborn. New York: Churchill Livingstone; 1975. p. 195-204.
7. Valdés Amador L. Qué sabemos de Diabetes Mellitus Gestacional. I Congreso Internacional de Salud Reproductiva en Diabetes Mellitus. 14-18 marzo 2000. Varadero, Cuba.
8. Dueñas Gómez E, Sánchez Texido C, Santurio Gil E. Patrones Antropométricos en el Recién Nacido. La Habana: ECIMED; 1991.
9. American Diabetes Association (ADA). Fourth International Workshop-Conference on Gestational Diabetes Mellitus: summary and discussion. Therapeutical interventions. Diabetes Care. 1998;21 suppl:131-7.
10. Ehrenberg HM, Mercer BM, Catalano PM. The influence of obesity and diabetes on the prevalence of macrosomia. Am J Obstet Gynecol. 2004;191(3):964-8.
11. Athukorola C, Crowther CA, Willson K. Women with gestational diabetes melitus in the ACHOIS trial:risk factors for shoulder dystocia. Aust N Z J Obstet Gynecol. 2007;47(1):37-41.
12. De Valk HW, Nieuwaal HH, Viser GH. Pregnancy outcome in type 2 diabetes mellitus: a retrospective analysis from the Netherlands. Rev Diabet Stud. 2006;3(3):134-42.
13. Dunne F, Brydon P, Smith K, Gee H. Pregnancy in women with Type 2 diabetes: 12 years outcome data 1990-2002. Diab Med. 2003;20(9):7334-8.
14. Hod M, Bar J, Peled Y. Antepartum management protocol: timing and mode of delivery in gestational diabetes. Diabetes Care. 1998;21(Suppl2):113-7.
15. Persson B, Hanson U. Neonatal morbidities in gestational diabetes mellitus. Diabetes Care. 1998;21(suppl 2):79-84.
16.- O' Sullivan JB. The potential diabetes on her treatment in pregnancy. Obstet Gynecol. 1966;27:683-89.
17. Langer O. Maternal glycaemia control criteria for insulin therapy in gestational diabetes mellitus. Diabetes Care. 1998;91:92-8.
Recibido: 2 de octubre de 2009.
Aprobado: 17 de octubre de 2009.
Dr. Frank Caravia Bernaldo. Hospital docente Ginecoobstétrico "Ramón González Coro". Calle 21 y 4. Vedado. La Habana, Cuba. Autor de correspondencia: Dr. Lemay Valdés Amador. Correo electrónico: lemayval@infomed.sld.cu