Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Obstetricia y Ginecología
versión On-line ISSN 1561-3062
Rev Cubana Obstet Ginecol v.36 n.4 Ciudad de la Habana oct.-dic. 2010
PRESENTACIÓN DE CASO
Mola hidatiforme parcial con feto vivo en el tercer trimestre del embarazo
Partial hydatid mole with live fetus at third trimester of pregnancy
César Emilio Sánchez AlarcónI; María Margarita Millán VegaII; Yarine Fajardo TornésIII; Joaquín Proenza MacíasIV
IEspecialista de II grado en Ginecoobstetricia. Asistente. Hospital General Universitario "Carlos M. de Céspedes". Bayamo. Granma, Cuba.
IIEspecialista de II grado en Ginecoobstetricia. Máster en Atención integral a la mujer. Asistente. Hospital General Universitario "Carlos M. de Céspedes". Bayamo. Granma, Cuba.
IIIEspecialista de II grado en Ginecoobstetricia. Máster en Atención integral a la mujer. Profesor auxiliar. Hospital General Universitario "Carlos M. de Céspedes". Bayamo. Granma, Cuba.
IVEspecialista de I grado en Ginecoobstetricia. Instructor. Hospital General Universitario "Carlos M. de Céspedes". Bayamo. Granma, Cuba.
RESUMEN
Se presenta un caso de mola hidatiforme parcial con feto vivo en la sem 32 de la gestación diagnosticado y tratado en el servicio de Obstetricia del Hospital "Carlos M. de Céspedes", en Bayamo, Cuba, además se realiza una revisión sobre el tema en la literatura nacional y extranjera. La coexistencia de una mola hidatiforme parcial y un feto vivo es una entidad muy poco frecuente, clásicamente se ha asociado a un alto riesgo de aborto espontáneo, muerte intrauterina, parto pretérmino, preeclampsia, hipertiroidismo y malignización. Está caracterizada por ser el resultado de una triploidía diándrica y por la presencia de cambios hidatiformes progresivos lentos con capilares vellosos funcionantes, que afectan solamente a algunas de las vellosidades; se asocia con un feto o embrión anormal identificable (vivo o muerto), membranas o eritrocitos fetales. El mal pronóstico de la gestación y los riesgos maternos generan un dilema sobre la terminación inmediata del embarazo o no. En el caso presentado se realizó cesárea al momento del diagnóstico con buen resultado materno y perinatal.
Palabras clave: Mola hidatiforme, coexistencia, degeneración hidrópica.
ABSTRACT
This is the case of a partial hydatid mole with a live fetus at thirty two weeks pregnancy diagnosed and treated in Obstetrics Service of "Carlos Manuel de Céspedes" Bayamo, Cuba and a review on this subject in the national and international literature. Coxistence of this type of above mentioned mole is a uncommon entity, usually has been associated with a high risk of spontaneous abortion, intrauterine death, preterm labor, pre-eclampsia , hyperthyroidism and malignancy. Its characterization is the result of a diandric triploidy and the presence of progressive and slow hydatiform changes associated with an identifiable abnormal fetus or embryo (live or death), membranes or fetal erythrocytes. The poor prognosis of pregnancy and the mother risks lead to a dilemma on he immediate or not termination of pregnancy. In present case at diagnosis a cesarean section was carried out with a good maternal and perinatal results.
Key words: Hydatiform, coexistence, hydropic degeneration.
INTRODUCCIÓN
La mola hidatiforme pertenece al conjunto de alteraciones caracterizadas por proliferación anormal de tejido trofoblástico de la gestación, con potencial maligno progresivo. Es una complicación relativamente frecuente del embarazo, que tiende a ocurrir una vez cada 1 000 embarazos en los Estados Unidos y más frecuente aún en Asia (aproximadamente uno de cada 100 embarazos).1,2 Incluye la mola no invasora (parcial o completa), la mola invasora y el coriocarcinoma gestacional.
Mola hidatidiforme completa (o clásica): Es la enfermedad trofoblástica más frecuente. Aparece entre las 11 y 25 sem de embarazo, en promedio, a las 18 sem. Ocurre en 1/2 000 embarazos. Es más frecuente en el Oriente. El riesgo de que ocurra esta enfermedad es mayor en embarazadas menores de 15 años y mayores de 40.3,4
Mola parcial o incompleta: Constituye alrededor del 30 % de los embarazos molares. El útero rara vez está aumentado de tamaño, la preeclampsia es menos frecuente y más tardía, el alza de las gonadotrofinas es menor y no suele asociarse con hiperemesis gravídica ni con hipertiroidismo. Entre las vellosidades alteradas existen vellosidades normales. El trofoblasto presenta escasas atipias. El cariotipo de esta mola es triploide: 66XXY, resultante de la fertilización de un óvulo 22X (con el material cromosómico completo) por dos espermios (22X y 22Y). El embrión es viable algunas semanas. Histológicamente pueden encontrarse partes del embrión y eritroblastos en las vellosidades.4-6
Mola invasora: Se manifiesta principalmente en la invasión del miometrio por vellosidades completas, también pueden estar comprometidos los parametrios. Hay proliferación del citotrofoblasto y del sincitiotrofoblasto y concentración elevada de gonadotrofina coriónica en la sangre.5,6
Coriocarcinoma: Es el carcinoma del epitelio coriónico, extremadamente maligno y metastizante.5,6
Consideraciones sobre la enfermedad molar:
Las mujeres con enfermedad molar parcial o completa histológicamente confirmada tienen un riesgo de 1 en 60 de repetir una mola en embarazos subsecuentes.
- Entre el 10 al 30 % de mujeres afectadas pueden padecer de enfermedad trofoblástica gestacional persistente, evidente por el incremento de títulos de hCG o presencia de enfermedad extrauterina.
- El coriocarcinoma es la variedad más grave y ocurre entre el 2 y 3 % de las pacientes.
-Entre el 5 al 10 % de las pacientes requieren de quimioterapia para lograr la remisión a títulos normales de gonadotrofinas.
- Aunque la enfermedad molar no es un diagnóstico maligno en el sentido verdadero, necesita de un seguimiento de niveles de gonadotrofinas entre 6 meses a 1 año, y requiere evitar durante un tiempo prolongado la posibilidad de concepción, que para muchas mujeres que enfrentan un problema de infertilidad, sobre todo en los últimos años de la vida reproductiva, significa un costo muy alto.7-11
Los progresos en su estudio han sido muy importantes en aspectos relacionados con el diagnóstico y tratamiento, sin embargo, los conocimientos sobre su génesis se mantienen en el terreno de las presunciones, aunque los estudios epidemiológicos ofrecen cierta orientación hacia factores de riesgo como la edad, antecedente de embarazo molar, paridad, contraceptivos orales y hábitos dietéticos.12
Reporte de caso:
Edad: 25 años.
Dirección: Rio Cauto Provincia Granma.
APP: No refiere APF: Padre: Hipertensión arterial.
Grupo sanguíneo: A+.
Serología: no reactiva. Normopeso. Ganancia de peso: 12 Kg.
Consultas prenatales: 15.
Captación precoz del embarazo, el ultrasonido (US) por genética municipal a las 11 sem no reporta alteraciones.
A las 18 sem tiene una discordancia por exceso entre la altura uterina y la edad gestacional, con una ganancia de peso de 1 kg en el tiempo transcurrido.
La alfafetoproteína tuvo resultado normal.
A las 23 sem de embarazo, el US de genética municipal informa:
Diámetro biparietal (DBP): 51 mm, fémur: 37 mm, feto único. Placenta con múltiples lagos venosos, se observa hiperecogenicidad de asas intestinales y se remite a genética provincial. El reporte ultrasonográfico fue:
DBP: 60 mm, fémur: 42 mm para 24 sem, confirma la placenta muy voluminosa con múltiples lagos venosos, ocupa todo el cuadrante superior derecho. Impresión diagnóstica: posible hemangioma placentario.
Se orienta reposo e interconsulta con especialista de Obstetricia.
Fue evaluada varias veces por genética provincial con el mismo diagnóstico.
El ecocardiograma fetal fue normal, nuevos estudios ultrasonográficos no detectaron alteración en las estructuras fetales ni en el volumen del líquido amniótico.
En la sem 32 del embarazo ingresa en la unidad de cuidados perinatales del hospital "Carlos M. de Céspedes" por dolor en bajo vientre y pérdidas vaginales de flemas con sangre.
Examen físico: AU 38 cms, cefálico, foco fetal 136 por min.
Espéculo: cuello centro posterior y cerrado. No se observan pérdidas.
ID: Amenaza de parto pretérmino.
Posible hemangioma placentario.
Valoración conjunta con Genética .Reporte del US:
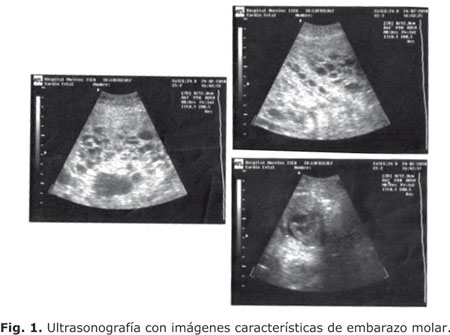
DBP: 78 mm, fémur 61mm, latidos cardiacos (LC) presentes, se observan movimientos corporales. Placenta con imagen mixta en panal de abeja, característica de una mola parcial. Índice de líquido amniótico (ILA) 9 mm.
En discusión colegiada en el servicio de Obstetricia se decide terminar el embarazo por cesárea con el diagnóstico de mola parcial con feto vivo. Riesgo alto de hemorragia obstétrica.
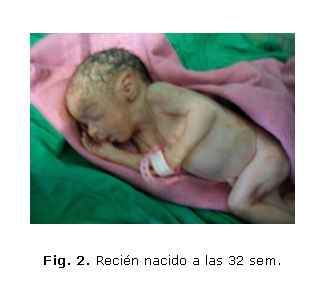
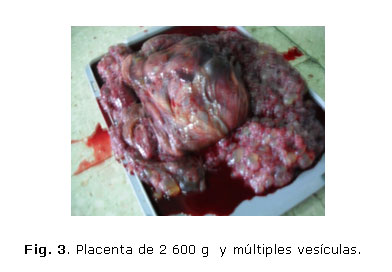
El recién nacido tuvo un peso de 1 266 gramos, Apgar 9-9. Líquido amniótico meconial fluido. Placenta voluminosa, con ramilletes vesiculares, peso de 2 600gramos. El estudio anatomopatológico confirmó el diagnóstico.
La madre y el recién nacido fueron dados de alta sin complicaciones (figura 1, 2 y 3)
DISCUSIÓN
Se presenta el caso de una mola hidatiforme parcial con feto vivo en el 3er trimestre del embarazo. El diagnóstico no se realizó inicialmente. La confirmación por ultrasonografía fue en la semana 32 de la gestación.
La incidencia de mola parcial con feto vivo varía y es del orden de 1 por 22.000 a 1 por 100 000 nacimientos13,14 En la mola parcial o embrionada existen dos tipos: la asociada a un huevo o la asociada a un feto: huevo triploide dispérmico con mola parcial y feto, o gemelar verdadero.15
En 1976, Vassilakos y Kajii clasificaron por vez primera la mola hidatiforme en completa o parcial y describieron la morfología y las características citogenéticas de cada una.5
La mola parcial suele cursar sin incremento del volumen uterino y excepcionalmente se complica con hipertiroidismo, insuficiencia respiratoria o quistes luteínicos prominentes, como es el caso de la mola completa. La toxemia gravídica es igualmente excepcional.16,17
Más del 80 % de las molas hidatiformes son benignas (no cancerosas). El pronóstico después del tratamiento es por lo general excelente y es esencial un seguimiento minucioso. Después del tratamiento, se deben usar anticonceptivos muy efectivos por lo menos de 6 a 12 meses para evitar el embarazo.18
En algunos casos, las molas hidatiformes se pueden transformar en molas invasivas, las cuales pueden llegar a crecer profundamente en la pared uterina y provocar sangrado u otras complicaciones. En alrededor de un 30 % de los casos se producen embolias de vellosidades al pulmón o cerebro, pero no se desarrollan como metástasis tumorales. La mortalidad se debe fundamentalmente a complicaciones locales, como ruptura uterina. En este tipo existe mayor riesgo de que se desarrolle un coriocarcinoma que en las no invasoras.7,11,19
En unos pocos casos, una mola hidatiforme puede transformarse en un coriocarcinoma, una forma de enfermedad trofoblástica gestacional cancerosa y de rápido crecimiento.8,9
La enfermedad molar no siempre tiene evidencias de malignidad, no obstante requiere una vigilancia especial por los riesgos de su evolución a mediano o largo plazo que se exponen a continuación:
- Determinación de HCG o su sub-unidad â: se realiza semanalmente hasta que sea negativa en 3 exámenes consecutivos. Debe repetirse en cada consulta.
- Exploración ginecológica semanal el primer mes: si se hace negativo el examen físico, se evaluará mensualmente durante 2 meses y trimestralmente el primer año.
- Rayos X de tórax en dependencia de los resultados de la dosificación de HCG y del examen físico. Cobra valor si no disponemos de dosificaciones hormonales.
- Ultrasonografía: es un complemento más en el seguimiento.
- Se recomienda anticoncepción oral, preferiblemente por un año.20,21
En el seguimiento de esta paciente las determinaciones de gonadotropina coriónica se negativizaron a los 3 meses posparto.
REFERENCIAS BIBLIOGRÁFICAS
1. Czernobilsky B, Barash A, Lancet M. Partial Moles: a clinic pathologic study of 25 cases. Obstet Gynecol. 1982;59:75-7.
2. González-Merlo J. Obstetricia. 5ta ed. (en español), España: Elsevier; 2006.
3. Sauerbrei EE, Salem S, Fayle B. Coexistent hydatidiform mole and live fetus in the second trimester. Radiology. 1980;135:415-17.
4. Pérez de Castilla J, Carmona de Uzcátegui M, Moreno I. Estudio anatomopatológico de un caso de mola parcial. Rev Obstet Ginecol Venez. 2006;66:1-4.
5. Vassilakos P, Kajji T. Letter: Hydatidiform mole: two entities. Lancet. 1976;1(7953):259.
6. Grases FJ, Tresserra CF. Enfermedad trofoblástica de la gestación. Revisión. Rev Obstet Ginecol Venez. 2004;64:101-13.
7. Kavanagh JJ, Gershenson DM. Gestational trophoblastic disease: hydatidiform mole, nonmetastatic and metastatic gestational trophoblastic tumor: diagnosis and management. In: Katz VL, Lentz GM, Lobo RA, Gershenson DM, eds. Comprehensive Gynecology. 5th ed. chap 35. Philadelphia, Pa: Mosby Elsevier; 2007.
8. Copeland LJ, Landon MB. Malignant diseases and pregnancy. In: Gabbe SG, Niebyl JR, Simpson JL, eds. Obstetrics-Normal and Problem Pregnancies. 5th ed. chap 45. Philadelphia, Pa: Elsevier Churchill Livingstone; 2007.
9. Martínez Camilo V, Álvarez Ponce V. Comportamiento de la neoplasia trofoblástica gestacional durante 10 años. Rev Cubana Obstet Ginecol. 2002;28(3):100-6.
10. Khoo SK. Clinical aspects of gestational trophoblastic disease. Aust N Z J Obstet Gynaecol. 2003;43(4):280-9.
11. Sebire NJ, Fisher RA, Foskett M, Rees H, Seckl MJ, Risk of recurrent hydatidiform mole and subsequent pregnancy outcome following complete or partial hydatidiform molar pregnancy. BJOG 2003 Jan;110 (1):22-6.
12. Hock Chew S, Perlman EJ, Williams R, Kurman RJ, Ronnett BM. Morphology and DNA content analyses in the evaluation of first trimester placentas for partial hydatidiform mole (PNM) Hum Pathol. 2000;31:914-24.
13. Boney RC. Algunos aspectos de la enfermedad trofoblástica gestacional en Venezuela. Rev Obst Ginecol Venezuela. 1994;44(2):100-25.
14. Ramiro R. Enfermedad trofoblástica. Rev Esp Obstet Ginecol. 1998;47(328):331-8.
15. Ministerio de Salud Pública. Neoplasia trofoblástica gestacional. En: Manual de diagnóstico y tratamiento en Obstetricia y Perinatología. La Habana: Editorial Ciencias Médicas; 1997. p 159-65.
16. Bakri Y. Pulmonar metastases of gestacional trophoblastic tumor. J Reprod Med. 1994;39(3):75-8.
17. Quiñones Ceballos A, Martínez CM, Matienzo CG, Piña LN. Embarazo molar. Estudio en el periodo de 1994-1999 en el Hosp. Prov. Ginecobstétrico de Cienfuegos. Rev Cubana de Obstet Ginecol. 2001;27(3):65-9.
18. Briceños C. Algunos aspectos de la enfermedad trofoblástica gestacional en Venezuela. Obstet Ginecol Venezuela. 1984;64(2):100-27.
19. Maciá JM. Enfermedad trofoblástica gestational. En: Protocolos de Obstetricia y Medicina Prenatal del Instituto Universitario Dexeus. Barcelona: Masson; 1998. p. 144-51.
20. Berkenitz R. Subsequent pregnancy experience in patient with gestacional trophoblastic disease. J Reprod Med. 1994;39(3):228-32.
21. Homesley HD. Development of single absent chemotherapy regimens for gestacional trophoblastic disease. J Reprod Med. 1994;29(3):185-92.
Recibido: 3 de septiembre de 2010.
Aprobado: 20 de septiembre de 2010.
Dr. César Emilio Sánchez Alarcón. Hospital General Universitario "Carlos M. de Céspedes". Bayamo. Granma, Cuba. Correo electrónico:
mariposa53.grm@infomed.sld.cu