Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Obstetricia y Ginecología
versión On-line ISSN 1561-3062
Rev Cubana Obstet Ginecol vol.41 no.2 Ciudad de la Habana abr.-jun. 2015
Rev Cubana Obstet Ginecol. 2015;41(2)
PRESENTACIÓN DE CASO
Diagnóstico ecográfico de embarazo en útero doble
Ultrasound Diagnosis of Pregnancy in Double Uterus
MSc. Magel Valdés YongI, MSc. Jónathan Hernández NúñezII
I Hospital “Dr. Luis Díaz Soto”. La Habana, Cuba.
II Policlínico-Hospital “Alberto Fernández Valdés”. Santa Cruz del Norte. Mayabeque, Cuba.
RESUMEN
El útero doble es una malformación congénita, resultado de un desarrollo anormal de los conductos müllerianos durante la embriogénesis, presentándose de manera asintomática en la mayoría de las pacientes, aunque se puede asociar a trastornos de fertilidad y complicaciones obstétricas en la etapa reproductiva, tales como amenaza de aborto y abortos, parto pretérmino, anomalías de posición fetal y otras. Se presenta el caso de una paciente que acude al cuerpo de guardia de ginecología refiriendo dolor en hipogastrio de 6 h de evolución acompañado de sangramiento genital con falta de menstruación de 9 a 10 semanas, en la que el examen clínico hace sospechar una amenaza de aborto con mioma uterino; pero, al realizar ecografía ginecológica abdominal, se constata la presencia de dos úteros, uno de estos con embarazo normal de 11 semanas.
Palabras clave: malformaciones uterinas, útero doble, embarazo.
ABSTRACT
Double uterus is a congenital malformation resulting from abnormal development of Mullerian ducts during embryogenesis. It is asymptomatic in most patients, although it may be associated with fertility disorders and reproductive obstetric complications such as abortion and abortion threat, preterm delivery, fetal stage position anomalies, and others. It is presented here the case of a patient who comes to gynecological emergency referring pain in lower abdomen for 6 hours and genital bleeding with lack of menstruation for 9-10 weeks. Clinical examination raises suspicion of abortion threatening with uterine fibroids; but, when performing gynecological abdominal ultrasound, the presence of two uteri is observed, one of these with normal pregnancy of 11 weeks.
Keywords: uterine malformations, double uterus, pregnancy.
INTRODUCCIÓN
La incidencia de anomalías uterinas congénitas o malformaciones de los conductos de Müller (MCM) en mujeres en edad fértil se estima en 1 por cada 600 a 2000 embarazos. La verdadera prevalencia de las malformaciones müllerianas se desconoce, en vista de que muchas de estas son subdiagnosticadas debido a que varias pacientes son asintomáticas y su capacidad reproductiva no se deteriora, aunque se estima que se presenta en 6,7 % de mujeres en edad fértil.1
En la mayoría de las pacientes no se presentan síntomas clínicos; pero, en otras, como las adolescentes, toman la forma de dolor pélvico cíclico o no cíclico, dismenorrea, sangrado vaginal anormal, irregularidades menstruales como hipomenorrea o amenorrea y dispareunia. Ya en la etapa reproductiva pueden agregarse manifestaciones como la infertilidad asociada con complicaciones obstétricas.2,3
Su impacto en la salud reproductiva, como causa importante de infertilidad primaria y complicaciones obstétricas, ha convertido a las malformaciones uterinas en un desafío para el proceso de toma de decisiones terapéuticas; estas no son solo una causa importante de infertilidad, sino también que representan resultados reproductivos adversos. Son altas las tasas de aborto, parto pretérmino, presentación podálica y placenta retenida en pacientes con malformaciones uterinas, junto con complicaciones que aumentan la intervención obstétrica y la mortalidad perinatal.3,4
En la mayoría de los casos se realiza el diagnóstico ecográfico del embarazo sin establecer la presencia de un útero doble, y en aquellos casos que llegan al término y presentan un parto normal, tampoco se logra el diagnóstico definitivo; solo en los casos que requieran cesárea se puede llegar a conocer la presencia de dicha malformación uterina, por lo que constituye un desafío diagnóstico en las primeras etapas de la gestación; es por ello, que se presenta este caso con el objetivo de destacar la importancia del diagnóstico temprano del útero doble para un mejor seguimiento del embarazo.
PRESENTACIÓN DEL CASO
Paciente MRP de 23 años de edad, color de piel blanca, de ocupación licenciada en informática, que acude al cuerpo de guardia de ginecología refiriendo dolor en bajo vientre de 6 h de evolución acompañado de sangramiento genital en forma de manchas oscuras. Refiere además una falta menstrual de alrededor de 9 a 10 semanas, sin síntomas sugestivos de embarazo.
Antecedentes personales:
Patológicos: asma bronquial intermitente controlada con salbutamol.
Menarquia: 11 años.
Fórmula menstrual: duración de 5 a 6 días cada 28 a 30 días y asintomática.
Historia obstétrica: ningún embarazo hasta el momento.
Anticoncepción: empleo de anticonceptivos orales desde hace 4 años y lo suspendió hace alrededor de 7 meses.
Prueba citológica: no realizada.
Datos positivos del examen físico:
Abdomen: blando, depresible, doloroso a la palpación profunda en hipogastrio y en fosa ilíaca izquierda, sin reacción peritoneal.
Examen con espéculo: cuello uterino posterior, de 2,5 cm, con orificio cervical externo (OCE) cerrado, se comprueba pérdida sanguínea escasa y oscura a través del OCE que se acumula en el fondo vaginal.
Tacto vaginal: vagina de temperatura normal, cuello uterino reblandecido y algo doloroso a la movilización, fondo de saco posterior no abombado, útero aumentado de tamaño y reblandecido que impresiona grávido de 10 a 11 semanas. Se palpa tumoración hacia el anejo derecho de consistencia más firme, no dolorosa que impresiona dependiente de útero. No se precisan otras alteraciones anexiales.
Signos vitales: FR: 19 respiraciones/min; FC: 76 latidos/min; TA: 110/70 mm Hg; temperatura: 36,2 ºC.
Con los datos obtenidos mediante la anamnesis y el examen físico se plantea un diagnóstico clínico de:
1. Embarazo 10 a 11 semanas.
2. Mioma uterino subseroso.
3. Amenaza de aborto.
4. Se plantea descartar el embarazo ectópico o heterotópico.
Con el objetivo de confirmar dichos diagnósticos se realizan complementarios que dan como resultado:
- Hemograma: Hb: 124 g/L.
- Parcial de orina: negativo.
- Test de embarazo: positivo.
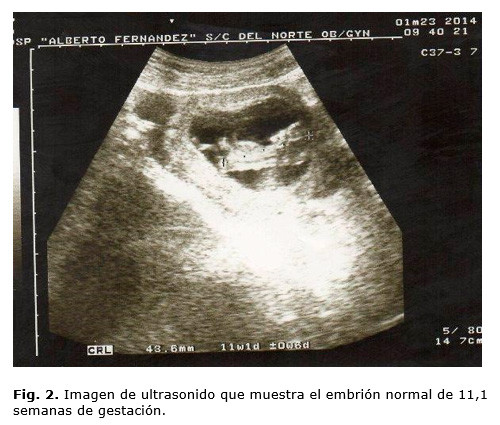
- Ecografía ginecológica abdominal: presencia de dos úteros (útero doble), el derecho de características ecográficas normales y el izquierdo con embarazo en cavidad (Fig. 1). Precisando las características del embarazo se detecta una longitud coronilla-rabadilla de 43,6 mm para 11,1 semanas de gestación, con buena vitalidad y latido cardiaco presente, líquido amniótico normal y corion posterior (Fig. 2).
Al tener en cuenta los resultados de los complementarios, se concluyó el caso como:
1. Primigesta con embarazo eutópico único de 11,1 semanas.
2. Útero doble con cuello único y vagina única.
3. Amenaza de aborto.
DISCUSIÓN
Las malformaciones uterinas son el resultado de un desarrollo anormal de los conductos müllerianos durante la embriogénesis, dado fundamentalmente por un fallo en la fusión de estos; otras están dadas por fallas en más de una etapa de la formación normal. Esta última parece ser la razón por la que existe una amplia variedad de alteraciones anatómicas y gran número de combinaciones posibles observadas en las malformaciones congénitas del aparato genital femenino.5
De manera específica, las malformaciones müllerianas más frecuentes son: útero septado, bicorne, arcuato, didelfo (doble), unicorne e hipoplasia uterina. Otras menos comunes son las derivadas del seno urogenital, como el septo vaginal y la atresia/displasia cérvico-vaginal, con una frecuencia de 0,1 a 3,8 %. Estas malformaciones pueden aparecer de manera independiente o en asociación con las anomalías de los conductos müllerianos.5,6
La prevalencia de malformaciones uterinas es normalmente baja, aunque puede variar en algunos grupos específicos; en una revisión sistemática realizada por Chan y otros,7 en la que se incluyeron estudios con pruebas óptimas para el diagnóstico de estas anomalías, se observó una prevalencia en la población global de 5,5 %, llegando hasta un 8,0 % en mujeres con historia de infertilidad, 13,3 % con historia de abortos y 24,5 % si presentaba ambos antecedentes.
En dicho estudio, la prevalencia de útero doble se observó en el 0,3 % de la población general, sin observarse una significativa mayor prevalencia en mujeres con historia de infertilidad (0,3 %) o de abortos (0,6), aunque en mujeres con ambos antecedentes sí fue significativamente superior (2,1 %; IC 95 %: 1,4 a 3,2; p<0,001.7
El ultrasonido es uno de los principales instrumentos utilizados ante la sospecha clínica de una malformación mülleriana; sin embargo, no existen criterios ultrasonográficos universalmente aceptados para el diagnóstico. Se han hecho algunas propuestas al respecto; por ejemplo, varios autores consideran que hay un útero septo en vez de doble cuando existe un límite distal fúndico de 5 mm o menos arriba de la línea que une a los dos ostium, mientras que para otros el límite debe ser menor que 10 mm. Un ángulo inferior a 60º entre los dos márgenes mediales en el fondo, puede indicar un septo o útero bicorne.8
En algunas ocasiones, la ecografía ginecológica no es capaz de establecer el diagnóstico definitivo. En este sentido, Betancourt Companioni y otros,9 presentaron un caso del Hospital Provincial General Docente “Capitán Roberto Rodríguez Fernández” de Morón en la que fue necesario emplear la tomografía axial computarizada para llegar al diagnóstico definitivo de útero doble, a través de cortes topográficos axiales al nivel de la pelvis, pues la ecografía solo informó un útero de tamaño normal sin dispositivo intrauterino con una imagen isoecogénica a la derecha de este que medía 56/43 mm y un anejo izquierdo de aspecto normal sin poder visualizar el derecho; para el ecografista esta imagen pudo estar en relación con lesión ocupante del espacio anexial derecho.
La histerosalpingografía evalúa la cavidad uterina, pero tiene una limitante, que no analiza el contorno uterino y tiene una sensibilidad de 78 % y especificidad de 90 % como método diagnóstico de las malformaciones. Además, la histerosonografía se utiliza con la finalidad de complementar las imágenes ultrasonográficas, lo que mejora la delimitación del contorno uterino interno, y los reportes sugieren que es muy eficaz para diagnosticar anomalías uterinas congénitas, con sensibilidad de 93 % y especificidad de 99 %.10-12
En la actualidad, la ultrasonografía es de ayuda muy valiosa para el diagnóstico final de las malformaciones uterinas concomitantes con el embarazo; así, un caso presentado por Suárez González y otros,13 que al examen físico se le constató un útero aumentado de tamaño que no se correspondía con la edad gestacional, se corroboró mediante ecografía transabdominal el diagnóstico de útero doble con un saco gestacional en una cavidad y un dispositivo intrauterino en la otra cavidad.
En un caso presentado por Pardo Novak y otros14 sobre una gestación en un útero doble que llegó al término, solo se estableció el diagnóstico en el momento de la cesárea al evidenciarse la presencia del otro útero, que previamente fue interpretado como “mioma uterino” por la ecografía del control prenatal (mioma uterino subseroso de 7/6 cm que ocupa la fosa ilíaca izquierda).
Estudios posteriores realizados de manera simultánea (tomografía computarizada de abdomen, histerosalpingografia y ecografía 3D y 4D), dieron como conclusión que se trataba de un útero doble bicollis con cavidades uterinas independientes, y que presentaban una trompa independiente para cada cavidad.14
A esta paciente se le realizó cesárea por descenso detenido de la presentación y se obtuvo un recién nacido único de 3 200 g de peso, con líquido amniótico claro y un Apgar de 8/9. La evolución de la paciente fue favorable, no presentándose complicaciones durante su internación ni posteriores al procedimiento operatorio (tanto en la paciente como en el recién nacido).14
En otro caso presentado por Rozza Bejarano15 en Perú, también se llegó al diagnóstico en el momento de la cesárea, encontrándose un útero gestante con una marcada dextrorrotación de aproximadamente 45º, así como otro útero no gravídico más pequeño ubicado en el lado izquierdo de 12/10 cm, que impedía el parto de los hombros, por lo que se operó con el diagnóstico de distocia por tumor previo al parto y posible rotura uterina intraparto.
A esta paciente en el puerperio mediato se le realizó una ecografía pélvica, que informó un útero en anteversión con el fondo hacia la derecha, con dimensiones de 111/66/55 mm con discreta distorsión de su textura interna. El endometrio es característico del posparto. Continuándose desde la vagina hacia la izquierda se apreció otra imagen uterina con dimensiones de 65/40/33 mm, con bordes regulares y textura parenquimal homogénea y endometrio de segunda fase con ovarios normales.15
El éxito en los resultados del embarazo varía en las principales malformaciones como el útero bicorne, doble y unicorno tabicado; el mejor resultado se ve en el útero bicorne, con una supervivencia en la mayoría de los fetos, y el unicorno tabicado presentaría los resultados menos favorables. El útero doble presenta una sobrevida intermedia respecto a las otras anomalías, con tan solo 20 a 30 % de probabilidades de llevar el embarazo a término.16,17
Una revisión realizada por Chan y otros,18 sobre los resultados perinatales en pacientes con malformaciones uterinas, evidenció que el útero arcuato incrementó las tasas de aborto del segundo trimestre (RR: 2,39; IC 95 %: 1,33-4,27; p = 0,003) y las anomalías de presentación (RR: 2,53; IC 95 %: 1,54-4,18; p <0,001). Los defectos de canalización y unificación del útero estuvieron asociados con una reducción en las tasas de embarazo (RR: 0,86; IC 95 %: 0,77-0,96; p=0,009) y un incremento en las tasas de aborto del primer trimestre (RR: 2,89; IC 95 %: 2,02-4,14; p <0,001), parto pretérmino y anomalías de la presentación fetal (p <0,001).
En el útero doble se puede presentar un embarazo que evolucione bien, ambos úteros pueden ser ocupados simultáneamente por un huevo, pero es más frecuente que tan solo uno sea gravídico, mientras que el otro quede vacío, pero participa en la hipertrofia hormonal del embarazo.17,19
El cuerno uterino no gestante en el útero doble aumenta dos o tres veces su volumen por influencia hormonal, lo cual da lugar a confusiones como si fuera un mioma. También se ha observado su rotación y posterior enclavamiento en la excavación pélvica, causando distocia por tumor previo y, en algunos casos, la rotación axial del útero más allá de lo normal.17,19
El parto puede realizarse con úteros dobles, el cuerno no gestante asciende hasta la cavidad abdominal durante el parto, a medida que el segmento inferior se va distendiendo por el reblandecimiento que sufre en la gravidez y se aplana durante el parto permitiendo el pasaje del feto.17,19
La complicación más temible es la rotura uterina, que se produce al nivel del punto de unión de los dos cuerpos uterinos alrededor de las 28 semanas de gestación, aunque el parto puede evolucionar repetidas veces con toda regularidad hasta el punto que la duplicidad uterina pase completamente inadvertida y solo por casualidad se le descubre más adelante.17,20
REFERENCIAS BIBLIOGRÁFICAS
1. Jáuregui Meléndrez RA, Alanis Fuentes J. Estado actual de la clasificación, diagnóstico y tratamiento de las malformaciones mullerianas. Ginecol Obstet Mex [Internet]. 2013 [citado 6 Dic 2014];81(1):34-46. Disponible en: http://www.medigraphic.com/pdfs/ginobsmex/gom-2013/gom131f.pdf
2. Grimbizis GF, Camus M, Tarlatzis BC, Bontis JN, Devroey P. Clinical implications of uterine malformations and hysteroscopic treatment results. Hum Reprod Update [Internet]. 2001 Mar-Apr [cited 2014 Dec 1];7(2):161-74. Available from: http://www.ncbi.nlm.nih.gov/pubmed/11284660
3. Beguería R, Checa MA, Castillo M, del Amo E, Carreras R. Malformaciones Müllerianas: clasificación, diagnóstico y manejo. Ginecol. Obstet. Clínica [Internet]. 2009 [citado 27 Nov 2014];10(3):165-9. Disponible en: http://www.researchgate.net/publication/237594936_Malformaciones_Mllerianas_clasificacin_diagnstico_y_manejo/file/72e7e526fb289cf6b0.pdf
4. Aguilar Gallardo C, García-Herrero S, Vicente Medrano J, Melo MA. Pronóstico reproductivo de las malformaciones müllerianas. Prog. Obstet. Ginecol. [Internet]. 2008 [citado 27 Nov 2014];51(12):721-36. Disponible en: http://www.sciencedirect.com/science/article/pii/S0304501308763143
5. Castillo-Sáenz L. Malformaciones müllerianas. En: Garza-Leal JG, Bustos-López HH, editores. Cirugía endoscópica en ginecología. México: Editorial Panamericana; 2011. p. 71-9.
6. Acién P, Acién M, Sánchez-Ferrer ML. Müllerian anomalies ‘‘without a classification’’: from the didelphys-unicollis uterus to the bicervical uterus with or without septate vagina. Fertil Steril [Internet]. 2009 Jun [cited 2014 Dec 1];91(6):2369-75. Available from: http://www.ncbi.nlm.nih.gov/pubmed/18367185.
7. Chan YY, Jayaprakasan K, Zamora J, Thornton JG, Raine-Fenning N, Coomarasamy A. The prevalence of congenital uterine anomalies in unselected and high-risk populations: a systematic review. Hum Reprod Update [Internet]. 2011 Nov-Dec [cited 2014 Dec 1];17(6):761-71. Available from: http://www.ncbi.nlm.nih.gov/pmc/articles/pmid/21705770/
8. Salazar López-Ortiz C, Saad-Ganem A, Gálvez-Muñoz J. Malformaciones uterinas. En: Garza-Leal JG, Bustos-López HH, editores. Cirugía endoscópica en ginecología. México: Editorial Panamericana; 2011. p.329-341.
9. Betancourt Companioni PO, López Suárez JC, Companioni de la Cruz IC. Tomografía axial computarizada del útero doble. Reporte de un caso. Mediciego [Internet]. 2013 [citado 27 Nov 2014]; 19 (Supl 1): [aprox. 4 p.]. Disponible en: http://bvs.sld.cu/revistas/mciego/vol19_supl1_2013/casos/t-19.html
10. Saravelos SH, Cocksedge KA, Li TC. Prevalence and diagnosis of congenital uterine anomalies in women with reproductive failure: a critical appraisal. Hum Reprod Update [Internet]. 2008 Sep-Oct [cited 2014 Dec 1];14(5):415-29. Available from: http://www.ncbi.nlm.nih.gov/pubmed/18539641
11. Shulman LP. Müllerian anomalies. Clin Obstet Gynecol. [Internet]. 2008 Jun [cited 2014 Dec 1];51(2):214-22. Available from: http://www.ncbi.nlm.nih.gov/pubmed/18463453
12. Troiano RN, Mac Carthy SM. Müllerian duct anomalies: imaging and clinical issues. Radiology [Internet]. 2004 Oct [cited 2014 Dec 1];233(1):19-34. Available from: http://www.ncbi.nlm.nih.gov/pubmed/15317956
13. Suárez González JA, Gutiérrez Machado M, Castro Duménigo JH. Útero doble con embarazo y DIU. A propósito de un caso. Acta Méd. Centro [Internet]. 2009 [citado 27 Nov 2014]; [aprox. 3 p.]. 3(1). Disponible en: http://www.actamedica.sld.cu/r1_09/utero.htm
14. Pardo-Novak AJ, Vidal-Gonzales M, Villarroel-Paredes IL. Gestación en útero didelfo: reporte de un caso. Rev. Méd-Cient “Luz Vida” [Internet]. 2013 [citado 1 Dic 2014];4(1):54-7. Disponible en: http://dialnet.unirioja.es/descarga/articulo/4699978.pdf
15. Rozza Bejarano C. Distocias por tumor previo al parto: útero doble. Acta Med. Per [Internet]. 2011 [citado 27 Nov 2014]; 28(1):23-6. Disponible en: http://www.scielo.org.pe/scielo.php?pid=S1728-59172011000100005&script=sci_arttext
16. Rackow BW, Arici A. Reproductive performance of women with müllerian anomalies. Curr Opin Obstet Gynecol [Internet]. 2007 Jun [cited 2014 Dec 1];19(3):229-37. Available from: http://www.ncbi.nlm.nih.gov/pubmed/17495638
17. Cabero Roura L, Cabrillo Rodríguez E, Bajo Arenas J. Tratado de Ginecología y Obstetricia. Madrid: Editorial Panamericana; 2013.
18. Chan YY, Jayaprakasan K, Tan A, Thornton JG, Coomarasamy A, Raine-Fenning NJ. Reproductive outcomes in women with congenital uterine anomalies: a systematic review. Ultrasound Obstet Gynecol. [Internet]. 2011 Oct [cited 2014 Dec 1];38(4):371-82. Available from: http://www.ncbi.nlm.nih.gov/pubmed/21830244
19. Lubián DM, Orihuela F, Comino R. Anomalías del desarrollo y estática uterina en la gestación. En: Bajo Arenas JM, Melchor Marcos JC, Mercé LT, editores. Fundamentos de Obstetricia. Madrid: Gráficas Marte, S.L.; 2007. p.543-549.
20. Cunningham G, Gant NF, Leveno KJ, Gilstrap LC, Hauth JC, Wenstrom KD, editors. Williams Obstetrics. 22nd ed. New York, NY: McGraw-Hill; 2006.
Recibido: 16 de marzo de 2015.
Aprobado: 21 de mayo de 2015.
MSc. Magel Valdés Yong . Hospital “Dr. Luis Díaz Soto”. Carretera Monumental Km 2½. Habana del Este. La Habana, Cuba. Correo electrónico: magvong@infomed.sld.cu