INTRODUCCIÓN
Desde el inicio de la pandemia de la COVID-19, en China, han sido identificados varios grupos de riesgo para el desarrollo de cuadros clínicos graves. Los pacientes de edad avanzada, con antecedentes de enfermedades cardiovasculares e inmunodeprimidos son los más vulnerables. Singular atención se ha prestado a la diabetes mellitus (DM), grupo en el que se ha demostrado mayor gravedad de la enfermedad y peores resultados a corto plazo, incluida la muerte.1,2 Entre los propios diabéticos, aquellos con mal control metabólico tienen los peores resultados.3 Además, los valores elevados de glucemia en ayunas, más allá del antecedente de diabetes, se han identificado como un predictor independiente de muerte, en pacientes con la COVID-19.3,4
La prevalencia de diabetes en Cuba muestra incremento en los últimos 15 años, y alcanza en la actualidad el 6,7 % de la población general, sin embargo, en mayores de 60 años (grupo de riesgo ante la COVID-19) llega a más del 25 %.5 En este contexto, se estima además un subregistro de diabetes, o la presencia de un número significativo de casos no diagnosticados, como ocurre en otras partes del mundo.6 Por este motivo, el número de pacientes susceptibles a complicaciones durante la pandemia de la COVID-19 en Cuba, vinculados con trastornos de la regulación de la glucemia, es significativo.
En pacientes hospitalizados, se define hiperglucemia cuando los valores de glucemia son iguales o superiores a 7,8 mmol/L.7 La hiperglucemia per se, ha sido identificada como factor de riesgo independiente para el desarrollo de complicaciones en pacientes con enfermedades cardiovasculares e infecciosas. Además, varios trabajos reconocen su relación con la mortalidad en pacientes positivos al SARS-CoV-2.8,9,10
Durante la actual pandemia de COVID-19, el Hospital Militar “Dr. Mario Muños Monroy”, de Matanzas, fue designado para la atención de pacientes confirmados y sospechosos de la provincia y del vecino territorio de Cienfuegos. Entre el 17 de marzo y el 4 de junio, se hicieron 250 ingresos positivos; todos los casos diagnosticados, independientemente de la forma clínica, sintomatología o gravedad.
El objetivo de este trabajo es identificar diferencias clínicas, de parámetros humorales, evolución y en el uso de medicamentos, en pacientes infectados con SARS-CoV-2; en relación con el estado glucémico, durante la pandemia de COVID-19.
MÉTODOS
Este trabajo utiliza datos de los cuales se han realizado otros análisis (presentados para publicación en otro artículo: Predictores de mal pronóstico en pacientes con la COVID-19). Fueron incluidos todos los pacientes atendidos en el Hospital Militar “Dr. Mario Muñoz Monroy”, de Matanzas, desde el 17 de marzo hasta el 4 de junio de 2020, positivos al SARS-CoV-2, diagnosticados por el test de reacción en cadena de la polimerasa en tiempo real (RT-PCR).
Los datos fueron tomados de las historias clínicas. De un universo de 250 pacientes, se excluyeron 5. Tres fueron madres que estuvieron solo un día ingresadas, porque tenían hijos ingresados en otro centro (hospital pediátrico) por ser casos confirmados de la COVID-19. Se excluyeron otros 2, porque las historias clínicas estaban duplicadas. La serie quedó formada por 245 pacientes.
Las variables recopiladas fueron:
Sexo (masculino o femenino).
Edad en años cumplidos, estratificada en 5 grupos de 20 años (hasta 19 años, de 20 a 39 años, de 40 a 59 años, de 60 a 79 años y 80 años y más).
Evolución de los síntomas, clasificada en tres categorías: sintomático al ingreso (con síntomas en el momento del ingreso), sintomático después del ingreso (asintomático al ingreso, pero desarrolla síntomas después) y asintomático siempre (no desarrollaron síntomas).
Estadía hospitalaria, en días, se estimó desde el primer RT-PCR positivo al SARS-CoV-2, hasta el primero negativo. Este estudio se realizó en un esquema predeterminado, que concebía la realización del segundo RT-PCR 14 días después del que hiciera el diagnóstico. Si la segunda muestra volvía a ser positiva, se repetía el RT-PCR cada cinco días, hasta que se obtuviese un resultado negativo, entonces se daba el alta.
Antecedentes patológicos personales: tabaquismo, hipertensión arterial (HTA), asma bronquial (AB), cardiopatía isquémica e insuficiencia renal crónica (IRC). Bajo la variable “otro antecedente” se recogen 57 problemas de salud que tuvieron una frecuencia inferior al 2 %.
Parámetros humorales de la primera extracción de sangre durante el ingreso: hematocrito, conteo de leucocitos, neutrófilos, linfocitos, plaquetas, creatinina, alanina amino transferasa (ALAT), aspartato amino transferasa (ASAT), gamma glutamil transpeptidasa (GGT), fosfatasa alcalina (FAl) y deshidrogenasa láctica (LDH).
Complicaciones durante el ingreso: distrés respiratorio, arritmia, shock séptico, infección respiratoria baja, trastorno hidroelectrolítico y muerte. Bajo “otra complicación”, se agruparon 11 problemas de salud que tuvieron una frecuencia inferior al 2 %.
Se cuantificó el uso de los fármacos Kaletra (ritonavir/lopinavir), interferón, cloroquina y Jusvinza (nombrado CIGB-258 en el momento en que se producían los datos de este estudio). Bajo la variable “antibióticos” se agruparon 18 fármacos antimicrobianos diferentes a Kaletra y cloroquina. En la variable “esteroides” se agruparon cinco fármacos glucocorticoides.
La serie fue dividida en tres grupos para el análisis, según el estado glucémico: diabéticos (pacientes que tenían antecedentes conocidos de DM; n = 16), hiperglucémicos (pacientes sin antecedentes de DM, que tuvieron cifras de glucemia en ayunas, en algún momento durante el ingreso ≥ 7,8 mmol/L; n = 10) y normoglucémicos (el resto de los pacientes; n = 219).
Se utilizó ji - cuadrado para identificar relación entre las categorías de estado glucémico y el sexo, grupos de edad, evolución de los síntomas, antecedentes patológicos personales, complicaciones y medicamentos. Para comparar la distribución de los valores de estadía hospitalaria y parámetros humorales, se utilizó la prueba H de Kruskal - Wallis. Las variables categóricas se presentan en número de casos (n) y frecuencia (%), las variables continuas se presentan en mediana (m) y rango inter cuartil (RIC). Se utilizó el intervalo de confianza del 95 %. Los resultados se presentan en tablas.
El comité de ética del Hospital Militar “Dr. Mario Muñoz Monroy”, aprobó este trabajo. No fue necesario consentimiento informado, porque no se realizaron intervenciones en los pacientes.
RESULTADOS
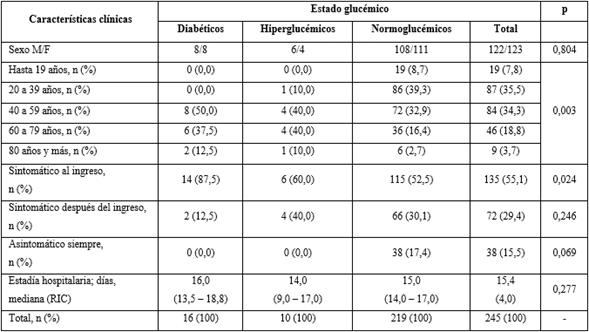
En la tabla 1 se muestra que la proporción de pacientes diabéticos, hiperglucémicos y normoglucémicos fue similar en ambos sexos (p > 0,05). Por grupos de edades, no ingresaron pacientes diabéticos o hiperglucémicos menores de 20 años. En el grupo de edad de 20 a 39 años (n = 86; 39,3 %) predominaron los pacientes normoglucémicos (p > 0,05) y en el de 60 a 79 años predominaron los diabéticos (n = 6; 37,5 %) e hiperglucémicos (n = 4; 40 %). Poco más de la mitad de los pacientes (n = 135; 55,1 %) estaban sintomáticos al ingreso. La proporción de sintomáticos al ingreso fue mayor entre diabéticos (n = 14; 87,5 %) e hiperglucémicos (n = 6; 60,0 %). Solo pacientes normoglucémicos (n = 38; 17,4 %) se mantuvieron asintomáticos siempre, aunque esta diferencia entre grupos no alcanzó significación estadística. La estadía hospitalaria fue similar en los tres grupos de estado glucémico: alrededor de 15 días.
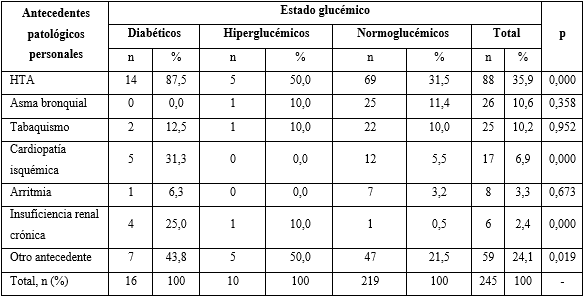
La HTA fue un antecedente muy frecuente en la serie estudiada (tabla 2), alrededor de un tercio de los pacientes la padecía. Esta proporción era mucho mayor en diabéticos (n = 14; 87,5 %) e hiperglucémicos (n = 5; 50 %). También era mayor la proporción de cardiopatía isquémica (n = 5; 31,3 %) e insuficiencia renal crónica (n = 4; 25 %) en los diabéticos. En general, diabéticos (n = 7; 43,8 %) e hiperglucémicos (n = 5; 50 %) tenían una proporción mayor de otros antecedentes. El asma bronquial, tabaquismo y arritmia tuvieron similar distribución entre grupos de estado glucémico.
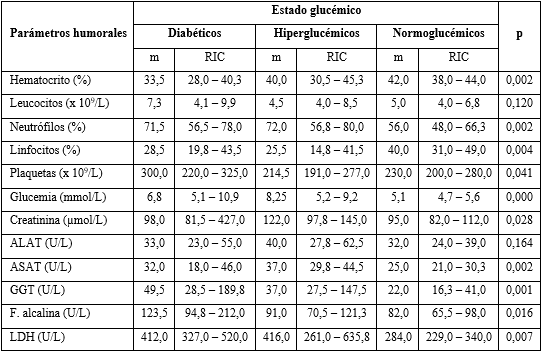
La tabla 3 muestra que los valores de hematocrito (m = 42 %; RIC 38 - 44) y linfocitos (m = 40 %; RIC 31 - 49) fueron mayores en los normoglucémicos. Los leucocitos y ALAT fueron similares en los tres grupos de estado glucémico. Los valores de neutrófilos, plaquetas, glucemia, creatinina, ASAT, GGT, fosfatasa alcalina y LDH fueron superiores en diabéticos e hiperglucémicos (p < 0,05).
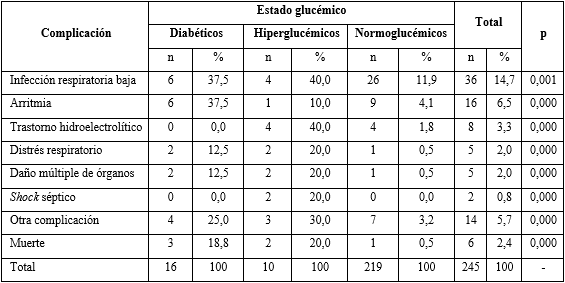
Los pacientes normo glucémicos tuvieron menor proporción de infección respiratoria baja (n = 26; 11,9 %), arritmia (n = 9; 4,1 %), trastorno hidroelectrolítico (n = 4; 1,8 %), distrés respiratorio (n = 1; 0,5 %), daño múltiple de órganos (n = 1; 0,5 %), shock séptico (n = 0; 0 %), otra complicación (n = 7; 3,2 %) y muerte (n = 1; 0,5 %) que los hiperglucémicos o diabéticos (p < 0,05). Llama la atención que, excepto la arritmia, el resto de las complicaciones fueron más frecuentes en hiperglucémicos, incluso que en diabéticos (tabla 4).
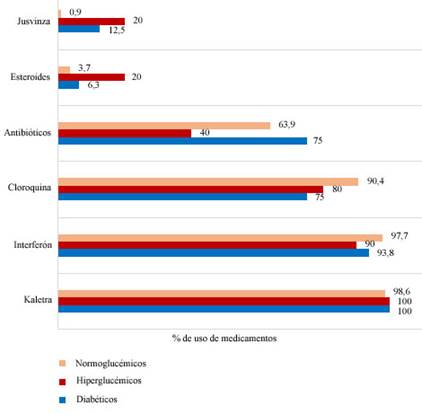
La figura 1 muestra el fármaco más usado, la Kaletra (n = 242; 98,8 %), aunque la triada Kaletra - cloroquina - interferón formó parte de los protocolos de tratamiento, durante la mayor parte del periodo de estudio. Llama la atención que 6 de cada 10 pacientes llevaron algún tratamiento antibiótico. Solo 11 pacientes (4,5 %) fueron tratados con esteroides, y se usó Jusvinza (en el momento de su uso CIGB-258) en seis pacientes, ambos fármacos fueron usados en mayor proporción en pacientes hiperglucémicos (p < 0,05). El resto de los medicamentos se usaron en igual proporción en los tres grupos de estado glucémico.
DISCUSIÓN
En el momento de redacción de este trabajo no existía otro referente en Cuba, que explorara las diferencias clínicas, humorales y evolutivas de los pacientes con la COVID-19, en relación a su capacidad de regulación de la glucemia.
La distribución de pacientes en relación con el sexo, se corresponde con la tendencia del resto del país, para la infección por SARS-CoV-2, no así para la diabetes, que en Cuba predomina en el sexo femenino en todos los grupos de edad, y aumenta su prevalencia con el envejecimiento.5,11
La mayor frecuencia de casos asintomáticos al ingreso, en la actualidad en Cuba, puede indicar el éxito de las acciones de pesquisa dirigidas a grupos de riesgo, como los contactos de casos confirmados o las personas provenientes del exterior del país. Las cifras indican que se diagnostican los casos en fase preclínica, antes que desarrollen síntomas. Aun así, un grupo de pacientes nunca tendrá síntomas. En el “Diamond Princess”, el crucero que estuvo en cuarentena en Yokohama, con 3711 personas a bordo, este grupo se estimó en 17,9 %, similar al 15,9 % de la serie que se presenta.12
La carga viral en pacientes sintomáticos y asintomáticos puede ser similar, lo que sugiere un potencial de transmisión en pacientes asintomáticos o mínimamente sintomáticos.13 Se conoce que el SARS-CoV-2 puede infectar antes de la aparición de los síntomas.14 Los diabéticos e hiperglucémicos tuvieron mayor proporción de pacientes sintomáticos al ingreso y ninguno que haya permanecido asintomático siempre; pudiera ser interpretado como una menor resistencia a la infección o la propensión a evolucionar con formas clínicas más graves.
La serie que se presenta tiene una mayor proporción de HTA, cardiopatía isquémica e insuficiencia renal crónica en pacientes diabéticos e hiperglucémicos que en normoglucémicos. Esta es una relación que también se observa en la población general y ha sido reconocida hace más de un siglo.15 Aquí se muestran con el objetivo de ilustrar la magnitud de las comorbilidades de la serie, pues estas enfermedades se han asociado con mayor gravedad de la COVID-19. En trabajos iniciales provenientes de Wuhan, la proporción de pacientes hipertensos, diabéticos, cardiópatas y con IRC, fue significativamente mayor en aquellos que no sobrevivían, comparados con los egresados vivos.16
Estimar la importancia de varios factores de riesgo es complicado, debido a la alta correlación que existe entre ellos: con la edad aumenta la frecuencia de obesidad, prediabetes, diabetes, enfermedades cardiovasculares e IRC.
Se postulan tres grupos de mecanismos fundamentales que vinculan la diabetes mellitus con un incremento del riesgo ante la infección por SARS-CoV-2. El primero se debe a mala regulación de la enzima convertidora de angiotensina 2. Los otros dos son la disfunción hepática y la inflamación sistémica crónica, trastornos fisiopatológicos que se pueden evidenciar en los exámenes de laboratorio.17
Los parámetros humorales han sido claramente diferentes entre pacientes que portan o no diabetes. Zhang y otros4 también encontraron que los diabéticos tenían neutrófilos y creatinina más altos que el resto de los pacientes. Observaron que los leucocitos y los valores de LDH fueron iguales en diabéticos y no diabéticos. Otra serie, solo encontró más elevado en los diabéticos la glucemia y procalcitonina, y disminuido el colesterol.18 Un estudio de Rastad y otros,2 muestra que en los pacientes con la COVID-19, quienes no sobrevivieron, tuvieron un patrón humoral similar al que se aprecia en los diabéticos: neutrófilos, ASAT, creatinina y LDH más altos. El patrón de neutrófilos altos y linfocitos bajos en diabéticos, también fue observado por Chen y otros,19 sin embargo, no apreciaron diferencias en las enzimas hepáticas, creatinina o LDH. Todos estos estudios presentan resultados contradictorios incluso en los valores de dímero-D, cuando se comparan entre diabéticos y no diabéticos.
Un análisis similar al que aquí se presenta, procedente de Wuhan, encontró que diabéticos y pacientes con hiperglucemia secundaria (glucemia en ayunas ≥ 7,0 mmol/L) tenían mayor proporción de evolución crítica.20
La red alveolo capilar de los diabéticos sufre daño microvascular e inflamatorio crónico, como ocurre en el resto de los pequeños vasos del organismo. Este fenómeno parece relacionado con la resistencia insulínica y la propia homeostasis alterada de la glucosa.21 De hecho, un óptimo control glucémico, en pacientes diabéticos con COVID-19, se ha asociado a reducción de cuadros clínicos graves y muerte.22
La combinación de Kaletra - interferón - cloroquina fue el esquema de tratamiento principal durante la mayor parte del periodo de estudio; a eso se debe la alta frecuencia de su uso. El amplio uso de antibióticos fue empírico, y en muchos casos sin evidencia de infección bacteriana concomitante.
Este trabajo tiene varias limitaciones: se basa en datos extraídos retrospectivamente de las historias clínicas; no se realizaron en todos los pacientes, todos los exámenes de laboratorio; no se realizó oximetría en todos los pacientes, ni se contó con imágenes pulmonares, lo cual hubiera permitido precisar la gravedad de la enfermedad. Tampoco se realizaron marcadores de daño cardíaco, como troponinas y creatinocinasa específica o marcadores de inflamación como interleucina y procalcitonina.
En conclusión, los pacientes diabéticos e hiperglucémicos desarrollaron formas clínicas más graves de la COVID-19 con peores parámetros humorales, evolución y mayor mortalidad. Estos pacientes tenían edad más avanzada y mayor proporción de casos sintomáticos al ingreso. Presentaban mayor frecuencia de comorbilidades de enfermedades cardiovasculares, IRC y otros antecedentes. La diabetes e hiperglucemia se asociaron además con valores elevados de neutrófilos, plaquetas, creatinina, ASAT, GGT, fosfatasa alcalina y LDH; y menores valores de hematocrito y linfocitos. Todas las complicaciones exploradas se observaron en mayor proporción en pacientes diabéticos e hiperglucémicos, en estos pacientes se usaron con mayor frecuencia esteroides y Jusvinza.
Se recomienda prestar atención, no solo al antecedente de diabetes mellitus, sino a las cifras elevadas de glucemia, ya que ambas condiciones se asociaron con peores resultados a corto plazo, en pacientes con la COVID-19.