INTRODUCCIÓN
La enfermedad coronaria (EC) y el accidente cerebrovascular (ACV) representan las primeras causas de mortalidad a nivel mundial. Los antiagregantes plaquetarios son fundamentales para el manejo y prevención de estas enfermedades.1 El empleo de agentes antitrombóticos, que incluye antiagregantes, se ve cada día más extendido en la población mundial. Estos fármacos han presentado una rápida evolución en los últimos años con la aparición de nuevas formulaciones con diferentes mecanismos de acción. (2) Los antiagregantes plaquetarios son fármacos, que utilizados como monoterapia o en combinación entre ellos, representan un pilar fundamental del manejo y prevención de eventos cardíacos y vasculares. Se debe tener en cuenta que la EC y el ACV representan las causas más relevantes de mortalidad a nivel mundial, es frecuente que el personal médico se encuentre con este tipo de fármacos en el período perioperatorio.
La terapia antitrombótica (TAA) confiere un aumento en el riesgo de hemorragia de tubo digestivo y los eventos adversos se incrementan al combinar múltiples fármacos antitrombóticos en un solo paciente de la misma forma, la combinación de antitrombóticos en esquemas complejos confiere un aumento en el riesgo de hemorragia en pacientes sometidos a procedimientos endoscópicos.2,3) El equilibrio entre el riesgo trombótico que presentan los pacientes debido a su enfermedad subyacente y riesgo hemorrágico que conllevan algunas técnicas endoscópicas debe conocerse a fondo por parte de los gastroenterólogos.
Durante muchos años, el ácido acetilsalicílico (AAS) o Aspirina, ha sido la droga de elección como antiagregante plaquetario para el manejo de estas enfermedades, sin embargo, nuevas drogas se han introducido cada vez con mayor frecuencia, entre los que destacan los antagonistas del receptor de ADP, como clopidogrel, prasugrel, ticagrelor y cangrelor y los inhibidores de la glicoproteína IIb/IIIa. Todos estos, se utilizan de forma frecuente en conjunto con AAS, para alterar la función plaquetaria y prevenir la trombosis.1
Estas drogas interfieren con la función plaquetaria. Las indicaciones y el número de pacientes que están sometidos a terapia antiagregante plaquetaria (TAP) han aumentado en los últimos años. Cuando estos pacientes deben someterse a una intervención quirúrgica, se plantea la necesidad de retirar la TAP y someterlos a un posible incremento de riesgo de presentar una complicación tromboembólica cardiovascular, o por el contrario, si se mantiene el tratamiento podría aumentar el riesgo de presentar alguna complicación hemorrágica durante y/o después de la intervención.4
El 70 % de los pacientes con enfermedad cardiovascular son usuarios de aspirina, el 18 % utilizan doble antiagregante plaquetario y el 6 % la combinación de aspirina con un anticoagulante oral. La mitad de los pacientes que no toman aspirina se encuentra en tratamiento con algún anticoagulante oral u otro antiplaquetarios.5,6
En la actualidad, el uso de fármacos antiagregantes plaquetarios para la prevención primaria y secundaria de eventos cardiovasculares es una práctica común en la clínica. La TAP ha disminuido de forma significativa la incidencia de eventos trombóticos, en los que se incluyen el infarto agudo del miocardio y ACV. Además, el uso de TAP dual otorga beneficios adicionales en pacientes con síndrome coronario agudo. En aquellos enfermos que se someten a angioplastia percutánea para instalación de endoprótesis vascular (stent), es crucial la administración de estos fármacos para la prevención de trombosis de la prótesis y futuros eventos cardiovasculares. La incorporación de nuevos tipos de stents coronarios ha determinado que el plazo de endotelización y por tanto, de necesidad de mantener la terapia antiagregante dual, se haya reducido de modo sustancial, lo cual puede suponer una ventaja en el manejo perioperatorio de este tipo de pacientes.7
El número de usuarios de TAP aumenta, al igual que el de fármacos anticoagulantes, por tanto cirujanos, anestesiólogos y gastroenterólogos, se enfrentarán cada vez con mayor frecuencia, a pacientes que requieran cirugías y procederes intervencionistas electivos o de urgencia y que están simultáneamente en tratamiento con alguno de estos fármacos. A pesar del beneficio previamente mencionado, estas drogas incrementan el riesgo de sangrado quirúrgico.8 Por tanto, el equipo médico debe balancear el riesgo de sangrado perioperatorio versus el riesgo de eventos trombóticos, asociado al mantenimiento y suspensión de estos fármacos. La decisión en relación al manejo endoscópico del TAP debe estar basada en el tipo de indicación médica que justifica el uso de estos medicamentos, ya sea como profilaxis primaria o secundaria, el tipo de procedimiento endoscópico, el riesgo de sangrado perioperatorio asociado y el riesgo trombótico de cada paciente.
El autor considera que para dar un salto de calidad en la atención, se debe acercar más a esta problemática, además de confeccionar protocolos que abarquen todas las especialidades quirúrgicas, así como en otras con vertientes intervencionistas como la Gastroenterología. Comprender aspectos claves de estos fármacos, aportará los conocimientos necesarios para determinar el momento ideal de realización de la técnica y el tiempo de suspensión de los agentes antitrombóticos, con el fin de ofrecer la máxima seguridad para los pacientes y optimizar los resultados.
Para esta revisión bibliográfica se consultaron artículos científicos indexados en idioma español e inglés, relacionados con el tema: antiagregación plaquetaria en la gastroenterología endoscópica, publicados en las bases de datos Pubmed, Scielo, Clinicalkey y Medline.
Los términos empleados para la búsqueda fueron: antiagregantes plaquetarios, riesgo de sangrado, sangrado digestivo, aspirina, clopidogrel, endoscopia digestiva, en español e inglés.
Esta revisión, se realizó con el objetivo de profundizar en los conocimientos relacionados con la antiagregación plaquetaria en la gastroenterología intervencionista.
DESARROLLO
Las plaquetas participan en la hemostasia y la trombosis, esto lo consiguen adhiriéndose al endotelio vascular dañado. Las plaquetas interactúan con factores ambientales y con otras plaquetas, para crear procesos complejos que se originan en la superficie de la membrana plaquetaria. Esta membrana, a su vez proporciona una interfase reactiva entre las plaquetas y el exterior, con el uso de los receptores localizados en la superficie.
Los receptores son primordiales para la transducción de señales y estímulos externos hacia el interior de la célula. La plaquetas se activan con la interacción que se origina entre los diferentes receptores de membrana y un gran número de moléculas pequeñas, enzimas y complejos proteicos macromoleculares que tienen la finalidad de contraer su citoesqueleto.9 La activación depende de la interacción entre el medio externo e interno, se consigue a través de receptores de membrana como:
Receptores de ADP: el adenosín difosfato (ADP) juega un papel central en la hemostasia, al actuar como cofactor esencial en la activación plaquetaria. El ADP está presente en altas concentraciones en los gránulos densos y se libera a través de la activación plaquetaria, refuerza la agregación de los trombocitos.10
Receptores de tromboxano A2: la fosfolipasa A2 se activa a través de agonistas de la activación plaquetaria, lo cual ocasiona que el ácido araquidónico se separe de los fosfolípidos (localizados en la membrana), este, a su vez, se metaboliza a sustancias plaquetarias activas, como los tromboxanos (TX) y su precursor PGH2. Es importante conocer toda esta vía metabólica porque los tromboxanos estimulan el cambio de forma, la secreción y la agregación plaquetaria. El tromboxano A2 es el más específico y potente.11
Receptores de epinefrina: la estimulación con epinefrina se da a través de la estimulación de los receptores α2 - adrenérgicos, de estos se expresan aproximadamente 300 receptores en cada plaqueta. Una cualidad peculiar de la epinefrina es que activa la agregación plaquetaria sin alterar la morfología de esta.
Receptores de colágena para la adhesión plaquetaria. La colágena induce adhesión y activación plaquetaria a través de varias proteínas de membrana, como glucoproteína (GP) GP Ia - IIa, GP IV, GP VI y GP V. Las GP de la superficie de la membrana, participan de forma crítica en la adhesión de las plaquetas al subendotelio expuesto (colágena, fibronectina y factor de von Willebrand) e interactúan con otras plaquetas y componentes de la sangre (fibrinógeno y factor de von Willebrand). Se enumeran de mayor a menor tamaño de la I a la IX.
Receptores de vasopresina: la vasopresina interactúa con las plaquetas para inducir cambios de forma, secreción de los gránulos y agregación.12
Receptores de serotonina: la serotonina (5-hidroxitriptamina, 5-HT) estimula y activa las plaquetas, que una vez activadas, aumentan la liberación de serotonina mediante los gránulos densos, lo cual aumenta la respuesta plaquetaria a través de receptores específicos 5-HT2A.
Receptor del factor activador de plaquetas: es un agonista único porque es un fosfolípido que estimula las plaquetas en concentraciones nanomolares. Este agonista es sintetizado porvarias células inflamatorias y las mismas plaquetascausan inducción de cambios de forma, secreción y agregación.13
Receptores de trombina: la trombina es un potente activador plaquetario. Es la enzima central de la cascada de la coagulación, desempeña un papel crucial en la formación, crecimiento y estabilización del trombo. La trombina es una molécula altamente dinámica que participa en la polimerización y estabilización de la fibrina, y la activación proteolítica y no proteolítica de las plaquetas así como la amplificación de la generación de trombina por la activación por retroalimentación de los factores de la hemostasia secundaria.14
Fármacos antiagregantes
Los fármacos antitrombóticos que se utilizan para la prevención y el tratamiento de la trombosis actúan sobre los componentes de los trombos. Comprenden los antiagregantes plaquetarios, que inhiben las plaquetas, los anticoagulantes, que atenúan la coagulación y los fármacos fibrinolíticos, que inducen la degradación de la fibrina. Puesto que en los trombos arteriales predominan las plaquetas, las estrategias para inhibir o tratar la trombosis arterial se centran principalmente en los antiagregantes plaquetarios.15
Los fármacos antiagregantes actúan, inhibiendo alguno de los procesos implicados en la activación y en la agregación plaquetaria; constituyen un elemento esencial en el tratamiento y profilaxis de la enfermedad cardiovascular. Se clasifican en 5 grupos diferentes, en función del mecanismo o punto de actuación en la plaqueta.16 En los últimos años han surgido novedades sobre el manejo perioperatorio de los fármacos antiagregantes plaquetarios(AAP). Estas novedades han sido básicamente terapéuticas (tabla 1).
El grupo de los inhibidores de la enzima ciclooxigenasa-1 (COX-1, implicada en la síntesis de tromboxano A2 (TXA2), un potente activador de la agregación), está compuesto por el ácido acetilsalicílico (AAS, aspirina), el triflusal y los analgésicos antiinflamatorios no esteroideos (AINE). El AAS es el antiagregante más utilizado y produce una rápida e irreversible inhibición de la COX-1, cuyo efecto puede prolongarse hasta un máximo de 7 -10 días. La recuperación de la función plaquetaria requiere la renovación de la población plaquetaria inhibida (cada día se generan un 10 - 15 % de nuevas plaquetas), por lo que la hemostasia se normaliza en 2 - 3 días tras interrumpir el tratamiento, en función del recambio plaquetario en pacientes con un recuento plaquetario normal. Los AINE desarrollan su efecto inhibiendo las COX-1 y COX-2, como consecuencia, poseen propiedades antiagregantes con una duración media inferior a 12 h. Aunque algunos compuestos pueden tener un efecto más prolongado, debido a su larga semivida de eliminación plasmática (ejemplo: oxicams).17,18
Los antagonistas del receptor P2Y12 (tienopiridinas) como lo son clopidogrel, prasugrel, y ticagrelor (no tienopiridina) son los compuestos usados en la práctica clínica. El clopidogrel y prasugrel son profármacos que precisan de una activación metabólica previa para actuar. El clopidogrel presenta varias limitaciones: absorción errática, un lento comienzo de acción y efecto antiagregante variable (inhibición 50 - 60 %) relacionado en parte con determinados polimorfismos genéticos. Requiere activación metabólica en dos fases (ambas de oxidación), principalmente por el CYP2C19 y presenta frecuentes interacciones. La absorción oral de prasugrel es mayor y requiere menor activación metabólica (hidrólisis por esterasas intestinales y un único proceso de oxidación, que adquiere mayor importancia en los citocromos CYP3A4 y CYP2B6), lo cual conlleva que tenga un efecto antiagregante más rápido, potente (inhibición 80 %) y más constante que el clopidogrel.
Tabla 1 Clasificación de los medicamentos antiplaquetarios
| Sitio de acción | Fármaco | Administración |
|---|---|---|
| Inhibidor de la ciclooxigenasa | Ácido acetil salicílico | Oral/ rectal |
| Inhibidores de receptor P2Y2 (Tienopiridina) | Ticlopidina Clopidogrel Prasugrel | Oral Oral Oral |
| Inhibidores de receptorP2Y2 (No tienopiridina) | Ticagrelor Cangrelor Elinogrel | Oral IV Oral/ IV |
| Inhibidores Gp IIB/IIIA | Abcixcimab Tirofibán Eptifibatide | IV IV IV |
| Inhibidor de la fosfodiesterasa | Dipiridamol Cilostazol | Oral Oral |
| Inhibidor PAR(Trombina) | Varopaxar Atopaxar | Oral Oral |
Fuente: Sierra y otros.16
Aunque ambos fármacos bloquean de forma irreversible el receptor P2Y12 con un mecanismo similar, la duración de su efecto es diferente: 5 días para clopidogrel y 7 días para prasugrel. El ticagrelor, a diferencia del clopidogrel y prasugrel, no es un profármaco, sino que desarrolla su efecto antiagregante al bloquear de forma directa y reversible el receptor P2Y12, sin necesidad de activación metabólica previa. Al igual que prasugrel, produce una inhibición de la agregación plaquetaria más rápida, potente (90 %), completa y con menor variabilidad que el clopidogrel. Al producir un bloqueo reversible, la recuperación de la agregación plaquetaria es también más rápida (3 - 5 días), ya que depende de la semivida del ticagrelor (7 h) y de su metabolito activo (8,5 h) y no exclusivamente de la generación de nuevas plaquetas. El cangrelor actúa de forma similar al ticagrelor (bloqueo reversible del receptor P2Y12 de forma directa, sin necesidad de conversión metabólica), pero solo se dispone de un preparado de administración intravenosa. Su efecto antiagregante es rápido (< 15 min), potente (inhibición > 90 %) y desaparece en corto tiempo, puesto que tiene una semivida muy breve (2 - 5 min) a causa de una rápida desactivación por enzimas plasmáticas. La función plaquetaria se normaliza a los 20 min después de suspender la perfusión.17,19,20
Los antagonistas del receptor GP IIb-IIIa son abciximab, eptifibatida y tirofibán. El abciximab tiene una corta vida media (10 - 30 min), pero bloquea de forma irreversible el receptor, por lo que su efecto antiagregante se mantiene hasta que se produce un mínimo recambio plaquetario (24 - 48 h). La eptifibatida y el tirofibán, al contrario que abciximab, bloquean el receptor de forma reversible, con una semivida muy breve (2,5 y 2 h, en ese orden). Como consecuencia, la recuperación de la función plaquetaria se produce en 4 - 6 h. Los antagonistas de los receptores GPIIb/GPIIIa son de uso intravenoso y se administran en el ámbito hospitalario, en la angina inestable o para prevenir reestenosis después de angioplastias.16
Indicaciones
Los AAP, ya sea tanto en monoterapia como en combinación, tienen un papel clave en el tratamiento y prevención de eventos trombóticos vasculares, cardíacos o cerebrales.21
a) Indicaciones en Cardiología: infarto agudo de miocardio, síndromes coronarios agudos (angina estable, angina inestable / infarto agudo de miocardio sin onda Q), angioplastia coronaria percutánea con colocación de stent coronario, fibrilación auricular (situaciones especiales: menores de 65 años sin factores de riesgo), cirugía coronaria, algunas valvulopatías.
b) Indicaciones en Neurología: fase aguda del infarto cerebral, angioplastia carotídea con colocación de stent, prevención secundaria de los accidentes cerebrovasculares en pacientes sin cardiopatía embolígena.
c) Otras indicaciones: prótesis vascular, estenosis carotídea embolígena, arteriopatias periféricas.
Se han establecido las indicaciones de los antitrombóticos, también se ha evaluado el riesgo tromboembólico al suspender el tratamiento (ver abajo). De acuerdo con el diagnóstico de base de cada paciente, el riesgo tromboembólico puede ser bajo o alto, por lo que se debe evaluar el riesgo - beneficio de suspender la terapia, por la realización de algún procedimiento.4
Bajo riesgo tromboembólico:
Fibrilación auricular (FA) no complicada y no valvular
Remplazo valvular mecánico en posición aórtica
Remplazo valvular biológico
Trombosis venosa profunda
Alto riesgo tromboembólico:
Stent coronario liberador de fármaco colocado ≤ 12 meses (terapia dual)
Stent coronario metálico ≤ 6 meses (terapia dual)
Intervención coronaria percutánea (PCI) después de infarto de miocardio
Antecedente de oclusión del stent
FA con enfermedad valvular
FA con algún factor de riesgo (enfermedad valvularcon prótesis, fracción de expulsión (FE) < 35%, hipertensión, edad > 75 años, diabetes, antecedente de enfermedad vascular cerebral (EVC) o ataque isquémico transitorio)
Remplazo valvular mecánico en posición mitral
Remplazo valvular mecánico en cualquier posición con el antecedente de un evento tromboembólico
Estados hipercoagulantes
Antecedente de EVC isquémico o ataque isquémico transitorio recientes
Antecedente de tromboembolismo venoso reciente.5
Valoración del riesgo hemorrágico
Aunque todos los procedimientos endoscópicos conllevan un riesgo de hemorragia, este varía en función del tipo de procedimiento y su finalidad (diagnóstica o terapéutica). Se considera bajo riesgo de sangrado, por debajo del 1 % y alto riesgo por encima del 1 %1) (tabla 2).
Tabla 2 Estratificación del riesgo hemorrágico de procedimientos endoscópicos
| Riesgo alto | Riesgo bajo |
|---|---|
| Polipectomía | Endoscopia diagnóstica con toma de biopsias |
| CPRE* con esfinterotomía | Colocación de prótesis biliar o pancreática |
| Esfinterotomía + dilatación con balón | Enteroscopia sin polipectomía |
| Ampulectomía | - |
| Resección endoscópica de la mucosa y disección endoscópica de la submucosa | - |
| Dilatación de estenosis | - |
| Tratamiento de várices esofágicas | - |
| Gastrostomía percutánea endoscópica | - |
| Ultrasonido endoscópico con toma de biopsia por aspiración con aguja fina | - |
| Colocación de prótesis esofágicas enterales o colónicas | - |
*CPRE: Colangiopancreatografía retrógrada endoscópica.
Fuente: Estradas Trujillo y otros.22
Recomendaciones de retirada y reintroducción del tratamiento antiagregante
Se recomiendan una serie de pasos sencillos que valoren el riesgo hemorrágico frente al tromboembólico en el momento de decidir la conducta que ha de seguirse en el periodo perioperatorio/ periprocedimiento. En los pacientes que van a ser sometidos a procedimientos endoscópicos se recomienda continuar la administración de AAS en todos, excepto en aquellos procedimientos endoscópicos de muy alto riesgo de sangrando. En procedimientos endoscópicos con alto riesgo de sangrado se debe valorar el riesgo trombótico:
Si el riesgo troboembólico es bajo: si el paciente toma AAS, no suspenderlo; el resto de los antiagregantes se suspenden 5 días antes (se pueden sustituir por AAS).
Si el riesgo troboembólico es alto: se recomienda retrasar el procedimiento (si es posible); no suspender el AAS; valorar la terapia puente.
La decisión acerca de la antiagregación en el periodo perioperatorio/ periprocedimiento no solo depende del balance entre los riesgos trombótico y hemorrágico, sino también del tipo y la indicación del tratamiento antiplaquetario23) (tabla 3).
Para los pacientes con antiagregación simple, se recomienda mantener el AAS, puesto que se ha demostrado que reduce el riesgo isquémico, sin aumentar de manera significativa el riesgo de hemorragia. Solo para las intervenciones con muy alto riesgo hemorrágico (ejemplo: procedimientos neuroquirúrgicos), se propone considerar suspenderlo 3 días antes. Se recomienda utilizar y mantener una dosis baja (100 mg/ día), salvo contraindicación, aunque si el paciente acude al procedimiento con dosis mayores (ejemplo: 300 mg), no se justifica posponer la intervención. En los casos en que la monoterapia sea con un inhibidor del P2Y12, se recomienda suspender el fármaco 3 - 7 días (ticagrelor, 3 - 5 días; clopidogrel, 5 días; prasugrel, 7 días) y sustituirlo por AAS 100 mg, si es posible.24
La aspirina es parte del tratamiento estándar para los individuos con cardiopatía isquémica y/o enfermedad vascular cerebral de tipo isquémico. Como parte de la prevención secundaria, ha demostrado disminuir la mortalidad y las complicaciones vasculares asociadas. En el contexto de una endoscopia, la monoterapia con aspirina ha probado ser segura durante la realización de una polipectomía y una esfinterotomía; sin embargo, se ha observado un riesgo mayor de sangrado en los siguientes procedimientos: Disección endoscópica de la submucosa, resección endoscópica de la mucosa de lesiones en colon > 2 cm y de tubo digestivo superior. La interrupción de la aspirina en un sujeto que la toma de forma regular como prevención secundaria (ejemplo: portador de stents coronarios) se ha asociado con un riesgo aumentado de complicaciones cardiovasculares de hasta un 70 %; la mayoría de ellas se presentan en los primeros 7 - 10 días de su interrupción. El sangrado secundario a procedimientos endoscópicos de alto riesgo puede, con frecuencia, ser controlado mediante medidas endoscópicas y rara vez resulta fatal. Una complicación trombótica secundaria a la suspensión del antiagregante plaquetario puede resultar en una discapacidad irreversible, e incluso la muerte. Esta valoración del riesgo hemorrágico versus trombótico deberá ser realizada de forma individual en cada caso.22
El clopidogrel es un inhibidor de la agregación plaquetaria mediada por adenosín difosfato, y su uso combinado con aspirina tiene un rol crítico en la prevención de la oclusión de stents coronarios. Como sucede con la aspirina, su efecto en la agregación plaquetaria es irreversible y su efecto disminuye a los cinco a siete días tras su interrupción. En el caso de prasugrel y ticagrelor, la potencia es mayor y el tiempo de acción es más rápido en comparación con clopidogrel. El ticagrelor, a diferencia del clopidogrel y prasugrel, sí es reversible.25
Tabla 3 Recomendaciones sobre el uso de fármacos antitrombóticos en pacientes programados para procedimientos endoscópicos
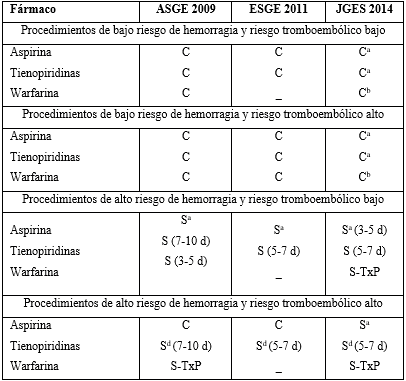
ASGE: Sociedad Americana de Endoscopia Gastrointestinal; C: continuar; ESGE: Sociedad Europea de Endoscopia Gastrointestinal; JGES: la Sociedad japonesa de Endoscopia Gastroenterológica; S: suspender; TxP: terapia de puente.
a: Individualizar en el caso, sobre todo en doble o triple terapia.
b: Continua en procedimientos diagnósticos sin biopsias.
c Con o sin sustitución por aspirina.
d De ser posible, retrasar los procedimientos endoscópicos, de no ser posible se suspende la tienopiridina y se sustituye por aspirina.
Fuente: Aguilar-Olivos y otros.5
La terapia antiagregante combinada (ejemplo: aspirina + clopidogrel, prasugrel o ticagrelor) está indicada para prevenir trombosis de stents coronarios. Cuando se trata de un stent medicado, el tiempo mínimo recomendado para mantenerla es de 12 meses. En el caso de un stent no medicado, un mes y más adelante, el sujeto deberá continuar con monoterapia con aspirina, por tiempo indefinido. La terapia antiagregante combinada, aumenta el riesgo de sangrado, ya sea espontáneo o durante procedimientos endoscópicos (clopidogrel > aspirina, ticagrelor + aspirina > clopidogrel + aspirina, y prasugrel + aspirina > que cualquier otra combinación). En caso de que una persona presentara un sangrado o requiriera una endoscopia durante el tiempo en que se encuentra bajo tratamiento antiagregante doble, resultaría lógico suspender dicha terapia, sin embargo esto aumenta la posibilidad de presentar trombosis del stent, infarto agudo al miocardio, e incluso, muerte. Dicho riesgo es mayor durante los primeros cinco días desde la suspensión, por lo que en casos de sangrado gastrointestinal agudo, la interrupción deberá limitarse a ese intervalo.26 En la figura 1 se muestra el manejo de este tipo de enfermos.
 Leyenda: CI: Cardiopatía isquémica; EVC: Enfermedad vascular cerebral; EVP: Enfermedad vascular periférica. Fuente: Estradas Trujillo y otros.22
Leyenda: CI: Cardiopatía isquémica; EVC: Enfermedad vascular cerebral; EVP: Enfermedad vascular periférica. Fuente: Estradas Trujillo y otros.22
Fig. 1 Manejo de los pacientes con stent que serán sometidos a procedimientos endoscópicos y que se encuentran bajo tratamiento antiagregante con antagonistas de los receptores P2Y12.
Terapia puente
Se considera terapia puente cuando se necesita disminuir o anular el efecto de los fármacos, en este caso los antiagregantes plaquetarios.
La experiencia con la terapia puente en el campo de la antiagregación, tanto en la literatura como en la práctica clínica es muy escasa. Un error frecuente consiste en considerar la utilización de heparinas en este contexto, ya que puede producir un efecto contrario al deseado, al aumentar la reactividad plaquetaria.
En caso de que sea necesaria la terapia puente, se recomienda el uso de agentes antiplaquetarios y no los anticoagulantes, puesto que el uso de heparina puede ser perjudicial. Entre los antiagregantes plaquetarios intravenosos estudiados, destacan los fármacos inhibidores de la glucoproteína IIb/IIIa (tirofibán, eptifibatida) y el inhibidor del receptor de ADP P2Y12 cangrelor. El uso perioperatorio/endoscópico del tirofibán y la eptifibatida, los 2 inhibidores intravenosos del receptor de la glucoproteína IIb/IIIa de rápido mecanismo de acción, se ha evaluado en pequeños estudios en pacientes con alto riesgo trombótico con resultados controvertidos.27
El cangrelor, antagonista intravenoso y reversible del receptor plaquetario de ADP P2Y12, se ha evaluado en un estudio de fase II en pacientes, en doble antiagregación plaquetaria, sometidos a cirugía de revascularizacón coronaria. No hubo diferencias en la incidencia de eventos trombóticos en comparación con el grupo placebo, y se asoció con un pequeño aumento de las hemorragias menores, por lo que hay que tomar estas conclusiones con cautela.23
La antiagregación plaquetaria en pacientes que serán sometidos a procederes gastrointestinales intervencionistas se observa cada vez con mayor frecuencia. Esto hace necesario el conocimiento acerca de la valoración del riesgo de fenómenos trombóticos al interrumpir estos fármacos, junto con la determinación del riesgo potencial de sangrado según el procedimiento endoscópico realizado.














