INTRODUCCIÓN
El pie diabético (PD) es una de las complicaciones más temidas de la diabetes mellitus (DM), que conduce a la amputación-discapacidad, la exclusión social y la mortalidad temprana. Se ha estimado que la incidencia de úlceras en los pies a lo largo de la vida alcanza hasta el 34 % de los sujetos con diabetes, mientras que las complicaciones de las extremidades inferiores relacionadas con la diabetes afectan a unos 159 millones de personas en todo el mundo. En consecuencia, la población diabética todavía contribuye al 80 % de todas las amputaciones no traumáticas de las extremidades inferiores en todo el mundo.1
El pie diabético se define por la Sociedad Española de Angiología y Cirugía Vascular como “una alteración clínica de base etiopatogénica neuropática inducida por la hiperglucemia mantenida, en la que con o sin coexistencia de isquemia, y previo desencadenante traumático, produce la lesión y/o ulceración del pie”. Es un síndrome en el que confluyen factores predisponentes (neuropatía, artropatía), desencadenantes (traumatismos externos o internos, debido a las deformidades óseas) y agravantes (arteriopatía e infección).2
El número de pacientes con DM en el mundo se ha incrementado; la padecen alrededor de 463 millones de adultos y para el año 2030, 578 millones la padecerán, según datos de la Federación Internacional de Diabetes en su 9na edición del año 2019.3
En África, 19 millones de personas sufren DM y Sudáfrica es el primer país que encabeza la lista, con un total de 4,6 millones de personas. Se estima anualmente, que el 3,5 % de los pacientes con DM sufren pie diabético y esto trae consigo un importante problema de salud y asistencial.4
Sudáfrica tiene una población estimada de 52,98 millones de personas y la prevalencia exacta de DM es desconocida. Se estima que entre el 5 % y el 7 % la padezcan. La falta de acceso a equipos multidisciplinarios encargados del tratamiento integral de las ulceras del pie diabético (UPD), así como el aumento de los pacientes diabéticos que no son diagnosticados y debutan con sus complicaciones, conlleva al empeoramiento y al desenlace fatal del paciente con esta lesión.5
El Heberprot-P es un producto para la cicatrización de las UPD, único de su tipo, resultado de la biotecnología cubana, fabricado por el Centro de Ingeniería Genética y Biotecnología (CIGB). Sus principales ventajas son: estimula la granulación y la reepitelizacion acelerada en la UPD; reduce el tiempo de cicatrización; disminuye el número de desbridamientos quirúrgicos y recidivas.6) Constituye una alternativa de tratamiento, que reduce el riesgo de amputaciones en pacientes diabéticos con ulceras avanzadas, disminuye las estadías hospitalarias al poder tratar las lesiones de forma ambulatoria y mejora la calidad de vida de los pacientes, al lograr una rápida reincorporación a la sociedad.
Con el objetivo de mostrar la evolución favorable de pacientes con UPD con el uso del Heberprot-P, se presentan 3 casos, de etiología diferente y en los grados 3 y 4 de la clasificación de Wagner, tratados con Heberprot-P, a quienes se les administró el medicamento con una frecuencia de 3 veces por semana, por vía intralesional y perilesional, con un máximo periodo de aplicación de 8 semanas. No se reportaron eventos adversos graves y se evitó la amputación mayor.
DESARROLLO
Paciente 1: paciente masculino, de 54 años, con antecedentes de DM desde hace 19 años e hipertensión arterial desde hace 8 años. Para la DM lleva tratamiento regular con hipoglucemiantes orales y para la hipertensión arterial no hace tratamiento regular. Acude a consulta porque desde hace 5 meses presenta cambio de coloración del segundo y tercer artejos del miembro inferior izquierdo, con salida de secreción, que a pesar de varios tratamientos con antibióticos y curas locales, evolucionó de forma tórpida y requirió amputación. Posteriormente la infección se extendió a todo el antepié y los demás artejos, lo cual requirió una amputación transmetatarsiana abierta.
Se le realizaron exámenes complementarios, que evidenciaron signos de sepsis: leucograma en 17,4 x 109 g/L y un índice neutrófilos/ linfocitos en 3,91 mg/L. También presentaba cifras bajas de hemoglobina (11,1 g/L) y glucemia en 12,3 mmol/L. En la radiografía del pie se evidenciaron signos de osteolisis a nivel de los artejos.
Realizó tratamiento con antibióticos y diferentes apósitos, sin mejoría, por lo que se decidió comenzar con el Heberprot-P. Se realizaron 16 aplicaciones, con infiltraciones 3 veces por semana. En cada sesión se realizaba cura con solución salina, se retiraba el tejido necrótico y esfacelado en caso de ser necesario. Se obtuvo un tejido de granulación útil, con epitelización en los bordes, que disminuyó el tamaño de la lesión de manera rápida y progresiva. Se logró la granulación a los 35 días, con un área apta para colocar injerto de piel tipo Davis. La lesión cerró a los 45 días (Fig. 1).
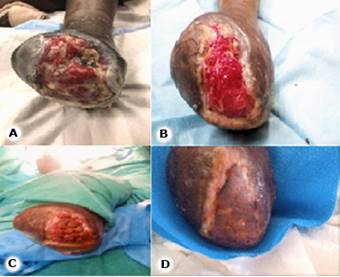
Fig. 1 A: primer día de la aplicación del Heberprot-P. B: aplicación número 16 y fin del tratamiento. C: colocación del injerto de piel tipo Davis. D: cierre total de la lesión.
Paciente 2: paciente masculino, de 58 años de edad, con antecedentes de DM e hipertensión arterial; llevaba tratamiento regular con hipoglucemiantes orales y antihipertensivos. Acudió al cuerpo de guardia porque desde hacía aproximadamente 2 meses comenzó a presentar cianosis y dolor en el quinto artejo del pie derecho; por tal motivo inició tratamiento con antibiótico y anticoagulantes. La lesión se extendió al resto de los artejos, con excepción del primer dedo. Se le realizó arteriografía de los miembros inferiores, la cual informó estenosis significativa del sector femoropoplíteo del miembro inferior derecho. Se realizó revascularización de dicho sector y desarticulación de los 4 artejos isquémicos. Al ingreso se realizaron estudios hemoquímicos, que evidenciaron anemia, con hemoglobina en 10,9 g/L. La proteína C reactiva estaba en 95,4 mg/L y el índice neutrófilos/ linfocitos en 4,09; ambos elevados, lo cual ratificó la presencia de un proceso inflamatorio agudo.
Se decidió comenzar el tratamiento con Heberprot-P. Se realizaron un total de 19 aplicaciones de manera perilesional e intralesional, 3 veces por semana, con desbridamiento del tejido necrótico y esfacelado cuando fue necesario. Se logró un tejido de granulación útil y una epitelización de la lesión en 49 días (Fig. 2).
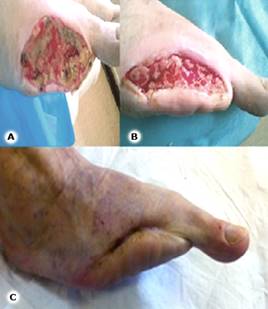
Fig. 2 A: inicio del tratamiento con Heberprot-P después de la revascularización. B: nótese el tejido de granulación. C: lesión cicatrizada.
Paciente 3: paciente masculino de 55 años de edad, con antecedentes de salud aparente, que hace 8 meses presentó una lesión a nivel del antepié del miembro inferior derecho, la cual se extendió al dorso del pie, con afectación del 2do, 3ero y 4to artejos, acompañado de cambio de coloración y dolor intenso. Acudió al cuerpo de guardia y al realizar exámenes complementarios, se diagnosticó DM de debut y una UPD. Se decidió ingreso para estudio y se le realizó amputación de los dedos afectados; quedó una superficie isquémica y desvitalizada.
Al ingresar se realizaron exámenes complementarios con los siguientes resultados: proteína C reactiva, 249,4 mg/L, índice neutrófilos/ linfocitos, 5,1, leucograma en 18,1 x 109 g/L y hemoglobina glucosilada en 14,9 %; evidencias del descontrol metabólico desde meses anteriores. Se decidió comenzar el tratamiento con Heberprot-P. Se realizaron 22 aplicaciones y en cada sesión se realizó la resección de tejidos necróticos y esfacelados. En el transcurso del tratamiento fue necesaria la desarticulación del 1er dedo, el cual, después de un trauma, evolucionó hacia la necrosis. En ese periodo fue necesario detener el tratamiento con Heberprot-P, por una infección sobreañadida. Se logró la granulación total de la lesión en 73 días y quedó una superficie limpia, para colocar un injerto de piel (Fig. 3).
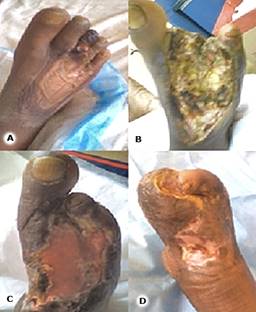
Fig. 3 A: lesión inicial. B: después de operado y primer día del tratamiento con Heberprot-P. C: nótese el tejido de granulación y la epitelización hacia los bordes. D: lesión cicatrizada.
Durante décadas, han sido múltiples los tratamientos para lograr una rápida y optima cicatrización en los pacientes con UPD; entre ellos se encuentran los diferentes tipos de apósitos, hidrogeles, oxigenación hiperbárica, terapia de presión negativa, terapia con ondas de choque, terapia con ondas ultrasónicas, larvaterapia, medicamentos basados en extracto de plantas medicinales, terapia de descargas de la lesión, desbridamiento en todas sus modalidades, entre otros.7
El uso de los factores de crecimiento ha revolucionado el tratamiento de las UPD. Tal es el caso del REGRANEX®, el Dermagraft® y el Apligraf®, compuestos obtenidos mediante la ingeniería de tejidos.8) Todos han mostrado algunas ventajas, sin embargo, la principal desventaja es que no han logrado la cicatrización en un período óptimo, lo cual provoca sobreinfecciones frecuentes y como consecuencia, en el peor de los casos, la amputación de la extremidad.9,10) Sin embargo, el Heberprot-P, único por su forma de aplicación e indicaciones ha demostrado ser un tratamiento efectivo en la cicatrización de las UPD.6
Los resultados que se muestran en los pacientes son satisfactorios. En 2 se utilizó el injerto de piel, para acelerar el cierre de las lesiones. El objetivo principal fue cerrar las lesiones en el menor tiempo posible y evitar complicaciones. En los casos tratados no se presentaron eventos adversos graves, solo dolor en el sitio de punción, que mejoró sin necesidad de administrar analgésicos. Estos resultados son similares a la serie presentada por Bulent M y otros10 en Turquía, en la cual, de en un total de 17 pacientes a quienes se aplicó el Heberprot-P, se realizó desbridamiento de los lesiones y tratamiento con antibióticos, se logró la granulación completa de la lesión en 13 y se colocó injerto de piel en 2, sin necesidad de realizar una amputación mayor.
Berlanga y otros11 también reportan una serie de 29 casos tratados con Heberprot-P; 25 tuvieron granulación completa y en 1 se realizó injerto. Ninguno requirió una amputación mayor. Fernández-Montequín y otros12 reportan un estudio comparativo con diferentes dosis de Heberprot-P en el cual todos los pacientes tuvieron granulación completa, en 8 semanas como promedio.
El tercer caso de este estudio muestra un paciente con una lesión en estadio 4, según la clasificación de Wagner. Con la aplicación del Heberprot-P, se logró salvar la extremidad sin llegar a la amputación mayor, a pesar de las complicaciones presentadas.
La actuación de un grupo multidisciplinario contribuye a la evolución favorable de los pacientes; el éxito está dado en lograr el cierre total de la lesión en el menor tiempo posible. La prevención de las UPD desde la atención primaria es la regla de oro para evitar la aparición de estas lesiones que pueden llegar a la amputación. Los casos presentados evolucionaron de forma favorable con el tratamiento de Heberprot-P.














