Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Hematología, Inmunología y Hemoterapia
versión On-line ISSN 1561-2996
Rev Cubana Hematol Inmunol Hemoter v.25 n.3 Ciudad de la Habana sep.-dic. 2009
PRESENTACIÓN DE CASOS
Síndrome de Gardner-Diamond. Presentación de un caso
Gardner-Diamond syndrome: A case presentation
Dra. Daisy Wainshtok Tomas; Dr. Eduardo Alfonso Alfonso; Dr. Jorge Carnot Pereira; Dr. Jorge Orozco Niebla; Dr. Eric Regalado Soto; Dra. Libertad Valdés Izquierdo
Hospital Clinicoquirúrgico Docente "Miguel Enríquez". Ciudad de La Habana, Cuba.
RESUMEN
Se presenta el caso de una mujer de 44 años, blanca, ingresada en el Servicio de Medicina Interna del Hospital Clinicoquirúrgico Docente "Miguel Enríquez" por síndrome febril agudo y hematuria. En el examen físico realizado se notó la salida de lágrimas con sangre muy fluida, por el ángulo externo del ojo izquierdo. La inyección intradérmica en la cara dorsal del muslo derecho de 0,1 mL de sangre autóloga, indujo una reacción equimótica dolorosa en el sitio de la inyección. La inyección de 0,1 mL de solución salina al 0,9 % como control en el muslo contralateral, resultó negativa. Sobre la base del examen clínico y estas pruebas, se concluyó como un Síndrome de Gardner-Diamond. Esta entidad debe ser considerada en el diagnóstico diferencial de un síndrome purpúrico de etiología no bien precisada, fundamentalmente en pacientes con problemas psiquiátricos.
Palabras clave: síndrome de Gardner-Diamond, hemolacrimia, estigmatización, púrpura psicogénica, autosensibilización por eritrocitos autólogos.
ABSTRACT
This is the case of a white woman aged 44, admitted in the Internal Medicine Service of "Miguel Enríquez" Clinical Surgical Hospital due to acute febrile syndrome and hematuria. At physical examination performed we noted a very high level of watering with presence of blood by left angle of left eye. The intradermal injection of 0,1 ml of autologous blood in dorsal part of right thigh, induced a painful ecchymotic reaction in injection site. The injection of 0.1 ml of 0,9% saline solution as control in contralateral thigh was negative. On the base of clinical examination and these tests, we conclude that it was a Gardner-Diamond syndrome. This entity must to be considered in differential diagnosis of a purpuric syndrome of a non-well established etiology, mainly in patients presenting with psychiatric disorders.
Key words: Gardner-Diamond syndrome, hemolacrimation, stigmata, psychogenic purpura, self-sensitization due to autologous erythrocytes.
INTRODUCCIÓN
La autosensibilización por eritrocitos autólogos o síndrome de Gardner-Diamond, es un trastorno poco frecuente que se presenta fundamentalmente en mujeres y es sumamente raro en los hombres.1
El diagnóstico de esta enfermedad se basa generalmente en la anamnesis, en las características de la presentación clínica y en el diagnóstico positivo de la prueba cutánea realizada con la inyección intradérmica de eritrocitos autólogos. Habitualmente no se identifican alteraciones de la coagulación sanguínea.1-4
El objetivo de este trabajo es la presentación de una paciente con un síndrome de Gardner-Diamond, en la cual además de episodios purpúricos recurrentes, se hizo evidente la existencia de lágrimas con sangre (hemolacrimia).
PRESENTACIÓN DEL CASO
Mujer de 44 años, de la raza blanca, que ingresó en el Servicio de Medicina Interna del Hospital Clinicoquirúrgico Docente "Miguel Enríquez" por presentar hematuria y fiebre de 4 días de evolución. Tenía como antecedentes que, a partir de un accidente doméstico en que sufrió un fuerte golpe en la cabeza, comenzó con cefaleas que en ocasiones eran intensas y con localización universal. Desde ese momento, manifestó trastornos psiquiátricos y fue evaluada y seguida evolutivamente en neurología y psiquiatría, donde se llegó a los diagnósticos de epilepsia postraumática y trastorno orgánico de la personalidad. Tenía tratamiento con carbamazepina (200 mg) 1 tableta cada 8 horas, amitriptilina (25 mg) 1 tableta cada 12 horas y ocasionalmente, con diazepán. En marzo del 2008 comenzó con sangramiento vaginal abundante (hiperpolimenorrea), que se diagnosticó como secundario a fibromas uterinos. En octubre de ese mismo año tuvo un accidente de tránsito que le produjo una herida sobre el arco superciliar izquierdo, que se infectó y fue tratada satisfactoriamente con azitromicina y penicilina, administradas secuencialmente. Poco después presentó una inyección conjuntival y dolor sordo retroocular, que fue seguido de emisión de lágrimas con sangre por el ojo izquierdo. Este cuadro fue interpretado como una reacción a la penicilina. Aproximadamente 15 días después de este último traumatismo, aparecieron lesiones purpúricas en troncos y extremidades, se agudizó la cefalea ya existente y además, aparecieron episodios de pérdida del conocimiento de etiología no precisada.
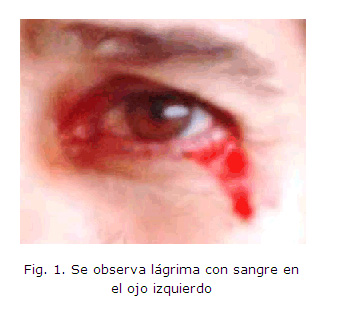
En el examen físico se observó que era una paciente muy ansiosa y con fácil tendencia al llanto. Se comprobó una linfangitis en el miembro inferior izquierdo que fue tratada con antibióticos con respuesta favorable y desaparición de la fiebre que motivó su ingreso. Además, por el ángulo externo del ojo izquierdo se notó la salida de lágrimas mezcladas con sangre muy fluida que no tenía tendencia a coagular (fig 1).
El examen ginecológico no evidenció sangramiento vaginal. Al tacto vaginal se apreció que el útero estaba aumentado de tamaño. Mediante la aplicación del espéculo se evidenció un cuello uterino deformado, polilobulado, con salida de leucorrea achocolatada y con signos de cervicitis próximos al orificio cervical externo.
El examen oftalmológico fue negativo, excepto la comprobación de la emisión antes referida de lágrimas con sangre, que según refirió la paciente, nunca eran dolorosas.
La evaluación psiquiátrica realizada durante su ingreso planteó la existencia de depresión con rasgos de ansiedad y reafirmó el trastorno de la personalidad diagnosticada en estudios previos. El resto de su examen físico no mostró alteraciones significativas.
La mayor parte de las pruebas de laboratorio indicadas aportaron valores dentro de los límites normales. Éstas incluyeron: determinación de hemoglobina y hematócrito, constantes corpusculares, eritrosedimentación, conteo de reticulocitos y de leucocitos con diferencial, recuento de plaquetas, tiempo de coagulación, retracción del coágulo, tiempo de protrombina, tiempo parcial de tromboplastina activado con caolín. También fueron normales los estudios de glicemia, creatinina, ácido úrico, transaminasas oxalacética y pirúvica y colesterol total. La eritrosedimentación fue de 20 mm/h y el estudio parcial de orina mostró: 50 eritrocitos/mL, 25 leucocitos/mL, pH 7, proteínas 0,3 g/L, una densidad de 1,015 y negatividad del resto de los componentes analizados.
El ultrasonido ginecológico mostró un útero lateralizado a la izquierda que medía 7,8 y 4,2 cm, con múltiples imágenes ecolúcidas en su interior, engrosadas, de aspecto irregular. El ultrasonido transvaginal evidenció que el cuello uterino estaba engrosado con múltiples quistes de Nabot. No se observaron alteraciones de los senos esfenoidales, ni de cráneo ni de órbitas en los cortes tomográficos realizados mediante tomografía axial computadorizada. Tampoco se apreciaron alteraciones orbitarias mediante evaluación ultrasonográfica.
La inyección intradérmica de 0,1 mL de sangre autóloga en la cara dorsal del muslo derecho, produjo una sensación de calor local. Seis horas después, en el sitio de inyección apareció una lesión equimótica cuya coloración se acentuó progresivamente, alcanzó una dimensión de 5 x 6 cm y se delimitó claramente del área circundante (fig 2). La inyección intradérmica en el muslo contralateral de 0,1 mL de solución salina al 0,9 %, no produjo ninguna reacción.
DISCUSIÓN
El síndrome de Gardner- Diamond fue descrito en 1955. 1 Posteriormente, en l968, Ratnoff y Agle denominaron a esta entidad púrpura psicogénica, pues consideraron que en ella intervenían trastornos emocionales importantes y que los enfermos expresaban de esta forma sus conflictos psicológicos.5 Generalmente, los casos son mujeres emocionalmente perturbadas que consultan por lesiones equimóticas o hematomas recurrentes, localizados frecuentemente en las extremidades y vinculados usualmente con un trauma físico o con un intenso estrés emocional. Sin embargo, también se han descrito casos en hombres y ocasionalmente en pacientes pediátricos.2,6 En la mayoría de los enfermos, las lesiones aparecían cuando se encontraban bajo severas situaciones emocionales. En ocasiones, esta situación constituye un verdadero desafío para los médicos, pues después de múltiples estudios, no se logra identificar la existencia de una coagulopatía o una condición sistémica que explique las alteraciones del enfermo. La biopsia de la lesión suele revelar solo infiltrado inflamatorio perivascular y extravasación eritrocitaria en ausencia de vasculitis.
Después de la comunicación realizada en 1581 del primer caso conocido de aparición de lágrimas con sangre, se han aportado otros a la literatura médica.4,7,8 Muchos de ellos fueron considerados antiguamente como ejemplos de estigmatización, pues recordaban el estigma de los místicos, término que proviene de la palabra griega estigma, equivalente de "marca".
Uno de los casos más famosos de los últimos tiempos fue el de Teresa Neumann, una mujer alemana de 21 años señalada como la primera estigmatizada conocida en el siglo XX. En 1919 ella quedó ciega y paralítica, con una paraplejia, después de haber realizado varios esfuerzos físicos fuertes y de algunas caídas. El diagnóstico médico fue de histeria. Poco después desaparecieron bruscamente, la ceguera en 1923 y en 1925 la paraplejia, hechos que coincidieron con las fechas de beatificación y canonización, respectivamente, de Santa Teresita del Niño Jesús. Un año más tarde, en 1926, mostró por primera vez los estigmas que se consideraron semejantes a los que tenía Cristo crucificado. Se dice que después, cada viernes, caía en trance y lloraba lágrimas con sangre.7,9
En Cuba, el caso más conocido de este tipo ocurrió en los primeros años de la década de los 50 del pasado siglo XX. Se trataba de una mujer de alrededor de 30 años, vecina del barrio rural El Tumbadero, en el municipio Güira de Melena, y que fue calificada popularmente y por la prensa de la época como "la estigmatizada". Ella presentaba periódicamente equimosis y hematomas y además, se refirió la existencia de sudor con sangre. Algunos creyentes plantearon un matiz religioso asociado con estos estigmas. Fue tal la popularidad alcanzada que la llevó a una peregrinación por pueblos y provincias con una cruz a cuestas y seguida de una pequeña multitud de creyentes y curiosos.10
En los pacientes con autosensibilidad a los eritrocitos autólogos, las equimosis se localizan comúnmente en las extremidades, incluídas las manos. Sin embargo, también pueden observarse en otros sitios como el abdomen, tórax, hombros, e incluso en la cara. En general, estas lesiones pueden ser postraumáticas o bien aparecer espontáneamente. Usualmente ellas aparecen en ambas partes del cuerpo, aunque en ocasiones se han visto en una sola parte. En ocasiones, los enfermos pueden presentar fiebre cuando se reabsorbe la sangre extravasada.2,3
En algunos de estos pacientes se han referido diferentes manifestaciones somáticas y enfermedades asociadas. Las manifestaciones hemorrágicas pueden afectar también a veces a los órganos internos, pues puede haber hematuria, melena, epistaxis y rara vez hemorragia cerebral. Se ha señalado que el estrés emocional e influencias psíquicas pudieran afectar la actividad fibrinolítica cutánea. También se han referido otros síntomas tales como: dolor abdominal, náuseas y vómitos.3,7,11
En varios casos se han encontrado asociadas otras alteraciones hematológicas e inmunológicas que incluyen: alteraciones morfológicas de los hematíes, aumento de la actividad fibrinolítica cutánea (tPA-dependiente), trombocitosis y deficiencia del factor plaquetario 3. Ocasionalmente se ha descrito este síndrome en otras entidades como lupus eritematoso sistémico, nefropatía por inmunocomplejos circulantes y vasculitis. Además, también se han comunicado algunos casos con anticuerpos anticardiolipina positivos o púrpura trombocitopénica idiopática.3,11
Gardner y Diamond postularon como causa de este síndrome, la sensibilización al estroma de los eritrocitos del propio paciente y pudieron reproducir las lesiones mediante inyección intradérmica del estroma eritrotóxico.1 Con la inyección de eritrocitos autólogos se puede reproducir la típica lesión purpúrica, generalmente dentro de las 24 horas siguientes. Más recientemente se han implicado mecanismos autoinmunes relacionados con un anticuerpo tisular fijo que reacciona contra componentes eritrocitarios, lo que causa aumento de la permeabilidad capilar, edema y finalmente, equimosis dolorosas. En la literatura posterior no todos los resultados de esta prueba han sido coincidentes con los comunicados por Gardner y Diamond. 3 No obstante, se ha señalado que la positivad de esta prueba en un paciente con sospecha de este síndrome es un criterio suficiente para el diagnóstico.
En 1989, Rattnof y Agle5 encontraron en sus 71 pacientes, similares patrones de personalidad: el perfil emergente era el de una mujer con historia psiquiátrica traumática y registro de diversos episodios de sangrado por fosas nasales o por vía gastrointestinal o urinaria; adicionalmente casi todas se quejaban de intensas cefaleas, problemas visuales, dificultad ocasional para hablar y desvanecimientos, 10 reportaron alucinaciones y 29 fueron catalogadas como masoquistas.
Las evaluaciones psiquiátricas de los pacientes con este síndrome han mostrado frecuentemente: labilidad emocional, depresión, problemas de índole sexual, sentimientos de hostilidad, comportamiento obsesivo compulsivo, ansiedad, dificultad en el manejo de la agresividad y de la hostilidad, hipocondría, sentimientos de culpa, masoquismo, histeria y otros trastornos de la personalidad.2,3,12,13
En general, el pronóstico de este síndrome se considera bueno, pues hasta el momento no se han comunicado casos fatales relacionados directamente con él, pero debe tenerse en cuenta que en algunos casos el síndrome puede remitir por meses o años y reaparecer posteriormente en el momento de un estrés emocional severo. Se ha comunicado un caso en que las lesiones reaparecieron después de 38 años.3,12,14
A pesar de las recaídas, la tendencia es a considerar el curso de esta enfermedad como relativamente benigna. Aunque se han empleado diferentes medidas terapéuticas y fármacos, ninguno ha demostrado un beneficio significativo para el control de las manifestaciones clínicas. Inicialmente, se recomendó el uso de la desensibilización con hematíes por vía intradérmica y la auto-hematoterapia intramuscular, pero el valor de estos métodos se consideró muy dudoso y los procederes no recomendables, pues pueden provocar una exacerbación de la enfermedad.7 Las mejores respuestas terapéuticas se han comunicado con la aplicación de psicofármacos, de acuerdo con las manifestaciones psiquiátricas de los enfermos, y con la psicoterapia.4
Por las características clínicas de nuestra paciente, asociadas con los trastornos psiquiátricos detectados y la positividad de la prueba intradérmica con inyección de eritrocitos autólogos, se consideró como exponente del síndrome de Gardner Diamond, según los criterios diagnósticos aceptados en la actualidad.
Otro caso atendido en nuestro país en el Instituto de Hematología e Inmunología a finales de la década de los 80 del siglo pasado, fue el de una mujer de 40 años que tenía manifestaciones purpúricas recurrentes en abdomen, extremidades y regiones glúteas, sin otras alteraciones en su examen físico y normalidad de las pruebas de la coagulación. Esta paciente tenía una personalidad muy dependiente y acentuados rasgos de ansiedad. La inyección intradérmica de hematíes autólogos fue intensamente positiva. Después de realizado el diagnóstico y la evaluación psicológica, la paciente dejó de asistir a la consulta (Almagro D., comunicación personal).
REFERENCIAS BIBLIOGRÁFICAS
1. Gardner FM, Diamond LK. Auto-erythrocyte sensitization. A form of purpura producing painful bruising following autosensitization to red blood cells in certain women. Blood 1955;10:675-90.
2. Ingber A, Alcalay J, Feuerman EJ. Autoerythrocyte sensitization (Gardner-Diamond syndrome) In men: a case report and review of the literature. Postgrad Med J 1985;61,823-6.
3. Uthman IW, Moukarbel GV, Salman SM, Salem ZM, Taher AT, Khalil IM. Autoerythrocyte sensitization (Gardner-Diamond) syndrome. Eur J Haematol 2000:65:144-7.
4. Ivanov OL, Lvov AN, Michenko AV, Künzel J, Mayser P, Gieler U. Autoerytrocyte sensitizacion syndrome (Gardner Diamond Syndrome): review of the literature. J Eur Acad Dermatol Venereol 2009;23:499-504.
5. Martín Lasa A. Diccionario médico (Glosario en línea). Enfermedad de Gardner y Diamond 2009. Disponible en: http://www.portalesmedicos.com/diccionario_medico/index.php /Enfermedad_de_Gardner_y_Diamond. (visitado el 3 de junio 2009).
6. Campbell AN, Freedman MH, McClure PD. Autoerythrocyte sensitization. J Pediatr 1983;103:157-60.
7. Stefanini M, Dameshek W. Enfermedades hemorrágicas. 2 ed. Barcelona: Científico Técnica; 1966. p. 129-31.
8. Muci-Mendoza I R., Ramella Galmuzzi M. I. «Lágrimas de sangre…» Estigmatización, púrpura psicogénica, cromhidrosis y síndrome de Gardner-Diamond. Gac Méd Caracas 2004;112:144-7.
9. Wikipedia. Teresa Neumann. Disponible en http://es.wikipedia.org/wiki/Teresa_Neumann (Visitado el 28 agosto del 2009).
10. Pinos Santos O. Los años 50. En una Cuba que algunos añoran, otros no quieren ni recordar y los más desconocen. Disponible en: http://lajiribilla.co.cu/pdf/prologo.pdf (Visitado 27 de agosto del 2009).
11. Lotti T, Benci M, Sarti MG, Teofoli P, Senesi C, Bonan P, et al. Psychogenic purpura with abnormally increased tPA dependent cutaneous fibrinolytic activity. Int J Dermatol 1993;32:521-23.
12. Ratnoff OD. The psychogenic purpuras: A review of autoerythrocyte sensitization, autosensitization to DNA, «hysterical» and factitial bleeding, and the religious stigmata. Semin Hematol 1980;17:192-213.
13. Hallstrom T, Herslek, Mobacken H. Mental symptoms and personality structure in autoerythrocyte sensitization syndrome. Br J Psychiatry 1969;115:1269-76.
14. Ratnoff OD. Psychogenic purpura (autoerythrocyte sensitization): An unsolved dilemma. Am J Med 1989; 87(3N):16N-21N.
Recibido: 14 de septiembre del 2009.
Aprobado: 30 de septiembre del 2009.
Dra. Daisy Wainshtok Tomas. Hospital Clinicoquirúrgico Docente "Miguel Enríquez". Ciudad de La Habana, Cuba. e-mail:daisyw@infomed.sld.cu