Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Investigaciones Biomédicas
versión On-line ISSN 1561-3011
Rev Cubana Invest Bioméd v.28 n.1 Ciudad de la Habana ene.-mar. 2009
TRABAJO DE REVISIÓN
Evaluación y diagnóstico de la Hipertensión Arterial
Assessment and diagnosis of high blood pressure
Joaquín Sellén CrombetI; Elizabeth Sellén SanchénII; Lourdes Barroso PachecoIII; Sybert Sellén SánchezIV
I Doctor en Ciencias Médicas. Especialista de II grado en Cardiología. Hospital Universitario "General Calixto García". La Habana, Cuba.
II Especialista de I grado en Cardiología. Cardiocentro de Camagüey, Cuba.
III Máster en Psiquiatría Social. Especialista de I grado en Psiquiatría. Profesora Asistente. Hospital Universitario "General Calixto García". La Habana, Cuba.
IV Residente de MGI en Venezuela.
RESUMEN
La hipertensión arterial es un factor de riesgo cuyo diagnóstico se establece por una simple variable numérica aunque se ha comprobado que es un síndrome multifactorial que produce alteraciones sistémicas, complicaciones y muerte. Su definición ha variado con el tiempo y el mayor conocimiento. Es importante la medición correcta de la presión arterial, conocer su variabilidad y su fisiopatología donde la teoría genética del sistema renina angiotensina aldosterona ha demostrado ser la que predomina. La clasificación y la estratificación del riesgo cardiovascular son elementos importantes cuando se realiza una cuidadosa historia clínica del paciente que unido a los exámenes de laboratorio, permiten descartar y tratar las causas de HTA secundarias. En el presente estudio se analizan todos estos factores y se discute sobre prehipertensión.
Palabras clave: Hipertensión arterial, secundaria, síndrome, definiciones, variabilidad, etiología, fisiopatología, clasificación, prehipertensión.
ABSTRACT
High blood pressure is a risk factor where diagnosis is made by means of a simple numerical variable although it was confirmed that it is a multifactorial syndrome producing systemic alterations, complications and death. Its definition has changed with time and a great knowledge. It is important correct measurement of arterial pressure, to know its variability, and its physiopathology where genetic theory of rennin-angiotensin aldosterone system has shows to be the predominant one. Classification and stratification of cardiovascular risk are significant elements when we make a careful medical record of patient, and joined with lab examinations allows us to rule out and to treat the causes of a secondary HBP. In present study all factors are analyzed and pre-hypertension stage is discussed.
Key words: High blood pressure, secondary, syndrome, definitions, variability, etiology, physiopathology, classification, pre-hypertension.
INTRODUCCIÓN
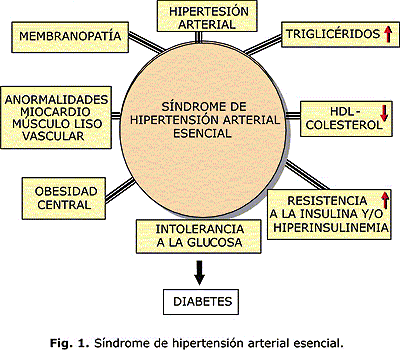
La hipertensión arterial (HTA) es un síndrome multifactorial de origen genético muy fácil de diagnosticar y de difícil control en el mundo. El abordaje pretende ser simple y práctico para todo aquel médico que tenga que enfrentar a las personas con HTA, sin sacrificar los conocimientos científicos de vanguardia1, 2 (figura 1).
Los problemas diagnósticos y terapéuticos están íntimamente relacionados con su control ya que el incremento de las enfermedades cardiovasculares y cerebrovasculares -que son las grandes causas de muerte en el mundo civilizado- dependen de él y la HTA a su vez interviene en la patogénesis de ambas afecciones y de la insuficiencia renal.1, 3
Por lo tanto no caben dudas que la HTA es uno de los problemas de salud más importantes de la medicina contemporánea y su control es la piedra angular sobre la que hay que actuar para disminuir la morbilidad y la mortalidad.1
A pesar de los progresos obtenidos en la detección y el tratamiento de la HTA, su prevalencia continúa elevada en la población urbana y rural la cual alcanzó el 33,3 % y el 15 % respectivamente, en la última encuesta nacional.4
El presente artículo es una actualización de las variables que contribuyen a la evaluación y al diagnóstico del paciente hipertenso.
Definiciones:
- Hipertensión arterial: es un nivel mantenido de la presión arterial (PA) sisto-diastólica igual o superior a 140/90 mmHg, respectivamente, tomada en condiciones apropiadas en por lo menos tres lecturas de preferencia en tres días diferentes o cuando la PA inicial sea muy elevada y/o cuando el paciente presente cifras normales bajo tratamiento antihipertensivo.
- HTA por monitoreo ambulatorio de la PA (MAPA): cuando el 50 % o más de las tomas de PA durante el día son > 135-85, durante la noche mayor de 120-75 y en las 24 horas > 130-80 mmHg. 5
- Carga de PA: es el porcentaje de tomas o registros por encima de cierto nivel. Se ha observado que el 10 % de los normotensos tienen cifras mayores de 140-90 mmHg durante el día y que el 35 % - 40 % de los hipertensos, cifras menores de la misma.
- HTA de bata blanca: se denominó a las personas con PA normales en el domicilio y elevadas en consulta. Pickering la halló en un 20 %.
- Pseudo HTA: medición incorrecta de la PA que da lugar a un diagnóstico erróneo. Ejemplo manguito pequeño para circunferencia braquial mayor y en ancianos con rigidez arterial.
- HTA sistólica aislada (HTASA): es la PA sistólica mayor o igual 140 mmHg y una diastólica menor de 90 mmHg. Alcanza su mayor frecuencia después de los 65 años.
- HTA dipper y no-dipper: O´Brien y otros, 6 describieron en un grupo de hipertensos un patrón de la PA que no desciende durante el reposo nocturno y lo llamaron no-dipper a diferencia del dipper en que hay el mayor descenso de la PA durante la fase del sueño.
- Paciente controlado: PA < 140/90 mmHg durante un año en por lo menos cuatro tomas o adecuadas para su correspondiente grupo de riesgo.4
- HTA acelerada o maligna: es la forma más grave de HTA. Se asocia a necrosis arteriolar en el riñón y otros órganos. Los pacientes presentan retinopatía grado III y IV y fallecen antes de los dos años posteriores al diagnóstico. Es frecuente la presencia de hemorragias y exudados retinianos con papiledema o sin él (retinopatía III y IV), lo cual es su signo clínico más significativo. Este hallazgo en pacientes jóvenes obliga a estudiar una génesis vasculorrenal. El 50 % reconoce como causa a la HTA esencial y el resto a las secundarias. El 10 % de los sujetos con HTA maligna están asintomáticos en el momento del diagnóstico, y una medida práctica como realizar un fondo de ojo evitaría el subregistro.1
- HTA refractaria o resistente: es aquella que no se logra reducir a menos de 140/90 mmHg con un régimen adecuado de tres drogas, en dosis máxima siendo una de ellas un diurético. Estos pacientes deben estar bajo una observación correcta, haber descartado causas secundarias, pseudo-HTA y haber presentado cifras superiores a 180/115 mmHg antes del tratamiento. Un régimen adecuado de tratamiento anti-hipertensivo incluye un diurético más dos de los siguientes fármacos: beta bloqueador u otro antiadrenérgico, vaso-dilatadores directos, anticálcicos e inhibidores de la enzima de conversión de angiotensina (IECA) o antagonista de los receptores de la angiotensina-II (ARA-II). 5, 7, 8
Causas más comunes de HTA refractarias 5
1. No observancia de tratamiento farmacológico y/o no farmacológico (especialmente dieta sin sal y no consumo de alcohol).
2. Interacciones farmacológicas:
- Antiinflamatorios no esteroideos.
- Anticonceptivos orales y/o tratamiento hormonal sustitutivo.
- Simpático miméticos.
- Antidepresivos.
- Esteroides (tópicos y sistémicos).
- Descongestionantes nasales.
- Consumo de regaliz (tabaco de mascar).
- Tratamiento con ciclosporina, eritropoyetina.
- Consumo de cocaína.
3. Medicación inapropiada: dosis o intervalos inadecuados, combinaciones incorrectas.
4. Obesidad severa (manguito pequeño).
5. Retención de volumen (por medicación diurética inadecuada, ingestión excesiva de sal o enfermedad renal progresiva).
6. HTA de «bata blanca» o de consultorio.
7. HTA secundaria.
8. Pseudo-hipertensión.
HTA enmascarada
- PA < 140-90 mmHg en consulta
- PA > 135-85 mmHg fuera de consulta
Ocurre en el 10 % de la población general y es importante porque no se diagnostica por los exámenes médicos de rutina y acarrea un pronóstico adverso por daño en el órgano diana y mayor frecuencia de eventos cardiovasculares. Se presenta en personas relativamente jóvenes, sexo masculino, estresados, con aumento de la actividad física durante el día y con hábitos de fumar y beber. Puede sospecharse en individuos con elevaciones ocasionales de la PA pero normales en consulta. Este término puede aplicarse a pacientes fumadores y a los incluidos en la prehipertensión. Sus implicaciones son enormes pero una estrategia óptima para detectar esta condición aún no está clara. 9
Determinación correcta de la presión arterial
- Una medición exacta de la PA es el primer y más importante paso en el diagnóstico y tratamiento de la HTA:
Tamaños de manguito
Ancho (cm) Largo (cm)
Normal——————————- 12-13—————— 35
Adulto (grande)—————— 15-16—————— 45
Manguito
de muslo—————————- 18———————— 50
Neonatos—————————- 2,5———————- Tamaño brazo
1-4 años—————————— 5————————— Tamaño brazo
4-8 años—————————— 9————————— Tamaño brazo
- Se prefiere los esfigmomanómetros de mercurio aunque resultan útiles los aneroides, electrónicos y digitales, los cuales serán supervisados y calibrados periódicamente.
- El paciente descansará 5 min antes de la medición, la cual se hará en posición sentada, con el brazo apoyado formando un ángulo de 450 a nivel del corazón. Seguidamente se harán mediciones en decúbito y de pie, especialmente en ancianos con tendencia al descenso postural de la PA y en todos los diabéticos que tienen predisposición a la neuropatía autonómica.
- Se infla el manguito, se palpa la arteria radial y se sigue inflando hasta 20-30 mmHg por encima de la desaparición del pulso.
- Se coloca el diafragma del estetoscopio sobre la arteria braquial en la fosa antecubital y se desinfla el manguito dejando que el mercurio descienda a una velocidad de 2 mmHg/segundo.
-El primer sonido (Korotkoff 1) se considera la PA sistólica y la detención de los sonidos (Korotkoff 5) la PA diastólica. La medición de la PA se debe referir a los 2 mmHg más cercanos y no aproximarla a números redondos.
Recomendaciones1
- Repetir la medición pasado 30 seg de haber desinflado el manguito o hasta que tenga menos de 5 mmHg de mercurio de diferencia en el mismo brazo.
- Evitar errores de medición detectados en una investigación a más de 60 % de médicos: usar manguito pequeño, falta de período de descanso, desinflar muy rápido, no medir en ambos brazos, no palpar PAS máxima.
- Otros errores calculados en la medición de la PA son: por cada 10 cm de brazo por debajo del nivel del corazón puede incrementar en 8 mmHg la PA, espalda no apoyada hasta 8 mmHg y el redondeo de la cifra puede sobreestimar o infraestimar hasta 5 a 10 mmHg.
Variabilidad de la presión arterial
En las personas normales la PA varía por múltiples factores y esta constituye una magnitud compleja que va desde los estímulos externos que repercuten en el organismo, el estrés físico y mental, los componentes del entorno hasta los cíclicos endógenos que son oscilaciones periódicas de la PA mediadas por quimiorreceptores. Se ha comprobado que puede descender más de 20 mmHg con respecto a valores basales durante el reposo e incrementarse por diferentes estímulos como leer (7 mmHg), estrés mental (14 mmHg), ejercicios (40 mmHg), hablar (17 mmHg), fumar 30 minutos antes (10 mmHg), café 2 horas antes (10 mmHg) y el dolor 27 mmHg.
Las mediciones de la PA difieren significativamente intra e inter- observadores y también en el propio sujeto. Ejemplo típico es la toma casual y única de la PA obtenida por un facultativo o personal de salud en la consulta. Esta no es necesariamente representativa de las cifras individuales de las 24 horas, ya que los valores de PA en la consulta o en presencia del médico, resultan imprevisibles para cada paciente en particular. 1
Una única medición de la PA puede sobre diagnosticar un 20 % a 30 % la HTA mientras que dejaría sin diagnóstico a la tercera parte.
Monitoreo ambulatorio de la presión arterial (MAPA)
En el pasado los trabajos científicos sobre HTA y PA fueron realizados en consulta externa. Desde hace varias décadas hubo preocupación por las cifras de PA normal y ya en 1990 Staessen y otros, reunieron 17 estudios en un metanálisis y encontraron que el 95 % de las personas, que eran normotensas en consulta, tenían PA ambulatoria menor de 140-90 mmHg por lo cual se propusieron cifras menores de normalidad para la PA.
La PA de 24 horas se caracteriza por un patrón o ritmo circadiano y este muestra una típica caída progresiva de la PA sistólica y diastólica al comenzar la noche hasta alcanzar el nadir durante el sueño, seguida de una fase de meseta con pico máximo en la mañana, coincidiendo con el despertar.
Indicaciones de MAPA
- Sospecha de HTA de bata blanca.
- HTA resistente a drogas.
- Sospecha de feocromocitoma.
- Sospecha de disfunción autonómica.
- Hipotensión sintomática.
- Evaluación de tratamiento.
La Sociedad Americana de HTA solo recomienda el MAPA en pacientes con registros elevados en consulta sin daño en órgano diana y controles ambulatorios normales. Indicamos MAPA cuando existen dudas en la evaluación diagnóstica y/o terapéutica del paciente hipertenso.1,5,10 En apoyo a estos criterios, una publicación de nuestro centro, detectó que el MAPA se indica poco en el adulto mayor y que resulta útil para corroborar el diagnóstico y la terapéutica. 11
Criterio de normalidad: < 135-85 mmHg durante 24 h y < 120-75 mmHg en la noche. 5
El 95 % de los pacientes con HTA no tenía causas conocidas y se les clasifica como esenciales o primarios.
Etiología:
Esencial 95 %
Enfermedad renal crónica 3-4 %
Enfermedad renovascular 0,5-1 % (HTA curable)
Coartación aórtica 0,1 % (HTA curable)
Aldosteronismo primario 0,1 % (HTA curable)
Síndrome de Cushing 0,2 % (HTA curable)
Feocromocitoma 0,2 % (HTA curable)
Anticonceptivos orales 0,5 % (HTA curable)
Debido a que menos del 5 % tienen una causa particularmente curable se deben realizar un mínimo de investigaciones para detectar al hipertenso. La única justificación para realizar estudios de laboratorio adicionales es la existencia de signos y síntomas típicos de causas secundarias o curables que serían estudios específicos para confirmar el diagnóstico. 1
Fisiopatología1
Actualmente se desarrollan investigaciones en cuatro teorías que explican la patogénesis de la HTA: genética, neurogénica, humoral y autorregulación.
En la teoría genética el principio básico es una alteración del ADN, lo cual implica que en distintas moléculas se producen anomalías y por tanto su función se modifica.
Hay varios genes candidatos: gen de renina,12 genes que codifican la kinina, la kalicreina y las prostaglandinas renales, genes que codifican factores que regulan la homeostasis del calcio y el sodio, la bomba de sodio-potasio, proteína C y el fosfoinositol.
Los estudios poblacionales demuestran que en familias con HTA primaria la incidencia de la enfermedad es de 30 a 60 % mayor en comparación con la descendencia de normotensos. En esta teoría también se menciona que la predisposición genética puede estar latente, pero debe existir un estímulo que dispara la replicación del ADN, entre los que se mencionan: la ingestión excesiva de sal y el estrés emocional.
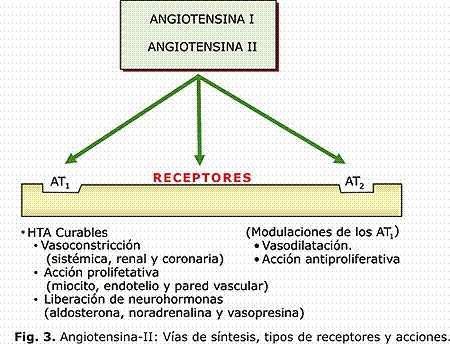
La HTA es un trastorno poligenético y multifactorial, en el cual la interacción de múltiples genes entre sí y con el medio ambiente es importante. Está demostrado que la vía clásica del SRAA13, 14 es la preponderante en la aparición de la HTA. El angiotensinógeno es el precursor de la A-II sobre el cual actúa la renina y los efectos de la A-II están mediados por los receptores AT1 y AT2, localizados en el genoma humano. Hay otras vías de síntesis independientes de la ECA y estas son capaces de convertir el angiotensinógeno en A-II directamente o en A-I y luego en A-II. La quimasa produce el 90 % de la A-II en el corazón humano por lo que el bloqueo de los IECA, no es completo. (Fig.2 y 3).
La A-II, repercute negativamente sobre los órganos diana y produce las alteraciones que facilitan las complicaciones y la muerte, según se observa en la Fig. 4. 15, 16
La teoría neurógena se apoya en el estado hipercinético encontrado en hipertensos de corto período de evolución y en animales considerados hiperreactores. Dentro de los centros de control nervioso que se pueden alterar, se señala el área perifornical del hipotálamo.17, 18
La teoría humonal abarca diferentes sistemas hormonales y sustancias humorales donde se identifican alteraciones que conducen a HTA. El sistema por excelencia que se ha estudiado ampliamente es el de renina-angiotensina-aldosterona, cuyos efectos finales son el aumento de la PA por vasoconstricción o sobrecarga de volumen. El sistema kinina-kalicreina-prostaglandina renal cuyo efecto final es la vasodilatación de arteriolas eferentes renales, aumento del flujo sanguíneo renal y excreción de sodio; se ha observado disminuido en la HTA. Por otra parte, los mineralocorticoides están elevados en 2/3 partes de los pacientes hipertensos, mientras que el déficit de hormona natriurética que contrarresta el exceso de líquidos por supresión del transporte activo de sodio en los túbulos renales, puede estar en déficit su síntesis o liberación.
En esta teoría se hace mención a los factores de crecimiento, considerados multipotenciales, ya que no solo se relacionan con el crecimiento celular, sino que también afectan la vasoconstricción o vasodilatación, por lo que cualquier alteración de su función puede conducir a HTA.
La conocida teoría de autorregulación implica una inadecuada regulación de la PA a largo plazo a nivel renal, en dos etapas: la primera donde una excesiva ingestión de agua y sal aumenta el líquido extracelular, se incrementa el gasto cardíaco y por tanto hay HTA, pero los barorreceptores tienden a compensar el desajuste a través de disminución de la resistencia periférica total.
En una segunda etapa este exceso de líquido no necesario para las demandas metabólicas induce liberación de sustancias vasoconstrictoras por los tejidos (mecanismo de autorregulación), lo que aumenta la resistencia periférica total y por tanto la PA, pero a nivel renal la elevada permeabilidad celular al sodio y la hiperreactividad de los vasos sanguíneos renales, contribuye a la sobrecarga de volumen y al deterioro progresivo del capilar glomerular y esto mantiene la HTA.
Resistencia a la insulina en la HTA
Insulinorresistencia es la refractariedad de los tejidos a la acción de la insulina por lo que hay una inadecuada utilización de la glucosa y en el organismo se desencadenan mecanismos que favorecen la secreción de insulina para compensar ese hecho.
Acompañan a este fenómeno un perfil adverso de lípidos (aumento de triglicéridos y disminución de la HDL), obesidad, HTA y disminución de la tolerancia a la glucosa.19-21
No se puede afirmar que la resistencia a la insulina está involucrada en la patogenia de la HTA, ya que solo el 25 % de los hipertensos la presentan, pero sí está demostrado que al coincidir en un paciente, el riesgo de enfermedad cardiovascular se multiplica. La resistencia a la insulina es el mecanismo fisiopatogénico del síndrome metabólico y está asociado a una alta incidencia de lipoproteína de baja densidad oxidada, cuya hipótesis se demostró recientemente en humanos. 19-21
Clasificación de la presión arterial para adultos de 18 años o más 5
Categoría Sistólica Diastólica
Normal < 120 < 80
Prehipertensión 120-139 80-89
Hipertensión - -
Estadio 1 140-59 90-99
Estadio 2 = 160 = 100
En la búsqueda de un lenguaje común la clasificación del JNC-7 5 ha devenido en un instrumento sencillo y operativo para una afección que abarca el 30 % de la población mundial, es fácil de entender y aplicar por cualquier médico independiente de su especialidad o dedicación y evita la complicada "jerga científica" de algunas especialidades. Esta clasificación se basó en los estudios realizados en Framingham por Vasan y otros 22 que demuestra la progresión a la HTA de pacientes considerados normales y ha sido confirmado en otros estudios, 23-25 en los que prehipertensos tienen cifras mayores de glicemia, colesterol, triglicéridos, LDL, índice de masa corporal y menor niveles de HDL-colesterol que los normotensos , por lo que se plantea no solamente la modificación del estilo de vida, sino determinar el papel de la farmacoterapia antihipertensiva.
Estratificación de riesgo
La morbilidad y la mortalidad en el hipertenso están condicionadas por numerosas conexiones patogénicas comunes entre la HTA y los factores de riesgo coronario, como son la dislipidemia, la obesidad o la diabetes. 26 La hipertrofia ventricular izquierda y el infarto miocárdico son los más importante factores de riesgo para la insuficiencia cardíaca y esta constituye la etapa final de la cardiopatía hipertensiva.1
Un metanálisis 27 reciente con un millón de pacientes mostró una relación continua y fuerte entre PAS-PAD y la incidencia de accidente cerebrovascular, infarto miocárdico, ICC, insuficiencia renal, enfermedad vascular periférica, alteraciones cognitivas y mortalidad por todas las causas.
La asociación entre el nivel de PA y eventos cardiovasculares es continua, consistente e independiente de otros factores de riesgo.
Se observó que se duplicaban estos eventos en personas de 40 a 70 años por cada incremento de la PAS y PAD en 20 y 10 mmHg, respectivamente. También la PAM predijo la mortalidad mejor que la PAS, PAD aisladas y la presión del pulso.
Por otro lado un estudio de Framigham 25 sugiere que el riesgo acumulado para desarrollar HTA en el futuro es del 90 % para los normotensos a partir de los 55 años.
La mayoría de las investigaciones hallaron una prevalencia de 30 % de HTA, de ellos: el 30 % desconocen que son hipertensos, el 50 % reciben tratamiento y el 50 % de ese grupo no están controlados.
La HTA contribuye al 12,7 % de la mortalidad total y al 4,4 % de la incapacidad en el mundo y aumenta su prevalencia en personas con hábitos de vida no saludables.
En un estudio reciente se halló que la prehipertensión fue más frecuente en diabéticos, y esta se asoció a una mayor incidencia de enfermedad cardiovascular por lo que se recomiendan intervenciones más agresivas para el control de la presión arterial. 24 La prehipertensión ha sido definida como una condición transitoria en la cual la PA sistólica y diastólica alcanza los límites de 120 a 139 mmHg y 80-89 mmHg, respectivamente. Estos límites de la PA fueron considerados como normal alto en el VI reporte del JNC y posteriormente se halló una prevalencia del 30 al 32 % de la población. Está presente en personas jóvenes o de mediana edad con ligero predominio en el sexo masculino. Este término ha sido motivo de controversia y no aceptado por algunos aunque Vasan y otros 25 demostraron que las personas que presentaban prehipertensión evolucionaban a la HTA franca en corto tiempo. Por otro lado esta clasificación de carácter preventivo pone en alerta a una gran masa de personas que si no cumplen los hábitos de vida saludable o modifican su estilo de vida (MEV) agravarán su situación, ya que otras investigaciones han observado que en estos grupos hay más diabéticos, obesos, dislipidémicos y otras alteraciones metabólicas lo cual obligaría al uso de fármacos si fuera necesario. Un estudio reciente realizado con el objetivo de analizar la hipertensión y evitar su progresión a la HTA dejó la inquietud de la necesidad del tratamiento antihipertensivo. En opinión del autor, las MEV junto a la terapéutica farmacológica contribuirían al mejor control de la prehipertensión y de la HTA y evitarían las complicaciones y muertes por estas causas. La gran mayoría de los hipertensos y prehipertensos pudieran responder adecuadamente a la MEV las cuales son aplicables a todos estos pacientes independientemente de su clasificación o estadio y han demostrado reducir la PA, en forma significativa, aunque tiene el inconveniente del incumplimiento reiterado por parte de los pacientes.
La clasificación del JNC-7 5 se basó en los estudios de Framigham realizado por Vasan y otros 22, 25 y han sido confirmados en otras investigaciones en que los prehipertensos tienen cifras mayores de glicemia, colesterol, triglicéridos, índice de masa corporal y menor nivel de HDL-colesterol que los normotensos, por lo que plantean no solamente la MEV sino determinar el papel de la farmacoterapia.23, 24
El término prehipertensión ha sido cuestionado en Europa al considerarlo inespecífico, alarmista, poco práctico y difícilmente abordable debido a la dificultad de mantener el tratamiento y seguimiento de los pacientes a largo plazo.
Finalmente el Comité de la ESH/ESC de la Guía-2007 28 decidió no usar la terminología de prehipertensión por las siguientes razones:
- En el estudio de Framigham el riesgo de desarrollar HTA fue definitivamente mayor en personas con PA normal alta que en los normales y por tanto, hay pocas razones para unir estos dos grupos.
- Pudiera crear ansiedad y requerir de visitas y exámenes médicos innecesarios.
- Más importantes son las recomendadas por el JNC-6 del 2003 como una estrategia para toda la población estableciendo la diferencia en pacientes de alto riesgo que necesitan además medicamentos específicos e intervenciones para disminuir su riesgo cardiovascular global.
Componentes de la estratificación del riesgo cardiovascular en hipertensos 5
Factores de riesgo mayores
Hábito de fumar
Dislipidemia
Diabetes mellitus
Edad > 60 años
Sexo: hombres y mujeres posmenopáusicas
Ingestión de alcohol
Ingestión de sal
Historia familiar de enfermedad cardiovascular.
Mujeres < 65 años Hombres < 55 años.
Daño en órgano diana / evidencia clínica de enfermedad cardiovascular
Enfermedades del corazón:
-Hipertrofia ventricular izquierda.
-Angina o infarto del miocardio previo.
-Revascularización coronaria previa.
-Insuficiencia cardíaca.
Accidente cerebrovascular o isquemia cerebral transitoria.
Nefropatía.
Enfermedad arterial periférica.
Retinopatía.
Actualmente se considera que la HTA de bata blanca con cifras elevadas o cuando esta se obtiene en la consulta y ambulatoriamente, o en la consulta y en el domicilio no tiene un pronóstico inocente, ya que cada elevación conlleva un incremento en el riesgo de la mortalidad.29
Historia clínica
Interrogatorio:
- Antecedentes familiares de HTA o cardiopatías.
- Antecedentes personales de enfermedad vasculocerebral.
- Hábitos tóxicos: tabaquismo, alcohol, etcétera.
- Tiempo de evolución de la HTA, terapéutica recibida y respuesta a ese tratamiento.
- Detectar síntomas sugestivos de HTA secundaria.
- Otros factores de riesgo vascular (dislipidemias, tensión emocional, ingestión de sal, uso de anticonceptivos).
- Status socioeconómico y desarrollo cultural deficientes.
Examen físico
Debe realizarse en forma cuidadosa con el objetivo de detectar repercusión orgánica o causas secundarias.
- Examen del cuello: pulso carotideo, distensión venosa, aumento del tiroides.
- Área cardíaca: tamaño, ritmo y soplos.
- Abdomen: buscar soplos o tumoraciones.
- Pulsos arteriales de miembros inferiores, edema.
- Examen neurológico cuidadoso, fondo de ojo y clasificación según retinopatía hipertensiva que ayuda a establecer la severidad y el pronóstico de la HTA:
Normal Sobrevida en 5 años
Grado I: arterias estrechadas. 85 %
Grado II: signo de Gunn. (Estrechamiento arteriovenoso). 50 %
Grado III: hemorragias y/o exudados. 13 %
Grado IV: hemorragias y/o exudados con papiledema. 0 %
Exámenes de laboratorio
-Sangre: hemograma, creatinina y/o urea, glicemia, potasio sérico, ácido úrico, lipidograma.
- Orina.
- Electrocardiograma.
- Rx tórax, si hay antecedentes de fumador o enfermedad pulmonar.
- US renal: en < 40 años o HTA inapropiada.
Ecocardiograma
Clase I (sin controversia):
Sospecha de cardiopatía y/o evidencia clínica de disfunción cardiaca.
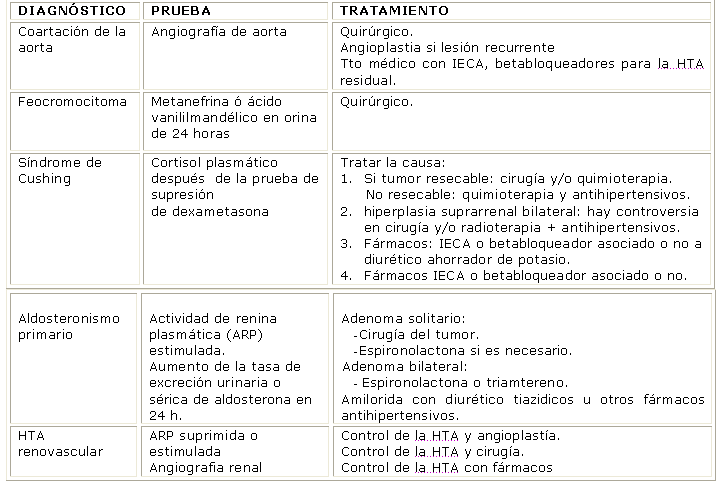
HTA SECUNDARIAS 1
CONCLUSIONES
1. La HTA es el principal problema de salud de la medicina contemporánea.
2. Se define como un síndrome multifactorial en el cual las alteraciones del sistema renina-angiotensina-aldosterona y de factores ambientales han sido demostrada como causa de HTA.
3. La medición correcta de la presión arterial es esencial para establecer diagnóstico, tratamiento y control de esta entidad.
4. La variabilidad de la presión arterial es compleja y está influenciada por la actividad de los seres humanos.
5. Los criterios de normalidad para la presión arterial y la HTA serán de menor cuantía en relación con los actuales.
6. La morbilidad y la mortalidad dependen de conexiones patogénicas comunes entre la HTA y los factores de riesgo coronario.
7. La realización de una cuidadosa historia clínica es determinante en el diagnóstico y en el pronóstico de la HTA.
8. En los hipertensos las causas secundarias de HTA deben ser descartadas.
REFERENCIAS BIBLIOGRÁFICAS
1. Sellén CJ. Hipertensión arterial. Diagnóstico, tratamiento ycontrol. La Habana: Editorial Ciencias Médicas; 2008.
2. Guías clínicas para la detección, prevención, diagnóstico y tratamiento de hipertensión arterial sistémica en México. Arch Cardiol Mex. 2008;78(2):5-57.
3. AHA. Heart disease and stroke statistic-2008 update. Circulation 2008;117:25-146.
4. Pérez CMD, Dueñas HA, Alfonso GJ, Vázquez VA, Navarro PD, H del Pozo, et al. Hipertensión arterial. Guía para la prevención, diagnóstico y tratamiento. La Habana: Editorial Ciencias Médicas; 2008.
5. The seventh report of the Joint National Committee on prevention, detection, evaluation and treatment of high blood presure. The JNC 7 report. JAMA 2003;289(19):2560-72.
6. O' Brien E, Sheridan J, O Malley K. Dipper and non-dippers. Lancet. 1998;2:397-405.
7. Calhoun DA, D Jones D, Textor S, Goff DC, Murphy TP P. Resistant Hypertension: Diagnosis, Evaluation, and Treatment: A Scientific Committee of the Council for High Blood Pressure Research Statement From the American Heart Association Professional Education. Circulation 2009;117:510-26.
8. Arguedas QJA. Hipertensión arterial resistente. Actualidad Médica Periódica. 2007;78:1-5.
9. Pickering T, Eguchi K, Kario K. Masked Hypertension: A Review. Hypertension Research. 2007;30(6):479-88.
10. Mulrov C. Evidence-based hypertension. London: BMJ books; 2001.
11. Cabrera RI, Rodríguez MF. Monitoreo de la presión arterial en el adulto mayor. GERONTOINFO. 2008;1:1-8.
12. Gradman AH. Kad R. Renin inhibition in hypertension. JACC. 2008;51(5):519-28.
13. Muthumala A, Montgomery H, Palmen J, Cooper J, Humphries S. Angiotensin-Converting Enzyme Genotype Interacts With Systolic Blood Pressure to Determine Coronary Heart Disease Risk in Healthy Middle-Aged Men. Hypertension. 2007;50:348-53.
14. Nagata D, Takahashi M, Sawai K, Tagami T, Usui T, Shimatsu A, et al. Molecular Mechanism of the Inhibitory Effect of Aldosterone on Endothelial NO Synthase Activity. Hypertension. 2006;48:165-71.
15. Suzuki H, Hermonat PL, Sawamura T. Modulation of Angiotensin II_Mediated Hypertension and Cardiac Remodeling by Lectin-Like Oxidized Low-Density Lipoprotein Receptor-1 Deletion. Hypertension. 2008;52:556-62.
16. Cingolani H, Villa-Abrille M, Cornelli M. The Positive Inotropic Effect of Angiotensin II: Role of Endothelin-1 and Reactive Oxygen Species. Hypertension. 2006;47:727-34.
17. Schultz HD, Li YL, Ding Y. Arterial Chemoreceptors and Sympathetic Nerve Activity: Implications for Hypertension and Heart Failure. Hypertension. 2007;50:6-13.
18. Lillie EO, O'Connor DT. Early Phenotypic Changes in Hypertension: A Role for the Autonomic Nervous System and Heredity. Hypertension. 2007;50. Published online 6 August 2007.
19. Plantinga Y, Ghiadoni L, Magagna A, Giannarelli Ch, Penno G, Pucci L, et al. Peripheral wave reflection and endothelial function in untreated essential hypertensive patients with and without the metabolic syndrome. Journal of Hypertension. 2008;26(6):1216-22.
20. Holvoet P, Lee DH, Steffes M, Gross M, Jacobs DR. Association Between Circulating Oxidized Low-Density Lipoprotein and Incidence of the Metabolic Syndrome. JAMA. 2008;299(19):2287-93.
21. Coca A. Prevalencia de Síndrome Metabólico en la Hipertensión Arterial. Estudio DICOPRES 2006. Hipertensión. 2006;23(1):148-56.
22. Vasan RS, Larson MG, Leip EP. Assessment of frequency of progression to hypertension in nom-hypertensive participants in The Framingham Heart Study. Lancet. 2001;358-1682.
23. Grotto I, Grossman E, Huerta M, Sharabi Y. Prevalence of prehypertension and associated cardiovascular risk profiles among young israeli adults. Hypertension. 2006;48:254-59.
24. Ying Z, Lee ET, Fabsitz RB, Howard BV. Prehypertension, Diabetes and Cardiovascular disease risk in a population - based sample: The Strong heart study. J Hypertension. 2006;47:410-4.
25. Vasan RS, Beiser A, Seshadri S. Residual life-time risk for developing hypertension in middle-aged women and men: The Framingham Heart Study. JAMA. 2002;287:1003-10.
26. Gonzalez-Juanatey JR, Mazón RP. Prevención primaria farmacológica en hipertensión arterial y dislipemias. Rev Esp Cardiol. 2008;61:861-79.
27. Lewington S, Clarke R, Qizilbash N, Peto R, Collins R. Age-specific relevance of usual blood pressure to vascular mortality. Lancet. 2002;360:1903-13.
28-Task Force, ESH, ESC. Guidelines for the management of arterial hypertension. Journal of Hypertension. 2007;25:1105-87.
29. Mancia G. Long-Term Risk of Mortality Associated With Selective and Combined Elevation in Office, Home, and Ambulatory Blood Pressure. Hypertension. 2006;47:846-53.
Recibido: 16 de octubre de 2008.
Aprobado: 10 de noviembre de 2008.
Dr. C Joaquín Sellén Crombet. Hospital Universitario "General Calixto García". Vedado. CP 10400. La Habana, Cuba. E-mail: jsellencg@infomed.sld.cu