Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Investigaciones Biomédicas
versión impresa ISSN 0864-0300
Rev Cubana Invest Bioméd vol.30 no.4 Ciudad de la Habana sep.-dic. 2011
TRABAJO ORIGINAL
Evaluación hemodinámica de la circulación extracorpórea en normotermia e hipotermia en cirugía cardiovascular pediátrica
Hemodynamic assessment of extracorporeal circulation in normothermia and hypothermia in pediatric cardiovascular surgery
Dr. Luis Marcano Sanz, Dr. Alfredo Naranjo Ugalde, Dra. Giselle Serrano Ricardo, Dr. Antolín Romero Suárez
Cardiocentro Pediátrico "William Soler". La Habana, Cuba.
RESUMEN
La hipotermia durante la circulación extracorpórea es un método común en cirugía cardiovascular infantil. La normotermia fue iniciada por Lecompte en 1995. Se realizó un estudio prospectivo y aleatorio en 100 niños mayores de 30 días, con el objetivo de evaluar los cambios hemodinámicos en normotermia e hipotermia. En normotermia se utilizó temperatura de 36 ºC, hematocrito mayor de 30 % y flujo entre 2,8 y 3,5 litros/minuto/m2 de superficie corporal. En hipotermia, hematocrito entre 24 y 30 % y flujo entre 2,4 y 2,8 litros/minuto/m2. En normotermia el tiempo de circulación extracorpórea y los valores de ácido láctico fueron significativamente menores, mientras la saturación venosa central fue mayor, al final de la extracorpórea y a las 6 horas en terapia intensiva. En normotermia el índice cardiaco fue significativamente mayor a las 6 horas y los índices de inotrópicos, menores a las 24 horas. La normotermia protege los órganos de manera segura y eficaz.
Palabras clave: Cirugía, circulación extracorpórea, perfusión.
ABSTRACT
Hypothermia during the extracorporeal circulation is a common method in pediatric cardiovascular surgery. The normothermia was started by Lecompte in 1995. A randomized and prospective study was conducted in 100 children aged over 30 days to assess the hemodynamic changes in normothermia and hypothermia. In normothermia a temperature of 36 ºC, hematocrit higher than 30 % and a flow between 2,8 and 3,5 liter/min/m2 were used. In hypothermia, hematocrit between 24 and 30 % and a flow between 2,4 and 2,8 liters/min/m2. In normothermia extracorporeal circulation time and values of lactic acid were very lower, whereas the central venous saturation was higher at the end of extracorporeal one and at 6 hours in intensive therapy. In normothermia heart rate was higher at 6 hours and the rates of inotropics rates were lower at 24 hours. Normothermia protects the organs in a safe and effective way.
Key words: Surgery, extracorporeal circulation, perfusion.
INTRODUCCIÓN
La creación de la circulación extracorpórea (CEC) y el uso de una máquina corazón pulmón constituyó un hito en la cirugía cardiovascular; existe desde esa fecha un antes y un después en el tratamiento de las cardiopatías congénitas. Entre las técnicas de protección de órganos empleadas durante la derivación cardiopulmonar se encuentra la hipotermia. Desde 1950 Bigelow1 y otros, tras estudios experimentales en perros, habían introducido el término de hipotermia en cirugía cardiaca. Sealy2 en 1958 comunicó por primera vez el uso exitoso de la hipotermia en combinación con la CEC en casos clínicos pediátricos.
Existen evidencias que demuestran que la hipotermia induce efectos deletéreos, entre ellos: mayor incidencia de infección de la herida quirúrgica, sangrado más prolongado, mayor extravasación de fluidos con síndrome de fuga capilar, alteración del aporte de oxígeno y glucosa a los tejidos, tiempo de CEC más prolongado, mayor daño endotelial y prolongación del efecto proinflamatorio esta, y aumento de la necesidad de apoyo hemodinámico en el posoperatorio inmediato y mediato.3-7
Con los avances en el conocimiento de la fisiopatología de la CEC, el paro anóxico y los efectos deletéreos de la hipotermia, emerge el uso novedoso de la normotermia como método de protección de órganos durante el proceder de CEC, asociada a un flujo de perfusión elevado y cifras de hematocrito por encima del 30 %.
En reportes europeos de grandes series de casos, se ha mostrado como un método más fisiológico; de tal suerte, el resultado final es un paciente mejor perfundido y con menores necesidades de inotrópicos y vasodilatadores, así como menor incidencia de complicaciones posquirúrgicas, lo que se traduce en un enfermo que requerirá menor uso de medicamentos, hemoderivados, ventilación mecánica y con una estadía más corta en la Unidad de Cuidados Intensivos (UCI).8
En Cuba. este es el primer estudio que se realiza con el objetivo de evaluar los cambios hemodinámicos en normotermia e hipotermia durante la derivación cardiopulmonar y con ello, obtener un nivel de evidencia superior de las ventajas del empleo de la normotermia en nuestros pacientes pediátricos.
MÉTODOS
Se realizó un estudio analítico, prospectivo y aleatorio en pacientes operados con circulación extracorpórea, que requirieron pinzamiento aórtico, en edades comprendidas entre los 30 días y los 18 años, los que se distribuyeron en dos grupos: el grupo I, los intervenidos en normotermia (n=50) y el grupo II, operados en hipotermia (n= 50). Se excluyeron los pacientes con categoría 1 del riesgo ajustado de mortalidad para la cirugía de las cardiopatías congénitas (RASCH-1).9
En los pacientes operados bajo normotermia se mantuvo la temperatura corporal en 36°C, hematocrito sobre 30 volúmenes % y flujo a través de cánula aórtica entre 2,8 y 3,5 L/min/m2 de superficie corporal. Los pacientes operados a temperaturas por debajo de 36 °C, recibieron un flujo de perfusión entre 2,4-2,8 L/min/m2 de superficie corporal y el hematocrito entre 24 y 30 volúmenes %. Se empleó durante el clampaje aórtico, cardioplejía cristaloide fría anterógrada, 20 mL/kg de peso.
Para evaluar la significación de las diferencias observadas entre los grupos se aplicó el test no paramétrico Chi cuadrado de homogeneidad con corrección de Yates y test exacto de Fisher para las variables cualitativas según la frecuencia esperada, así como la prueba t de Student para comparación de medias de las variables cuantitativas, considerando un nivel de significación en todos los casos del 5 % (p< 0,05). El índice de inotrópicos se calculó según la fórmula descrita por Gaies.10 Se contó con la aprobación del Consejo Científico y del Comité de Ética de la Investigación y se obtuvo el consentimiento informado de los padres.
RESULTADOS
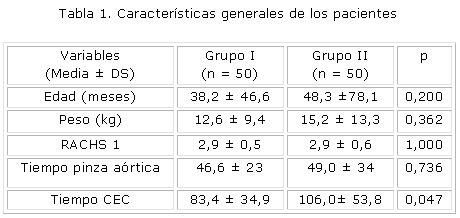
En la tabla 1 se observa que ambos grupos resultaron homogéneos en relación con la edad, peso y riesgo ajustado para la cirugía de las cardiopatías congénitas (RACHS 1) sin diferencias estadísticamente significativas entre ellos. Por otra parte, el tiempo de pinzamiento aórtico fue similar en ambos grupos, sin embargo, la duración de la circulación extracorpórea fue significativamente menor en el grupo I (p= 0,047).
Los valores de ácido láctico se muestran en la tabla 2. Al final de la circulación extracorpórea (p= 0,002) y a las 6 horas de ingreso en UCI (p= 0,013), fueron significativamente menores en el grupo I.
La saturación venosa central (tabla 3) presentó valores significativamente más altos en el grupo I, tanto al final de la circulación extracorpórea (p= 0,002) como a las 6 horas del ingreso en UCI (p= 0,001).
Otros datos del posoperatorio se evidencian en la tabla 4. El índice cardiaco fue normal en ambos grupos, no obstante los valores fueron significativamente mayores en el grupo I (p= 0,006). Por otra parte, el índice de inotrópicos fue significativamente menor en los pacientes del estudio comparados con los controles (p= 0,038).
DISCUSIÓN
La cirugía cardiaca normotérmica fue introducida primeramente en adultos y hoy en día es usada rutinariamente en ellos. En 1971 McGoon demostró que bajo adecuados flujo de perfusión y oxigenación, la temperatura utilizada no parece ser un elemento crítico.11 En cirugía cardiaca pediátrica la normotermia fue utilizada por primera vez por el cirujano francés Lecompte en 1995.8
Es importante destacar que en la actualidad, la cirugía normotérmica se realiza en todo el espectro de intervenciones quirúrgicas cardiovasculares pediátricas.8,12 En el año 2006, Durandy y Hulin13 demostraron su efectividad, incluso en clampajes aórticos prolongados. Belli y otros, 14 describieron el tratamiento quirúrgico en normotermia de 21 pacientes con origen anómalo de la arteria coronaria izquierda, emergiendo de la arteria pulmonar, los cuales presentaban mala función ventricular izquierda con fracción de eyección menor del 15 %. La evolución posoperatoria fue buena con una supervivencia de 95,2 %. Pouard3 realizó un estudio comparativo en neonatos operados con la técnica de Jatene para la transposición de grandes arterias y reportó que los intervenidos con temperatura corporal normal presentaron menores complicaciones, tiempo de ventilación mecánica, estadía en terapia intensiva y concentraciones de troponina I, 24 horas después de la cirugía. Similares resultados reportan Cassano y Milella15 en 19 pacientes cuyas edades fluctuaron entre 8 días y 10 años, sin que se evidenciaran daños neurológicos ni renales.
La duración de la CEC es significativamente menor en normotermia, debido a que no se invierte tiempo en los procesos de enfriamiento y recalentamiento de los diferentes órganos y sistemas, además de la recuperación más rápida de la función contráctil miocárdica. Estos pacientes están menos expuestos, por tanto, a los efectos adversos de la hipotermia y de la propia derivación cardiopulmonar. Está demostrado que la prolongación del tiempo de CEC aumenta la morbilidad posoperatoria en todas las edades.7,16
La monitorización de la perfusión tisular es un parámetro fundamental a la hora de evaluar la hemodinámica del paciente, donde influyen factores vasomotores y cardiacos. La medición del gasto cardiaco en niños internados en unidades de cuidados intensivos pediátricos es difícil, ya que el uso de catéteres como el de Swan Ganz no es habitual y las mediciones ecocardiográficas tienen limitaciones técnicas para evaluar pacientes con cardiopatías congénitas. Otros métodos que estiman tanto la suficiencia del gasto cardíaco como la cesión de oxígeno (O2) a los tejidos y que ayudan como indicadores globales son los que miden el lactato, así como la saturación venosa central de O2 (SvO2).17
Los valores de ácido láctico informan del metabolismo celular, teniendo en cuenta que en estados de bajo gasto cardiaco o de vasoconstricción periférica como las que se producen en hipotermias moderadas o severas, no se suplen las necesidades totales de oxígeno para un metabolismo aerobio, y como respuesta, la anaerobiosis produce lactato. Los valores máximos que reportamos, 2,5 mmol/L, en el grupo de normotermia, están muy por debajo de los considerados de riesgo como índices de morbilidad y mortalidad en la UCI y que se definen entre 4 y 5 mmol/L.18
Los pacientes tratados en normotermia durante CEC, presentan valores mayores de SvO2, tanto al final de esta como en las primeras 6 horas del posoperatorio en la UCI, expresión de una mejor respuesta hemodinámica a la agresión quirúrgica. De forma similar Pouard3 y Cassano15señalan cifras mayores de SvO2 en sus series de casos.
Los valores medios del índice cardiaco calculados por el método de Fick, son significativamente mayores en la CEC normotérmica. La hipotermia no solo induce efectos adversos sobre el miocardio, a saber, edema celular, alteración de la estabilidad de las membranas celulares, de la entrega de oxígeno, su consumo y la generación de energía; sino que dificulta también las funciones metabólicas del glucógeno, así como las endocrinas, particularmente tiroideas, que juegan un importante papel en el índice cardiaco.19,20
Las razones que se han esbozado para explicar los mejores resultados en relación con el ácido láctico, la SvO2 y el índice cardiaco, se consideran también válidas para explicar la menor necesidad de apoyo hemodinámico farmacológico bajo condiciones de normotermia en CEC. En resumen, el menor daño tisular y la fisiología más cercana a lo normal, hacen que los reportes de otros autores se muestren de forma coincidente.15, 16,19, 20
La principal limitación del presente estudio lo constituye el tamaño de la muestra. Es menester esperar los resultados de trabajos prospectivos y aleatorios con un mayor volumen de casos para corroborar sus resultados.
Los centros de más experiencia con este método han sugerido que no está lejano el día en que prácticamente toda la cirugía cardiaca se realice en normotermia y que si bien la era de la hipotermia no ha concluido, sus días están contados.17,19
A manera de conclusiones, basados en los fundamentos teóricos enunciados y en los resultados obtenidos, se recomienda la cirugía en normotermia como una buena alternativa, segura, factible y capaz de proteger los diferentes órganos de la economía de forma eficaz en edades pediátricas.
REFERENCIAS BIBLIOGRÁFICAS
1. Bigelow WG, Callaghan JC, Hopps JA. General hypothermia for experimental intracardiac surgery. Am Surg. 1950;132:531.
2. Sealy WC, Brown Jr IW, Youn Jr WG. A report on the use of both extracorporeal circulation and hypothermia for open heart surgery. Ann Surg. 1958;147:603-13.
3. Pouard P, Mauriat PEF, Haydar A, Gioanni S, Laquay N, Vaccaroni L, et al. Normothermic cardiopulmonary bypass and myocardialcardioplegic protection for neonatal arterial switch operation. Eur J Cardiothorac Surg. 2006;30:695-9.
4. Pigula FA, Siewers RD, Nemoto EM. Hypothermic cardiopulmonary bypass alters oxygen/glucose uptake in the pediatric brain. J Thorac Cardiovasc Surg. 2001;121(2):366-73.
5. Lewis ME, Al-Khalidi AH, Townend JN, Coote J, Bonser RS. The effects of hypothermia on human left ventricular contractile function during cardiac function. J Am Coll Cardiol. 2002;39(1):102- 8.
6. Yamada S. Impaired endothelial responses in patients with deep hypothermic cardiopulmonary bypass. Kurume Med J. 2004;51(1):1-7.
7. Birdi I, Caputo M, Underwood M, Bryan AJ, Angelini GD. The effects of cardiopulmonary bypass temperature on inflammatory response following cardiopulmonary bypass. Eur J Cardiothorac Surg. 1999;16:540-5.
8. Durandy Y, Hulin S, Lecompte Y. Normothermic cardiopulmonary bypass in pediatric surgery. J Thorac Cardiovasc Surg. 2002;123:194.
9. Jenkins KJ, Gauvreau K, Newburger JW, Spray TL, Moller JH, Iezzoni LI. Consensus-based method for risk adjustment for surgery for congenital heart disease. J Thorac Cardiovasc Surg. 2002;123:110-8.
10. Gaies MG, Ohye MPH, Gurney JG, Yen AH, Napoli ML, Gajarski RJ. Vasoactive inotropic score as a predictor of morbidity and mortality in infants after cardiopulmonary bypass. Pediatr Crit Care Med. 2010;11:234-38.
11. Salerno TA. Warm heart surgery: Reflections on the history of its development. J Card Surg. 2007;22:257-9.
12. Durandy Y, Hulin S. Discontinuous warm cardioplegia in pediatric cardiac surgery: preliminary results. Arch Mal Coeur Vaiss. 2006;99(2):103-7.
13. Durandy Y, Younes M, Mahut B. Pediatric Warm Open Heart Surgery and Prolonged Cross-Clamp Time. Ann Thorac Surg. 2008;86:1941-7.
14. Belli E, Roussin R, Ly M, Le Bret E, Basaran M, Serraf A. Anomalous Origin of the Left Coronary Artery From the Pulmonary Artery Associated With Severe Left Ventricular Dysfunction: Results in Normothermia. Ann Thorac Surg. 2010;90(3): 856-60.
15. Cassano V, Milella L. Warm surgery, our experience. Eur J Cardiothorac Surg. 2007;31:754-5.
16. Corno AF. What are the best temperature, flow, and hematocrit levels for Pediatric cardiopulmonary bypass? J Thorac Cardiovasc Surg. 2002;124:856-7.
17. Caputo M, Bays S, Rogers CA, Pawade A, Parry AJ, Suleiman S. Randomized comparison between normothermic and hypothermic cardiopulmonary bypass in pediatric open-heart surgery. Ann Thorac Surg. 2005;80:982-8.
18. Barrial J, Facenda A, Bravo Luis, Pérez A. Hiperlactatemia durante la cirugía cardiaca pediátrica con circulación extracorpórea. Rev Cubana Anestesiol Reanim. 2009;8(2):34-40.
19. Durandy Y. Warm Pediatric Cardiac Surgery: European Experience. Asian Cardiovasc Thorac Ann. 2010;18:386-95.
20. Durandy Y. Pediatric myocardial protection. Curr Opin Cardiol. 2008;23:85-90.
Recibido: 1ro. de febrero de 2011.
Aprobado: 15 de febrero de 2011.
Dr. Luis Marcano Sanz. Cardiocentro Pediátrico "William Soler". La Habana, Cuba. Correo electrónico: resccv@infomed.sld.cu