INTRODUÇÃO
A assistência cirúrgica, beneficiada com os avanços alcançados pela medicina e paralela ao aumento da longevidade da população mundial e da incidência de injúrias traumáticas, cânceres e doenças cardiovasculares, tem sido indispensável na atenção em saúde.1 Estima-se que o volume anual de cirurgias de maior porte no mundo ocorridas no ano de 2008 seja de 234 milhões, com uma média de 1 cirurgia para cada 25 seres humanos.2
Entretanto, as falhas nos procedimentos cirúrgicos são passíveis de ocorrer e podem causar danos consideráveis aos pacientes. As complicações decorrentes desses procedimentos nos países industrializados são relatadas em 3-16 %, com uma taxa de mortalidade de aproximadamente 0,4-0,8 %, e de 5-10 % em cirurgias de maior complexidade nos países em desenvolvimento.2
Nesse contexto, na busca pela qualidade da atenção à saúde foi publicado pelo Institute of Medicine (IOM) o relatório “Errar é humano construindo um sistema de saúde mais seguro” que apontou a magnitude dos eventos adversos nos Estados Unidos (EUA) causados por complicações da assistência à saúde. O IOM trouxe evidências de que entre 44.000 e 98.000 pacientes morriam a cada ano em virtude de danos causados durante a prestação de cuidados à saúde. Muitos desses eventos podem ser prevenidos, e ações no sentido de evitá-los e minimizá-los devem constituir uma prioridade, visando a segurança do paciente cirúrgico.3
Dentre as complicações relacionadas ao procedimento cirúrgico está a realização da cirurgia errada, no local errado ou no paciente errado.3
A cirurgia no local errado foi classificada pela Comissão Conjunta de Acreditação de Organizações de Saúde (Joint Commission on Accreditation of Healthcare Organizations - JCAHO) como a segunda mais frequente dentre os eventos adversos relatados entre 1995 e 2005 no paciente cirúrgico. Nos EUA, por exemplo, a taxa estimada de cirurgias no local errado varia de 0,09-4,5 por 10.000 operações.4 Em 2003, a JCAHO publicou o ''Protocolo Universal para redução de cirurgias no local errado, procedimento errado e cirurgia na pessoa errada'', classificando a cirurgia do lado errado como um dos ''evento sentinela” ou never events, pois tratam-se de eventos que nunca podem ocorrer, uma vez que são preveníveis em 100 % das situações. Ainda assim, de 2000 a 2005 houve 3.044 eventos sentinelas, sendo 80 % deles foram cirurgias no lado errado.5
No sentido de diminuir esses acontecimentos foi lançado em 2004 pela Associação de Enfermeiros Peri-Operatórios (AORN) nos EUA a primeira campanha nacional do “Dia do Time Out”, colocando em relevância a importância da realização da “pausa cirúrgica”. Considerada como uma poderosa ferramenta que suporta as práticas de segurança na sala de cirurgia, a pausa obrigatória anterior ao início do procedimento cirúrgico é importante no processo de identificação do paciente e correção de potenciais erros. Iniciada como uma campanha de sensibilização anual, tem sido consistentemente apoiada por órgãos nacionais e internacionais, como a Organização Mundial de Saúde (OMS), por sua capacidade de aumentar a conscientização de práticas seguras que levam a melhores resultados para os pacientes submetidos a cirurgia e outros procedimentos invasivos.5
Paralelo a tais iniciativas e igualmente com o objetivo de elevar os padrões de qualidade em serviços de assistência ao paciente cirúrgico, foi proposto em 2008 pela Aliança Mundial para a Segurança do Paciente da OMS, o segundo Desafio Global, intitulado de “Cirurgias Seguras Salvam Vidas”. Para tanto, o desafio contempla aspectos relacionados ao procedimento cirúrgico, com ênfase na identificação do paciente, local a ser operado, e procedimento a ser realizado em três momentos distintos do procedimento cirúrgico (na admissão do paciente no centro cirúrgico, antes da incisão cirúrgica e antes do paciente deixar a sala de cirurgia), dentre outras observações. Estes itens se encontram sintetizados em uma lista de verificação (checklist), que envolve a equipe multiprofissional responsável pelo procedimento.2
Estudos que avaliam a implementação do protocolo de segurança em cirurgia tem sido unânimes em afirmar que a aplicação desse protocolo repercute em melhoria da assistência ao paciente cirúrgico, prevenção de eventos adversos e melhoria da comunicação entre a equipe.1,2
Diante do exposto e considerando que os eventos de cirurgias em local/lado errado continuam a ocorrer e que medidas preventivas podem evitá-los em sua totalidade, objetivou-se identificar estudos que propuseram estratégias para evitar a ocorrência de cirurgia no local/lado errado nos serviços de assistência cirúrgica.
MÉTODOS
Tratou-se de uma revisão integrativa da literatura fundamentada nos seguintes passos: identificação do tema e formulação da questão de pesquisa, elaboração dos critérios de inclusão e exclusão de artigos, construção quadro sinóptico para coleta de dados dos artigos selecionados, avaliação e análise dos artigos, interpretação e discussão dos resultados obtidos e apresentação da revisão.6
A elaboração da questão norteadora foi baseada na estratégia PICO, acrônimo que remete a paciente (ou problema), intervenção, comparação e desfecho, a qual otimiza a busca por estudos auxiliando na formulação da pergunta norteadora e seleção dos descritores a serem utilizados.6 Assim, para a construção da questão norteadora usou-se para P cirurgia no local errado, ao I o uso de medidas preventivas, C comparação dessas medidas com a sua não realização, e O para a eficácia do uso dessas medidas. A questão que norteou o estudo foi: quais as principais medidas preventivas adotadas para evitar a realização de cirurgias no local/lado errado?
O levantamento dos artigos foi realizado nas bases de dados: Medical Literature Analysis and Retrieval System Online (Medline) por meio da U.S. National Library of Medicine National Institute of Health - PubMed, Science Direct, Portal Capes, Literatura Latino-americana em Ciências da Saúde (LILACS) e Índice Bibliográfico Espanhol de Ciências da Saúde (IBECS), utilizando-se como descritores controlados: medical errors/erros médicos, patient safety/segurança do paciente e surgical procedures, operative/procedimentos cirúrgicos operatórios; e não-controlados: cirurgia no local errado/wrong site surgery. Procedeu-se também a busca reversa de estudos, isto é, a partir das referências dos artigos que compuseram o resultado da busca nas bases de dados, visando identificar artigos não encontrados inicialmente.
Foram estabelecidos como critérios de inclusão: artigos originais e primários, em inglês, português e espanhol, publicados de 2003 a 2015. Considerou-se o ano de início de 2003 pelo fato desse ano ter sido marcado pela publicação pela JCAHO do ''Protocolo Universal para redução de cirurgias no local errado, procedimento errado e cirurgia na pessoa errada''.
Após a localização dos estudos nas bases de dados e identificados por busca reversa, procedeu-se à leitura dos títulos e resumos. Os artigos com conteúdo pertinentes ao tema foram selecionados e lidos na íntegra, para definição daqueles que foram avaliados atendendo a pergunta norteadora do estudo e exclusão daqueles que se encontravam duplicados. As bases de dados Medline, Science Direct, Portal Capes, Literatura Latino-Americana e do Caribe em Ciências da Saúde (LILACS), Indice Bibliográfico Español de Ciencias de la Salud (IBECS) e Cochrane Library foram consultadas.
Para a coleta de dados foi elaborado um quadro sinóptico, adaptado para este estudo, que contemplou os seguintes itens: dados de identificação do artigo original (título, autores, ano), objetivos, características metodológicas do estudo, intervenções, resultados encontrados e nível de evidência científica do estudo.
Para determinação do nível de evidência dos estudos, os mesmos foram hierarquizados de acordo com a avaliação da confiabilidade e validade, a qual considera a abordagem metodológica, o delineamento de pesquisa empregado e a qualidade de seus resultados. Para esta avaliação considerou-se “nível I - evidência obtida do resultado de uma revisão sistemática ou metanálise de todos os ensaios clínicos randomizados controlados ou oriundas de diretrizes baseadas em revisões sistemáticas de ensaios clínicos a controlados; nível II - evidência obtida de pelo menos um ensaio clínico com aleatorização, controlado e bem delineado; nível III - evidência proveniente de um estudo bem desenhado e controlado sem aleatorização; nível IV - evidência proveniente de um estudo com desenho de caso-controle ou coorte; nível V - evidência proveniente de uma revisão sistemática de estudos qualitativos e descritivos; nível VI - evidência de um único estudo descritivo ou qualitativo; nível VII - evidência proveniente da opinião de autoridades e/ou relatórios de comissões de especialistas/peritos”.6
Após leitura na íntegra e extração dos dados dos artigos selecionados os resultados foram apresentados em gráfico, tabela e quadro contendo os achados de maior relevância para o estudo.
DESENVOLVIMENTO
Foram selecionados 14 artigos, sendo todos eles escritos em língua inglesa. E, de acordo com a base de dados consultada, os mesmos se encontram distribuídos na tabela, indicando-se a composição da amostra final daqueles que foram selecionados para análise.
Tabela. Distribuição dos artigos levantados de acordo com a base de dados para composição da amostra do estudo referindo-se ao período de 2003-2015

Após a seleção dos artigos, os mesmos foram classificados de acordo com o nível de evidência. Nesse sentido, todos os artigos selecionados tratavam-se de estudos descritivos ou com abordagem metodológica qualitativa sendo dessa forma classificados com evidência de nível IV, ainda que se tratassem de pesquisas originais.
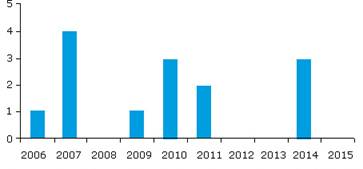
Quanto a frequência das publicações por ano, não foi encontrado nenhuma publicação nos anos de 2003 a 2005, apesar de terem se constituído em anos elegíveis para o presente estudo, assim a distribuição dos artigos por ano de publicação se encontra apresentada na figura.
As medidas para prevenção da cirurgia em local/lado errado identificadas nos estudos analisados foram o uso do checklist (36 %), aplicação do protocolo universal (29 %), marcação do local da cirurgia (29 %), comunicação efetiva entre equipe (29 %), “time-out” (21 %), briefings (14 %), participação ativa do paciente (7 %) e educação e treinamento (7 %), conforme descritas no quadro. Para efeitos de discussão, considerou-se aplicação do protocolo universal, uso do checklist, “time-out” e marcação do local da cirurgia como um grupo denominado Protocolo Universal, uma vez que tais dessas medidas estão relacionadas entre si.
Quadro. Recomendações dos estudos de acordo com a abordagem de medidas preventivas de cirurgia no lugar errado referindo-se ao período de 2003-2015. Belo Horizonte, 2016.
| Medida de prevenção | Descrição das medidas | Total de recomendações |
|---|---|---|
|
|
Uma lista de verificação que pode ser aplicada em qualquer procedimento e serve como roteiro contendo questões necessárias que devem ser confirmadas quantas vezes forem preciso, desde a admissão do paciente até minutos antes da incisão cirúrgica.10 | 5 |
|
|
Seguimento de medidas padronizadas de verificação no período pré-operatório que inclui a verificação do paciente, procedimento e local corretos, marcação do local e a condução do time-out.13 | 5 |
|
|
O local da incisão deve ser marcado com antecedência e confirmado com o paciente e com informações contidas no cheklist.7 | 4 |
|
|
Troca de informações oportunas entre os membros da equipe cirúrgica1 | 4 |
|
|
Trata-se de uma pausa feita antes da incisão com o intuito de identificar potenciais erros e corrigí-los a tempo.9 | 3 |
| Briefings9,20 | Estratégia utilizada pela equipe onde são ratificadas informações como por exemplo o nome e função de cada profissional envolvido naquele procedimento e usa este tempo para identificar possíveis riscos à segurança do paciente.4 | 2 |
|
|
O paciente auxilia na marcação do local a ser operado e sua identificação.13 | 1 |
|
|
Sensibilização dos profissionais quanto ao risco de ocorrência de eventos adversos e padronização de técnicas a serem seguidas visando a redução ou mitigação de tais eventos.11 | 1 |
Dentre os 14 artigos incluídos na revisão, os estudos com força de evidência IV constituiram a amostra total analisada, o que sinaliza para a necessidade de desenvolvimento de pesquisas que produzam resultados de evidência mais fortes para subsidiar a prática clínica. Apesar da importância crescente do tema, contraditoriamente ainda é pouco abordado nas publicações científicas o que pode ser observado de acordo com o número de publicações por ano, figura 1.
A cirurgia em local errado define uma categoria de complicações raras que podem repercutir em uma incapacidade temporária ou permanete do paciente, além dos transtornos causados à equipe cirurgica e à instituição. É um dano totalmente evitável e foi declarada pela Organização Mundial de Saúde para ser um "never evento". Pesquisa realizada na base de dados PubMed utilizando os termos MeSH "cirurgia local errado", "procedimento local errado", "cirurgia errado lado" e "procedimento de lado errado" apontou uma incidência de cirurgia local errado estimada em 1 entre 112.994 procedimentos.2
As estratégias para redução de cirurgias no lado/local errado foram divididas em quatro subgrupos, que serão discutidos a seguir:
Aplicação do Protocolo Universal
A aplicação do programa “Cirurgias seguras salvam vidas” da OMS tem sido registrado em estudos abordando a experiência de sua implantação em diferentes realidades e com distintas perspectivas de ação, demonstrando ser um protocolo simples e direto, que requer apenas uma quantidade mínima de tempo e esforço para eliminar o risco da cirurgia em local errado.21
Uma ampla gama de eventos e fatores podem causar erros humanos; no entanto, em praticamente todos os casos, esses podem ser evitáveis com a estrita observância de protocolos abrangentes e completos.7,10
Em análise sobre eventos adversos registrou-se que o número de erros de lado na cirurgia foi estatisticamente maior antes da implementação do Protocolo de segurança cirúrgica (p <0,001).21) Há ainda referências de que o cumprimento do Protocolo Universal deve ser expandido para especialidades não-cirúrgicas a fim de se ampliar a filosofia de tolerância zero para estes incidentes evitáveis.14) Apesar de que a maioria dos estudos analisados discute sobre a importância do seguimento do protocolo, revisão sistemática publicada em 2010 coloca que não há na literatura evidência suficiente para afirmar a efetividade deste protocolo quando usado isoladamente, e afirma ainda que outras medidas devem ser somadas a sua utilização, a fim de aumentar a sua eficiência.4) Ainda sobre a eficiência do protocolo, um estudo dos casos notificados de cirurgia no local errado concluiu que, mesmo o protocolo universal sendo seguido, é possível que aconteça erros antes mesmo da chegada do paciente ao hospital. É necessário garantir o local correto, principalmente quando se trata de múltiplas lesões ou lesões diagnósticadas por uma única imagem.12
No entanto, o maior desafio observado na atualidade se refere não somente à implementação do Protocolo Universal mas, sobretudo, à adesão à sua utilização. Em estudo realizado com o banco de dados do Centro Nacional para Segurança do Paciente nos Estados Unidos para avaliar a adesão ao protocolo universal e “time-out”, foram identificados 14 casos de cirurgias no local errado em cirurgia de tórax. Os resultados indicaram que “time-out” quase nunca são documentados ou conduzidos, o local da cirurgia não estava marcado em 12 destes casos, ausência da indicação de lateralidade no formulário de consentimento do paciente em 10 e falha na verificação de imagens em 7 dos 14 casos.13
Uma pesquisa avaliando a realização de cirurgia de coluna em nível lombar errado foi conduzida obtendo uma taxa de resposta de 54 %, apontando que um total de 50 % dos cirurgiões respondentes experienciaram uma cirurgia de nível errado pelo menos uma vez durante sua carreira, e 10 % de cirurgia do lado errado em pelo menos uma oportunidade. Curiosamente, apenas 40 % dos cirurgiões reconheceram o "time-out" com um diferencial para reduzir esses erros.22
O uso do “checklist” é sugerido como medida de prevenção para evitar a ocorrência de eventos adversos, especificamente a cirurgia no local errado, na maioria dos estudos analisados (quadro). Acrescenta-se ainda que a customização destas listas de verificação, de acordo com a instituição e cirurgia a ser realizada, podem aumentar a sua eficiência na prevenção de danos ao paciente.23
A demarcação de lateralidade é uma prática internacional destinada a cirurgias e outros procedimentos invasivos. Ela deve ser feita antes do encaminhamento do paciente ao centro cirúrgico ainda no quarto do paciente durante a visita pre-operátoria preferencialmente pelo cirurgião principal visando assegurar a prevenção de erros.2
O cirurgião que realizará a operação deve demarcar o local da cirurgia, o qual deve ser conferido e checado tanto pelo anestesiologista como pelo enfermeiro e confirmada a demarcação com a informação nos registros do paciente. A demarcação não pode apresentar ambiguidade, deve ser claramente visível e deve geralmente ser feita com marcador permanente para que não saia durante a preparação do sítio cirúrgico com uso de líquidos ou dos agentes antissépticos. O tipo de marca pode ser determinado localmente (assinando, colocando as iniciais ou fazendo uma seta no local), entretanto, uma cruz ou “X” devem ser evitados, pois isto tem sido mal interpretado como se o local não fosse para ser operado. A demarcação deverá ser concluída, na medida do possível, enquanto o paciente esteja alerta e acordado, pois o envolvimento e participação direta do paciente é recomendada.2
No entanto, de acordo com estudos encontrados, as práticas de marcação nem sempre são utilizadas; além disso, não existe uma padronização entre os cirurgiões sobre os métodos utilizados para marcação dos pacientes. Nesse sentido, evidenciou-se que a introdução dessas práticas de orientação sobre a marcação pode reduzir o risco de cirurgia no local errado sendo a marca definida amplamente discutida e conhecida por todos os profissionais da equipe cirúrgica a fim de se evitar interpretações contrárias ao que se propõe a marcação.18
Outro aspecto importante se refere ao uso de marcadores como ferramentas valiosas, como stickers radiopacos durante procedimentos endoscópicos de trato superior17) e eletrodos colocados na virilha em procedimentos endourológicos, fornecendo uma garantia adicional contra a ocorrência de cirugia do lado errado.15
Com o intuito de aumentar a adesão do protocolo universal, faz-se necessário o envolvimento efetivo de todos os membros da equipe cirúrgica, melhora no espírito de equipe, colaboração profissional e a ideia de que todos são co-responsáveis por uma assistência segura e livre de riscos, independentes das funções, em torno de um objetivo comum no processo assistencial, o melhor cuidado ao paciente.
Participação ativa do paciente
O paciente reconhecidamente tem um papel fundamental na prevenção da cirurgia no local errado. Sua particpação no momento da marcação do local a ser operado é descrito como uma importante estratégia para evitar que a cirurgia ocorra em local errado.13
Apesar de registros de sucesso e aumento da segurança quando da sua participação, o envolvimento do paciente ainda se encontra aquém do esperado. Várias razões podem explicar essa baixa participação, dentre elas a relação do paciente com seu próprio cuidado. Muitas vezes esperam que o sistema “tome conta de tudo," apesar da solicitação de sua participação ativa para evitar tais eventos adversos, ainda confiam que os profissionais de saúde sabem o que estão fazendo, estão preparados para os procedimentos ou que não lhe cabe questionar ou participar de seu tratamento. Embora os médicos e a equipe tenham a maior responsabilidade em proporcionar a melhor qualidade possível e segurança no atendimento, os pacientes submetidos à cirurgia devem ser encorajados a assumir um papel mais ativo em seus cuidados de saúde, a fim de otimizar os resultados e minimizar os riscos.13
Briefings
Os Briefings, definido como reuniões curtas ou verificações pré-operatórias é uma ferramenta utilizada pela equipe de saúde voltada para incentivar a comunicação e aumentar a segurança do paciente. Durante a realização do briefing, o que requer poucos minutos, a equipe ratifica informações como nome e função do profissional naquele procedimento e usa este tempo para identificar possíveis riscos à segurança do paciente.4
A criação de um ambiente que permita e promova tais discussões depende, entretanto, de uma cultura cooperativa da equipe. Antes da incisão cirúrgica, o cirurgião deve assegurar que os membros da equipe, em particular os profissionais da equipe de enfermagem, anestesiologistas e assistentes da cirurgia, estejam conscientes das etapas críticas do procedimento a ser realizado.2
Esse pressuposto foi confirmado em estudo em um centro médico acadêmico, o qual avaliou o impacto da realização de briefings na sala de operação foi encontrada a taxa de resposta de 85 % pré-briefing e taxa de resposta de 75 % post-briefing. Briefings foram associados com as percepções na redução do risco para a cirurgia em local errado e melhor colaboração (p<0,001). Concluiu-se ainda que o uso de briefings na sala de operações reduziu as incertezas em relação ao local do sítio cirúrgico e mostrou ainda que seu uso é uma ferramenta importante na promoção do trabalho em equipe e tomada de decisões. Portanto, a adoção do briefing na sala de cirurgia impacta significativamente na redução do risco percebido para a cirurgia em local errado e melhora a colaboração entre a equipe.20
Comunicação entre equipe
A comunicação entre a equipe multiprofissional constitui o fio condutor para a redução dos eventos adversos. Apesar desse conhecimento, há evidência crescente de que as falhas na comunicação entre os membros da equipe são causas comuns de erros. Além disso, as equipes cirúrgicas parecem reconhecer que as falhas na comunicação podem ser uma barreira fundamental para a assistência segura e efetiva.1
Em estudo realizado no Colorado onde foram examinados 27.370 notificações de eventos adversos, foram identificados 25 casos de cirurgia no paciente errado e 107 casos de cirurgia no local errado. Concluiu-se que os motivos que levaram a ocorrência de tais eventos foram diretamente relacionados à falha na comunicação (100 % dos casos) e a não realização de “time-out” (72 % dos casos).14
Educação e sensibilização
Aspectos como implementação de políticas institucionais, educação permanente, cultura de segurança, controle das notificações dos eventos adversos, feedback às equipes e melhoria dos processos são essenciais para a busca da qualidade do cuidado. Tal fato foi corroborado em estudo no qual observou-se que educação e sensibilização podem diminuir danos ao paciente no período peri-operatório. No entanto, o monitoramento e análise do sistema devem ser realizados em uma base contínua.11
A ocorrência da cirurgia de local errado ou do lado errado constitui um evento totalmente evitável por meio da utilização de estratégias simples como a reflexão de que não se deve confiar apenas na habilidade cirúrgica ou concentração do cirurgião. A realização de qualquer procedimento é um trabalho multidisciplinar, que deve envolver cada membro da equipe estabelecendo-se uma comunicação efetiva entre esses, com diálogo claro das potencialidades do ato cirúrgico a ser realizado, condições do paciente, situações esperadas e sobretudo a discussão de complicações potencialmente evitáveis.22) Apesar de raros, a incidência dessas complicações tem se mostrado difíceis de serem medidas e quantificadas.4
A ausência de estudos de qualidade com maior nível de evidência foi considerado um fator limitante para a realização dessa pesquisa e reforça a necessidade de estudos que produzam resultados de evidência mais fortes para subsidiar a prática clínica. É importante ressaltar que não foram encontrados artigos em português, o que aponta a necessidade de maior investimento em pesquisas voltadas a esse tema de tamanha relevância, dada a ausência de notificação sistemática e sua grave repercussão para o paciente, profissional e instituição possibilitando a construção de evidências que fundamentem uma prática clínica mais segura para os profissionais.
CONCLUSÕES
A cirurgia do lado errado é um evento evitável e eticamente indefensável. A segurança do paciente cirúrgico deve ser vista em toda sua dimensão, por meio da sistematização das etapas mínimas mas, se não observadas podem causar sérias complicações. Além disso, deve-se ressaltar o papel imprescíndivel do envolvimento do paciente no seu processo de cuidado que deve ser incentivado e favorecido pela equipe assistencial.
As principais estratégias para prevenir a ocorrência de cirurgia no local/lado errado foram o uso do checklist, aplicação do protocolo universal, marcação do local da cirurgia, comunicação efetiva entre equipe, “time-out”, briefings, participação ativa do paciente além do treinamento e educação em saúde.
A prioridade do protocolo de segurança do paciente cirúrgico no tocante a evitar a ocorrência dos “never events” deve estar pautado em pilares fundamentais da implementação de um protocolo e diretrizes para a identificação e verificação do lado cirúrgico correto, que envolvam a marcação do local da cirurgia, se possível com a participação do paciente, exposição de imagens de exames, indicação de lateralidade no formulário de consentimento do paciente, posicionamento correto do mesmo durante a cirurgia, além de briefings da equipe cirúrgica, tendo como diferencial a observação do checklist cirúrgico em todas as suas etapas com enfase ao “time out”. Nesse sentido, o Protocolo de Cirurgia Segura proposto pela OMS tem sido considerado como um instrumento útil para assegurar que as equipes sigam essas etapas críticas do procedimento cirúrgico relacionadas às principais medidas preventivas encontradas .
No entanto, há que se considerar que a implementação desse processo é complexo, desafiador e requer avaliação cuidadosa e a compreensão de potenciais barreiras, além de apoio, trabalho em equipe e melhoria na comunicação visando otimizar os benefícios potenciais associados ao cuidado do paciente cirúrgico nas instituições de cuidado de saude.