Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Oftalmología
versión On-line ISSN 1561-3070
Rev Cubana Oftalmol v.14 n.2 Ciudad de la Habana jul.-dic. 2001
Hospital Clinicoquirúrgico "Hermanos Ameijeiras"
Infiltrados corneales asociados al uso de lentes de contacto
Dra. Vivian Padrón Álvarez1 y Dra. María Cáceres Toledo1
Resumen
Se estudiaron 15 pacientes que usan lentes de contacto rígidas, permeables al gas (LCRPG) y lentes de contacto blandas (LCB) que presentaron infiltrados corneales. Se realizó estudio microbiológico de las lesiones y seguimiento clínico de estos casos. En 3 de los casos estudiados el cultivo fue positivo a estafilococo aureus, el resto de los estudios microbiológicos fueron negativos. Todos los pacientes respondieron rápidamente al retirar la lente de contacto y al tratamiento con antibióticos tópicos y ninguno tuvo afectación permanente de la agudeza visual. El diagnóstico exacto y el manejo apropiado de los infiltrados corneales en pacientes que usan lentes de contacto es de gran importancia por la posibilidad de infección o de secuela visual permanente.
DeCS: LENTES DE CONTACTO/efectos adversos; LENTES DE CONTACTO HIDROFILOS/efectos adversos; QUERATITIS; CORNEA/lesiones.
Los infiltrados corneales (IC) son acúmulos de células inflamatorias en el estroma anterior o subepiteliales. Las células provienen del limbo y de la lágrima. Un estímulo quimiotáctico provoca la respuesta celular, consecutivo a la liberación de sustancias en el proceso de un daño epitelial.
Cuando se asocian al "síndrome de la lente apretada", las células provienen de los vasos periféricos que se encuentran dilatados. Los leucocitos posiblemente fagocitados por los queratocitos, alcanzarían el estroma en sus capas más superficiales. Se localizan con mayor frecuencia en la media periferia.1
Los IC son la consecuencia de numerosos insultos que pueden provocar las lentes de contacto (LC): hipoxia, toxicidad o hipersensibilidad a conservantes, secreciones tras la lente, infección bacteriana o respuesta a las toxinas del estafilococo.2
Los factores de riesgo relacionados con el uso de LC que favorecen la aparición de IC son los que a continuación relacionamos: uso de lentes hidrogel, lente hidrogel ajustado con baja movilidad y gran diámetro, lentes de baja transmisión al oxígeno, escaso intercambio lagrimal bajo la lente, porte prolongado, uso de conservantes en las soluciones de mantenimiento, depósitos en las lentes, episodios previos de IC con uso de LC.3,4
Ante una agresión corneal se liberan mediadores lipídicos de la inflamación, incluyendo los metabolitos del ácido araquidónico (AA). El AA es un ácido graso polinsaturado componente de los fosfolípidos de la membrana celular y es liberado cuando la fosfolipasa A2 es estimulado. El AA liberado es transformado en: metabolitos de la cicloxigenasa (prostaglandinas), metabolitos de la lipoxigenasa (leucotrienes LTB4), lipoxinas (similares a los leucotrienes) y otros productos enzimáticos. La migración de polimorfonucleares (PMN) es estimulada por una reacción de hipersensibilidad, toxicidad o por microorganismos.5,6
La córnea es una estructura avascular, por tanto la fuente de células blancas de la sangre son los vasos del limbo. La vasodilatación e incremento de la permeabilidad de los capilares límbicos produce edema corneal, lo cual provoca migración de leucocitos a través de las capas corneales, con acúmulo significativo de células en el tejido corneal, produciendo IC.7,8
Realizamos un estudio clínico en pacientes portadores de LC que presentaron IC.
Objetivos
General
Evaluar la evolución clínica de los infiltrados corneales en pacientes que usan lentes de contacto.
Específicos
- Buscar la mayor frecuencia de aparición de los infiltrados corneales según el tipo de lente de contacto.
- Explorar en qué zona de la córnea son más frecuentes los infiltrados.
- Valorar el comportamiento de los síntomas y signos después del tratamiento empleado.
Métodos
Se realizó un estudio prospectivo en 15 pacientes portadores de lentes de contacto blandas (LCB) o lentes de contacto rígidas permeables al gas (LCRPG) que presentaron IC, los pacientes fueron evaluados en consulta especializada de lentes de contacto en el Hospital Clinicoquirúrgico "Hermanos Ameijeiras" en el período comprendido entre marzo de 1999 y enero de 2001.
A cada caso se le hizo un interrogatorio exhaustivo, insistiendo en el esquema de uso de las LC, uso de soluciones de mantenimiento con preservantes o no, así como la presencia de síntomas oculares.
El examen oftalmológico incluyó biomicroscopia del segmento anterior en lámpara de hendidura y tinción con fluoresceína.
Realizamos el estudio microbiológico de las lesiones solo cuando estas tenían un diámetro mayor que 1,5 mm y existía lesión epitelial. Las LC fueron analizadas en lámpara de hendidura con el propósito de buscar depósitos orgánicos e inorgánicos. Se realizó tratamiento médico y los pacientes fueron evaluados a los 7, 14 y 21 días.
En cada chequeo periódico se evaluó:
- Síntomas: presentes o ausentes
- Dolor.
- Fotofobia.
- Lagrimeo.
- Disminución de visión.
- Tinción con fluoresceína: presente o ausente.
- Tamaño: mayor o menor de 1,5 mm.
- Engrosamiento palpebral: presente o ausente.
- Reacción en cámara anterior: presente o ausente.
- Localización: paracentral o periférica.
La terapéutica que se siguió en cada caso fue la siguiente:
- En todos los casos se retiró la LC.
- En los casos que no se acompañaron de dolor ni signos inflamatorios se usó como tratamiento local solamente lágrimas artificiales sin conservantes.
- En los casos con estudio microbiológico positivo se impuso tratamiento con colirio antibiótico de cloranfenicol al 0,5 % una gota cada 3 horas durante una semana.
- A los pacientes que usaban soluciones con conservantes se les orientó cambio a soluciones sin conservantes.
- A los pacientes con régimen de uso prolongado se les pasó a uso diario de LC.
- Los pacientes con engrosamiento del borde palpebral recibieron tratamiento con ungüento antibiótico de cloranfenicol.
Resultados
En nuestro estudio la edad promedio fue de 38 años con un rango entre 15 y 68 años.
El defecto refractivo más frecuente fue la miopía presentado en el 40 %, seguido de la afaquia en el 33 % y la hipermetropía en el 27 % de los pacientes.
El 80 % de los pacientes usaba LCB y de ellos el 53 % portaba las lentes en ré-gimen de uso diario. El 20 % usaba LCRPG (tabla 1).
Tabla 1. Tipo de LC y presencia de infiltrados corneales
| Tipo de LC | Presencia de infiltrados | % |
| LCB | 12 | 80 |
| · Uso diario | 8 | 53 |
| · Uso extendido | 4 | 27 |
| LCRPG | ||
| · Uso diario | 3 | 20 |
|
Total | 15 | 100 |
Inicialmente en orden de frecuencia los síntomas más comunes fueron: fotofobia en el 93,3 %, lagrimeo en el 80 %, dolor en el 53,3 % y la disminución de visión solo en el 13,3 %. El sitio de localización más frecuente visto en lámpara de hendidura fue la periferia corneal en el 73,3 % y el 26,6 % presentó localización paracentral. En el 46,6 % la lesión tenía un tamaño mayor de 1,5 mm y teñían con fluoresceína, lo que mostraba un daño epitelial importante. El 13,3 % tenía engrosamiento palpebral (tabla 2).
Tabla 2. Síntomas y signos oculares antes y después del tratamiento
|
Síntomas y signos | Antes | % | Después | % |
|
Síntomas | ||||
|
Fotofobia | 14 | 93,3 | 4 | 26,6 |
|
Dolor | 8 | 53,3 | - | - |
|
Lagrimeo | 12 | 80,0 | 2 | 13,3 |
|
Disminución de visión | 2 | 13,3 | - | - |
|
Signos | ||||
|
Localización Paracentral | 4 | 26,6 | 1 | 6,6 |
|
Periférica | 11 | 73,3 | 3 | 20,0 |
|
Tinción con fluoresceína | 7 | 46,6 | - | - |
|
Tamaño (> 1,5 mm) | 7 | 46,6 | 2 | 13,3 |
|
Engrosamiento palpebral | 2 | 13,3 | 1 | 6,6 |
Posterior al tratamiento empleado, hubo una mejoría evidente de los síntomas y signos, evaluados en consulta a los 7 días. Solo el 26,6 % aún tenía fotofobia y el 13,3 % lagrimeo; desapareció el dolor y la disminución de visión. En los pacientes que tenían localización periférica del infiltrado hubo evolución favorable y desaparición de la lesión y solo persistía en el 20 % y en los de localización paracentral, solo en el 6,6 %. El tamaño de la lesión mayor de 1,5 mm disminuyó quedando solo el 13,3 %. El engrosamiento palpebral se observaba en el 6,6 % de los casos. Ningún ojo teñía con fluoresceína (tabla 2). El cuadro oftalmológico continuó mejorando con la continuación del tratamiento.
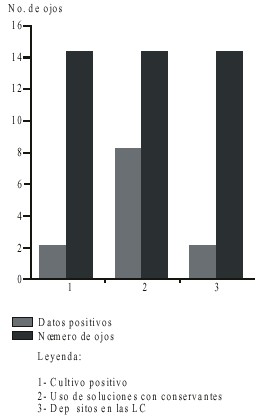
De los ojos que presentaban lesiones con tamaño > 1,5 mm y que teñían con fluoresceína, el examen microbiológico fue positivo a estafilococo aureus en el 20 %. El 60 % de los pacientes empleaban soluciones de mantenimiento con conservantes. El examen en lámpara de hendidura de las LC reveló en el 3 % la presencia de depósitos en LCB (fig.).
Fig. Relación entre el número de ojos con infiltrados corneales y cultivo positivo, uso de soluciones con conservantes y depósitos en las LC.
Discusión
La incidencia de IC asociado al uso del LC está relacionada con el tipo de lente. Los infiltrados ocurren raramente en pacientes que usan lentes de polimetilmetacrilato (PMMA) o LC RPG.6,9
Las lentes rígidas no cubren completamente la superficie de la córnea ni el limbo, además el intercambio de la lágrima oxigenada por debajo de la lente con cada parpadeo y la transmisión de oxígeno a través de la LC RPG minimizan la hipoxia, sin embargo, la asociación entre hipoxia e IC es débil pues las lentes de PMMA, con diseño similar a las LC RPG, causan mayor hipoxia a la córnea y están raramente asociadas a IC.
En nuestro estudio predominó el porte de LCB coincidiendo con la literatura10,11 y en este grupo fue mayor el porcentaje de uso diario. Los IC pueden ocurrir con las LCB de todos los contenidos de agua. Lentes con bajo contenido de agua y relativamente poca permeabilidad al oxígeno pueden desencadenar los IC a causa de la hipoxia,12 aunque se sabe que la relación oxígeno-hipoxia no es el factor más importante. Lentes con medio y alto contenido de agua y alta permeabilidad al oxígeno pueden estar más asociadas a los IC, probablemente por una reacción inmune a bacterias y virus adheridas a la superficie de la lente o las proteínas.13
Se presentaron síntomas y signos variables concordando con la literatura1,13 y hubo mejoría evidente con el tratamiento empleado. La presentación clínica de los IC a menudo plantea la distinción entre infiltrados estériles o de naturaleza infecciosa. Generalmente son infiltrados estériles que se presentan típicamente en la periferia de la córnea, en el epitelio y no tiñen con fluoresceína.14 En nuestro estudio, hubo también mayor localización en la periferia y con aspecto de infiltrados estériles. Los infiltrados infecciosos se presentan más centrales con posible afectación del estroma, tinción con fluoresceína y tamaño superior a 1,5 mm. Aunque microorganismos como Neisseris sp, Haemophilus sp, Moraxella sp, Actinomyces sp, Corynebacterias diphteriae, Betahemolytic streptococcus y Clostridium welchii que pueden causar infiltrados infecciosos periféricos y especies de Neisseria, Acanthamoeba y Corynebacterium que pueden penetrar en el epitelio intacto y causar inflamación corneal periférica sin que se observe inicialmente tinción con fluoresceína.15
Los infiltrados asociados a blefaritis crónica son generalmente periféricos, no tiñen con fluoresceína y al examen se observa enrojecimiento y engrosamiento del borde palpebral.15
El estafilococo aureus encontrado en nuestra muestra en el 20 % de los ojos coincide con uno de los gérmenes más frecuentes descritos por otros autores.3,11
El uso de soluciones de mantenimiento con conservantes, fundamentalmente timerosal, ha sido reconocido como desencadenante de IC.16,17 En nuestra muestra hubo un elevado porcentaje de pacientes que usaban soluciones de mantenimiento con conservantes. Los polímeros de las lentes hidrogel pueden absorber las soluciones y ocasionar contacto con el tejido ocular por largos períodos de tiempo y esto puede conllevar a una sensibilización a los componentes de la solución.
Los depósitos de la superficie de la lente pueden contribuir a la hipoxia. Encontramos un bajo porcentaje de depósito de proteínas en las lentes.
Los IC en los portadores de LC tienen tendencia a no progresar y a curar sin dejar secuela, por lo que se debe usar la mínima medicación posible.1 La terapéutica que se deberá seguir dependerá de los antecedentes referidos por el paciente y el aspecto clínico de las lesiones. En nuestro estudio hubo un índice de mejoría importante coincidiendo con diferentes autores.18-20
Por todo lo anterior se concluye que la frecuencia de aparición de infiltrados corneales es mayor en pacientes que usan LCB; que los infiltrados relacionados con el uso de LC se localizan con mayor frecuencia en la periferia de la córnea; que la evolución clínica de los pacientes con infiltrados corneales es satisfactoria cuando se realiza un tratamiento adecuado y que además, retirar la lente de contacto es una pauta importante en el tratamiento de todos los pacientes que presenten infiltrados corneales.
Summary
15 patients wearing gas permeable rigid contact lenses (GPRCL) and soft contanct lenses (SCL) that presented corneal infiltrates were studied. A microbiological study of the injuries and a clinical follow-up of these cases were conducted. In 3 of the studied cases the culture was positive to Staphyloccocus aureus. The rest of the mircobiological studies were negative. All the patients responded rapidly to the contact lens removal and to the treatment with topical antibiotics. None of them had permanent affection of visual acuity. The accurate diagnosis and the appropiate management of the corneal infiltrates in patients wearing contact lenses is very important due to the possibility of infection or of permanent visual sequela.
Subject headings: CONTACT LENSES/adverse effects; CONTACT LENSES, HYDROPHILIC/adverse effects; KERATITIS; CORNEA/injuries.
Referencias bibliográficas
1. Durán de la Colina JA. Infiltrados corneales. En: Complicaciones de las lentes de contacto. LXXIV Ponencia Oficial de la Sociedad Española de Oftalmología 1998;211-16.
2. Madigan MC, Penfold PL, Holden BA. Ultrastructural features of contact lens induced deep corneal neovascularization and associated stromal leukocytes. Cornea 1990;9:141-4.
3. Aquavella JV, DePaolis MD. Sterile infiltrate associated with contact lens wear. Ophthalmol Clin 1991;31:127-31.
4. Donshik PC. Peripheral corneal infiltrates associated with contact lens wear. Trans Am Ophthalmolog Soc 1995;93:49-64.
5. Snyder C. Infiltrative keratitis with contact lens wear - a review. J Am Optom Assoc 1995;66:160-77.
6. Kullkarni P. Eicosanoids in ocular inflammation. In: Bazan NG. Lipid mediators in eye inflammation. Braquet P. New trends in lipid mediators research, no. 5. Basel: Krager 1990:12-27.
7. Salmon JF. Ocular inflammation in Crohn´s disease. Ophthalmology 1991;98(4):480-4.
8. Chrales SJ. Diagnosis and management of systemic Wegener´s granulomatosis presenting with anterior ocular inflammatory disease. Br J Ophthalmol 1991;75(4):201-7.
9. Golding TR. Non-ulcerative infiltrative keratitis in RGP daily wear- a case report. Clin Exp Optom 1990;73(6):178-83.
10. Maguen E. A retrospective study of disposable extended wear lenses in 100 patient: year 2. CLAO J 1992;18(4):229-31.
11. Grimmer PR. Soft contact lens water content and five common post-fitting complications. Are there relationship? Clin Exper Optom 1992;75(5):182-7.
12. Mertz PH. Corneal infiltrates associated with disposable extended wear soft contact lenses: a report of nine cases. CLAO J 1990;16(4):269-72.
13. Lamberts DW. How to differentiate corneal infiltrates. Rev Optom 1991;128(7):58-66.
14. Catania LJ. Sterile infiltrates vs. infectious keratitis: worlds apart. Int Contact Lens Clin 1987;14(10):412-5.
15. Stern GA. Corneal infections in contact lens wearers. Int Ophthalmol Clin 1991 Spring; 31(2):147-61.
16. Wallace W. Marginal corneal infiltrates. Int Eyecare 1985;1(6):427.
17. Sucheki JK. Peripheral corneal infiltrates associated with contact lens wear. CLAO J 1996;22:41-6.
18. McLeod SD. Nonulcerating bacterial keratitis associated with soft and rigid contact lens wear. Ophthalmology 1998;105:517-21.
19. Kremer I. Ring infiltrates associated with contacts lens wear. CLAO J 1993;19(3):191-2.
20. Silbert JA. Ocular inflammation and contact lens wear. In: Tomlinson A, ed. Complications of contact lens wear. ST. Louis: Mosby-Year Book, 1992:221-35.
Recibido: 31 de mayo de 2001. Aprobado: 10 de agosto de 2001.
Dra. Vivian Padrón Álvarez. Hospital Clinicoquirúrgico "Hermanos Ameijeiras". Ciudad de La Habana, Cuba.