INTRODUCCIÓN
La dislocación del cristalino o ectopia lentis de causa hereditaria es por lo general bilateral y puede ser una anomalía familiar aislada (ectopia lentis familiar) o con asociaciones sistémicas (homocistinuria y síndromes de Marfan o de Weill-Marchesani).1
La ectopia lentis bilateral y simétrica, de localización superior o supero-temporal, es frecuentemente el signo oftalmológico de presentación del síndrome de Marfan y ocurre entre el 50 y el 80 % de los pacientes.2 La alteración de la fibrilina, una glicoproteína esencial para la formación de las fibras elásticas del tejido conectivo, es responsable de la debilidad zonular y descentramiento del cristalino observada en este síndrome.3 Generalmente se asocia con otras alteraciones del aparato locomotor y cardiovascular, aunque un pequeño grupo de pacientes manifiesta exclusivamente signos oculares. Por otro lado, la ectopia lentis familiar es un trastorno autosómico dominante que también se caracteriza por un desplazamiento del cristalino supero-temporal simétrico que puede manifestarse de forma congénita o posteriormente durante la vida.4
Cuando la afectación visual se presenta desde la niñez, principalmente en menores de 7 años, constituye un riesgo elevado de ambliopía. Si la subluxación del cristalino ocurre tardíamente en la adolescencia o la juventud puede haber un buen desarrollo visual. El error refractivo típico presentado es un astigmatismo miópico.5 En estos casos se recomienda un abordaje terapéutico gradual. Se indica corrección óptica cuando el eje visual no está comprometido por el borde del cristalino subluxado. Cuando el paciente aqueja diplopía, el trastorno refractivo es incorregible o inestable por la movilidad lenticular o se presenta luxación a cámara anterior con hipertensión ocular secundaria y/o riesgo de compromiso del endotelio corneal. La opción quirúrgica debe ser considerada.3
En el pasado surgieron serias complicaciones asociadas a la intervención quirúrgica de estos casos, como desprendimiento de retina y glaucoma. El avance de las técnicas quirúrgicas en las últimas décadas ha brindado mayor seguridad para la cirugía de estos casos.5
CASO CLÍNICO
Paciente femenina de 46 años de edad, raza blanca, procedencia urbana, quien acude al Servicio de Microcirugía del Instituto Cubano de Oftalmología “Ramón Pando Ferrer”, aquejada de disminución lenta y progresiva de la visión, que hasta hace cierto tiempo podía corregir con lentes correctores pero que últimamente ha empeorado y no logra adaptarse a ningún espejuelo. Presenta como antecedentes patológicos personales trastornos visuales desde muy joven (defectos refractivos) y antecedentes patológicos familiares de hija de 27 años con ectopia lentis bilateral simétrica constatada por este autor al examen oftalmológico en lámpara de hendidura. No se observaron signos clínicos de alteraciones sistémicas asociadas al síndrome de Marfan u otras enfermedades que se acompañan de ectopia lentis.
Examen oftalmológico subjetivo
Agudeza visual sin corrección: Ojo derecho 0,3; Ojo izquierdo 0,1.
Refracción: OD -2,00 -1,75 x 20º (0,6); OI -3,00 -2,50 x 150º (0,7).
Examen oftalmológico objetivo
Lámpara de hendidura: Se constató subluxación superior del cristalino bilateral simétrica con fibras zonulares distendidas en los 180º inferiores, aunque intactas, solo visibles bajo dilatación pupilar. Opacidad de ambos cristalinos (LOCS III: OD NO2CO2; OS NO3CO3). No se observó presencia de vítreo en la cámara anterior, facodonesis, ni otras alteraciones del segmento anterior (Fig. 1).
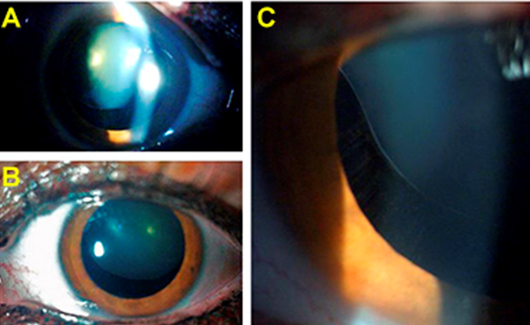
Fig. 1- A) Ectopia lentis superior en ojo derecho con distensión zonular inferior en 180º. B) Ectopia lentis superior en ojo izquierdo con distensión zonular inferior en 180º. C) Detalles de la zónula distendida pero intacta del ojo izquierdo y ausencia de vítreo en cámara anterior.
Fondo de ojo: Papila de bordes definidos, no excavada con vasos centrales. Mácula sin alteraciones aparentes. Retina aplicada sin la presencia de desgarros periféricos u otras alteraciones retinianas (ambos ojos).
Biometría ocular
Mensuraciones
Longitud axial (milímetros): Ojo derecho 22,39; ojo izquierdo 22,05.
Queratometría (dioptrías): Ojo derecho 43,16/42,40; ojo izquierdo 43,77/43,88.
Profundidad de la cámara anterior (milímetros): Ojo derecho 2,41; ojo izquierdo 2,44.
White to white (milímetros): Ojo derecho 12,9; ojo izquierdo 12,6.
Grosor del cristalino (milímetros): Ojo derecho 4,53; ojo izquierdo 4,66.
(Tensión ocular: OD 15 mmHg; OI 12 mmHg).
Abordaje terapéutico
Ante la inefectividad de la corrección óptica con cristales graduados en esta paciente, se planificó realizar una extracción bilateral secuencial del cristalino por facoemulsificación. Se conservó el saco capsular mediante la colocación de un anillo de tensión capsular (ATC) suturado a esclera, más implante de lente intraocular (LIO) plegable en el saco capsular. Se explicaron los riesgos inherentes al acto quirúrgico y se obtuvo consentimiento informado por escrito, previa discusión con la paciente, de los posibles escenarios a presentarse durante la cirugía y las alternativas quirúrgicas en cada caso.
Las cirugías se realizaron de modo secuencial comenzando por el ojo izquierdo por tener mayor grado de opacidad del cristalino. En ambos ojos se procedió, previa asepsia con yodo povidona en piel y fondos de saco, a la abertura de 4 paracentesis de 1 mm; se realizó capsulorrexis con cistótomo y se centró el saco capsular con el uso de ganchos retractores de iris estándar, colocados con mayor inclinación para su anclaje en el borde de la capsulorrexis. Seguidamente se realizó facoemulsificación por técnica de facochop utilizando parámetros bajos (slow motion faco) para evitar turbulencia en la cámara anterior y el balanceo exagerado del cristalino (Fig. 2). En el transoperatorio del ojo izquierdo, una vez aspirado totalmente el material cristaliniano, se visualizó un desgarro radial anterior de la rexis que se extendía posteriormente. La localización del desgarro coincidió con el sitio donde estaba colocado uno de los 4 ganchos retractores usados para el centrado del saco capsular, que repetidamente necesitó maniobras de recolocación. Esto obligó a variar el plan quirúrgico inicial y se suturaron las hápticas del LIO al iris, como alternativa quirúrgica previamente discutida con la paciente. Seguidamente se luxó la óptica a su posición final en la cámara posterior, se aspiró viscoelástico y se hidrataron las paracentesis hasta completar la cirugía.
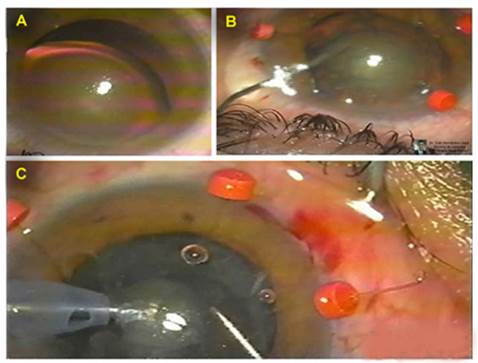
Fig. 2- A) Ectopia lentis del ojo izquierdo al inicio de la cirugía. B) Maniobra de hidrodelaminación del cristalino de ojo izquierdo ya centrado por los ganchos retractores. C) Facoemulsificación del cristalino con parámetros facodinámicos bajos (slow motion faco).
Un mes después se realizó la cirugía del ojo derecho siguiendo el plan quirúrgico inicial sin complicaciones, con la colocación de un anillo de tensión capsular clásico suturado a la esclera por la técnica de Anillo en el lazo (Ring in the loop), y quedó cubierto el nudo bajo un flap escleral, seguido del implante del LIO plegable en el saco capsular (Fig. 3).

Fig. 3- Representación esquemática de la técnica del lazo “Ring in the Loop”. A) Las agujas de ambos extremos de la sutura (doble armada) forman un lazo en su salida a 1 mm del limbo corneo-escleral por donde se desliza el anillo de tensión capsular, que queda fijado al realizar el anudado. B) El lente intraocular se coloca entonces en el saco capsular centrado.
RESULTADOS POSOPERATORIOS
En el examen posquirúrgico en lámpara de hendidura se observó la pupila del ojo izquierdo ligeramente oval, por la sutura de fijación iridiana del lente, mientras en el ojo derecho la pupila estaba perfectamente regular (Fig. 4). Con pupila dilatada la imagen en retroiluminación del OD mostró un ligero descentramiento del LIO (Fig. 5) que no era perceptible por la paciente ni afectaba el resultado visual, pues la óptica del LIO ocupaba totalmente el área pupilar al desaparecer la dilatación.
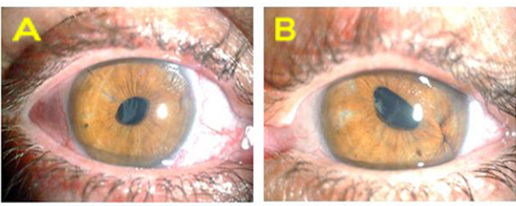
Fig. 4- Examen posoperatorio en la lámpara de hendidura. A) Aspecto del segmento anterior del ojo derecho donde se observa una pupila regular y centrada. B) Aspecto del segmento anterior del ojo izquierdo donde se observa la pupila oval por la sutura iridiana.
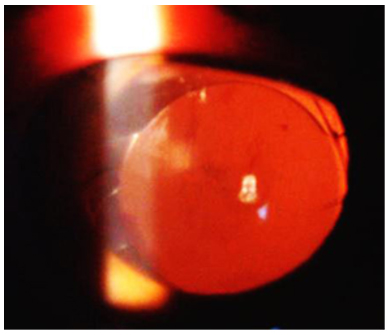
Fig. 5- Imagen en retroiluminación del ojo derecho en el posoperatorio, donde se observa el lente intraocular en el saco capsular muy ligeramente descentrado, solo apreciable en dilatación pupilar máxima.
El resultado refractivo posoperatorio mostró la disminución importante del astigmatismo miópico en ambos ojos y la desaparición de la discordancia entre el elevado cilindro refractivo y el cilindro queratométrico, mucho más bajo, al desaparecer el astigmatismo de incidencia oblicua secundario a la subluxación del cristalino. Hubo una mejoría posoperatoria de la agudeza visual sin corrección y mejor corregida en ambos ojos, que demostró la efectividad de ambas alternativas quirúrgicas, y la paciente mostró satisfacción por el resultado a pesar de la diferencia de técnicas utilizadas para el implante del LIO en cada ojo.
DISCUSIÓN
Ante la ectopia lentis superior, bilateral y simétrica presente en esta paciente, se planteó inicialmente el diagnóstico de un síndrome de Marfan por ser este el signo oftalmológico de presentación en el 80 % de los casos4 y ser considerado uno de los criterios mayores para establecer su diagnóstico.3 No obstante, existen signos sistémicos frecuentemente asociados que apoyan el diagnóstico a nivel de los sistemas osteomioarticular (talla alta, aracnodactilia) y cardiovascular4 que no estaban presentes en esta paciente. Aunque no se recogió ningún antecedente familiar con diagnóstico de Marfan, el hallazgo de una ectopia lentis bilateral similar en el examen por lámpara de hendidura de su hija de 27 años demostró el carácter hereditario de este trastorno ocular. Está descrito que un pequeño grupo de pacientes con síndrome de Marfan manifiesta exclusivamente signos oculares,4) por lo que no se descartó totalmente esta posibilidad diagnóstica hasta contar con los resultados del estudio genético correspondiente. No obstante, aparte de la dislocación del cristalino, la paciente no presentaba otros signos oculares habitualmente presentes en este tipo de casos como longitud axial elevada, córneas planas o midriasis deficiente por hipoplasia del cuerpo ciliar o iris,2 por lo que finalmente se interpretó como una ectopia lentis familiar caracterizada también por el desplazamiento del cristalino superotemporal simétrico, que puede manifestarse de forma congénita o más tardíamente durante la vida.4
En cuanto al abordaje quirúrgico, actualmente se ha abandonado la extracción intracapsular del cristalino (EICC) de antaño por tener un riesgo incrementado de complicaciones posoperatorias, como pérdida vítrea y desprendimiento de retina, y se prefieren técnicas endosaculares más modernas por brindar mayor seguridad,5 aunque necesitan mayor experticia del cirujano. Estas han sido posibles gracias al desarrollo de nuevos dispositivos de fijación capsular, como son el ATC modificado de Cionni, el Segmento de Ahmed y el más reciente dispositivo de anclaje Assia,6 aunque no están disponibles en nuestro medio. Ante diálisis zonulares muy extensas, como la observada en el caso presentado, el ATC clásico no brinda un adecuado soporte ni logra corregir el descentrado del saco capsular. Sin embargo, este era el único dispositivo disponible, por lo que se planificó su fijación a la esclera mediante la técnica del lazo (Ring in the loop), aun cuando podía comprometer en cierto grado la integridad del saco por el paso de la sutura directamente a través de la cápsula. Para la solución de este problema, Capote sugirió la realización, previa tinción con azul tripan, de una mini-rexis en la periferia del saco capsular, a través de la cual pasa la sutura sin interesar la cápsula.7 Practicar una abertura capsular en dicha localización requiere un estricto control visual, que no era posible en este caso ante la no disponibilidad de colorantes, por lo que se declinó planificar la realización de esta técnica.
Desgarros radiales de la capsulorrexis han sido reportados con el uso de los ganchos retractores para el centrado capsular.8 Esto sucede porque están diseñados para la retracción del iris y -aunque muchos cirujanos aún los usan para fijar el saco- pueden desengancharse del borde de la capsulorrexis y desgarrarla. Esto puede ser evitado con el uso de los ganchos de Mackool creados específicamente para la fijación capsular o la inserción temprana (previo a la facoemulsificación) de segmentos de Ahmed,9 que no están disponibles en nuestro medio.
Se prefirió no colocar un LIO de cámara anterior que, además de acelerar la pérdida endotelial corneal, puede provocar un daño de la malla trabecular en un paciente predispuesto a desarrollar un glaucoma, en caso de ser un síndrome de Marfan,3 que clínicamente no puede ser totalmente descartado. Ante la no disponibilidad de un lente plegable de tres piezas, que facilita su fijación al quedar atrapado en el área pupilar, se realizó fijación de LIO plegable monopieza suturado al iris. La óptica de este se aseguró en cámara anterior mediante un nudo corredizo de Siepser, según la técnica descrita por Cruz Izquierdo,10 para evitar el riesgo de luxación posterior transquirúrgica mientras se suturan las hápticas al iris. Se han descrito otras técnicas de fijación del LIO en ausencia de soporte capsular que resultan efectivas, como la fijación iridiana sin sutura (Iris-claw IOL)11 o la fijación mediante pegado intraescleral de las hápticas del lente (Glued IOL Technique),12 aunque hay autores que siguen considerando más segura la clásica lensectomía pars plana o vía limbal y la afaquia posquirúrgica para luego corregir con lentes de contacto o espejuelos.3
En el OD, la facoemulsificación del cristalino con fijación escleral del ATC e implante del LIO en saco capsular trascurrió sin complicaciones y según lo planificado, lo cual mostró un segmento anterior con pupilar regular y el LIO centrado (Fig. 4).
El abordaje quirúrgico de la ectopia lentis es complejo. La identificación precoz de los signos de subluxación, la planificación correcta de la técnica quirúrgica y las posibles modificaciones ante circunstancias sobrevenidas, así como la oportuna información preoperatoria al paciente y la experiencia del cirujano, resultan factores fundamentales para alcanzar el éxito quirúrgico y la recuperación funcional, así como la satisfacción del paciente.














