Introducción
La cirugía de catarata es una de las intervenciones quirúrgicas oftalmológicas más realizadas en el mundo. Al extraer la catarata, lo ideal es implantar un lente intraocular (LIO) en el saco capsular en el mismo acto. La ausencia de soporte capsular adecuado necesita procedimientos alternativos, que incluyen el implante de lentes de cámara anterior, fijación escleral o al iris.1,2
Los lentes intraoculares de cámara anterior han sido los más utilizados con buenos resultados, pero se han reportado complicaciones posoperatorias inmediatas y tardías, como edema corneal y queratopatía bullosa, hifema, atrofia iridiana, deformidad pupilar, uveítis con sinequias anteriores periféricas, glaucoma y edema macular cistoide, por lo que en los últimos años se han desarrollado técnicas quirúrgicas que permiten implantar lentes en otras posiciones anatómicas mediante la fijación al iris o a la esclera con suturas de polipropileno o sin ellas.3
La fijación a esclera de los lentes intraoculares tiene su principal indicación cuando no hay soporte capsular; sin embargo, también es indicación si estos pacientes son jóvenes con expectativa de vida superior a 10 años, cámara anterior poco profunda (menor de 3 milímetros) o enfermedades corneales como distrofia endotelial de Fuchs, edema corneal, o tenga ya un trasplante de córnea; y se señalan ventajas teóricas sobre otras técnicas con respecto a las complicaciones, especialmente en ojos con antecedente de traumatismo.3,4
Las causas de pérdida de soporte capsular son: quirúrgicas, congénitas y traumáticas. Entre las de origen quirúrgico se incluye la cirugía intracapsular desarrollada en décadas anteriores, extracción extracapsular de catarata con capsulorrexis en abrelatas y ruptura de cápsula posterior, lensectomía y dehiscencia zonular. Las congénitas están presentes en enfermedades sistémicas, como el síndrome de Marfan, el Weill-Marchesani, la homocistinuria y el síndrome de pseudoexfoliación, donde es la zónula la que presenta la principal alteración. Las traumáticas se deben a la presencia de alteraciones anatómicas locales.3,4
El síndrome de pseudoexfoliación capsular es el factor de riesgo más común para la luxación tardía del lente intraocular y se estima que ocurre en el 1,7 % de los pacientes sometidos a cirugía de catarata dentro de los 25 años posteriores a la cirugía.5
Por otro lado, se reporta una incidencia del 1 al 2 % de ruptura capsular con pérdida de vítreo durante la cirugía de catarata en países desarrollados, lo que puede contraindicar la colocación del lente intraocular en el saco capsular. Si bien es una incidencia baja, es la cirugía más frecuente que se efectúa en todo el mundo; por lo tanto, se vuelve un número importante. La condición sistémica mas común asociada con zónulas debilitadas y subluxación de lente -el síndrome de Marfan- tiene una incidencia de 1 en 5 000 personas.5
La fijación escleral es técnicamente más compleja que la colocación de un lente en la cámara anterior. Además, requiere un tiempo quirúrgico más prolongado y muchas veces una vitrectomía anterior completa, lo que puede aumentar el riesgo de complicaciones, tanto intraoperatorias como posoperatorias, como la vasculación del lente; provocar contacto del háptica con tejido uveal, lo que genera dispersión pigmentaria y uveítis debido a la erosión de la úvea; hifema; hemorragia vítrea; epiescleritis; glaucoma secundario; endoftalmitis y desprendimiento de retina.5,6
Las tasas de estas complicaciones pueden variar según el cirujano, las circunstancias del paciente y la técnica utilizada para fijar el lente a la esclerótica, así como el tipo de material utilizado.6,7,8
Se describen para la fijación escleral de un LIO varias técnicas; dentro de ellas, las que utilizan suturas, las que usan pegamento y, finalmente, las que se fijan solamente dentro de un túnel escleral.7,8) A Scharioth y otros se les atribuye la primera descripción de la técnica de fijación escleral sin sutura.6,8
Presentación de caso
Paciente masculino, de 53 años de edad, con algunos antecedentes relacionados con su salud. No se precisan antecedentes patológicos familiares de interés. Sufrió un trauma contuso en ojo izquierdo hace 1 año, que le provocó luxación traumática del cristalino a cámara anterior, ruptura del esfínter iridiano y salida de vítreo. Se le extrajo el cristalino y se realizó vitrectomía anterior.
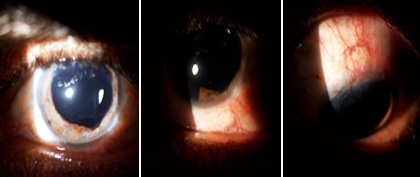
Posterior a la cirugía, en el examen oftalmológico del ojo izquierdo se constató agudeza visual sin corrección de cuenta dedos a un metro y refracción dinámica de +8,00 dioptrías con agudeza visual mejor corregida (AVMC) de 0,8 por cartilla de Snellen. Tensión ocular de 16 mmHg. En el examen biomicroscópico con lámpara de hendidura se observó midriasis traumática por ruptura del esfínter pupilar en hora 6 y atrofia extensa del estroma del iris. Fue valorado por el Servicio de Retina que informó segmento posterior sin alteración. Se decidió realizar fijación de lente de tres piezas (Tecnis ZA9003) a esclera sin suturas, para paciente con afaquia traumática y ausencia de soporte capsular por la técnica de implante de LIO intraescleral guiado por aguja 27 G, y sin sutura, técnica descrita por Yamane en el año 2014, con algunas modificaciones.4,5,6
En el posoperatorio inmediato se observó la córnea transparente, la cámara formada y ausencia de hifema. Mantenía midriasis, ya que se decidió no realizar la pupiloplastia por las condiciones en que se encontraba el iris con zonas extensas de atrofia del estroma en los 3600 grados que amenazaban con romperse al ser traccionadas con la sutura. A la semana mantuvo una evolución favorable y a los 35 días la refracción fue de -1,00 -0,75 x 1200 para una agudeza visual de la unidad de visión (1,0) por cartilla de Snellen. El cálculo del lente se realizó según el protocolo de línea de catarata (Fig. 1).
Descripción de la técnica
Se realiza una incisión esclerocorneal de 2,8 mm para introducir el LIO y dos flap esclerales de 2,5 mm de longitud y aproximadamente 50 % del grosor escleral a 1,7 mm del limbo a 180 grados uno del otro. Se inserta LIO de tres piezas (Tecnis ZA9003) en la cámara anterior con inyector y se mantiene fuera de la cámara anterior el háptica posterior, para evitar que el lente se deslice a la cavidad vítrea. Se realiza una esclerotomía por debajo del flap con una aguja de calibre 27. El háptica se introduce en la luz de la aguja usando un fórceps. Se rota el LIO y se inserta el háptica posterior en la cámara anterior. Luego se realiza una segunda esclerotomía con una aguja de calibre 27, debajo del segundo flap a 180 grados de la primera esclerotomía. Se introduce el háptica posterior en la luz de la segunda aguja, mientras que la primera aguja se coloca en el párpado y ambas hápticas se externalizan. Se realizan los túneles paralelos al limbo de 2 mm de longitud con la aguja de calibre 27 en la esclera al final del extremo lateral del flap frente a las esclerotomías. Se insertan las hápticas en los túneles de 1,5 mm, y se centra la posición del LIO; luego se cierran ambos flap y se sutura la cojuntiva (Fig. 2).5,6)
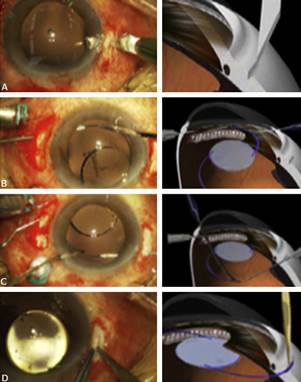 Tomada de: Velasco Barona CF, Cantú Treviño MP. Fijación de lentes intraoculares a esclera, sin soporte capsular. Alaccsa; 2018.
Tomada de: Velasco Barona CF, Cantú Treviño MP. Fijación de lentes intraoculares a esclera, sin soporte capsular. Alaccsa; 2018.Fig. 2 (A) Esclerotomías de 1,5-2,0 mm del limbo, a 180 grados una de la otra por debajo del flap escleral. (B) Introducción del háptica principal en la luz de aguja. (C) Introducción del háptica posterior que se enhebra en una segunda aguja y se gira el lente en sentido de las manecillas del reloj. (D) Fijación de las hápticas en los túneles esclerales.
Discusión
El objetivo de la realización de una fijación transescleral es obtener una adecuada corrección refractiva en pacientes con ojos de insuficiente soporte capsular. Un factor importante a considerar es la intolerancia a los lentes de contacto. En un estudio realizado en 24 ojos, el 83,33 % de los pacientes mostraron una mejoría de su agudeza visual mejor corregida en un rango de 20/40 o mejor en un período de seguimiento de 6 meses. Sin embargo, se han publicado otros estudios en los cuales el rango de mejoría de agudeza visual mejor corregida es muy variable, el cual oscila entre 57,1 y 92 % de todos los ojos con implantes de LIOs por fijación escleral. Uthoff y otros reportaron mejoría o estabilidad en la agudeza visual mejor corregida en 92 % de los ojos después de un año de seguimiento posterior a la fijación transescleral.3Lanzetta y otros reportan que la fijación transescleral del LIO de cámara posterior proporciona una adecuada agudeza visual; sin embargo, el edema macular quístico (EMQ) es una complicación frecuente.9) Por y otros reportan que la incidencia de EMQ se ve en porcentajes de 5,5 a 6,1 de todos los casos, lo que condiciona una recuperación visual baja.7,8,9)
Se prefiere realizar los implantes de lente intraocular en ausencia de soporte capsular en un segundo tiempo quirúrgico, ya que se disminuye el riesgo de complicaciones posquirúrgicas inmediatas y tardías.7,8 La complicación transquirúrgica más frecuente reportada es la hemorragia del cuerpo ciliar, que tiende a desaparecer espontáneamente en tres o cuatro semanas. Hay ciertas ventajas de los LIO con fijación transescleral sobre los de la cámara anterior: menos daño endotelial y edema corneal, menor riesgo de hipertensión ocular al no estar en contacto directo el lente con el trabéculo, así como menos complicaciones posoperatorias tardías, como edema macular cistoide y uveítis, motivo por el cual se recomienda en pacientes jóvenes.9,10
Las técnicas sin suturas intentan evitar las complicaciones relacionadas con la degradación de la sutura, la erosión escleral y los pases múltiples a través de la esclerótica y la úvea al enterrar las asas en túneles o colgajos esclerales; sin embargo, estos lentes pueden dislocarse y luxarse a la cámara vítrea. Aunque se describen buenos resultados a corto plazo, faltan datos a largo plazo sobre la estabilidad de los lentes y la tasa de complicaciones graves.9,10
Las técnicas quirúrgicas de lentes fijados a esclera mejoran a medida que los cirujanos describen modificaciones de las existentes, con el fin de reducir las complicaciones, disminuir el riesgo de descentrado y la subluxación del lente.9,10
Asimismo, a medida que la industria mejore el diseño de los lentes, los cirujanos tendrán más opciones que favorezcan los resultados y disminuyan las complicaciones. Por el momento, es una excelente opción para aquellos casos en los que se requiera de esta técnica.10