Introducción
La artritis idiopática juvenil (AIJ) es la enfermedad reumática crónica más común en la infancia y es de etiología desconocida. Abarca varios subgrupos diferentes y se presenta predominantemente con artritis periférica. Se ha demostrado que los antígenos endógenos y exógenos con una mayor respuesta inflamatoria juegan un papel central en la patogénesis de la enfermedad. Por definición, son criterios necesarios para el diagnóstico de la AIJ.
El inicio de la enfermedad es antes de los 16 años, con artritis que persiste por más de 6 semanas, con exclusión de cualquier otra posible causa de inflamación articular.1,2 De acuerdo con los criterios de clasificación de la ILAR (Liga Internacional de Asociaciones de Reumatología), la AIJ se divide en siete subtipos: 1) la artritis idiopática juvenil sistémica, que es uno de los subtipos de enfermedad más frecuentes. Se caracteriza por fiebre recurrente y erupción cutánea; 2) la artritis idiopática juvenil oligoarticular, común entre las pacientes jóvenes. Suele ir acompañada de positividad con anticuerpos antinucleares y uveítis anterior; 3) la artritis idiopática juvenil poliarticular seropositiva, un análogo de la artritis reumatoide adulta. Se observa en menos del 10 % de los pacientes pediátricos; 4) la artritis idiopática juvenil poliarticular seronegativa, una entidad más específica para la infancia, que aparece con afectación generalizada de articulaciones grandes y pequeñas; 5) la artritis relacionada con la entesitis (ERA). Es un subtipo de enfermedad separado, caracterizado por entesitis; 6) la artritis asimétrica de las extremidades inferiores. Este subtipo de enfermedad representa la forma infantil de las espondiloartropatías en adultos, con positividad del antígeno leucocitario humano (HLA) B27 y la uveítis, pero comúnmente sin afectación del esqueleto axial; 7) la artritis psoriásica juvenil. Se caracteriza por una erupción psoriásica, acompañada de artritis, picaduras en las uñas y dactilitis.3
La artritis idiopática juvenil es una enfermedad autoinmune sistémica que afecta aproximadamente a 70,000 niños en los Estados Unidos de América.4) Tiene una incidencia en la población mundial menor de 16 años de 8,2 (7,5-9,0)/100 000 y una prevalencia anual de aproximadamente 70,2 (16-140)/100 000.5) La incidencia de AIJ asociada a uveítis se estima que sea aproximadamente de 1/10 000 y existen algunas evidencias de que es menos frecuente en la población oriental que la padece.5,6) La edad promedio de aparición de AIJ es entre 6 meses y 4 años de edad. Los pacientes de inicio sistémico casi nunca desarrollan uveítis, mientras que el 20 % de los niños con inicio oligoarticular de AIJ (cuatro o menos articulaciones involucradas en el inicio de la enfermedad) desarrollan uveítis.4
La uveítis asociada con la AIJ suele ser silente, con el paciente completamente asintomático. Puede desarrollarse antes que las manifestaciones articulares de la AIJ, y resulta en períodos previos de inflamación intraocular durante mucho tiempo antes de la entrada en el sistema de atención médica. Por esto, algunos de los resultados visuales son más pobres en niños con AIJ asociada a la uveítis y generalmente ocurre en aquellos niños en quienes el inicio de la uveítis precedió la aparición de la artritis.4 El inicio de la uveítis en pacientes con AIJ oligoarticular es a menudo insidioso y generalmente asintomático, aunque la mitad de los niños podrían tener algunos síntomas relacionados con la uveítis (dolor, enrojecimiento, dolor de cabeza, fotofobia, cambio de visión).
Los pacientes con AIJ poliarticular no muestran signos de afectación ocular al inicio de la enfermedad, pero el 5-10 % de ellos desarrollan uveítis durante el curso de la enfermedad. Se observa uveítis aguda sintomática en el 10-20 % de los pacientes con ERA. La uveítis se caracteriza por ataques de iritis fotofóbica aguda, dolorosa, unilateral o bilateral y con hiperemia de la esclera y la conjuntiva. Los pacientes con positividad para HLA B27 son más propensos a desarrollar uveítis anterior aguda.3,6
El porcentaje de uveítis es superior entre los niños con AIJ oligoarticular extendida (25 %). Varios factores de riesgo para presentar uveítis en la AIJ han sido reportados: subtipo de AIJ, sexo femenino, edades tempranas del inicio de la artritis y anticuerpos antinucleares (ANA) positivo. Estos factores están reflejados en las guías de seguimiento de la Academia Americana de Pediatría, donde el resultado del ANA, el subtipo de AIJ, y la edad de inicio pautan la frecuencia recomendada en el seguimiento de la uveítis en niños con artritis idiopática juvenil.7
Entre los niños con uveítis asociada a AIJ, los siguientes factores de riesgo se han visto asociados con un riesgo incrementado de complicaciones y/o severidad de la enfermedad: complicaciones al inicio de la presentación de la enfermedad, sexo masculino, severidad de la enfermedad, celularidad ≥ 1 + en la cámara anterior en la presentación de la enfermedad, flare ≥ 1 + en la cámara anterior, ANA positivo, corta duración entre el diagnóstico de la artritis y la uveítis y la presentación de la uveítis previa a la artritis.7
Las complicaciones estructurales oculares asociadas con una pérdida visual incluyen catarata, queratopatía de banda en el eje visual, sinequias posteriores, hipotonía, glaucoma, edema macular, edema del nervio óptico, turbidez vítrea y membranas epirretinianas.4
En un estudio realizado en el Servicio de Uveítis del Instituto Cubano de Oftalmología “Ramón Pando Ferrer” en el período de febrero a noviembre del año 2019 sobre la caracterización de las uveítis en la infancia, se evaluaron un total de 132 niños con uveítis; de ellos, 18 padecían AIJ. Por la prevalencia de esta entidad en la serie y su comportamiento, fue que nos propusimos realizar la siguiente investigación con el objetivo de caracterizar las uveítis asociadas a la artritis idiopática juvenil.
Métodos
Se realizó un estudio observacional y descriptivo de serie de casos, en el Servicio de Uveítis e Inflamaciones Oculares del Instituto Cubano de Oftalmología “Ramón Pando Ferrer” en el período comprendido entre febrero y noviembre del año 2019.
El universo estuvo constituido por 132 pacientes con diagnóstico de uveítis en edades pediátricas. La muestra se seleccionó según los criterios de inclusión: edad entre 1 y 18 años, diagnóstico de AIJ confirmado por el reumatólogo pediatra y aceptación de participación en el estudio por parte de los padres. Como criterio de exclusión se definió el abandono del estudio.
A cada paciente seleccionado se le realizó exploración oftalmológica, que incluyó agudeza visual sin corrección y con corrección mediante cartilla Snellen. Se realizó biomicroscopia del segmento anterior en lámpara de hendidura BQ-900, y posteriormente con previa dilatación pupilar, biomicroscopia del segmento posterior con lentes aéreos (90 y 78 dioptrías) y oftalmoscopia binocular indirecta (OBI) con indentación escleral para un completo estudio de la retina.
Se realizaron mediciones de la presión intraocular con el método de aplanación de aire. Se complementaron en cada caso los datos obtenidos con estudios oftalmológicos especializados, como la ecografía ocular, la tomografía de coherencia óptica (OCT) y la angiografía fluoresceínica y/o con indocianina, de ser considerados necesarios.
Se evaluaron las variables edad, raza, sexo, lateralidad de la uveítis, clasificación anatómica, agudeza visual mejor corregida, pérdida visual,4 presencia de complicaciones y tratamiento indicado.
Los datos recolectados se vaciaron en una base de datos que se confeccionó utilizando el procesador estadístico SPSS15.O acorde con el formulario usado para la investigación. La información se resume en tablas y gráficos con valores expresados en frecuencias absolutas y relativas.
La investigación fue aprobada por el consejo científico de la institución que participa en el estudio, y se desarrolló teniendo en cuenta las pautas y los principios éticos elaborados
sobre investigaciones biomédicas.
Resultados
Se caracterizaron 18 pacientes con uveítis asociada a AIJ en un grupo de 132 pacientes con uveítis en edades pediátricas. De estos, 12 correspondieron al sexo femenino y 6 al masculino; 4 eran menores de 6 años; 6 se encontraban entre los 6 y 12 años y 8 entre los 12 y 18 años; y de ellos, 16 pertenecían a la raza blanca y dos a la raza negra.
Teniendo en cuenta la lateralidad de las uveítis, el 61 % (11 pacientes) presentó una uveítis bilateral y el 39 % (7 pacientes) fueron unilaterales.
En cuanto a la relación anatómica y a la lateralidad, 12 fueron uveítis anteriores; de ellas, 8 bilaterales, 5 panuveítis, 3 de ellas bilaterales y una uveítis intermedia (Fig. 1)
 Fuente: Historia clínica de los pacientes.
Fuente: Historia clínica de los pacientes.Fig. 1 Relación entre clasificación anatómica y lateralidad.
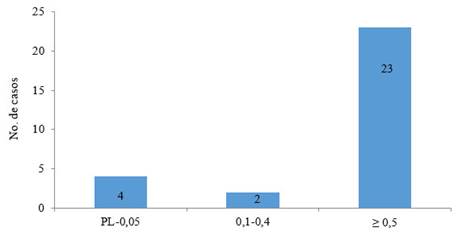
Al evaluar la agudeza visual mejor corregida (AVMC), de los 29 ojos afectados 23 presentaban una AVMC ≥ 0,5; de ellos, 5 con pérdida visual secundaria a la uveítis; 2 presentaban una visión entre 0,1 y 0,4; y 4 ojos se encontraban entre 0,05 y percepción luminosa (Fig. 2).
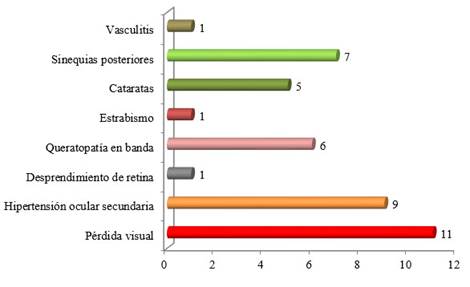
Al describir la presencia de complicaciones en el momento del estudio, de los 29 ojos, 11 presentaban pérdida visual, 9 hipertensión ocular, 6 queratopatía en banda, 7 sinequias posteriores, 5 cataratas, 1 desprendimiento de retina, 1 estrabismo y 1 vasculitis, respectivamente (Fig. 3).
De los 29 ojos analizados, al momento del estudio 19 no presentaban complicaciones asociadas a la uveítis; 4 presentaban más de dos complicaciones; 6 presentaban 2 complicaciones y 3 presentaban una sola complicación.
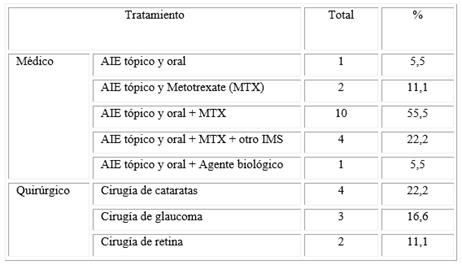
De los 18 pacientes, uno solo tenía tratamiento con antinflamatorios esteroideos (AIE) tópico y oral (prednisona); 2 con AIE tópico y metotrexate (MTX); 11 tenían asociado al AIE tópico y al oral el metotrexate; y 4 tenían asociado al AIE tópico y oral el metotrexate y otro inmunosupresor (IMS). De los 18 pacientes, 4 requirieron cirugía de cataratas, 3 de glaucoma y 2 de retina (Tabla 1).
Discusión
La artritis idiopática juvenil es la enfermedad reumática más común en los niños, y la uveítis es la más frecuente y potencialmente devastadora manifestación extra-articular.5
En pacientes con debut temprano de la artritis, el riesgo de uveítis se incrementa considerablemente. La edad más frecuente para el inicio de las manifestaciones en la AIJ es entre los seis y los siete años, mientras que los niños que adicionalmente desarrollan uveítis desarrollan AIJ más tempranamente (entre los cuatro y los cinco años de vida).8,9
La inflamación intraocular en los pacientes con AIJ es diagnosticada con más frecuencia entre los 4 y 6 años de vida.8,9,10 En la mitad de los pacientes, las manifestaciones de la uveítis aparecen poco antes o dentro de los cuatro o cinco meses después del debut de la artritis, en el 75 % dentro del año, en el 90 % dentro de los cuatro años, y solo entre el 3 y el 5 % antes, o cinco o más años después del debut de la artritis idiopática juvenil.8,9
La AIJ asociada a la uveítis se observa con mayor frecuencia en niñas (75-80 %). Desde que esta observación es igual para todos los estudios de cohorte de pacientes con AIJ asociada a uveítis, el sexo no es considerado un factor de riesgo independiente.8,9,10 Lo anteriormente expuesto se corroboró en el presente estudio, donde el 66,6 % de los pacientes correspondieron al sexo femenino.
En el 75 % de los niños la inflamación afecta ambos ojos simultáneamente, o dentro de pocos meses se afecta el ojo contralateral. Los niños que presentaron cuadros de uveítis unilateral inicialmente, rara vez desarrollan uveítis en el ojo contralateral, después de transcurridos 12 meses,8 lo cual se corresponde con los resultados encontrados en el presente estudio.
Se reporta que la frecuencia de uveítis no granulomatosa anterior asociada a AIJ (iridociclitis) es del 15-67 % en varias regiones europeas. El tipo de uveítis más frecuente es la uveítis anterior crónica (68,3 %), seguida de la enfermedad anterior aguda (16,2 %), la enfermedad anterior recurrente (12 %) y la panuveítis (3,5 %),3) Lo que coincide con nuestros resultados, en los que predominan las uveítis anteriores.
Existe disparidad en la literatura con respecto al resultado visual en pacientes con iridociclitis asociada a AIJ; no obstante, se reportan resultados más favorables en encuestas de pacientes con AIJ asociada a iridociclitis remitidas a hospitales pediátricos y en estudios poblacionales,11 los cuales informan agudezas visuales de > 20/40 en el 87 % y < 20/200 en el 5,7 % de 1,081 pacientes con artritis idiopática juvenil.12
Lo anterior se constata en este estudio donde la mayoría de los pacientes presentaban una AVMC ≥ 0,5. Pensamos que lo anterior responda a las bondades del sistema cubano de salud y a las prioridades en la atención a los infantes, ya que todos llevan una atención multidisciplinaria, con un estricto seguimiento por todas las especialidades.
Si bien los resultados visuales pueden estar mejorando, incluso en centros de atención terciaria,13 la AIJ sigue siendo una enfermedad debilitadora visual, con una frecuencia estimada de pérdida visual durante 3 años de 30 % a < 20/50, y de 24 % a < 20/200 en un estudio del Wilmer Eye Institute, con las tasas correspondientes de pérdida de la visión a < 20/50 y < 20/200 de 0,10/año ocular (AO) y 0,08/AO, respectivamente.14
La proporción de la enfermedad grave en la presentación parece no haber cambiado en una cifra que abarca hasta el 25 % de los pacientes que han desarrollado una discapacidad visual significativa, y en algunas regiones, hasta el 12 % queda ciego en al menos un ojo.15
Los autores concluyen que el pronóstico a largo plazo de la participación ocular en pacientes con uveítis asociada a AIJ sigue siendo pobre, con agudeza visual final de 20/50 o peor en el 70 % de los ojos. Ellos creen que los resultados mejorarán solo con una detección más temprana de la enfermedad y el aumento en el uso de agentes inmunomoduladores por parte de médicos expertos.16
Los niños con uveítis asociada a AIJ se encuentran en mayor riesgo de complicaciones que aquellos con otras formas de uveítis.4) Entre el 20 y el 45 % de los pacientes tienen complicaciones en el diagnóstico inicial de la enfermedad. Dos o tres décadas atrás, el porcentaje de complicaciones en el curso de la inflamación crónica era de 60-90 % después de seis a 10 años de evolución.8) La frecuencia de complicaciones y el porcentaje de pérdida visual ha disminuido notablemente en años recientes.10,17,18) No obstante, la AIJ asociada a la uveítis se asocia aún con un alto riesgo de secuelas y un riesgo incrementado de pérdida de la agudeza visual.8,14
Un grupo del Bascom Palmer Eye Institute, Universidad de Miami, reportó 34 pacientes con uveítis asociadas a AIJ en 149 casos de uveítis pediátrica, seguidos por 10 años con queratopatía de banda, glaucoma, catarata, edema macular e hipotonía, y encontró que el acumulado de la proporción de pacientes con complicaciones continuó aumentando a través del tiempo, con un número considerable de ojos y de pacientes con agudeza visual de 20/200 o menos en el mejor ojo.4
Las principales modificaciones se han realizado a nivel de tratamiento: reducción del tiempo de respuesta del tratamiento tópico, extensión del tiempo de tratamiento con metotrexate y su adaptación en función de los factores de mal pronóstico visual, adalimumab como primer anti-TNF de elección, adecuación del tratamiento en función de los niveles de fármaco y anticuerpos antifármaco si se dispone de la determinación y opciones de tratamiento de rescate con abatacept o tocilizumab. Asimismo, se ha actualizado el manejo de las complicaciones oculares y se han modificado algunos parámetros de valoración de la uveítis y sus complicaciones, adecuándolos al grupo de trabajo internacional “JIA-Uveitis - Outcome Mesures Working Group” y al “Registro Nacional de Uveítis Asociada a la artritis idiopática juvenil”.8
La uveítis activa debe ser tratada y los esteroides tópicos deben usarse como la primera línea de tratamiento.8,19,20 Las drogas antinflamatorias no esteroideas no deben ser usadas como monoterapia en las uveítis activas. Se requiere de inmunosupresión sistémica, si usando esteroides tópicos no se logra inactivar la uveítis en un periodo de tres meses; si aparecen nuevas complicaciones; si la dosis del corticoesteroides ha sido excesivamente alta; o si se desarrollan efectos adversos secundarios a la medicación.8 En pacientes con inflamación severa, particularmente, el tratamiento se debe intensificar desde estadios tempranos.8,20
Los inmunomoduladores y las sustancias modificadoras de la enfermedad (DMARSs, Drogas antirreumáticas modificadoras de la enfermedad), se utilizan frecuentemente, cuando no es posible mantener una mejoría por largo tiempo con el uso de bajas dosis de corticoesteroides. El DMARS de elección es el metotrexate. Si después de cuatro meses el efecto no es satisfactorio, un segundo DMARS convencional o biológico debe ser usado. Frecuentemente la droga de elección en este caso son los inhibidores TNF alpha, en este caso el adalimumab. En caso de que la respuesta falle, otros agentes no biológicos (azatioprina, sulfasalazina, mofetil mycofenolato, leflunomida o DMARD biológicos como (infliximab, daclizumab, abatacept , tocilizumab y rituximab) deben ser usados. La ciclosporina es menos efectiva, en las uveítis asociadas a AIJ, por lo que no deben ser usados como primer inmunosupresor. Los expertos consideran a los implantes intravítreos de liberación prolongada solamente como un proceder de rescate.8,20
Las evidencias sobre el beneficio clínico del etarnecep en las uveítis ha tenido desacuerdos, ya que se ha asociado con un alto porcentaje de recaídas y un alto riesgo de desarrollo de flare en las uveítis. Basado en esto, el grupo de expertos recomienda que no debe ser considerado en el tratamiento de la uveítis asociada a la artritis idiopática juvenil.8,20
Algunas complicaciones de las uveítis, como las cataratas y el glaucoma, pueden requerir tratamiento quirúrgico. La remoción del cristalino por facoemulsificación es lo más común para las cataratas, la cual tiene un impacto significativo sobre la agudeza visual. El control completo de la inflamación intraocular por al menos tres meses previos a la cirugía se ha asociado con mejores resultados. Se requiere un agresivo tratamiento pre- y posoperatorio con esteroides tópicos y sistémicos para optimizar los resultados quirúrgicos. Cuando el glaucoma no responde al tratamiento farmacológico puede requerirse tratamiento quirúrgico, como goniotomía, dispositivos de drenaje o trabeculectomía.6
La atención a pacientes acorde con los protocolos más recientes establecidos ha permitido que se obtengan mejores resultados. La inter-relación constante entre las diferentes disciplinas es un pilar para el éxito de estos casos.
El tratamiento de la uveítis crónica asociada a AIJ representa un reto para oftalmólogos y reumatólogos pediátricos, dada su agresividad y frecuencia de complicaciones, que la convierte en una de las causas de ceguera en países desarrollados. Esta es la razón por la cual el estudio de esta enfermedad resulta primordial.