Introducción
El lupus eritematoso sistémico (LES) es una enfermedad autoinmune con afectación multisistémica. Las manifestaciones clínicas, su curso y su pronóstico son muy heterogéneos. Puede afectar cualquier órgano; los más frecuentes son las articulaciones, la piel y los riñones. No existen hallazgos patognomónicos, lo que se asocia a la complejidad de la enfermedad y a un tratamiento personalizado. El empleo de nuevas técnicas diagnósticas más eficientes y la obtención de nuevos tratamientos más certeros han permitido aumentar la supervivencia de los pacientes de forma significativa en los últimos años.1,2
Se estima que más de 5 millones de personas en el mundo padecen de esta enfermedad y hay más de 100 000 nuevos casos diagnosticados cada año. Las estadísticas varían según las zonas geográficas. En Norteamérica, Asia y el norte de Europa afecta a 40 de cada 100 000 habitantes, con mayor incidencia en la población hispana y afroamericana; en España la prevalencia es de 9 por 100 000 habitantes. Cerca del 90 % de los casos pertenecen al sexo femenino.1,3
En Cuba se han realizado investigaciones de morbilidad y mortalidad que demuestran que esta enfermedad es más frecuente en el sexo femenino y que cursa desde las formas más benignas hasta las más graves. Se han descrito fallecidos por complicaciones hasta en el 10 % de los pacientes. Cada año se reportan nuevos casos de lupus con diversas manifestaciones de la enfermedad durante su evolución, a quienes se asocian los efectos de los tratamientos utilizados para su control.1,2,3
Las enfermedades autoinmunes representan un deterioro de los procesos fisiológicos normales, que conducen a serios daños en el individuo. Tienen cierta predisposición genética y mecanismos patogénicos autoinmunes que provocan las alteraciones tisulares y dan lugar a diversas manifestaciones clínicas con afectación vascular importante.3,5
El ojo es un órgano muy rico en tejido conjuntivo y no es raro que esta enfermedad lo afecte con frecuencia; incluso, que en algunos casos surja la primera manifestación de esta.4,5,6
El ojo tiene múltiples mecanismos de regulación inmunológica implicados en el mantenimiento del inmunoprivilegio ocular. Sin embargo, en algunas ocasiones aparecen enfermedades o alteraciones que pueden causar manifestaciones clínicas con inflamación intraocular, conocidas como uveítis, la cual se puede asociar con procesos de base inmunológica, como en el lupus eritematoso, entre otras.5,6)
Las manifestaciones oculares del LES pueden afectar a cualquier estructura del ojo. Con mayor repercusión visual se encuentran el compromiso del nervio óptico y la oclusión vascular retiniana; la uveítis anterior no es infrecuente. Los médicos deben pensar en la posibilidad de este tipo de afectación ante la disminución de la agudeza visual en un paciente con lupus eritematoso sistémico.6
Las alteraciones oculares en los enfermos con LES se han informado con una frecuencia que varía entre el 5 y el 40 %. Los hallazgos que se informan con más frecuencia son: hemorragias retinianas, exudados algodonosos, microaneurismas, conjuntivitis, epiescleritis, degeneración retiniana del epitelio y síndrome de Sjögren.5
La enfermedad ocular puede ser causada también por el tiempo de evolución de la enfermedad y la toxicidad de los medicamentos utilizados en el tratamiento.
Varios estudios han intentado identificar los factores predictores de daño sistémico en el LES. Estos factores incluyen una mayor edad al momento del diagnóstico, mayor duración de la enfermedad, menor nivel de educación, mayor actividad de la enfermedad y el uso acumulativo de altas dosis de prednisona, lo que favorece la aparición de cataratas y diabetes mellitus en estos pacientes.5,7
Hay estudios que plantean hasta en el 10 % daño ocular en estos pacientes, y entre las manifestaciones oculares más frecuentes se encuentran las cataratas. Además, se informa la aparición de diabetes en un 5 % relacionado con mayor tiempo de evolución de la enfermedad, y de aparición secundaria a los efectos adversos de los esteroides orales, medicamentos sistémicos que se utilizan con mayor frecuencia en la población con lupus eritematoso sistémico.7
Los pacientes con LES presentan un riesgo aumentado de ciertas comorbilidades, principalmente la diabetes mellitus. Esto adquiere mayor importancia sobre todo en los casos que necesiten cirugía ocular.8
El lupus y la diabetes son factores de riesgo importante en la aparición de catarata, por diferentes mecanismos relacionados con la hiperglicemia. La catarata es una opacidad o pérdida de transparencia del cristalino y la principal causa de ceguera reversible en el mundo. Su tratamiento es quirúrgico. La prevalencia de la enfermedad es mayor en pacientes con diabetes mellitus tipo 2, especialmente en mujeres, como complicación de la hiperglicemia crónica.8
Se ha estimado que hasta el 20 % de todas las cirugías de cataratas se realizan en estos pacientes. La diabetes mellitus es un trastorno metabólico complejo que también involucra los pequeños vasos sanguíneos, y a menudo causa daño generalizado a muchos tejidos corporales, incluido el ojo. Teóricamente, el trauma quirúrgico puede conducir más fácilmente a trastornos de la barrera hematoacuosa en pacientes diabéticos. Estos trastornos después de la cirugía de cataratas han sido reportados previamente en la literatura.8
Con la aparición frecuente de catarata asociada a la diabetes secundaria en los pacientes con LES, el control pre- y posoperatorio de la inflamación juega un papel preponderante en el pronóstico visual para prevenir o detectar complicaciones precozmente, y limitar secuelas irreversibles, ya que las enfermedades sistémicas pueden agravar el manejo de las complicaciones que puedan presentarse y, a su vez, el tratamiento utilizado para el control de estas puede empeorar la enfermedad sistémica. Sin embargo, hasta ahora no se recogen informes con respecto a las complicaciones posquirúrgicas en pacientes con antecedentes de LES y diabetes mellitus después de la facoemulsificación con implante de LIO.
Presentación de caso
Se presenta el caso de una paciente femenina de 69 años, con antecedentes de lupus eritematoso sistémico de más de 20 años de evolución, quien lleva tratamiento con 5 mg diarios de prednisona oral como dosis de mantenimiento. Refiere además hipertensión arterial y diabetes mellitus tipo 2 controladas de más de 10 años de evolución. Asiste a la consulta oftalmológica por disminución de la visión lenta y progresiva para cerca y lejos. Se le realiza examen oftalmológico completo donde se observa; mediante cartilla de Snellen, una agudeza visual sin corrección (AVSC). Ojo derecho (OD) 0,05 y ojo izquierdo (OI) 0,32; así como agudeza visual mejor corregida (AVMC): OD: 0,16 y OI: 0,7. Neumotonometría: OD: 14 mmhg y OI: 16 mmhg. En la biomicroscopia del segmento anterior se constata opacidad del cristalino en ambos ojos, mayor en ojo derecho.
En la oftalmoscopia binocular indirecta no se encuentran alteraciones en ambos ojos. Se indicó línea preoperatoria para cirugía de catarata; se realizó iridotomía láser en ambos ojos por disminución de la amplitud de la cámara anterior y se planificó facoemulsificación con implante de lente intraocular plegable en el ojo derecho, previa profilaxis para la endoftalmitis.
La paciente no presentó complicaciones intra- ni posoperatorias inmediatas. Se indicó tratamiento con prednisolona colirio 0,5 % y ciprofloxacino colirio 0,3 % cada 2 horas respectivamente. A los cinco días del posoperatorio comenzó con dolor y disminución de la visión en el ojo operado. Asistió a la consulta y se constató, al examen oftalmológico, agudeza visual sin corrección (AVSC) en el ojo derecho (OD) de cuenta dedos a cm y la mejor corregida (AVMC) no mejoró con cristales. En el ojo izquierdo (OI), AVSC 0,32; AVMC 0,7; las presiones oculares con neumotonometría en límites normales en ambos ojos.
En la biomicroscopia del segmento anterior se observó en el ojo derecho hiperemia cilioconjuntival moderada con una celularidad de 2+ en cámara anterior y una membrana inflamatoria densa que ocupaba toda el área pupilar e impedía observar detalles del fondo de ojo (Fig. 1). Se realizó, además, ultrasonido ocular sin alteraciones.
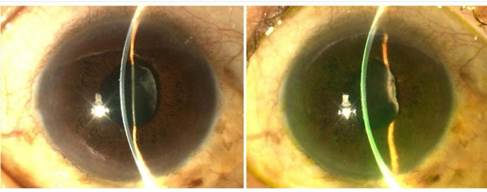
Fig. 1 Biomicroscopia del segmento anterior del ojo derecho. Membrana inflamatoria que toma toda el área pupilar.
Se indicó tratamiento medicamentoso tópico con colirio de atropina 1 % (1 gota cada 8 horas), prednisolona colirio al 0,5 % inicialmente con dosis de impregnación por 24 horas y luego cada una hora; se administró inyección periocular de betametasona 4 mg/mL en dos ocasiones con 48 horas de diferencia y se comenzó con prednisona oral (tabletas de 20 mg) 30 mg diarios, teniendo en cuenta sus antecedentes de diabetes a fin de disminuir al mínimo posible los efectos secundarios, con monitorización frecuente de las cifras de glicemia en sangre y de la presión arterial. La frecuencia y la dosis de los medicamentos fueron modificándose según la evolución clínica de la paciente (Fig. 2).
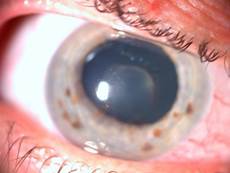

Fig. 2 Biomicroscopia del segmento anterior del ojo derecho a la semana de tratamiento. Membrana prelental en reabsorción.
Luego de dos semanas del tratamiento médico y con evolución clínica satisfactoria se decidió realizar membranectomia con Yag láser para eliminar los restos de la membrana inflamatoria que afectaban el área de la visión central (Fig. 3).
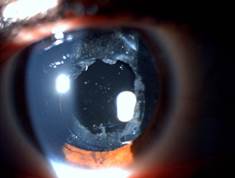
Fig. 3 Biomicroscopia del segmento anterior del ojo derecho después de realizar membranectomía con Yag láser.
Se realizó oftalmoscopia binocular indirecta (diferida con anterioridad por el estado del segmento anterior que no permitía visualizar las estructuras del segmento posterior). Se observó edema macular posquirúrgico, corroborado por tomografía de coherencia óptica (OCT) con 354 micras de grosor macular. Se añadió tratamiento tópico con colirio al 0,1 % de diclofenaco de sodio asociado a la prednisolona colirio 0,5 % respectivamente, según el protocolo de tratamiento para el edema macular posquirúrgico durante 6 semanas. La AVSC en el ojo derecho mejoró a 0,3 y la AVMC a 0,5.
Discusión
Las enfermedades reumáticas presentan con frecuencia manifestaciones extra-articulares, entre las que se encuentran las oftalmológicas. Esto tiene una gran repercusión a nivel ocular. En ocasiones se encuentran procesos inflamatorios que pueden afectar los diferentes segmentos del globo ocular. Esta asociación sustenta el vínculo entre la reumatología y la oftalmología.1,2,3
El LES es una enfermedad autoinmune que puede presentarse en la infancia, con una incidencia estimada entre 10 y 20 casos por cada 100 000 niños, dependiendo de la raza. Hay datos que confirman que la incidencia de esta enfermedad se ha triplicado en las últimas décadas. La patogénesis de esta entidad es bien compleja. Se sabe que el daño tisular y ocular se produce por diversos mecanismos causados por autoanticuerpos patogénicos, complejos inmunes circulantes con capacidad de fijación del complemento en la pared de los vasos sanguíneos y los tejidos, además de la quimiotaxis de linfocitos T. Las afectaciones oculares incluyen la uveítis, la escleritis, la conjuntivitis y el síndrome de ojo seco. La afectación más severa se produce cuando involucra los vasos de la retina y el nervio óptico, y da lugar a vasculitis con trombosis venosas, así como a arteritis retiniana.1,2,5
Las manifestaciones oculares se han reportado en varios trabajos. En un estudio realizado en Barcelona, 23 pacientes presentaron manifestaciones oculares inflamatorias relacionadas con el LES. En el segmento anterior, la uveítis anterior y las cataratas se presentaron en ocho casos (34,8 %) respectivamente; la aparición de esta última se asoció con el tratamiento corticoideo prolongado.6
Kejnberg y otros7) encontraron que de los 70 pacientes incluidos en su estudio, 69 (98,6 %) utilizaban tratamiento con esteroides sistémicos. Un total de 29 pacientes (41,4 %) presentaron cataratas, de las cuales 15 (21,4 %) tenían catarata subcapsular posterior bilateral, probablemente inducidas por corticoides, que representó el 51,7 % del total de pacientes con cataratas.
Debido a la pérdida de visión por catarata en estos pacientes, es de suma importancia concientizar a estos y a los reumatólogos de base en relación con la necesidad de un seguimiento adecuado, monitoreo periódico del tiempo y dosis del tratamiento sistémico, así como indicar el uso de agentes ahorradores de esteroides (inmunoterapia) en los casos necesarios para evitar los efectos secundarios, como la formación de cataratas y el glaucoma.
En el caso presentado, el antecedente de lupus por más de 20 años de evolución, el uso prolongado de prednisona oral, la edad de la paciente y la diabetes secundaria, constituyen factores de riesgo para la aparición de catarata, lo que coincide con la literatura revisada.6,7
El uso de tratamiento con esteroides sistémicos en estos pacientes es esencial para el control de muchas de sus manifestaciones clínicas por su efecto potente y generalmente rápido, ya que resultan útiles en los brotes agudos de la enfermedad. Sin embargo, pueden predisponer al desarrollo de diversas enfermedades. No se aconsejan los tratamientos prolongados con más de 5 mg al día,1 dosis utilizada por esta paciente.
En cuanto al tratamiento quirúrgico indicado en este caso, la facoemulsificación con implante de lente intraocular plegable está en correspondencia con las actuales recomendaciones. Los resultados quirúrgicos han mejorado de manera muy importante a partir de la introducción de esta técnica quirúrgica.
Los resultados de la cirugía dependen, en gran medida, de la técnica quirúrgica utilizada para la extracción de la catarata, experiencia del cirujano, tipo de lente intraocular y estado preoperatorio. En este último acápite la asociación de determinadas enfermedades generales es de suma importancia.8)
Aunque no se recoge en la historia clínica de la paciente el antecedente de inflamación ocular previa, debió evaluarse, por ser portadora de LES con asociación de una diabetes secundaria; el uso de profilaxis antinflamatoria para asegurar una mínima inflamación posoperatoria y reducir el riesgo de edema macular posquirúrgico con la administración de esteroides oral a 1 mg/kg por día 1 semana antes de la cirugía como mínimo y esteroides tópicos de 6 a 8 veces al día.2,8
No se han encontrado evidencias en la revisión realizada de complicaciones poscirugía de cataratas en los pacientes con LES, aunque se conoce la asociación entre enfermedades reumáticas y oculares, sobre todo la aparición de uveítis. Por otra parte, sí hay evidencia de estas complicaciones en pacientes con antecedentes de diabetes mellitus.
A pesar de los progresos quirúrgicos de las últimas décadas, los resultados en este grupo han sido, en general, peores que en los no diabéticos.8,9 Esto se debe a múltiples factores, desde la tendencia a defectos epiteliales o una mayor respuesta inflamatoria con uveítis, hasta la posibilidad de aceleración de la retinopatía diabética preexistente con inducción de edema macular. Hormigó Puertas9 coincide en su estudio, ya que plantea que la principal complicación poscirugía en este grupo de pacientes fue la inflamación ocular.
En la literatura revisada se expresa que la uveítis anterior es frecuente tras la cirugía intraocular en los pacientes diabéticos. Las formas severas o prolongadas son atípicas y pueden enmascarar una endoftalmitis o una uveítis facoinducida.8 En el caso presentado contrario a lo referido en la literatura, la inflamación ocular puede clasificarse como severa por la presencia de membrana inflamatoria que ocupaba toda el área pupilar y la pérdida visual importante. A pesar de esto, su evolución fue favorable con el tratamiento indicado. La severidad de los signos clínicos pudo estar en relación con la asociación de ambas enfermedades sistémicas: el lupus y la diabetes, y la no realización de la profilaxis antinflamatoria en el perioperatorio.
El edema macular posquirúrgico (o pseudofáquico), también diagnosticado en esta paciente después de un proceso inflamatorio ocular severo, sigue siendo una causa importante de disminución de la agudeza visual. Una de las complicaciones más frecuentes poscirugía de catarata se observa entre el 1 y el 4 % de los pacientes después de la facoemulsificación. En su aparición puede influir la manipulación quirúrgica que estimula la producción de mediadores inflamatorios en el tejido uveal del segmento anterior y provoca el colapso de la barrera hematorretiniana. Asimismo, en los pacientes diabéticos aumenta hasta cuatro veces el riesgo de aparición de este, con una incidencia de hasta el 22 % en este grupo. Además, los pacientes con uveítis son más propensos a desarrollarlo. La combinación de corticosteroides y antinflamatorios tópicos no esteroideos es la forma más eficaz de resolver el edema macular posquirúrgico durante un largo período de tiempo. Este tratamiento fue aplicado en esta paciente según los protocolos de actuación.10
En términos generales en cuanto al uso de lentes intraoculares (LIO), no se piensa que haya influido en la aparición de la inflamación ocular en el caso presentado. Estudios anteriores que comparan diferentes tipos de lentes intraoculares en pacientes con cataratas complicadas demostraron que las lentes intraoculares acrílicas conducían a una menor inflamación posoperatoria.11
Es de suma importancia que todo paciente con diagnóstico de LES sea sujeto a una valoración oftalmológica completa ante la presencia de catarata con criterio quirúrgico, y aunque no se constate el antecedente de inflamación ocular, piense que no está exento de complicaciones poscirugía ocular.
Finalmente se llega a la conclusión de que la condición metabólica, al ser diabético, puede aparecer frecuentemente en estos pacientes y quizás predisponer a padecer complicaciones relacionadas con la cirugía de catarata. Por la incidencia de ambas entidades, es necesario crecer en el conocimiento del tema para llevar al paciente a la cirugía ocular en las mejores condiciones metabólicas posibles; ser intervenido por un cirujano de experiencia; de existir la posibilidad, utilizar la técnica de facoemulsificación con implante de LIO plegables acrílicas en el saco capsular, según la disponibilidad; indicar el tratamiento antinflamatorio esteroideo tópico sistémico correspondiente preoperatorio y posoperatorio y brindar un seguimiento adecuado. Estos son los pilares imprescindibles para disminuir la aparición y la severidad de las complicaciones. Por eso es necesario un equipo multidisciplinario en el tratamiento y seguimiento de estos pacientes.














