Introducción
La úlcera de Mooren fue descrita por primera vez por Bowman en 1849 y definida como enfermedad ocular por Mooren en 1887. Se describe como una lesión corneal ulcerativa periférica crónica, no infecciosa, aguda y dolorosa que muestra un comportamiento agresivo desde el principio.1,2
Su origen aún es desconocido, pero la teoría más aceptada es la autoinmune. Se asocia a causas infecciosas como infecciones por hepatitis C, infecciones parasitarias, traumas oculares previos, intervención quirúrgica de cataratas y queratoplastias.2,3,4,5
Se presenta con una incidencia del 0,03 %, tiene una mayor frecuencia en hombres, con una relación 1:0,74; entre la cuarta y quinta década de la vida, siendo su edad promedio de presentación de 48,4 años. Esta afección es rara en el hemisferio norte, pero es común en África del sur y central y en la India.6) Aproximadamente un tercio de los casos son bilaterales.5
Se describen 2 tipos: el tipo 1 que se presenta de forma unilateral, de lenta progresión y mejor evolución y el tipo 2 que ocurre en jóvenes en un 25 %, es bilateral, de rápida progresión, con mayor gravedad y una mala respuesta al tratamiento puede involucrar la esclera y llevar a la perforación; se describe con mayor frecuencia en la población africana más joven.1,7,8
Los regímenes terapéuticos de la úlcera de Mooren tienen como pilar la inmunosupresión sistémica. El tratamiento tópico con corticoides, acetilcisteína, ciclosporina e interferón-α2𝑎 posee efecto limitado.9
Las opciones quirúrgicas incluyen la extirpación de la fuente del antígeno (queratoplastia lamelar), la extirpación del sitio de la respuesta inmunológica (resección limbal/conjuntival) y el refuerzo del tejido para evitar la perforación (injertos de parche).9,10) La queratoepitelioplastia en ocasiones resulta efectiva.2
La úlcera de Mooren es un tipo poco común de ulceración corneal. Se realizó una búsqueda en la literatura científica y no se encontraron casos reportados en Cuba, por lo que el objetivo fue caracterizar la evolución clínica de la úlcera de Mooren tipo 2.
Presentación del caso
Se presenta una paciente de 37 años de edad, aparentemente sana, que acudió al servicio de urgencias del Instituto Cubano de Oftalmología Ramón Pando Ferrer del municipio Marianao, La Habana. Refirió que hacía 15 días que había comenzado con dolor ocular, fotofobia, lagrimeo y sensación de cuerpo extraño en ambos ojos, con mejoría en el ojo derecho (OD), pero no en el izquierdo (OI) por lo que se remitió al servicio de Córnea de dicha institución.
Examen físico oftalmológico: La agudeza visual sin corrección en OD fue de 1,0 y de 0,6 en OI. La tensión ocular de 14 mmHg OD y 13 mmHg en OI.
En el examen de biomicroscopía del segmento anterior se observó:
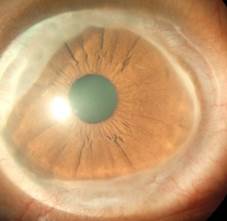
OD: Ulceración corneal de aspecto blanco-grisáceo, periférica en fase resolutiva que se extiende desde hora 2-3, con vascularización superficial, resto de la córnea transparente (fig. 1).
OI: Hiperemia cilioconjuntival moderada, ulceración corneal de aspecto blanco-grisáceo con bordes sobrelevados, irregulares, pérdida del epitelio y adelgazamiento corneal en periferia que se extiende desde h 9-7, más socavado hacia sector temporal e inferior (figs. 2 y 3).
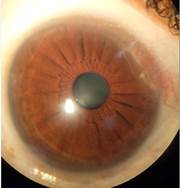
Fig. 1 Ulceración corneal de aspecto blanco-grisáceo en fase resolutiva que se extiende desde H 2-3 (OD).
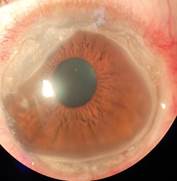
Fig. 2 Ulceración corneal de aspecto blanco-grisáceo que se extiende desde h 9-7 con adelgazamiento y formación de surco (OI).
Los exámenes complementarios realizados fueron hemograma, coagulograma, velocidad de eritrosedimentación globular, funciones hepáticas y renal, factor reumatoideo, anticuerpos antinucleares, VIH, serología de sífilis, prueba de antígeno para hepatitis B y C y heces fecales seriadas; los mismos no mostraron alteraciones.
La conducta se inició con la aplicación del tratamiento tópico, en el OD, acuafil col 1 gota cada 2 h y en el OI la prednisolona 0,5 % col 1 gota cada 1 h, moxifloxacino 0,5 % col 1 gota cada 6 h, homatropina 2 % col 1 gota cada 8 h, timolol 0,5 % col 1 gota cada 12 h, acuafil col 1 gota cada 2 h.
El tratamiento sistémico con prednisolona tableta (tab) 20 mg 2 tab 8:00 am y 1 tab 8:00 pm (60 mg/día).
Se reconsultó a las 48 h de iniciado el tratamiento y se decidió suspender colirio antibiótico en OI debido a que mantenía ausencia de signos de sepsis y evolución favorable con tratamiento esteroideo, el resto se mantenía igual.
Se mantuvo reconsulta cada 72 h. En las primeras dos semanas se observó en ojo izquierdo reducción del tamaño y aclaramiento de la ulceración, pero mantenía surco profundo hacia sector nasal superior (fig. 4A) y temporal (fig. 4B) con riesgo de perforación inminente por lo que se decidió aplicar vendaje semicompresivo con curas cuatro veces al día con colirios de prednisolona 0,5 %, acuafil col y homatropina 2 % así como timolol 0,5 % dos veces al día.
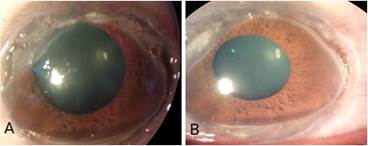
Fig. 4 Reducción del tamaño y aclaramiento de la ulceración en OI. A) Surco hacia sector nasal superior. B) Surco hacia sector temporal.
En la última consulta realizada a los dos meses del diagnóstico se observó opacidad corneal periférica residual desde h 9-7 acompañada de vascularización y adelgazamiento en forma de surco, más marcado hacia sector temporal (fig. 5).
Se observó estabilidad del cuadro en OI por lo que se inició esquema de reducción esteroideo. En la actualidad se encuentra con prednisolona 0,5 % col 1 gota cada 8 h, timolol 0,5 % col 1 gota cada 12 h, lubricantes cada 1 h y prednisolona tab 20 mg 1 tab al día. Se estableció como diagnosticó definitivo de úlcera de Mooren tipo 2.
Discusión
La úlcera de Mooren es una úlcera de localización periférica, acompañada de dolor ocular intenso que puede llevar a disminución de la agudeza visual, neovascularización y opacificación corneal en la zona de la lesión.1
Es más frecuente en varones jóvenes adultos, se asocia, según estudios revisados, con traumas corneales e intervenciones quirúrgicas oculares como catarata, LASIK y queratoplastias.1,9 El caso se presenta en paciente del sexo femenino sin antecedentes aparentes de los factores de riesgo para la úlcera de Mooren (operación de cataratas, trasplante de córnea, traumatismo, parasitosis o ser portador del virus de la hepatitis C, lo que coincide con el caso reportado por Kayukawa y otros2) en el cual no habían factores de riesgo.
Se planteó como diagnóstico una úlcera de Mooren tipo 2 pues se presentó en una paciente joven de 37 años de edad y de forma bilateral con respuesta lenta al tratamiento. Además, evolucionó de forma tórpida en ojo izquierdo en el que mantuvo un adelgazamiento marcado en sector temporal.
La úlcera de Mooren comienza como una opacidad que rompe el epitelio y adelgaza el estroma lentamente, se encuentra con mayor frecuencia en el espacio interpalpebral nasal o temporal adyacente al limbo; la conjuntiva cercana se inflama y la córnea se vasculariza, sus bordes son infiltrados con progresión circunferencial y central. Posteriormente deja una córnea adelgazada, vascularizada y opaca,1,7,11,12 coincidiendo con la evolución de esta paciente.
El diagnóstico de esta enfermedad se basa en la exclusión. Por lo que se descartaron otras afecciones corneales que cursan con adelgazamiento periférico como la degeneración de Terrien, en la que aparece un adelgazamiento corneal periférico progresivo no inflamatorio, que se asocia con neovascularización, opacificación y depósitos lipídicos así como astigmatismo contra la regla de nueva aparición, su localización habitual es en la periferia superior y no en el área de la hendidura palpebral como sucede habitualmente en el Mooren.3,9
Se descartó además la degeneración marginal pelúcida que se caracteriza por la ausencia de dolor, de signos inflamatorios, y ocurre un adelgazamiento corneal inferior que se extiende desde h 4-8.9,13) En estos casos, se diferencia, además, por la presencia de epitelio íntegro en el surco. Otro diagnóstico diferencial es la queratitis marginal estafilocócica, caracterizada por la aparición de una infiltración corneal periférico en forma de moteado seguida de un defecto corneal subyacente, la úlcera es más común en secciones corneales en contacto con los márgenes de los párpados y existe antecedentes de blefaritis, no presentes en esta paciente.1,9
En un artículo publicado por Parapar,1) por la Revista Mexicana de Oftalmología, se describe un paciente masculino de 43 años con úlcera de Mooren bilateral, en el que, al igual que la paciente presentada, se encontró buena respuesta al tratamiento en ojo derecho. No así en ojo izquierdo, el cual requirió tratamiento quirúrgico con peritomía en zona de la úlcera, queratectomía superficial y recubrimiento conjuntival.
Se decidió comenzar tratamiento con esteroides orales a razón de 60 mg/día con resultados favorables, no se utilizaron inmunosupresores sistémicos. El American Journal of Ophthalmology Case Reports2 publicó en 2023 un caso con diagnóstico de úlcera de Mooren bilateral al cual se le administró ciclosporina oral (2 mg/kg por día) y betametasona (1 mg por día), se disminuyó gradualmente la ciclosporina oral hasta 0,5 mg/kg por día a las 2 semanas del inicio del tratamiento. Se continuó con betametasona oral a una dosis de 1 mg por día durante los primeros dos meses de tratamiento. La infiltración corneal disminuyó gradualmente y se redujo el tamaño de la úlcera corneal.
Por lo general, el tratamiento con agentes inmunosupresores sistémicos se inicia solo cuando los pacientes no responden a los esteroides tópicos ni a la resección conjuntival. Sin embargo, en los últimos años se ha descubierto que el uso agresivo de agentes inmunosupresores como la ciclosporina permite un control razonable de la úlcera de Mooren.2
Krachmer13 sugiere la resección conjuntival y no el recubrimiento debido a que esto elimina la conjuntiva involucrada, bloquea la colagenasa y la respuesta inmune al proporcionar una barrera biológica. La resección de la conjuntiva perilímbica está limitada por recurrencia de la respuesta inmunitaria a medida que la conjuntiva vuelve a crecer a la úlcera corneal adyacente. La evidencia sobre la eficacia de esta opción terapéutica es limitada debido a que se reporta un pequeño número de casos y por cortos períodos de seguimiento.9
En el caso clínico presentado no se realizó tratamiento quirúrgico pues se logró estabilidad del cuadro, pero se consideró como opción terapéutica futura la posibilidad de queratoplastia lamelar periférica en anillo o medialuna con fin tectónico. Se sugiere antes de realizar la queratoplastia en estos pacientes utilizar inmunosupresores sistémicos como en el caso descrito por Kayukawa y otros.2
La paciente a los dos meses del diagnóstico presentaba signos de mejoría clínica. Van Steenberge y otros14) plantean que una úlcera de Mooren típica tarda entre cuatro y 18 meses para lograr una curación completa.
El Ocular Immunology and Inflammation contiene dos relatos que describen el uso de inhibidores del factor de necrosis tumoral para tratar esta enfermedad.15
La úlcera corneal de Mooren, como se ha planteado, es una afección poco común de ulceración periférica no infecciosa, de causa desconocida, pero con elevada evidencia de un factor autoinmune como desencadenante. Evoluciona de forma agresiva, sin embargo, al comenzar en fases tempranas de la enfermedad, con tratamiento basado en esteroides sistémicos y tópicos, es posible una mejoría de los síntomas y el retardo de una intervención quirúrgica.