Introducción
El virus SARS-Cov-2(2019 nCoV), identificado inicialmente en la ciudad de Wuhan de la provincia de Hubei de China en diciembre de 2019, produce un síndrome de insuficiencia respiratoria aguda severa, que la Organización Mundial de la Salud (OMS) denominó enfermedad por coronavirus 2019 (COVID-19).1 El cuadro clínico que produce este virus, es similar a otros virus de clínicas respiratorias con fiebre, tos seca, cansancio, y en casos más graves, se incluyen disnea, hemorragia pulmonar, linfopenia y fallo renal.2
La OMS declaró el 31 de enero de 2020 a la COVID-19 como emergencia sanitaria mundial y el 11 de marzo la declaró oficialmente como pandemia,1,3) debido a su rápido mecanismo de transmisión y difícil control epidemiológico, pues ocurre por contacto directo con gotas de secreciones aerotransportadas y con fómites contaminados y porque presenta un amplio rango de vida media o viabilidad, reportándose su detección en aerosoles hasta por tres horas y cuatro horas sobre cobre y hasta por tres días en plástico y acero inoxidable.4,5) Lo que facilitó su incremento exponencial a más de 200 países con una tasa de mortalidad bruta estimada alrededor del 2 %,3) acumulando para el 30 de enero del 2020 en China, 9700 infectados, más 106 casos entre 19 países y hasta la fecha del presente estudio había superado a nivel mundial los 2,5 millones de casos confirmados y 38 muertes por día en China, de acuerdo a reportes en línea de la OMS.6
Esta pandemia está afectando a los sistemas de salud de todo el mundo.7 En China a inicios del mes de marzo del 2020, los centros de salud reportaron más de 3300 casos solo entre su personal, con un aproximado de 22 fallecimientos. Italia, por su parte, reportó el 27 de marzo de 2020 un 20 % de su personal de salud infectado, con al menos 50 fallecidos.8,9
En Perú, el primer caso fue reportado alrededor del seis de marzo. El informe del tres de abril del Centro Nacional de Epidemiología, Prevención y Control de Enfermedades del Ministerio de Salud, reportó a la fecha 1414 casos con 55 muertes10) que para el 22 de abril ya se habían acumulado 19 250 casos con 530 fallecimientos, mostrando una letalidad del 2,75 %.11
Esta situación trae consecuencias severas a nivel social, económico, cultural, educativo y por supuesto en el sistema de salud del país. La primera respuesta del estado peruano fue decretar estado de emergencia nacional con el aislamiento social obligatorio, por lo que se cerraron comercios, centros educativos, universidades, fronteras, entre otros. Miles de personas se quedan en sus hogares a resguardarse y protegerse del contagio, mientras que el personal profesional y no profesional que labora en los centros de salud, cumplen con el deber de asistir a sus puestos de trabajo y enfrentarse directamente con las secuelas que esta epidemia trae.12
Los centros de salud, en general, desde el pequeño al más grande, son focos que generan mucha tensión, sobre todo en los servicios de triaje, dado el alto número de personas que asisten con sintomatología similar a la COVID-19 y que, por supuesto, requieren diagnóstico diferencial con otras etiologías. Los centros reciben además personas que se consultan por otras enfermedades, así como emergencias tanto por la COVID-19 como por otras causas. Se presenta una situación muy compleja, pues deben mantenerse las condiciones de aislamiento social, separación adecuada entre las personas, uso general de tapabocas, y el personal que labora en estos centros deben usar, además, el uniforme desechable adecuado.
Sin embargo, la realidad es que toda esta contingencia surgió de manera repentina y tomó al sistema de salud sin que pudiera a tiempo estar preparado; al menos con todos los requerimientos básicos para la prevención, como con suficientes uniformes, tapabocas y guantes, los cuales, también son requeridos para toda la población. El personal que labora en los centros de salud comienza a sufrir de no solo un agotamiento físico, sino mental, ya que tienen que tomar decisiones difíciles, lidiar con el dolor de los pacientes y además saber que corren el riesgo de infección.12
Diversos estudios han reportado en personal de salud, como médicos y enfermeras, y en otras personas, padecimientos por la presencia de la COVID-19, como estrés, ansiedad, depresión, insomnio, ira, negación y temor.7,13,14 En el caso, de los profesionales de la salud, se evidencia que no solo es por el riesgo a contaminarse, sino que han sufrido discriminación y frustraciones, pues pasan muchas horas lidiando con las emociones negativas de pacientes y familiares, más la disminución del contacto con sus familias por el aislamiento.14
Es entonces esa sensación de sobrecarga física y mental que perjudica el bienestar del individuo, que en el caso del personal que labora en los centros de salud, gradualmente provoca un agotamiento, el cual es conocido como el síndrome de desgaste profesional (SDP), en inglés burnout, que se caracteriza por síntomas como cansancio extremo, insomnio, dolores de cabeza, trastornos digestivos; y emocionalmente, conductas inusuales, fatiga crónica, ansiedad, frustración y depresión.13,15) Estos síntomas que afectan tanto la capacidad de adaptación como la calidad del cuidado que pueden proporcionar a los pacientes, y más importante aún, el enfoque que deben de mantener para seguir las normas de bioseguridad y evitar contagiarse y contagiar a otros.9
La denominación de síndrome de burnout fue popularizada por Graham Greens en su novela del mismo nombre.16 Posteriormente en el año 1974 Herbert Freudberger identificó la presencia del síndrome entre trabajadores de la salud quienes se desempeñaban en el Free Clinical de Nueva York.17 Durante el seguimiento del personal que laboraba en esa institución, observó que manifestaban una progresiva pérdida de energía, esperanza, iniciativa y proactividad. Freudberger registró que estas conducta se manifestaban progresivamente después de uno y tres años de desempeño, unido a la manifestación por parte de los trabajadores de síntomas de depresión y ansiedad.18
La ausencia de incentivos salariales, el exceso de trabajo, responsabilidades y el compromiso para con las funciones inherentes al cargo, fueron identificados como factores del ambiente que incidían en la conformación de actitudes recurrentes de falta de empatía para con el paciente, y el personal de salud lo manifestaba en conductas de índole emocional que generaban agotamiento, en el que se evidenciaban comportamientos de distanciamiento y actitudes cínicas con los pacientes.19 Freudberger posicionó el término burnout haciendo referencia a la extinción de la llama de la iniciativa, la empatía y la proactividad en el profesional. En la actualidad al síndrome de burnout o desgaste profesional también se reconoce como el síndrome del cansancio emocional (CE), que padecen los trabajadores expresado en negatividad, carencia de empatía, despersonalización de funciones, depresión, desilusión, desesperanza, autoconvencimiento del fracaso y pérdida de la autoestima.20
Cristina Maslach y Susana Jackson18,20,21 conceptualizaron científicamente el síndrome de desgaste profesional e implementaron un instrumento conocido como el Maslach Burnout Inventory (MBI), que posibilita identificar tres dimensiones que se manifiestan en presencia del síndrome:
En el Centro de Salud Jorge Chávez de Puerto Maldonado de I-4 nivel de atención, ubicado en el departamento Madre de Dios, Perú, el 20 de abril de 2020 se habían reportado un total de 64 casos positivos de COVID-19. De ahí el interés de realizar este estudio, con el objetivo de identificar el nivel del síndrome de desgaste profesional que presenta el personal profesional y no profesional del Centro de Salud Jorge Chávez de Puerto Maldonado, frente a la llegada de la pandemia de la COVID-19. Esto permite establecer un diagnóstico que ayude a tomar las medidas necesarias para fortalecer el equipo de atención y prepararlo para la contingencia ante un incremento importante de casos.
Métodos
Se realizó un estudio descriptivo y transversal, en una población de 80 personas que laboraban en el Centro de Salud Jorge Chávez de Puerto Maldonado nivel I-4, del Departamento Madre de Dios, Perú, durante el mes de abril del año 2020. Se consideró criterio de inclusión, todo personal profesional de la salud y no profesional que llevara como mínimo tres meses de antigüedad, en el momento del estudio. Como criterio de exclusión se consideró el personal que estuviera fuera por vacaciones, estudiantes internos y personal de servicios generales. La muestra quedó conformada por 69 personas, 36 profesionales de la salud y 33 no profesionales.
Para estimar la presencia del síndrome de desgaste profesional se utilizó el inventario (o cuestionario) de Burnout de Maslach de Christina Maslach y Susana Jackson (1981)19, MBI (por sus siglas en inglés, Maslach Burnout Inventory), el que se considera como el estándar de oro para valorar el grado de agotamiento, según las categorías: agotamiento emocional, despersonalización y baja realización personal. Diversos autores le reportan una consistencia interna por coeficiente alfa de Cronbach entre 0,7 y 0,85 para cada una de las dimensiones y en su interpretación global15,22,23
Este cuestionario está estructurado por 22 ítems cerrados con respuestas según escala de Likert de siete puntuaciones donde: nunca = 0; pocas veces al año o menos = 1; una vez al mes o menos = 2; algunas veces al mes o menos = 3; una vez a la semana = 4; algunas veces a la semana =5; y todos los días = 6. De modo, que mientras el puntaje sea mayor, mayor será el nivel en cada una de sus dimensiones. Así, de acuerdo a la baremación, por la sumatoria de los puntajes, se distinguen tres niveles de desgaste en cada una de las dimensiones e interpretación general: bajo, medio y alto (Tabla 1).
Además del cuestionario estructurado, también se le solicitó al personal que participó en la investigación, que hiciera referencia a sus principales preocupaciones relacionadas con el trabajo en la pandemia generada por la COVID-19. La información resultante de esta pregunta abierta, se analizó desde un punto de vista cualitativo, emergiendo algunas categorías que se emplearon para el análisis y que permitieron comprender los resultados respecto a la presencia del SDP.
Tabla 1- Interpretación del nivel del síndrome de desgaste profesional, en término general y en las subescalas de acuerdo a los puntajes obtenidos
| Síndrome de desgaste profesional Dimensiones | Bajo | Medio | Alto |
|---|---|---|---|
| Agotamiento emocional (9 ítems: 1,2,3,6,8,13,14,16,20) | 0-16 | 17-26 | 27-54 |
| Despersonalización (5 ítems: 5,10,11,15,22) | 0-8 | 9-13 | 14-30 |
| Baja realización personal (8 ítems:4,7,9,12,17,18,19,21) | 0-30 | 31-36 | 37-48 |
| Agotamiento global | 0-48 | 49-83 | 84-132 |
Fuente: Solís-Chuquiyauri y otros.24
Los datos se procesaron con estadística descriptiva, por distribución de frecuencias porcentuales. Se usó el software SPSS.
Consideraciones éticas
Esta investigación se realizó bajo la aprobación de la Dirección General del Centro de Salud Jorge Chávez de puerto Maldonado. El personal que labora en este centro fue notificado acerca de la finalidad del estudio, se les aseguró anonimato y luego de firmar el consentimiento informado se les entregó el cuestionario.
Resultados
El 50,72 % (n = 35) del personal profesional de salud y no profesional que laboraba en el Centro de Salud Jorge Chávez, de acuerdo a los resultados del MBI, presentaron un nivel medio de síndrome de desgaste profesional y llama la atención, que dos personas (2,90 %) presentaron nivel alto (Fig. 1).
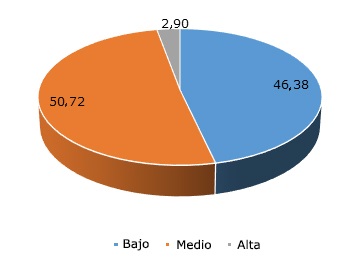
Fig. 1- Resultado (porcentual) del Inventario Burnout de Maslach (MBI) global, obtenido por el personal que labora en el Centro de Salud Jorge Chávez Puerto Maldonado, abril 2020
Cuando se valoraron las subescalas que definen al SDP (Fig. 2) se destacó un 60,87 % (n = 42) con agotamiento emocional en un nivel medio, así como en nivel bajo el 85,51 % (n = 59) en despersonalización y un 66,67 % (n = 46) en baja realización personal.
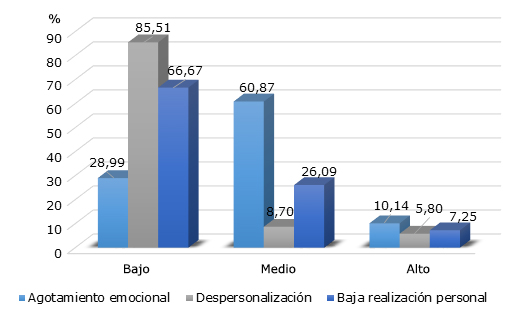
Fig. 2- Resultados (porcentuales) del Inventario Burnout de Maslach (MBI) por dimensiones, obtenidos por el personal que labora en el Centro de Salud Jorge Chávez Puerto Maldonado, abril 2020.
Por otra parte, al evaluarse el estado del SDP entre profesionales de la salud y no profesionales (Fig. 3), se observó que el 57,58 % (n = 19) y el 6,06 % (n = 2) del personal no profesional de la salud, presentaron niveles medio y alto, respectivamente.

Fig. 3- Resultados (porcentuales) del Inventario Burnout de Maslach (MBI) global, obtenido por el personal profesional y no profesional, que labora en el Centro de Salud Jorge Chávez Puerto Maldonado, abril 2020.
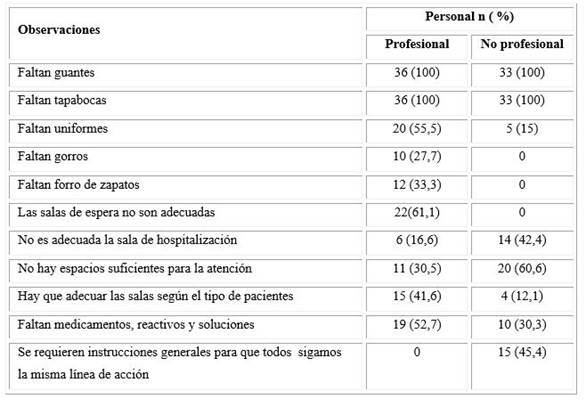
En relación con la pregunta abierta, referida a los aspectos que pueden ser motivo de preocupación del personal del centro de salud, emergieron categorías relacionadas con la disponibilidad de equipos para la protección personal (bioseguridad) y para la atención a los pacientes (disponibilidad de insumos, medicamentos, equipamiento y salas habilitadas para la atención). Otra categoría que emergió fue la relacionada con la información para realizar el trabajo ante la nueva situación de contingencia.
En la tabla 2 se muestra que el 100 % de los encuestados mencionó que en el depósito había poca cantidad de materiales de protección como guantes y tapabocas; el 55,5 % (n = 20) expresó que existía poco personal profesional de salud y que no habían suficientes uniformes desechables. El 45,4 % (n = 15) del personal no profesional consideró que a la fecha no habían tenido reuniones o talleres para planificar acciones de contingencia y el 60,6 % (n = 20) refirió que los espacios eran reducidos para la adecuada atención.
Discusión
Uno de los propósitos del presente estudio es conocer si el personal que labora en el Centro de Salud Jorge Chávez (CSJCH) de Puerto Maldonado tiene la percepción de padecer el síndrome de desgaste profesional, como consecuencia de la dinámica de trabajo que impone la atención a las personas enfermas por el nuevo coronavirus.
El SDP constituye un riesgo psicosocial relacionado con el trabajo, de ahí la importancia que se le atribuye a su vigilancia en los centros de salud, en especial durante la coyuntura pandémica de la COVID-19. En consecuencia, el SDP se considera una prioridad desde la perspectiva de la salud y seguridad laboral. Es fundamental la vigilancia individual de los trabajadores a fin de establecer protocolos de atención, actividades y estrategias de prevención, que faciliten un mejor desempeño. El SDP puede derivar en errores, que en el caso de la pandemia de la COVID-19, podrían implicar en cierta medida, la transmisión cruzada del virus dentro del centro, entre los pacientes, el personal y viceversa.
Se observó que el 50 % del personal que labora en el CSJCH se ubicó en un nivel medio de SDP el cual lo predispone a sufrir este síndrome. La COVID-19 a nivel mundial ha supuesto una carga para todo el sistema sanitario. El número creciente de casos, la falta de preparación, la falta de recursos vitales, el exceso de carga de trabajo, y la incapacidad para contener la propagación ha causado miedo y ansiedad entre la población y, sobre todo, en los trabajadores de la salud.3) El personal de salud, además de preocuparse por el riesgo a infectarse, también le adiciona la posibilidad de transmitirlo a sus familiares.12
En un primer informe de China, el 3,8 % de los casos se produjeron en trabajadores de la salud, el 14,8 % de ellos fueron clasificados como graves, con una tasa de letalidad del 0,3 %, y en Italia, más de 50 médicos habían fallecido a causa de la COVID-19 hasta el 27 de marzo de 2020.9
En Perú, se reportó al 20 de marzo, 24 casos de infección en el personal de salud, el 70 % fueron médicos y el 13 % enfermeras, y a pesar de que el departamento Madre de Dios, hasta el 23 de marzo, presentaba un total de 71 casos y ningún fallecido, fecha a partir de la cual se pronosticó el inicio de un incremento exponencial, aun a expensas del distanciamiento social impuesto por el gobierno en virtud del estado de emergencia decretado.11,12
Si bien el distanciamiento social es la clave para frenar el contagio, este per se, añade complejidad a la atención, aumenta el aislamiento, el temor y la ansiedad, y son precisamente estas sensaciones prolongadas las que pueden desencadenar el SDP.9) De acuerdo con la experiencia en los médicos de Wuhan, solo la sobrecarga de pacientes llevó al agotamiento físico y mental, lo que desencadenó problemas psicológicos hasta de depresión.3,25 Un estudio en China durante el brote detectó un 53,8 % de los trabajadores de la salud con impacto psicológico de moderado a severo y un 23 % con ansiedad.14
En la presente investigación, se destaca que la subescala de agotamiento emocional es la que está afectando en mayor medida el resultado del MBI, ya que la despersonalización se encuentra en nivel bajo y la percepción del grado de realización personal se encuentra en nivel satisfactorio. Por otra parte, se observó dos casos con SDP alto en el personal no profesional, así como un mayor porcentaje de casos con nivel medio; probablemente debido a la falta de conocimiento, lo cual le otorga cierto grado de inseguridad a la hora de enfrentarse a lo que se considera desconocido.
Para conocer los aspectos más relevantes que pueden estar influyendo en la subescala de agotamiento emocional, se le solicitó al personal listar las preocupaciones que percibe frente a la llegada de la COVID-19. De las que resultaron una serie de requerimientos básicos y esenciales asociados a la protección de la transmisión del virus, los cuales han sido reportados por varios autores como detonante del SDP, entre ellos, los uniformes desechables, tapabocas y guantes.7,8,12 Esto artículos entran en la clasificación de los equipos de protección personal (EPP), que de acuerdo con Wilson y otros7 es esencial contar con ellos para la prevención del estrés y el agotamiento del personal de salud. También incrementan el estrés las instalaciones defectuosas y la falta de equipos médicos para la atención de pacientes.8,12
Es de vital importancia remediar el problema del agotamiento de los trabajadores del área de la salud con medidas concretas para evitar posibles implicaciones adversas a corto y largo plazo, sobre todo en estos periodos de crisis.3) Una forma de mejorar esta situación es la implementación de estrategias de bienestar, las cuales pueden aumentar la flexibilidad, la resistencia y la perspectiva del individuo, para el óptimo afrontamiento de esta nueva realidad que representa la COVID-19, que plantea en cierta medida una condición de incertidumbre.
Se entiende como estrategias de bienestar, el garantizarles durante sus jornadas adecuada alimentación, periodos de descanso, ejercicio y recreación, así como, además, brindarles el apoyo psicológico suficiente y oportuno, con el fin de que presenten un equilibrio de salud mental, física y espiritual, que le permita adaptarse a la situación y responder adecuadamente.7,26
El personal no profesional es el que presenta mayor nivel de SDP, probablemente no sea solo por la sensación de estar desprovistos de protección, sino por no contar con la información y los conocimientos sobre el tema, pues solicitaron reuniones o talleres para coordinar la realización de actividades de acuerdo a la emergencia. Lo que es comprensible porque la crisis está avanzando rápidamente y no visualizan la solución. La planificación anticipada, así como la cooperación del trabajo en equipo, además de la disponibilidad adecuada de equipos son factores fundamentales para prevenir el estrés.7,8
Se puede concluir que la mitad de los trabajadores profesionales y no profesionales del Centro de Salud Jorge Chávez presentan niveles medios del síndrome de desgaste profesional. El “cansancio emocional” es la dimensión más afectada, según las dimensiones definidas por Maslach Burnout Inventory. Entre las estrategias para afrontar la emergencia por COVID-19 están la planificación anticipada, el trabajo en equipo y la disponibilidad adecuada de equipos de protección personal, los cuales son factores fundamentales para prevenir el síndrome de desgaste profesional.