Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Archivo Médico de Camagüey
versión On-line ISSN 1025-0255
AMC vol.16 no.4 Camagüey jul.-ago. 2012
ARTÍCULO ORIGINAL
Caracterización clínico-histopatológica del liquen plano bucal en las consultas de diagnóstico precoz del cáncer bucal
Clinical and histopathological characterization of oral lichen planus in early diagnosis consultations of oral cancer
Dr. Carlos Albornoz López del CastilloI; Dr. Jorge Luis Zequeira PeñaII
I Hospital Pediátrico Universitario Eduardo Agramonte Piña. Camagüey, Cuba.
II Clínica Estomatológica Ismael Clark y Mascaró. Camagüey, Cuba.
RESUMEN
Fundamento: el liquen plano es una enfermedad mucocutánea crónica y recurrente, caracterizada por exacerbaciones y remisiones impredecibles que afectan a la piel o a las membranas mucosas con características clínicas y microscópicas bien establecidas.
Objetivo: realizar una valoración clínico-histológica del Liquen Plano Bucal en los pacientes atendidos en las consultas de diagnóstico precoz del cáncer bucal entre los años 2000 y 2010.
Método: estudio prospectivo y descriptivo en 50 pacientes con 71 lesiones diagnosticadas como liquen plano bucal. Se tuvieron en cuentas variables relativas a la edad, sexo, color de la piel, localización de la lesión, tipo clínico, cambios clínicos durante el seguimiento y la histología.
Resultados: el 64.8 % de los pacientes presentaban lesiones reticulares seguidas por las formas mixtas con el 28.2 % ubicadas en los carrillos fundamentalmente con el 59.3 %. El sexo femenino predominó con el 66 %. La mayoría de las lesiones se mantuvieron en el tiempo sin cambios clínicos aunque la pérdida de la homogeneidad se constató en el 19.1 %.
Conclusiones: ninguna de las lesiones sufrió transformación maligna durante el seguimiento y sólo se observaron variaciones biológicas relacionadas con su tamaño, homogeneidad, morfología y extensión. Los cambios histológicos encontrados fueron del tipo benigno, fundamentalmente la hiperqueratosis, degeneración hidrópica de la basal e infiltrado inflamatorio.
DeCS:LIQUEN PLANO ORAL; HISTOLOGÍA; PATOLOGÍA CLÍNICA; NEOPLASIAS DE LA BOCA/DIAGNÓSTICO.
ABSTRACT
Background: lichen planus is a chronic and recurrent mucocutaneous disease, characterized by exacerbations and unpredictable remissions which affect skin or mucous membranes with well established clinical and microscopic features.
Objective: to carry out a clinical-histopathological assessment of oral lichen planus in patients treated in the consultations for early diagnosis of oral cancer between the years 2000 and 2010.
Method: a prospective and descriptive study was conducted in 50 patients with 71 lesions diagnosed as oral lichen planus. Age, sex, skin color, location of the lesion, clinical type, clinical changes during follow-up and histology were the variables studied.
Results: patients that presented reticular lesions followed by mixed shapes mainly located in the cheeks predominated, female sex also prevailed. Most of the lesions were kept in time without clinical changes, although was found loss of homogeneity. None of the lesions suffered malignant transformation during follow-up and only biological changes related to its size, homogeneity, morphology and extension were observed. Histological changes found were benign type, mainly hyperkeratosis, basal hydropic degeneration and inflammatory infiltrate.
DecS: LICHEN PLANUS, ORAL; HISTOLOGY; PATHOLOGY, CLINICAL; MOUTH NEOPLASMS/DIAGNOSIS.
INTRODUCCIÓN
El líquen plano (LP) se define como una enfermedad inflamatoria crónica y recurrente, caracterizada por exacerbaciones y remisiones impredecibles que afecta a la piel y/o a las membranas mucosas. Erasmus Wilson, citado por Batra et al,1 realizó la primera descripción del LP en el año 1869. En 1895 Wickham, citado por Hall et al,2 describió la disposición reticulada de las lesiones del LP y en 1900 Darier, citado por Anuradha et al,3 sistematizó la histopatología.
La noción errónea de la rareza del Liquen plano bucal (LPB) se relaciona con la existencia de formas asintomáticas que no motivan consultas médicas y con la dificultad de muchos médicos para el reconocimiento de estas lesiones. La prevalencia en la población general se estima entre un 0.5 a un 2 % en la mayoría de los estudios realizados.4
Es una enfermedad que tiene una mayor incidencia entre los 30-50 años, sin embargo, es rara en jóvenes y excepcional en niños. Es más frecuente en mujeres en una proporción del 63-67 % y no tiene predilección por razas.5
Desde el punto de vista etiopatogénico el origen de la enfermedad permanece desconocido; aunque, existen algunos hechos que deben resaltarse: se sabe actualmente que la lesión inicial del LP es producida en los queratinocitos basales del epitelio y todos los demás cambios que aparecen en la enfermedad son consecuencia de esta lesión inicial sobre la que actúan una serie de factores desencadenantes del proceso.6 Dentro de estos factores están las causas psíquicas, iatrogénicas, diabetes mellitus, hipertensión, asociación con la colitis ulcerosa, miastenia gravis, lupus eritematoso, alopecia areata y enfermedades hepáticas. Hoy día se considera que es una enfermedad de base inmunológica. Los mecanismos inmunológicos son fundamentales en la iniciación y perpetuación del proceso. 7
El LPB puede adoptar diversas formas clínicas que han dado lugar a numerosas clasificaciones.8 Silverman, citado por Chainani et al,9 los agrupa en liquen reticular, atrófico y erosivo.
Las formas reticulares se caracterizan por ser lesiones bilaterales más o menos simétricas con líneas blanquecinas que dibujan un encaje o red localizados fundamentalmente en carrillos. Las formas atróficas y erosivas se localizan con mayor frecuencia en la región posterior de la mucosa oral, lengua, encía, mucosa labial y bermellón del labio inferior. Aunque las lesiones suelen ser asintomáticas, las formas atrófico-erosivas cursan con sensación de quemazón, dolor y disfagia. Para el tratamiento de la sintomatología asociada, se recomienda la eliminación de placa y cálculo y un adecuado mantenimiento de la higiene oral, la eliminación de posibles factores traumáticos, sedar al enfermo, compensar enfermedades generales como la hipertensión y diabetes y el empleo de corticosteroides preferentemente en forma tópica, reservando los sistémicos para los casos más graves.10,11
En referencia a la histología, el LPB se caracteriza por ser una lesión con una intensa degeneración hidrópica vacuolar del citoplasma de las células basales formando ampollas subepiteliales conocidas como espacios de Max Joseph, un denso infiltrado inflamatorio celular difuso linfocitario en banda en contacto con la capa basal y la desaparición por sectores de la membrana basal Pas+. Está compuesto principalmente por linfocitos T (sobre todo CD4) y macrófagos. No hay relación entre la cantidad de linfocitos T y el tipo clínico y extensión de las lesiones. Aparecen también células de Langerhans, que se comportan como células presentadoras de antígenos para los linfocitos, induciendo lisis celular. Se ha demostrado la presencia de cuerpos hialinos esferoidales (cuerpos de Civatte), homogéneos, Pas+ como consecuencia de la necrosis prematura de queratinocitos basales. En el epitelio aparecen hiperqueratosis y acantosis.12
Aparecen también descritas en la literatura las conocidas como reacciones liquenoides, que son lesiones que parecen clínica e histológicamente liquen plano, pero que presentan una causa definible. Entre ellas podemos mencionar: materiales de obturación, autoinmune por trasplante de células hematopoyéticas y fármacos (antiinflamatorios no esteroideos e inhibidores de la enzima de conversión de la angiotensina).13
En Camaguey, no existen estudios previos que analicen las características clínicas e histológicas de esta enfermedad, así como el seguimiento de las mismas por un largo período de tiempo para detectar transformación maligna. El objetivo de la presente investigación fue realizar una valoración clínico-histológica del LPB en pacientes atendidos en las consultas de diagnóstico precoz del cáncer bucal de Camaguey así como determinar la posible transformación maligna de estas lesiones durante su seguimiento entre el año 2000 y el 2010.
MÉTODOS
Se realizó un estudio prospectivo y descriptivo cuyo universo y muestra no probabilística quedaron constituidas por 50 pacientes con 71 lesiones diagnosticadas como LPB y que fueron atendidos consecutivamente en las consultas de diagnóstico precoz del cáncer bucal de los Hospitales Manuel Ascunce Doménech y Oncológico María Curie entre el año 2000 y 2010, para ello se tuvieron en cuenta tres aspectos: clínica, histología y variaciones biológicas. Se incluyeron todos los pacientes sin distinción de edad, sexo y raza que presentaron clínicamente lesiones compatibles con LPB y fueron examinados histopatológicamente. Se excluyeron aquellos pacientes que no pudieron ser seguidos por más de seis meses.
Se analizaron variables relativas a la edad, sexo, color de la piel, localización de la lesión, tipo clínico y cambios clínicos durante el seguimiento. Se consideraron los siguientes tipos clínicos:
- Reticular o en placa: estrías blanquecinas ligeramente elevadas que adoptan disposición arboriforme y placas blanquecinas.
- Atrófico: superficie roja y tersa en cualquier área de la mucosa.
- Erosivo: aparecen erosiones y ulceraciones de poca profundidad, extensas y muy dolorosas.
- Mixto: incluyen la combinación de dos o más variantes
La densidad y distribución del infiltrado inflamatorio se clasificó según las siguientes categorías:
- Ausente: cuando el aspecto del tejido conectivo es normal.
- Ligera: cuando se observan escasas células de la inflamación.
- Moderada: cuando a pesar de existir una gran concentración celular, todavía es visible la sustancia fundamental del tejido conjuntivo.
- Severa: cuando todo el tejido conjuntivo está ocupado por células de la inflamación crónica.
Las variaciones biológicas detectadas durante el seguimiento se caracterizaron del siguiente modo:
- No cambios clínicos: la lesión permaneció con las mismas características.
- Pérdida de la homogeneidad: se refiere a cambios en la morfología, sufre variaciones en la forma clínica.
- Disminución del tamaño: hay reducción clínica del tamaño de la lesión.
- Aumento de tamaño: hay incremento clínico en la extensión.
- Extensión a otra localización: cuando las lesiones aparecen en zona adyacente a la lesión inicial.
- Desaparición: remisión completa de la lesión.
Los datos se recogieron en un cuaderno de recogida de datos que contenían un modelo de inclusión, un modelo de evaluación inicial, un modelo de evaluación histológica y un modelo de evaluación durante el seguimiento de las lesiones. A partir de las copias de los cuadernos de recogida de datos, estos se almacenaron en una base de datos utilizando el programa Microsoft exel. El análisis de los mismos se hizo mediante el empleo de estadísticas descriptivas Se realizaron tablas de contingencia de dos entradas empleando el programa SPS versión 9.0.
RESULTADOS
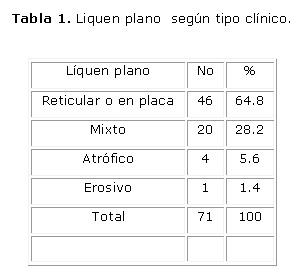
Se estudiaron un total de 71 lesiones de las cuales el 64.8 % correspondieron a formas reticulares o en placas y el 28.2 % a formas mixtas. Las formas atróficas y erosivas fueron vistas solo en el 7 %. (Tabla 1)
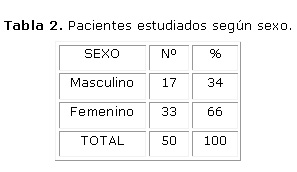
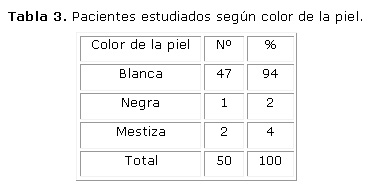
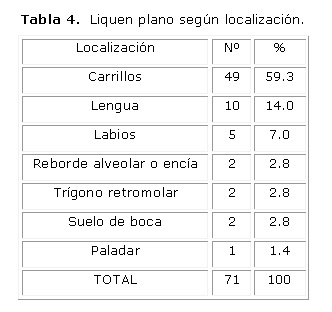
El mayor por ciento de los pacientes era del sexo femenino con el 66 % y de color blanco en el 94 %.Los carrillos fueron la localización más afectada con el 59.3 %. (Tablas 2, 3 y 4)
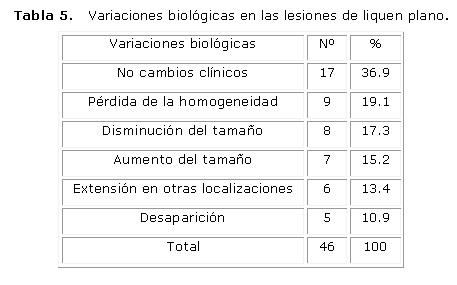
El LP no sufrió transformación maligna; sin embargo, estas lesiones sí mostraron cambios biológicos relacionados con su tamaño y forma clínica. En el seguimiento de estas lesiones se recogieron los cambios clínicos relacionados con la morfología, localización, extensión y pérdida de la homogeneidad de la lesión así como cualquier signo sospechoso de transformación maligna. Durante el seguimiento de las 46 lesiones reticulares y en placa se observó que 17 se mantuvieron sin cambios clínicos, nueve lesiones presentaron pérdida de la homogeneidad es decir aparecieron formas atróficas o erosivas de la enfermedad, ocho disminuyeron su tamaño, siete aumentaron su tamaño, seis se extendieron a otras localizaciones adyacentes y sólo cinco desaparecieron. (Tabla 5)
Las formas mixtas se encontraron en 20 lesiones. Se observaron placas blanquecinas y áreas atróficas de epitelio que a menudo presentaban úlceras superficiales. La evolución de estas lesiones tuvo estrecha relación con los factores antes mencionados pero de forma general presentaron mayor sintomatología y peor respuesta al tratamiento.
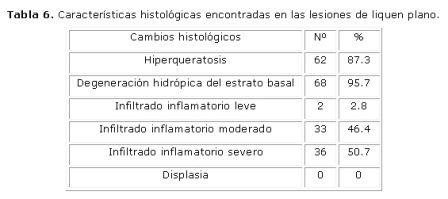
Se encontró que el tipo de queratinización predominante fue la paraqueratosis sola o asociado a la ortoqueratosis. La degeneración hidrópica del estrato basal se presentó en el 95.7 % de los casos siendo este signo el principal criterio diagnóstico de esta enfermedad. El infiltrado inflamatorio predominó en sus formas moderada y severa con un 46.4 % y 50.7 % respectivamente. No se encontraron signos de displasia epitelial en ninguna de las lesiones. (Tabla 6)
DISCUSIÓN
La importancia del líquen plano radica en la frecuencia e incidencia con que puede aparecer en la mucosa bucal. En ocasiones los pacientes sufren molestias y dolores y se ha comprobado su potencial de transformación maligna.14 Se concuerda con el resto de los autores que plantean que es más frecuente en el sexo femenino, pacientes blancos y de preferencia en los carrillos entre los 30 y 50 años de edad.15 La mayoría de los pacientes fueron mujeres de color blanco y las lesiones se ubicaron preferentemente en los carrillos seguidos por la lengua y labios. Se coincide también en que el tipo clínico más frecuente es el reticular. 16 En el estudio el 64.8 % eran formas reticulares o en placa y solo el 1.4 % era erosivo.
En cuanto a la histología se comprobó que los cambios benignos estuvieron presentes en todos los casos y de forma general se notó la hiperqueratosis, la degeneración hidrópica del estrato basal y el infiltrado inflamatorio subepitelial en banda. Cada una de estas características predominó más o menos según el tipo clínico. La hiperqueratosis se encontró más en las formas reticulares, en placa y mixtas del LP mientras que en el tipo erosivo y ulcerativo fue notable la degeneración hidrópica del estrato germinativo. Estos hallazgos se corresponden con la literatura revisada.17
Aunque se ha notificado la presencia de displasia epitelial en estas lesiones, es un hecho escasamente estudiado. Fernández Jiménez et,18 al realizaron en Cuba una caracterización histopatológica del LPB y encontraron que el 57.5 % de los cortes presentaron displasia epitelial ligera. Los signos de displasia que se observaron con mayor frecuencia fueron la hiperplasia y la pérdida de la polaridad de las células basales. Urbizo et al,19 encontraron un 66 % de displasia ligera y un 11 % de displasias moderadas en su estudio.
El significado de la displasia epitelial en el LPB no está aclarado aún y se ha descrito una nueva enfermedad denominada displasia liquenoide en la cual el infiltrado inflamatorio es consecuencia de la displasia epitelial.20 Los autores enumeran una serie de criterios que descalifican el diagnóstico de LPB entre los que se encuentran la presencia de displasia citológica y un infiltrado inflamatorio mixto con abundantes células plasmáticas que afectan las porciones profundas del corion. En nuestro estudio no se observaron signos de displasia en ninguno de los casos y los cambios clínicos que se modificaron con el tiempo tuvieron relación con la terapia empleada, estado psicológico del paciente (estrés) y la respuesta al tratamiento. No se comprobó transformación maligna en ninguna de las lesiones durante todo el seguimiento realizado aunque solo dos pacientes fueron seguidos por todo el período de estudio. El resto fue seguido entre seis meses y cinco años debido al no retorno a consulta. Aunque algunos autores creen que el LPB no posee un potencial biológico para transformarse en cáncer existen reportes confiables de transformación sobre todo en las formas atípicas.21-23
En la presente investigación la mayoría de las lesiones eran típicas, lo cual puede explicar la ausencia de transformación maligna. Las dos investigaciones más recientes estudian la expresión de ciclinas cdk4 y de los genes p16 y p53 con el objetivo de soportar o no el concepto de potencial maligno del LP. Las ciclinas y quinasas inician la entrada de la célula en las diferentes fases del ciclo celular. Los reguladores del ciclo celular y sus alteraciones en el cáncer y pre cáncer bucal están siendo cada vez mejor estudiados. Poomsawat et al,24 demuestran una sobre expresión de cdk4 y p16 lo que sugiere que las células epiteliales en el LPB están en estado de hiper proliferación y arresto celular. Estas alteraciones moleculares soportan el potencial maligno de la lesión sin embargo Ebrahimi et al,25 observaron una estabilización de la proteína p53 y disminución de p63 lo cuál induce a la apoptosis eliminando células con el ADN dañado. En vistas de la complejidad del proceso de carcinogénesis se requieren más estudios para dar conclusiones definitivas.
CONCLUSIONES
Las formas reticulares en placas y mixtas del liquen plano fueron las más frecuentes.
El sexo femenino y la raza blanca predominan en el estudio.
Los carrillos fueron las localizaciones anatómicas más afectadas.
Ningunas de las lesiones sufrió transformación maligna durante el seguimiento. Solo se observaron variaciones biológicas relacionadas con su tamaño, homogeneidad, morfología y extensión.
Los cambios histológicos encontrados fueron del tipo benigno: hiperqueratosis, degeneración hidrópica de la basal e infiltrado inflamatorio mayormente moderado y severo.
REFERENCIAS BIBLIOGRÁFICAS
1. Batra P, Wang N, Kamino H, Possick P. Linear lichen planus. Dermatol Online J. 2008; 14(1):16.
2. Hall R, Wartman D, Jellinek N, Robinson-Bostom L, Telang G. Lichen planus of the nail matrix with predominant plasma cell infiltrate. J Cutan Pathol. 2008; 35(1):14-6.
3. Anuradha CH, Reddy BV, Nandan SR, Kumar SR. Oral lichen planus. A review. State Dent J. 2008; 74:66-8.
4. Pakfetrat A, Javadzadeh-Bolouri A, Javadzadeh A, Shabestari S, Falaki F. Oral lichen planus: a retrospective study of 420 Iranian patients. Med Oral Patol Oral Cir Bucal. 2009; 20:23-8.
5. Xue JL, Fan MW, Wang SZ, Chen XM, Li Y, Wang L. A clinical study of 674 patients with oral lichen planus in China. J Oral Pathol Med. 2005; 34:467-72.
6. Ismail SB, Kumar SK, Zain RB. Oral lichen planus and lichenoid reactions: etiopathogenesis, diagnosis, management and malignant transformation. J Oral Sci. 2007; 49:89-106.
7. Al-Hashimi I, Schifter M, Lockhart PB, Wray D, Brennan M, Migliorati CA. Oral lichen planus and oral lichenoid lesions: diagnostic and therapeutic considerations. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2007; 103:1-12.
8. Scattarella A, Petruzzi M, Ballini A, Grassi F, Nardo G. Oral lichen planus and dental hygiene: a case report. Int J Dent Hyg. 2010;68(8):44-9.
9. Chainani Wu N, Silverman S, Reingold A, Bostrom A, Lozada Nur F, Weintraub J. Validation of instruments to measure the symptoms and signs of oral lichen planus. Oral Surg Oral Med Oral Pathol Oral Radiol End. 2008;105(1):51-8.
10. Canto AM, Muller H, Freitas RR, Santos PS. Oral lichen planus: clinical and complementary diagnosis. An Bras Dermatol. 2010; 85(5):669-75.
11. Li J, Chen X, Xie H, Yi M, Zhu W, Hu X. Lichen planus in Human: 124 patients. Zhong Nan Da Xue Xue Bao Yi Xue Ban. 2010; 35(11):1178-82.
12. Patel Kush J, De Silva HL, Tong DC, Love RM. Concordance between clinical and histopathologic diagnoses of oral mucosal lesions. J Oral Maxillofac Surg. 2011; 69(1):125-33.
13. Do Prado RF, Marocchio LS, Felipini RC. Oral lichen planus versus oral lichenoid reaction: Difficulties in the diagnosis. Indian J Dent Res. 2009; 20:361-4.
14. Bermejo-Fenoll A, Sanchez-Siles M, López-Jornet P, Camacho-Alonso F, Salazar-Sanchez N. Premalignant nature of oral lichen planus. A retrospective study of 550 oral lichen planus patients from south-eastern Spain. Oral Oncol. 2009; 45:54-6.
15. Carbone M, Arduino PG, Carrozzo M, Gandolfo S, Argiolas MR, Bertolusso G, et al. Course of oral lichen planus: a retrospective study of 808 northern Italian patients. Oral Dis. 2009; 15:235-43.
16. Zhang JH, Zhou ZT. Oral lichen planus: a retrospective study of 724 Chinese patients. Zhonghua Kou Qiang Yi Xue Za Zhi. 2007; 42(11):669-71.
17. Sousa FACG, Rosa LEB. Líquen plano bucal: consideracoes clínicas e histopatológicas. Braz J Otorhinolaryngol. 2008; 74(2):284-92.
18. Fernández Jiménez M, Rodríguez Pérez I, Segismundo Rodríguez RM, González Marquetti T, Rodríguez Obaya T, Miranda Tarragó J. Caracterización clínico - histopatológica del líquen plano bucal y su relación con la presencia de anticuerpos al virus de la hepatitis C. VI Congreso virtual Hispanoamericano de Anatomía Patológica. 2004 Marzo 1-31; Ciudad Real, España [serie en Internet].2004 [citado 26 Mayo 2010]. Disponible en: http://conganat. uninet.edu/6CVHAP/autores/ trabajos/T 215/index.html
19. Urbizo J, Rodríguez I, Albrecht M, Banoczy J. Comparative histopathological studies in oral lichen planus. Act Morphologic Hungarica. 1990; 38:71-81.
20. Van der Waal I. Oral lichen planus and oral lichenoid lesions: a critical appraisal with emphasis on the diagnostic aspects. Med Oral Patol Oral Cir Bucal. 2009; 14(7):310-4.
21. Liu Y, Messadi DV, Wu H, Hu S. Oral lichen planus is a unique disease model for studying chronic inflammation and oral cancer. Med Hypotheses. 2010; 75(6):492-4.
22. Parashar P. Oral lichen planus. Otolaryngol Clin North Am. 2011; 44(1):89-107.
23. Gorsky M, Epstein JB. Oral lichen planus; malignant transformation and human papilloma virus: A review of potential clinical implications. Oral Surg Oral Med Oral Pathol Oral Radiol End. 2011; 111(4):461-4.
24. Poomsawat S, Buajeeb W, Khoridhunkit SO, Punyasingh J. Over expression of cdk4 and p16 in oral lichen planus supports the concept of premalignancy. J Oral Pathol Med. 2011; 40(4):294-9.
25. Ebrahimi M, Nylander K, Van der Waal I. Oral lichen planus and the p53 family: What do we know?. J Oral Pathol Med. 2011; 40(4):281-5.
Recibido: 24 de noviembre de 2011
Aprobado: 18 de junio de 2012
Dr. Carlos Albornoz López del Castillo. Especialista de II Grado en Cirugía Maxilofacial. Profesor Asistente. Máster en Urgencias Estomatológicas. Hospital Pediátrico Universitario Eduardo Agramonte Piña. Camagüey, Cuba. Email: albornoz@finlay.cmw.sld.cu