Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
MEDISAN
versión On-line ISSN 1029-3019
MEDISAN vol.17 no.4 Santiago de Cuba abr. 2013
CASO CLÍNICO
Hemosiderosis pulmonar en una lactante
Lung hemosiderosis in an infant
MsC. Zoila María Dilú Sorzano,I MsC. Susana Cunill Romero, I MsC. Caridad María Tamayo Reus, I MsC. Melba Puzo Hansen I y MsC. César Dilú Sorzano II
I Hospital Docente Infantil Sur, Santiago de Cuba, Cuba.
IICentro Nacional de Promoción y Educación para la Salud, La Habana, Cuba.
RESUMEN
Se presenta el caso clínico de una lactante de 11 meses de edad con hemosiderosis pulmonar, quien fue ingresada en el Hospital Infantil Sur de Santiago de Cuba por presentar manifestaciones respiratorias recurrentes desde los 5 meses, que coincidió con la supresión de la lactancia materna e inicio de la alimentación con leche de vaca, además de anemia microcítica e hipocrómica, infiltrado radiográfico característico, así como siderófagos en el contenido gástrico, síntomas que se correspondían con el síndrome de Heiner. El diagnóstico precoz y el tratamiento oportuno garantizaron la evolución favorable de la paciente.
Palabras clave: lactante, hemosiderosis pulmonar, síndrome de Heiner, atención secundaria de salud.
ABSTRACT
The case report of an 11 months female infant with lung hemosiderosis is presented. She was admitted to the Southern Hospital from Santiago de Cuba due to recurrent breathing manifestations since 5 months of age, which coincided with the discontinuation of breastfeeding and the beginning of feeding with cow milk, besides hypochromic microcytic anemia, characteristic radiographic infiltrate, as well as siderophages in the gastric content, symptoms which were in correspondence with Heiner syndrome. The early diagnosis and the opportune treatment guaranteed the favorable clinical course of the patient.
Key words: infant, lung hemosiderosis, Heiner syndrome, secondary health care.
INTRODUCCIÓN
La hemosiderosis pulmonar es una enfermedad caracterizada por hemorragia alveolar y acumulación de hierro bajo la forma de hemosiderina en los macrófagos alveolares. Puede ocurrir como una afección de los pulmones, asociada a complicaciones cardíacas o a vasculitis sistémica. En los niños la forma más común es la idiopática, dada por hemorragias espontáneas en los pulmones y anemia por deficiencia de hierro, que constituye el síndrome de Heiner o hipersensibilidad a la proteína de la leche de vaca.1
Suele aparecer entre el nacimiento y los 15 años de edad y la mayor incidencia está comprendida entre los 3 y 5 años, aunque existe discrepancia entre los autores. El comienzo es a menudo insidioso, de manera que resulta difícil precisar el inicio de los primeros síntomas. Las manifestaciones clínicas son propias de una enfermedad pulmonar restrictiva, donde el retraso del crecimiento y la pérdida de peso son muy frecuentes, lo cual trae como consecuencia anorexia, dificultad para la alimentación e incremento del gasto energético.2
La presencia de hemosiderófagos confirma el diagnóstico. Estos pueden aislarse del contenido gástrico obtenido por aspiración directa (fibrobroncoaspiración) o de la expectoración en niños mayores o en adultos.
El tratamiento se basa en la administración de corticoides y supresión de la exposición a las proteínas de la leche de vaca, así como la corrección de la anemia con sales de hierro o transfusión de glóbulos si fuera necesario. Este debe iniciarse oportunamente para evitar la muerte por insuficiencia respiratoria refractaria.3,4
Dada la poca frecuencia de aparición de esta entidad clínica se decidió presentar este caso a la comunidad científica, para describir algunos aspectos clínicos, epidemiológicos y paraclínicos, así como la importancia de diagnosticarla oportunamente.
CASO CLÍNICO
Se describe el caso clínico de una lactante de 11 meses de edad, de procedencia urbana, nacida por parto eutócico a término (40,1 semanas), con peso de 3 400 gramos e índice Apgar de 9/9, quien había estado ingresada hacía 18 días en el Hospital Infantil Sur de Santiago de Cuba con el diagnóstico de bronconeumonía. En esta ocasión fue atendida nuevamente por presentar tos ligera, seca y frecuente, acompañada de obstrucción, secreción nasal escasa, blanquecina, además de inapetencia y dificultad respiratoria progresiva.
Antecedentes patológicos familiares: madre con bocio simple y abuela materna con hipertensión arterial y asma bronquial.
Antecedentes patológicos personales: 4 ingresos previos por presentar catarro común y bronconeumonía (a los 5, 9 y 10 meses de edad).
Inmunización: esquema de vacunación actualizado acorde con su edad.
Alimentación: Lactancia materna exclusiva hasta los 5 meses. Posteriormente se añadió leche en polvo y yogur natural manufacturado con leche de vaca, a partir de los 5 y 8 meses, respectivamente.
• Examen físico
− Peso: 8,2 kg; talla: 73 cm
− Evaluación antropométrica: peso/talla: 3-10 percentil; peso/edad: 10-25 percentil; talla/edad: 25-50 percentil
− Mucosas: hipocoloreadas y húmedas
− Aparato respiratorio: quejido ocasional, aleteo nasal, espiración prolongada, tiraje bajo y moderado, polipnea de 62 respiraciones por minuto, murmullo vesicular disminuido, estertores sibilantes y subcrepitantes bilaterales.
− Aparato cardiovascular: frecuencia cardíaca: 130 latidos por minuto, tonos cardíacos rítmicos, bien audibles y ausencia de soplos.
− Abdomen: normal.
− Sistema nervioso central: ligeramente irritable.
En el Servicio de Urgencias se le administró salbutamol inhalado, una dosis de esteroide (hidrocortisona a 10 mg/kg) y oxígeno. No se observó una respuesta favorable al tratamiento y se decidió su ingreso en la Unidad de Cuidados Intermedios del mencionado centro.
• Exámenes complementarios
− Hemograma al momento del ingreso: hematocrito: 37 %; hemoglobina: 100 g/L.
− Hemograma luego del ingreso: hematocrito: 32%; hemoglobina: 90 g /L
− Hemograma postransfusional: hematocrito: 41%; hemoglobina: 127 g/L
− Reticulocitos normales
− Lámina periférica: hipocromía, microcitosis, leucocitos y plaquetas normales
− Pruebas gasométricas: FiO2: 0,21; pH:7, 34; pCO2: 33,4 mm de Hg; pO2: 56,1 mm de Hg, saturación O2: 87 %.
− Urea 8,6 mmol/L; creatinina: 20,7 mmol/L
− Ionograma: sodio140 meq/L; potasio 4,4 meq/L; calcio: 1,17mmol/L; glicemia: 3,4mmol/L
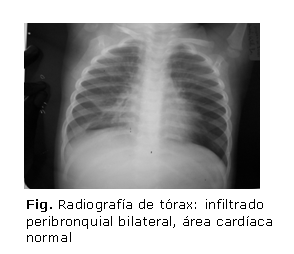
− Radiografía de tórax: infiltrado peribronquial bilateral, área cardíaca normal (figura).
− Hemosiderófagos en contenido gástrico: positivo.
− Complemento: C3: 173 mg/dL; C4:15 mg/dL.
− Dosificación de inmunoglobulinas G, A y M: dentro de límites normales.
− Ecografía renal, ecocardiograma y electrocardiograma: sin alteraciones
− Pruebas funcionales respiratorias: se difieren por la edad.
− Biopsia renal: no se realiza.
− Otros exámenes como los anticuerpos antinucleares, la enzima convertidora de angiotensina sérica y el anticuerpo citoplásmico antineutrófílico no se realizan en el hospital.
Posteriormente el estado se fue agravando y hubo que trasladarla a la Unidad de Cuidados Intensivos, con signos de deshidratación, quejidos constantes e insuficiencia respiratoria aguda evidente.
Se diagnosticó posible bronconeumonía bacteriana con broncoespasmo asociado, por lo cual se inició un plan terapéutico con antimicrobianos, broncodilatadores y oxigenación por catéter nasal. Teniendo en cuenta la palidez cutaneomucosa moderada que presentaba y a la disminución de las cifras de hemoglobina, ocasionada por hemólisis secundaria a infección o por hemosiderosis pulmonar, fue transfundida con glóbulos rojos (10 mL/kg).
Al quinto día del ingreso se observó mejoría clínica, pues solo persistían la tos de moderada intensidad y escasos estertores húmedos; pero al sexto, reapareció la disnea, esta vez acompañada por fiebre. Se diagnosticó insuficiencia respiratoria por neumopatía crónica agudizada y posible infección relacionada con la atención, de manera que se reevaluó el uso de antimicrobianos.
Al día siguiente se observó remisión de los síntomas respiratorios y 48 horas después fue traslada al Servicio de Respiratorio. El caso fue discutido por varios especialistas, quienes confirmaron que las manifestaciones respiratorias recurrentes y los ingresos hospitalarios comenzaron cuando la niña tenía 5 meses de edad, justamente cuando se cambió la lactancia materna exclusiva por la artificial (leche en polvo y yogurt manufacturado con leche de vaca). A tales efectos, se sustituyó la fórmula láctea por el suplemento nutricional Prolacsin y se mantuvo la administración de hierro y esteroides por vía oral (prednisona 2 mg/kg de peso).
Comenzó a evolucionar favorablemente, con normalización de los valores hematológicos y regresión progresiva de infiltrados pulmonares, de manera que fue egresada a los 35 días, con el tratamiento ambulatorio antes descrito, pero se indicó seguimiento por consulta externa.
COMENTARIOS
Se acepta que existen 4 formas de hemosiderosis primaria (idiopática): la aislada, la asociada a glomerulonefritis proliferativa progresiva o síndrome de Goodpasture, así como las relacionadas con miocarditis o pancreatitis y con alergia a la leche de vaca (síndrome de Heiner), donde el examen microscópico comprueba la existencia de depósitos de hemosiderina en los tabiques interalveolares y dentro de los alveolos, además de la presencia de macrófagos cargados de hemosiderina (siderófagos) y cierto grado de fibrosis cuando la evolución ha sido prolongada.
Después de analizar numerosas hipótesis sobre la patogenia de esta enfermedad, la teoría inmunológica es la más admitida actualmente. Estos pacientes presentan precipitinas en el suero, dirigidas contra una o varias proteínas lácteas, de modo que las manifestaciones clínicas mejoran con la supresión de estas en la dieta habitual. La clínica comprende la triada clásica de tos, expectoración hemoptoica y anemia; también puede presentarse cianosis, además de dolor torácico o abdominal, pero no ocasiona alteraciones en otros órganos o sistemas. Los brotes o episodios varían en frecuencia y duran entre 2 y 10 días aproximadamente.5,6
Por otra parte, la confirmación del diagnóstico por exámenes paraclínicos revela la existencia de anemia hipocroma y microcítica, especialmente durante las crisis, que puede acompañarse de hiperbilirrubinemia indirecta y eosinofilia, pero lo que avala el diagnóstico definitivo es la demostración de siderófagos en esputos, líquidos de aspiración bronquial, punción aspirativa pulmonar o en jugo gástrico.
En la radiografía de tórax se observan opacidades macronodulares, de límites borrosos, confluentes, generalmente unilaterales, que a menudo desaparecen de forma rápida o total y solo dejan una reacción adenopática hiliar; asimismo, en otros casos persisten imágenes micronodulares y reticulares, diseminadas por ambos campos pulmonares, pero que no dañan los vértices.2,4,5
El diagnóstico de esta afección requiere un alto índice de sospecha por parte del pediatra, pero desdichadamente suele existir un intervalo significativo entre el inicio de los síntomas y el diagnóstico.
En este caso, la paciente ingresó en 4 ocasiones (desde los 5 hasta los 11 meses de edad), por episodios de insuficiencia respiratoria aguda y obstrucción bronquial asociada, lo cual coincidió con la supresión de la lactancia materna exclusiva y el inicio de la alimentación con fórmulas lácteas artificiales, derivadas de la leche de vaca. Por esta razón, al reingresar por quinta ocasión se sospechó que se trataba de una hemosiderosis, con manifestaciones clínicas y alteraciones humorales y radiográficas compatibles con el síndrome de Heiner.
Teniendo en cuenta que en la bibliografía médica revisada se plantea que los pacientes responden al tratamiento exclusivo con pulsos de corticoides y dado que la paciente no presentaba insuficiencia renal, se optó inicialmente por el uso oportuno de prednisona por vía parenteral y luego por vía oral. Se suprimió la administración de proteínas lácteas y se corrigió la anemia mediante la administración hierro y la transfusión de glóbulos.7-9
En esta paciente se evidencian los aspectos clínicos, epidemiológicos, paraclínicos y terapéuticos ya descritos y que concuerdan con las características de esta afección, por lo cual cabe resaltar la importancia de este caso clínico por su rara frecuencia en este medio.
REFERENCIAS BIBLIOGRÁFICAS
1. Prego J, Otormin M. Hemosiderosis pulmonar. Síndrome de Goodpasture. Arch Pediatr Urug. 2001 [citado 10 Ene 2012]; 72(1): 74-7. Disponible en:http://www.scielo.edu.uy/scielo.php?pid=S0004-05842001000500013&script=sci_arttext
2. Rubilar L, Maggiolo J, Girardi G, González R. Hemosiderosis pulmonar idiopática: evolución de 5 niños. Rev Chil Pediatr. 2003 [citado 10 Ene 2012]; 74(2). Disponible en:http://www.scielo.cl/scielo.php?pid=s0370-41062003000200007&script=sci_arttext
3. Maggiolo J, Farbinger F, Rubilar L. Hemoptisis/ hemorragia pulmonar en pediatría. Neumol Pediátr. 2009 [citado 10 Ene 2012]; 4(2):65-72. Disponible en:http://www.neumologia-pediatrica.cl/pdf/200942/Hemoptisis.pdf
4. Poggi V, Lo Vecchio A, Menna F, Menna G. Idiopathic pulmonary hemosiderosis: a rare cause of iron-deficiency anemia in childhood. J Pediatr Hematol Oncol. 2011; 33(4):160-2.
5. Bhatia S, Tullu MS, Vaideeswar P, Lahiri KR. Idiopathic pulmonary hemosiderosis: alveoli are an answer to anemia. J Postgrad Med. 2011;57(1):57-60.
6. Chen RL, Chuang SS. Silent idiopathic pulmonary hemosiderosis with iron-deficiency anemia but normal serum ferritin. J Pediatr Hematol Oncol. 2007;29(7):509-11.
7. Kabra SK, Bhargava S, Lodha R, Satyavani A, Walia M. Idiopathic pulmonary hemosiderosis: clinical profile and follow up of 26 children. Indian Pediatr. 2007;44(5):333-8.
8. Gencer M, Ceylan E, Bitiren M, Koc A. Two sisters with idiopathic pulmonary hemosiderosis. Can Respir J. 2007;14(8):490-3.
9. Kamienska E, Urasinski T, Gawlikowska-Sroka A, Glura B, Pogorzelski A. Idiopathic pulmonary hemosiderosis in a 9-year-old girl. Eur J Med Res. 2009;14 (Suppl 4):112-5.
Recibido: 29 de febrero de 2012.
Aprobado: 20 de marzo de 2013.
Zoila María Dilú Sorzano. Hospital Docente Infantil Sur, avenida "24 de Febrero", nr 402, Santiago de Cuba, Cuba. Correo electrónico:zdilu@medired.scu.sld.cu