La primera descripción del sarcoma de Kaposi (SK) correspondió al dermatólogo húngaro, nacionalizado en Viena, Austria, Moritz Kaposi en 1872, tras el hallazgo en tres ancianos del sexo masculino, de lesiones cutáneas múltiples, hiperpigmentadas compatibles con hemangiosarcomas, el que denominó sarcoma múltiple pigmentado idiopático.1,2 En 1994, Chang y colaboradores,3 relacionaron la etiología de esta neoplasia con el herpes virus 8 y se ha definido como un proceso anarcoproliferativo, maligno conformado por múltiples nódulos que afectan los vasos linfáticos y sanguíneos de la piel y de otros órganos. La enfermedad es multifocal con un curso que varía desde formas indolentes, que interesan los tegumentos, hasta fulminantes que involucran áreas viscerales extensas.
Existen cuatro formas clínico-epidemiológicas de esta enfermedad: la clásica o esporádica, la endémica o africana, la epidémica o asociada al virus de la inmunodeficiencia humana y la iatrogénica o asociada a la inmunosupresión inducida por medicamentos.4
El SK postrasplante difiere del asociado al SIDA en que el compromiso visceral es menos frecuente. Este se observa en el 25-30 % de los trasplantados hepáticos y en el 50 % de los renales y cardíacos. La determinación terapéutica en este tipo de paciente impone la disyuntiva entre la elección de la pauta dirigida a la resolución radical de las lesiones tumorales y la supervivencia del injerto.5,6,7,8
Por lo general, el tratamiento conductual del SK es individualizado y, depende de factores como la variante clínica, el número y localización de las lesiones, el estado inmune del paciente, y si existe afectación visceral, ganglionar o ambas. La quimioterapia se reserva para las formas rápidamente progresivas o con afectación sistémica; en la actualidad, la Food and Drug Administration (FDA) ha aprobado tres agentes quimioterapéuticos: doxorrubicina liposomal pegilada, daunorubicina liposomal y paclitaxel; la segunda es el agente más usado y mejor tolerado.9,10,11
Presentación del paciente
Paciente masculino de 62 años de edad, de piel mestiza, con historia de padecer de enfermedad renal crónica sin precisar etiología y secundario a esta hipertensión arterial ligera, tratada y controlada con 50 mg de atenolol diarios. Hace 18 meses fue admitido en el centro asistencial para recibir trasplante renal (TR) de donador cadavérico, cuya evolución ulterior ha estado marcada por varios episodios de trastornos digestivos recurrentes, manifestados por diarreas, identificándose positividad para Citomegalovirus en los estudios de reacción en cadena de la polimerasa (PCR) tratados con Ganciclovir® en pautas de 21 días consecutivos, así como también infecciones del tracto urinario y pielonefritis aguda con positividad para Escherichia coli, Klebsiella pneumoniae y oxitoca y otras enterobacterias, que han requerido de antimicrobianoterapia y estadías prolongadas en sala.
En su última admisión hospitalaria, el paciente acudió con un cuadro de diarreas semilíquidas, de intensidad moderada, de color amarillento y acompañado de molestias epigástricas persistentes. En el examen directo de heces fecales se identificó la presencia de múltiples ooquistes de Cryptosporidium parvum, razón por la cual se inició y completó tratamiento con metronidazol 500 mg tres veces al día vía endovenosa durante 14 días, con mejoría de las manifestaciones digestivas después del sexto día y estudio control en las muestras de heces fecales negativas al concluir la terapia antimicrobiana. Al tercer día de seguimiento en sala, el paciente notaba una lesión que le confería sensación dolorosa progresiva, localizada a nivel de la cara interna y porción media del antebrazo izquierdo, que no conseguía alivio con analgésicos convencionales, que ganaba en extensión con el decursar de los días, de bordes definidos, consistencia firme a la palpación, superficie rugosa y acuminada, en placa, de color violáceo oscuro, con edemas proximal y distal (Figura 1).
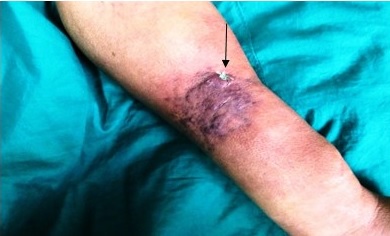
Figura 1 Lesión de la cara interna del antebrazo izquierdo, acuminada, en placa de superficie rugosa, coloración violácea de bordes eritematosos y edema proximal y distal. Sitio de toma de muestra para biopsia (flecha)
Otra lesión de la misma naturaleza, en forma de medialuna y ubicada en la raíz proximal del muslo derecho (Figura 2), que el paciente no había informado, fue detectada y se estimó que databa de más de tres meses atrás, a pesar de su localización más circunscripta, de menor tamaño y coloración negruzca.
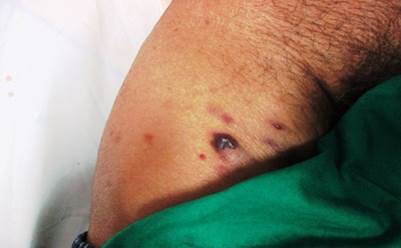
Figura 2 Lesión de la cara anterior y tercio superior del muslo derecho de aspecto tumoral, violácea, de bordes definidos y aproximadamente 2 cm de diámetro; se observan varias lesiones satélites de menor tamaño
En el canal inguinal ipsilateral, se constataron dos adenomegalias de consistencia firme, poco movibles, mediano tamaño y sensibles a la palpación. Con los elementos antes citados, se solicitó interconsulta a Dermatología, se propuso la realización de biopsia de la lesión del antebrazo, que fue concluyente para el diagnóstico de sarcoma de Kaposi en forma de placa (Figura 3). La serología VDRL y el estudio para determinar virus de la inmunodeficiencia humana, tanto por test rápido como por ELISA, resultaron negativos.
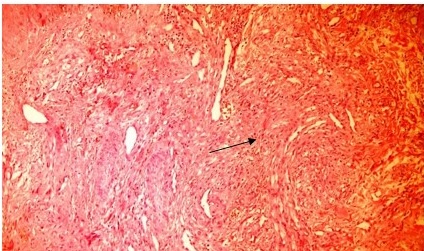
Figura 3 Proliferación de células fusiformes (flecha). Formación de lúminas vasculares con aspecto de hendiduras y extravasación de hematíes circundando vénulas preexistentes. Microfotografía óptica H&E x 200
Comentario
En el orden diagnóstico, independientemente de que este paciente es el primero que se presenta con SK en la experiencia de 19 años ininterrumpidos en la actividad de TR, el reto que impuso es la conducta a seguir. A pesar de que las lesiones no muestran un grado de diseminación significativo a través de los tegumentos ni tampoco se evidencia estigma alguno de afectación visceral por infiltración tumoral, queda la disyuntiva de asumir una u otra variante terapéutica:
- Suprimir o retirar la inmunosupresión: sería la base sobre la cual se prevé una remisión al eliminar la causa que potencialmente genera el establecimiento y progresión del tumor, no obstante, ¿qué hacer para lograr un nivel de inmunotolerancia al aloinjerto sin la aparición de crisis de rechazo? Rothlin y colaboradores8) se unen al criterio, que la terapia inmunosupresora con Sirolimus®, un inhibidor del m-TOR (mamalian target of rapamycin), por su efecto antiangiogénico, al bloquear el ciclo celular, impide la producción de factor de crecimiento del endotelio vascular (VEGF, por sus siglas en inglés) y a su vez del crecimiento para las células del SK y de su receptor en las células endoteliales lo que limita la respuesta proliferativa de estas, que le confieren actividad antineoplásica. Por otra parte, su accionar inmunosupresor radica en la inhibición de la interleuquina 2 (IL-2), y por tanto, de la proliferación de las células T con la consecuente efectividad en la prevención de rechazo del aloinjerto.
- Cirugía de ablación de las lesiones: constituye una de las variantes terapéuticas que recomiendan algunos autores.4,5) En este paciente, esta opción resulta hasta cierto punto mutilante, al tener en cuenta que la lesión del antebrazo es extensa y profunda y la pérdida de tejido pudiera tener consecuencias deletéreas sobre la función del miembro afectado.
- Quimioterapia por vía sistémica o intralesional: A juicio de los especialistas, se debería evaluar el riesgo-beneficio y tener en cuenta la posible acción de los compuestos a emplear; sus efectos inmunomoduladores, las interacciones farmacológicas con los inmunosupresores, la nefrotoxicidad sobre el aloinjerto y la sistémica, entre otras. La segunda modalidad, posiblemente sea más atractiva y de menos connotación sobre el órgano injertado y pudiera actuar localmente sin alcanzar de manera significativa el torrente circulatorio con menor riesgo de toxicidad sistémica.
- Interferón α recombinante: Al constituir esta molécula un mediador celular, su efecto pudiera contribuir a la inducción de crisis inmunológicas de rechazo. Aunque se conoce su acción antiproliferativa de las células de SK, se debe considerar su uso con estricta valoración de la función renal.
- Terapia láser local: Tanto la pulsed-dye laser y láser de dióxido de carbono, han sido utilizados con éxito en aquellas lesiones recién aparecidas y localizadas en piel y mucosas. Es una terapia novedosa y atractiva, que pudiera reducir la masa tumoral y favorecer la curación sin implicaciones estéticas o funcionales.
- Medidas generales: Higiene y dieta balanceada.
El SK no siempre tiene un curso favorable. Algunos informes8 dan cuenta de que la mortalidad se relaciona directamente con la forma de presentación y la extensión de las lesiones. Aquellos individuos con afectación limitada a la piel, exhiben tasa de sobrevida al año que varía desde un 90 hasta 70 % para los que tienen compromiso visceral. Se recomienda el pesquisaje de herpes virus 8 en el estudio pretrasplante.
El diagnóstico es clínico e histopatológico. No existe un consenso sobre el estadiaje en el SK. Se ha propuesto uno basado en la clínica del paciente: estadio I o maculopapular, pequeñas máculas en extremidades inferiores, estadio II o infiltrativo, placas en extremidades inferiores, estadio III o florido, múltiples placas angiomatoides y nódulos en extremidades inferiores que se ulceran, estadio IV o diseminado, las placas y nódulos se extienden más allá de las extremidades inferiores.12
Se adoptó como medida terapéutica, reducir la inmunosupresión del antiproliferativo (mofetil-micofenolato) al 50 % y se practicó ablación quirúrgica amplia de las lesiones. Otras medidas terapéuticas no estaban disponibles para los profesionales, independientemente de las limitaciones que impone la pertinencia de la inmunosupresión. Tres meses después de la intervención quirúrgica, no se constataban indicios de recidiva en los sitios originales de las lesiones ni a otros niveles.














