Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Endocrinología
versión On-line ISSN 1561-2953
Rev Cubana Endocrinol vol.26 no.1 Ciudad de la Habana ene.-abr. 2015
PRESENTACIÓN DE CASOS
Síndrome de la mano diabética, a propósito de tres casos con limitación de la movilidad articular y lesiones complicadas del pie
A propos of three cases of diabetic hand syndrome with limited joint mobility and complicated foot injures
Dra. Yudit García García,I Dra. Alianys Miranda Betancourt,II Dr. Abel Estévez Perera,III Dr. Amaury Valdés Rodríguez,II Dr. José Arnaldo Barnés DomínguezII
IInstituto Nacional de Endocrinología. La Habana, Cuba.
IIInstituto Nacional de Angiología y Cirugía Vascular. La Habana, Cuba.
IIIPoliclínico Docente Universitario Cerro. La Habana, Cuba.
RESUMEN
Introducción: la diabetes mellitus está asociada a una gran variedad de alteraciones músculo esqueléticas en las manos. El término síndrome de la mano diabética aparece con frecuencia en la literatura médica, aunque no existe una definición precisa, y hasta la fecha no se ha reconocido como una complicación específica de la enfermedad. El examen físico para la identificación temprana de estas alteraciones podría evitar la discapacidad de las formas severas.
Objetivos: describir las alteraciones músculo esqueléticas más frecuentes en las manos de las personas con diabetes, a propósito de 3 pacientes con limitación de la movilidad articular, hospitalizados por lesiones complicadas del pie.
Desarrollo: entre las alteraciones más frecuentes de la mano en las personas con diabetes está la limitación de la movilidad articular, la contractura de Dupuytren, el dedo en gatillo, la neuropatía ulnar y el túnel carpiano. Cada una tiene sus particularidades y pueden ser fácilmente diagnosticadas con el examen físico. Se asocian con la duración de la enfermedad, el pobre control metabólico y la presencia de complicaciones microvasculares, como en los casos que se presentan, con limitación de la movilidad articular severa. Estas deformidades afectan las actividades de la vida diaria, y por tanto, la calidad de vida de los pacientes, además, orientan al médico en la búsqueda de complicaciones microvasculares no diagnosticadas, de ahí la importancia de detectarlas.
Conclusiones: se establece que la identificación temprana de las alteraciones en las manos de los diabéticos tiene importantes implicaciones individuales y sanitarias, por lo que su examen periódico debe ser realizado a todos los pacientes.
ABSTRACT
Introduction: diabetes mellitus is associated to a variety of musculoskeletal alterations in hands. The term diabetic hand syndrome frequently occurs in medical literature, although there is no exact definition and to date, it has not been recognized as specific disease complication. The physical exam for early detection of these alterations might prevent severe disability.
Objectives: to describe the most common musculoskeletal alterations in diabetic persons’ hands using 3 patients with limited joint mobility who were hospitalized because of complicated foot injures.
Development: among the most common hand alterations observed in diabetic persons are limited joint mobility, Dupuytren’s contracture, ulnar neuropathy and Carpal tunnel syndrome. Each of them has its own particularities and may be easily diagnosed through physical exam. They are related to length of disease, poor metabolic control and microvascular complications as it happens in the present cases with severe limited joint mobility. These deformities affect daily life activities and the quality of life of patients. Additionally, they guide the physicians in searching undiagnosed microvascular complications, hence the importance of detecting them.
Conclusions: the early detection of hand alterations in diabetics has significant personal and health implications, so a systematic exam is required to be performed in all the patients.
Keywords: diabetes mellitus, diabetic hand, limited joint mobility, Dupuytren's contracture, Carpal tunnel syndrome, trigger finger.
INTRODUCCIÓN
El síndrome de pie diabético es bien reconocido como una temida complicación de la diabetes, sin embargo, el término mano diabética aparece con frecuencia en la literatura médica, pero no es aceptado universalmente como un proceso particular de la enfermedad, y se ha empleado para describir las manifestaciones más frecuentes de la mano en sujetos con diabetes.1
No existe una definición precisa hasta la fecha, y a propósito del debate, Papanas y otros proponen un concepto de mano diabética para aquellas manifestaciones músculo esqueléticas de la mano, en personas con diabetes usualmente asociadas a larga evolución de la enfermedad, descontrol glucémico mantenido y complicaciones microvasculares.2
A pesar de toda la información sobre su relación con otras complicaciones de la diabetes, existen menos estudios que relacionen la mano diabética con el riesgo de ulceración de miembros inferiores y amputación por pie diabético, como los casos que se presentan.3
Entre las manifestaciones más frecuentes está la limitación de la movilidad articular, la contractura de Dupuytren (o enfermedad de Dupuytren [ED], como también se le conoce) y el dedo en resorte. También se describen la neuropatía ulnar y los síndromes de la mano diabética tropical (SMDT) y el túnel carpiano (cuadro 1).4-7
Existen evidencias de que estas alteraciones son hasta 4 veces más frecuentes en los diabéticos.8 Se ha reportado que aparecen en el 50 % de los sujetos con DM, y se asocian con la duración de la enfermedad, el pobre control metabólico y la presencia de complicaciones microvasculares.4,9-12
Múltiples estudios han demostrado que la limitación funcional que generan estas alteraciones en la mano del diabético afecta las actividades de la vida diaria, y por tanto, su calidad de vida. En algunos pacientes son causa de discapacidad, como se observará en los casos que se presentan.4,9-12
La identificación de estas manifestaciones en los diabéticos tiene importantes implicaciones clínicas. En primer lugar, podría orientar hacia la búsqueda de complicaciones microvasculares no diagnosticadas, así como identificar tempranamente estas alteraciones, e integrar al paciente a un programa de rehabilitación antes de la discapacidad severa. Desde el punto de vista sanitario, se ha planteado que podría servir como una medida de calidad en el control de la diabetes en una población determinada.13,14
Sin embargo, el examen físico de las manos no se realiza de forma periódica, y a partir de la observación de los autores desde su práctica asistencial, nos proponemos hacer un llamado de atención sobre el valor de examinar las manos, y de esta forma, motivar la búsqueda activa de estas deformidades, con posibilidades para un tratamiento rehabilitador precoz. Para ello se realizará una descripción resumida de las alteraciones más frecuentes de la mano en los pacientes con diabetes, a propósito de 3 casos con lesiones complicadas de miembros inferiores y con limitación de la movilidad articular (LMA).
PRESENTACIÓN DE LOS CASOS CON LIMITACIÓN DE LA MOVILIDAD ARTICULAR (LMA)
Paciente 1
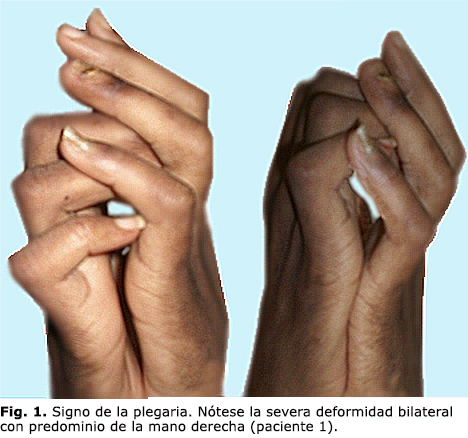
Paciente femenina, de 41 años, diabética tipo 1 (inicio a los 11 años de edad), que ingresa con el diagnóstico de pie diabético isquémico infectado. Con lesión grado V de la clasificación de Wagner, se realiza amputación infracondílea del miembro derecho. No ha tenido seguimiento diabetológico periódico, y no precisa si tiene complicaciones de su enfermedad. Al ingreso se constata cetoacidosis diabética, anemia severa, albuminuria, hipoproteinemia y azoemia. A la exploración clínica de las manos presenta contractura en flexión de los dedos de ambas manos, con predominio de la mano derecha. No se logra realizar la extensión pasiva ni activa de los dedos afectados (figura 1). La maniobra de la plegaria permite confirmar el diagnóstico de LMA severa.
Paciente 2
Diabético tipo 1, con edad de inicio a los 14 años, ahora con 51. Ingresa con el diagnóstico de pie diabético neuroinfeccioso (absceso en la región plantar) y descontrol glucémico (HbA1c 10,2 %). Tiene antecedentes de retinopatía y neuropatía diabética, pero no precisa sobre su función renal. Se realizó desbridamiento quirúrgico, y se logra salvar su extremidad. Presenta deformidad del cuarto y quinto dedos, de forma bilateral (figura 2).
Paciente 3
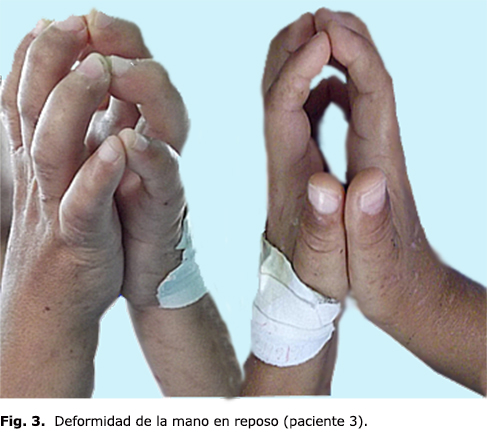
Paciente masculino, de 24 años, diabético tipo 1. Ingresa por absceso en la región plantar. Se realizó amputación transmetatarsiana del pie izquierdo. Aunque en los últimos años ha mantenido un seguimiento diabetológico especializado, durante la infancia fue deficiente, por lo que desarrolló síndrome de Mauriac. En el ingreso se constata una nefropatía diabética estadio IV. La exploración de las manos muestra la contractura en flexión con deformidad severa de todos los dedos de ambas manos (figura 3).
COMENTARIOS
Los pacientes antes expuestos tienen en común varios aspectos, entre ellos, ser diabéticos tipo 1, con largo tiempo de evolución de la enfermedad y deficiente seguimiento. Todos recibían tratamiento con esquemas convencionales de insulina, excepto el paciente 3, que se integró a una consulta diabetológica especializada previo al ingreso. Las deformidades producidas por la LMA eran severas. Durante la hospitalización se impuso un tratamiento integral por parte del equipo médico. Fueron egresados con recuperación satisfactoria, aunque con discapacidad, y remitidos a una consulta especializada en su área para su seguimiento periódico y rehabilitación de la mano.
Movilidad articular limitada (LMA)
La LMA asociada a diabetes, también conocida como queiroartropatía diabética, fue descrita inicialmente por Rosenbloom y otros en 1974 en pacientes con diabetes mellitus tipo 1 (DM 1).15 Se caracteriza por la deformidad en flexión de las articulaciones metacarpofalángicas e interfalángicas proximales, con frecuencia de forma simétrica. Aunque puede afectar toda la mano, aparece inicialmente en el quinto dedo, y se extiende en sentido radial.16
La frecuencia en población no diabética se ha estimado entre 0-26 %, mientras que en los diabéticos tipo 1 puede variar entre 8-58 %, y en los tipo 2 hasta el 76 %.1,6,8,14,16,17 En las últimas décadas se ha observado una tendencia a disminuir su prevalencia, en varias series de casos, debido al mejor control glucémico de los pacientes.5,13,18,19
Las evidencias confirman que la LMA se asocia al pobre control glucémico mantenido y larga evolución de la diabetes.6-8,17,20-22 Se ha planteado que es un potente predictor de complicaciones microvasculares.16,18 En un estudio realizado por Vera y otros, no se halló asociación con la presencia de manifestaciones clínicas de neuropatía, ni con alteraciones electrofisiológicas de los miembros inferiores.23 Hoy en día se postula que la LMA constituye un marcador temprano de estas complicaciones.17,24 También se ha relacionado con signos de aterosclerosis subclínica, como el engrosamiento de la íntima-media carotídea y con complicaciones macrovasculares.20
La etiología no es bien comprendida. Se conoce que es un proceso multifactorial con predisposición genética. La teoría más aceptada postula que el estado de hiperglucemia crónica produce un incremento de la glucosilación no enzimática de las fibras colágenas, que genera más entrecruzamientos entre sus moléculas y altera su estructura y función, con resistencia posterior a la degradación por las colagenasas, cuya expresión clínica es engrosamiento y rigidez.6,25
El diagnóstico es fácil de realizar con el examen físico. Se orienta al paciente unir en contacto total ambas palmas de las manos, y en caso de LMA, el paciente no logra la extensión completa de algunas de las pequeñas articulaciones de la mano (signo de la plegaria).16
Rosenbloom y otros16 también sugirieron que cuando existe una aproximación incompleta, el examinador debe intentar extender pasivamente los dedos. El rango de extensión no debe ser menor de 180° en las articulaciones interfalángicas proximales. Alternativamente se le pide al paciente que intente unir la palma de la mano extendida contra una superficie plana de una mesa (prueba de la mesa), y de forma similar se constata la limitación. Otras pruebas, como la de las manos pintadas, se han empleado con buena correlación con las anteriores. Con un goniómetro se puede evaluar con mayor precisión el rango de movimiento de las articulaciones de las manos, pero no se considera de mayor valor para el diagnóstico, que el examen físico bien realizado.1,26
El signo de la plegaria también permite evaluar los grados de la LMA, según se observa en los casos expuestos (cuadro 2).27
Otros síndromes de la mano asociados a la diabetes mellitus (DM)
Contractura de Dupuytren
La contractura de Dupuytren es otra de las alteraciones frecuentes en las manos de los diabéticos. Se caracteriza por engrosamiento, acortamiento y fibrosis de la fascia palmar, con la consiguiente contractura en flexión de los dedos afectados, generalmente es bilateral e indolora. El nombre de la enfermedad se debe al Barón Guillaume Dupuytren por sus descripciones sobre la enfermedad, aunque desde mucho antes ya existían referencias médicas.28
Tiene predisposición genética, y se relaciona con la edad, el sexo masculino, el consumo de alcohol y tabaco, la diabetes y la epilepsia. Es mucho más frecuente en la raza blanca, con ascendencia del noreste europeo. Se asocia a otras localizaciones de fibrosis, como el pene (enfermedad de Peyronie) y la fascia plantar, con distribución anormal de las presiones y alto riesgo de ulceración en los pies.6,22,29
La enfermedad comienza con nódulos en la región palmar, seguidos por el desarrollo de cordones que progresivamente producen las contracturas digitales. Con la evolución del proceso, se fibrosa la grasa subcutánea y la piel se adhiere a la fascia, por lo que pierde su elasticidad y movilidad. El examen de la mano revela contracturas en flexión, no reductibles, que afectan las articulaciones metacarpofalángicas e interfalángicas.28,29
La frecuencia reportada de ED es de 13 %, y en sujetos con diabetes 20-32 %, aunque podría variar según la población estudiada. Investigaciones recientes en diabéticos de bajo riesgo étnico han hallado solo el 0,4 %.5,6,8,14,22,30
En personas con diabetes tiene similares causas que la LMA, y se relaciona con la duración de la enfermedad, aunque se postula que es improbable que la diabetes tenga un rol causal, ya que la mayoría de los diabéticos no tienen ED. Tampoco existe relación entre el descontrol glucémico y la severidad de las contracturas, de hecho, los diabéticos tienen formas menos severas de la enfermedad. Es posible que exista un fenómeno de autoinmunidad, debido a los hallazgos encontrados en los tejidos afectados. Otras particularidades comprenden la afectación más frecuente de los dedos tercero y cuarto, a diferencia del resto de los pacientes, en los cuales, en el 70 % de los casos la contractura aparece en el meñique.6,7,22,29-32
Síndrome de la mano diabética tropical (SMDT)
Los primeros reportes de infección severa de la mano en personas con diabetes aparecieron desde 1977 en grupos de minorías étnicas en EUA.33 Sin embargo, la descripción original fue realizada por Akintewe (1984) en Nigeria.34 Posteriormente aparece el término de SMDT, empleado por Gill y otros,35 por ser más frecuente en individuos provenientes de áreas tropicales. Existen reportes de Tanzania, India, e incluso, en países occidentales.36-39 Debido a que se presenta principalmente en países tropicales, es poco reportado y subestimado en la literatura.
La prevalencia de SMDT es de 1,4 a 3,2 %. Se han reportado bajas frecuencias en centros especializados en cuidados de los pies (0,37 %), comparado con el 9,7 % de úlceras de los pies. Reportes recientes en países africanos evidencian 3 % en clínicas diabéticas.37-41
Aunque no se considera una complicación específica de la diabetes, es más frecuente en esta población con pobre control glucémico, entre la quinta y sexta década de vida.35,37,39,41 Otros factores asociados son el bajo estatus socioeconómico y la humedad ambiental.35-39,41 Se caracteriza por una infección necrotizante y progresiva de la mano en personas con diabetes, secundaria a un trauma, generalmente no percibido, como ligeras abrasiones, cortaduras o picadura de insectos. Puede afectar el tejido celular subcutáneo, músculo, tendones, articulación y hueso.34,35,39,41-43 La fascitis necrotizante es una forma rápidamente invasiva. El Staphylococcus aureus es el germen causal más reportado (44 %).38 También son frecuentes las infecciones polimicrobianas.36,39,43,44 El diagnostico precoz mejora el pronóstico, pero con frecuencia los síntomas iniciales no alarman al paciente para solicitar atención médica, y por tanto, evolucionan hacia la gangrena, la amputación de la mano, e incluso, la muerte.35,42,45,46
Dedo en resorte
Conocido también como la tenosinovitis del flexor, se manifiesta como un fenómeno de bloqueo de la flexo-extensión del dedo. Al examen físico el nódulo puede ser palpable en la base del dedo afectado. En los diabéticos suele afectar varios dedos, entre los más frecuentes, el primero, tercero y cuarto.6,7,14,22
La prevalencia del dedo en resorte en sujetos con diabetes varía entre 5-36 %, comparado con la población general, que solo afecta al 2 %. Se asocia con la evolución de la enfermedad, el control glucémico y las complicaciones microvasculares.6,7,14,22
Síndrome del túnel carpiano
El síndrome del túnel carpiano es una neuropatía por atrapamiento del nervio mediano, en su trayecto por el canal, a nivel de la muñeca. Se caracteriza por dolor y parestesias en la zona de distribución correspondiente al nervio (dedo grueso, índice, medio y la mitad lateral del anular). Se agrava en horario nocturno, y en ocasiones, se irradia al antebrazo.6,22,47-49
Se ha reportado en el 3 % de la población general, con una mayor incidencia en mujeres entre la cuarta y sexta décadas de la vida. Otros factores de riesgo son la obesidad, el embarazo y las condicionantes laborales.48-50 Es la neuropatía por atrapamiento más frecuente en los diabéticos, y afecta hasta el 11-25 %. Se asocia con la edad, la duración de la diabetes y la presencia de complicaciones.51,52 La evolución progresiva puede limitar la funcionalidad de la mano afectada y causar discapacidad.47,48,53
Neuropatía diabética
Aunque la neuropatía afecta principalmente los miembros inferiores, también puede aparecer en las manos. Cuando se hacen evidentes los síntomas y signos en las manos, generalmente la afectación en los pies está avanzada.54
En la neuropatía diabética, con frecuencia el daño inicial es en las fibras cortas que conducen la sensación de temperatura, causando pérdida de la discriminación de frío-caliente.54-57 Es posible que esta disminución de la sensibilidad predisponga a recibir lesiones de la mano, aparentemente inocuas, que no habrían sido toleradas si tuviese la sensibilidad conservada de igual forma como sucede en los pies. En los casos más severos se produce daño de las fibras gruesas, evaluado por el diapasón y los estudios de conducción nerviosa.54,57
La neuropatía ulnar es una mononeuropatía atribuible a la compresión o isquemia del nervio ulnar. Es usual en diabéticos de larga evolución, y aunque no se diagnostica con frecuencia, podría generar déficit sensitivo en el borde medial de la mano, así como debilidad muscular.54
Neuroartropatía de Charcot en la mano
Es una complicación rara, con pocos reportes en la literatura médica, aunque se cree que pueda estar subestimada. Se asocia con similares características de la diabetes mencionadas en las afecciones previas, y siempre es evidente una severa polineuropatía. Se caracteriza por inflamación poco dolorosa, pérdida de la fuerza muscular y parestesias de la mano, que interfieren en las actividades de la vida diaria del paciente. La inestabilidad articular aparece con frecuencia sin antecedentes de un trauma importante, si bien es frecuente en pacientes que realizan labores de tensión mantenida de la mano. Los estudios radiológicos muestran desintegración de las articulaciones del carpo y destrucción ósea similar a la observada en el pie. También se pueden afectar los extremos distales del radio, cúbito y la base de los metacarpianos.58-60
CONSIDERACIONES FINALES
En resumen, el término síndrome de la mano diabética continúa empleándose en la literatura médica actual, pero no se reconoce de forma unánime como una complicación específica de la enfermedad, sino como una asociación frecuente, ya que las personas con diabetes tienen mayor riesgo de presentar manifestaciones músculo esqueléticas y neuropáticas en las manos, asociadas a la duración de la enfermedad, el pobre control glucémico y la presencia de complicaciones microvasculares. Estas alteraciones pueden estar presentes en un importante número de pacientes con diabetes, y podrían ser identificadas precozmente si se realizara el examen físico de las manos. Su detección temprana es de gran valor para evitar su progresión, ya que son causa de discapacidad, además, de orientar a la búsqueda de complicaciones microvasculares no diagnosticadas. Es por ello que el examen periódico de las manos debe ser realizado a todos los pacientes con diabetes.
REFERENCIAS BIBLIOGRÁFICAS
1. Lebiedz-Odrobina D, Kay J. Rheumatic manifestation of diabetes mellitus. Rheum Dis Clin N Am. 2010;36:681-99.
2. Papanas N, Maltezos E. The diabetic hand: a forgotten complication? J Diabetes Complications. 2010;24:154-62.
3. Fernando DJS, Masson EA, Veves A, Boulton AJM. Relationship of limited joint mobility to abnormal foot pressures and diabetic foot ulceration. Diabetes Care. 1991;1:8-11.
4. Schiavon F, Circhetta C, Dani L. The diabetic hand. Reumatismo. 2004;56:139-42.
5. Attar SM. Musculoskeletal manifestations in diabetic patients at a tertiary center. Libyan J Med. 2012;7:19162-9.
6. Smith LL, Burnet SP, McNeil JD. Musculoskeletal manifestations of diabetes mellitus. Br J Sports Medic. 2003;37:30-5.
7. Arkkila PE, Gautier JF. Musculoskeletal disorders in diabetes mellitus: an update. Best Pract Res Clin Rheumatol. 2003;17:945-70.
8. Ramchurn N, Mashamba C, Leitch E, Arutchelvam V, Narayanan K, Weaver J, et al. Upper limb musculoskeletal abnormalities and poor metabolic control in diabetes. Eur J Intern Med. 2009;20:718-21.
9. Mota M, Panuş C, Mota E, Sfredel V, Patraşcu A, Vanghelie L, et al. Hand abnormalities of the patients with diabetes mellitus. Rom J Intern Med. 2000-2001;38-39:89-95.
10. Redmond CL, Bain GI, Laslett LL, McNeil JD. Hand syndromes associated with diabetes: impairments and obesity predict disability. J Rheumatol. 2009;36:2766-71.
11. Savaş S, Köroğlu BK, Koyuncuoğlu HR, Uzar E, Celik H, Tamer NM. The effects of the diabetes related soft tissue hand lesions and the reduced hand strength on functional disability of hand in type 2 diabetic patients. Diabetes Res Clin Pract. 2007;77:77-83.
12. Melamed E, Goldstein S, Angel D. Hand disorders in diabetic patients. Harefuah. 2010;149:382-6.
13. Rosenbloom AL. Limited Joint Mobility in Childhood Diabetes: Discovery, Description, and Decline. J Clin Endocrinol Metab. 2013;98:466-73.
14. Al-Matubsi HY, Hamdan F, Alhanbali OA, Oriquat GA, Salim M. Diabetich and syndromes as a clinical and diagnostic tool for diabetes mellitus patients. Diabetes Res Clin Pract. 2011;94:225-9.
15. Rosenbloom AL, Frias JL. Diabetes mellitus, short stature, and joint stiffness: a new syndrome. Clin Res. 1974;22:92A.
16. Rosenbloom AL, Silverstein JH, Lezotte DC, Richardson K, McCallum M. Limited joint mobility in childhood diabetes mellitus indicates increased risk for microvascular disease. N Engl J Med. 1981;305:191-4.
17. Petrulewicz-Salamon I. The influence of diabetes mellitus on joint mobility. Ortop Traumatol Rehabil. 2006;31:555-65.
18. Lindsay JR, Kennedy L, Atkinson AB, Bell PM, Carson DJ, Mc Cance DR, et al. Reduced prevalence of limited joint mobility in type 1 diabetes in a U.K. clinic population over a 20-year period. Diabetes Care. 2005;28:658-61.
19. Infante JR, Rosenbloom AL, Silverstein JH, Garzarella L, Pollock BH. Changes in frequency and severity of limited joint mobility in children with type 1 diabetes mellitus between 1976-78 and 1998. J Pediatr. 2001;138:33-7.
20. Larkin ME, Barnie A, Braffett BH, Cleary PA, Diminick L, Harth J. Musculoskeletal Complications in Type 1 Diabetes. Diabetes Care. 2014;37:1863-9.
21. Pandey A, Usman K, Reddy H, Gutch M, Jain N, Qidwai S. Prevalence of hand disorders in type 2 diabetes mellitus and its correlation with microvascular complications. Ann Med Health Sci Res. 2013;3:349-54.
22. Crispin JC, Alcocer-Varela J. Rheumatologic manifestations of diabetes mellitus. Am J Med. 2003;114:753-7.
23. Vera González M, Orlandi González N, Luis S, Licea Puig M. Polineuropatía diabética periférica en diabéticos tipo 1 con limitación de los movimientos articulares (LMA). Rev Cubana Endocrinol [serie en Internet]. 2007 Ago [citado 2 de noviembre de 2013];18(2). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1561-29532007000200003&lng=es
24. Arkkila PE, Kantola IM, Viikari JS, Ronnemaa T, Vahatalo MA. Limited joint mobility is associated with the presence but does not predict the development of microvascular complications in type 1 diabetes. Diabet Med. 1996;13:828-33.
25. Abate M, Schiavone C, Salini V, Andia I. Management of limited joint mobility in diabetic patients. Diabetes Metab Syndr Obes. 2013;6:197-207.
26. Sauseng S, Kästenbauer T, Irsigler K. Limited joint mobility in selected hand and foot joints in patients with type 1 diabetes mellitus: a methodology comparison. Diabetes Nutr Metab. 2002;15:1-6.
27. Rosenbloom AL. Limitation of finger joint mobility in diabetes mellitus. J Diabet Complications. 1989;3:77-87.
28. Rayan GM. Dupuytren disease: anatomy, pathology, presentation, and treatment. J Bone Joint Surg Am. 2007;89:189-98.
29. Hart MG, Hooper G. Clinical associations of Dupuytren’s disease. Postgrad Med J. 2005;81:425-8.
30. Noble J, Heathcote JG, Cohen H. Diabetes mellitus in the etiology of Dupuytren's disease. J Bone Joint Surg. 1984;66:322-5.
31. Childs SG. Dupuytren's disease. Orthopaedic Nursing. 2005;24:160-4.
32. Shih B, Bayat A. Scientific understanding and clinical management of Dupuytren's disease. Nat Rev Rheumatol. 2010;6:715-26.
33. Mann RJ, Peacock JM. Hand infections in patients with diabetes mellitus. J Trauma. 1977;17:376-80.
34. Akiniewe TA. The diabetic hand: 5 illustrative case reports. Br J Clin Pract. 1984;3S:368-71.
35. Gill GV, Famuyiwa OO, Rolfe M, Archibald LK. Tropical diabetic hand syndrome. Lancet. 1998;351:113-4.
36. Abbas ZG, Lutale J, Gill GV, Archibald LK. Tropical diabetic hand syndrome: risk factors in an adult diabetic population, Tanzania. Int J Infect Dis. 2001;5:19-23.
37. Abbas ZG, Gill GV, Archibald LK. The epidemiology of diabetic limb sepsis: An African perspective. Diabetic Medicine. 2002;19:895-9.
38. Houshian S, Seyedipour S, Wedderkopp N. Epidemiology of bacterial hand infections. Int J Infect Dis. 2006;10:315-9.
39. Ezeani IU. Case series on tropical diabetic hand syndrome. Niger J Clin Pract. 2014;17:540-2.
40. Betotmane A, Faraoun K, Mohhamedi F, Benkhelifa T, Amani ME. Infections of the upper extremity in hospitalized diabetic patients, a prospective study. Diabetes Metab. 2004;30:91-7.
41. Zulfiqarali G, Abbas ZG, Archibald LK. Tropical Diabetic Hand Syndrome Epidemiology, Pathogenesis, and Management. Am J Clin Detmotol. 2005;6:21-8.
42. Tiwari S, Chauhan A, Sethi NT. Tropical diabetic hand syndrome. Int J Diab Dev Ctries. 2008;28:130-1.
43. Jalil A, Barlaan PI, Fung BK, Ip JW. Hand infection in diabetic patients. Hand Surg. 2011;16:307-12.
44. Tian M, Wang X, Xiao Y, Lu S, Jiang Y. A Rare Case of Diabetic Hand Ulcer Caused by Streptococcus agalactiae. Int J Low Extrem Wounds. 2012;11:174-6.
45. Archibald LK, Gill GV, Abbas Z. Fatal hand sepsis in Tanzanian diabetic patients. Diabet Med. 1997;14:607-10.
46. Wang C, Lv L, Wen X, Chen D, Cen S, Huang H, et al. A clinical analysis of diabetic patients with hand ulcer in a diabetic foot center. Diabet Med. 2010;27:848-51.
47. Arkkila PE, Kantola IM, Viikari JS, Ronnemaa T, Vahatalo MA, Aroori S, et al. Carpal tunnel syndrome. Ulster Med J. 2008;77:6-17.
48. Bland JD. Carpal tunnel syndrome. BMJ. 2007;335:343-6.
49. Ntani G, Palmer KT, Linaker C, Harris EC, Van der Star R, Cooper C, et al. Symptoms, signs and nerve conduction velocities in patients with suspected carpal tunnel syndrome. BMC Musculoskelet Disord. 2013;14:242-5.
50. van Rijn RM, Huisstede BM, Koes BW. Associations between work-related factors and the carpal tunnel syndrome: a systematic review. Scand J Work Environ Health. 2009;35:19-36.
51. Bahrmann A, Zieschang T, Neumann T, Hein G, Oster P. Carpal tunnel syndrome in diabetes mellitus. Med Klin. 2010;105:150-4.
52. Vinik A, Merabayan A, Colen L, Boulton A. Focal entrapment neuropathies in diabetes. Diabetes Care. 2004;27:1783-8.
53. Thomsen NOB, Cederlund R, Bjork J, Dahlin LB. Original Article: Education and Psychological Aspects Health-related quality of life in diabetic patients with carpal tunnel syndrome. Diabet Med. 2010;27:466-72.
54. Boulton AJ, Vinik AI, Arezzo JC, Bril V, Feldman EL, Freeman R, et al. Diabetic neuropathies: A statement by the American Diabetes Association. Diabetes Care. 2005;28:956-62.
55. Coppini DV, Best C. A case of hand ulceration in the diabetic foot clinic-A reminder of hand neuropathy in “at risk patients”. Diabetic Medicine. 2000;17:682-3.
56. Morbach S, Möllenberg J, Quante C, Rüther U, Rempe D, Ochs HR. Coincidence of hand and foot ulceration in people with diabetes. Diabetic Medicine. 2001;18:514-5.
57. Redmond CL, Bain GI, Laslett LL, McNeil JD. Deteriorating tactile sensation in patients with hand syndromes associated with diabetes: a two-year observational study. J Diabetes Complications. 2012;26:313-8.
58. Ulrich Illgner U, Netten J, Droste C, Meiners T, Postema K, Wetz HH. Diabetic Charcot Neuroarthropathy of the Hand: Clinical Course, Diagnosis, and Treatment Options. Diabetes Care. 2014;37:e91-e92.
59. Lambert AP, Close CF. Charcot neuroarthropathy of the wrist in Type 1 diabetes. Diabetes Care. 2005;28:984-5.
60. Wróbel M, Szymborska-Kajanek A, Skiba M. Charcot’s joint of the wrist in type 2 diabetes mellitus. Exp Clin Endocrinol Diabetes. 2007;115:55-7.
Recibido: 8 de febrero de 2014.
Aprobado: 11 de julio de 2014.
Yudit García García. Instituto Nacional de Endocrinología. Calle Zapata y D, Vedado, municipio Plaza de la Revolución. La Habana, Cuba. Correo electrónico: ygarciagarcia@infomed.sld.cu