Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Endocrinología
versión On-line ISSN 1561-2953
Rev Cubana Endocrinol vol.26 no.2 Ciudad de la Habana mayo.-ago. 2015
ARTÍCULO ORIGINAL
El pie de riesgo de acuerdo con su estratificación en pacientes con diabetes mellitus
The high risk foot: stratification in patients with diabetes mellitus
Dr. Eduardo Álvarez Seijas,I MSc. Karel Mena Bouza,II Dr. Orestes Faget Cepero,I Dra. Ana Ibis Conesa González,I Dra. Emma Domínguez AlonsoIII
ICentro de Atención al Diabético de La Habana (CAD) del Instituto Nacional de Endocrinología (INEN). La Habana, Cuba.
IIHospital Clinicoquirúrgico “Agustino Neto”. Guantánamo, Cuba.
IIIInstituto Nacional de Endocrinología (INEN). La Habana, Cuba.
RESUMEN
Introducción: el pie diabético y su impacto sobre los sistemas de salud han sido puestos de manifiesto en diferentes estudios en todos los continentes. Se introduce el concepto de pie de riesgo como una entidad a tener en cuenta en la prevención del pie diabético.
Objetivo: determinar la frecuencia y principales características del pie de riesgo, de acuerdo con su estratificación en grados, en el paciente diabético.
Métodos: se realizó un estudio clínico transversal y descriptivo con 212 personas con diabetes que acudieron al Centro de Atención al Diabético de La Habana, en el período de enero 2012-2013. El análisis de los resultados incluyó las estadísticas descriptivas de todas las variables, análisis bivariados mediante comparación de medias.
Resultados: el pie de riesgo es frecuente entre la población diabética estudiada (56,0 %), así como la neuropatía periférica (63,7 %) y la angiopatía ligera (23,1 %).
Conclusiones: el examen físico vascular y neurológico de los miembros inferiores es importante en la identificación y estratificación del riesgo, el cual existe en una elevada prevalencia entre la población diabética. Juegan su rol el tiempo de evolución de la diabetes, la neuropatía periférica de miembros inferiores, la enfermedad vascular periférica ligera, los dedos en martillo y la hiperqueratosis plantar; en cambio, el descontrol glucémico, el índice de masa corporal y el hábito de fumar no influyen, a corto plazo, en la estratificación del pie de riesgo.
Palabras clave: pie de riesgo, pie diabético, prevención de pie diabético, complicaciones de la diabetes.
ABSTRACT
Introduction: the diabetic foot and its impact on health systems have been dealt with in various studies conducted in all continents. The concept of high risk foot is presented as an entity to bear in mind in the prevention of the diabetic foot.
Objective: determine the frequency and main characteristics of high risk foot in diabetic patients based on its stratification into grades.
Methods: a descriptive cross-sectional study was conducted of 212 diabetic patients cared for at Havana Diabetes Care Center from January 2012 to 2013. Analysis of results included descriptive statistics for all variables and bivariate analysis based on comparison of means.
Results: the diabetic population studied showed a high prevalence of high risk foot (56.0 %), peripheral neuropathy (63.7 %) and mild angiopathy (23.1 %).
Conclusions: physical vascular and neurological examination of lower limbs is important to identify and stratify risk, which is highly prevalent among the diabetic population. In the stratification of high risk foot, a significant role is played by the time of evolution of diabetes and the presence of lower limb peripheral neuropathy, mild peripheral vascular disease, hammer toe and plantar hyperkeratosis. However, lack of glycemic control, body mass index and smoking do not have a short-term effect on such stratification.
Key words: high risk foot, diabetic foot, diabetic foot prevention, diabetes complications.
INTRODUCCIÓN
Entre las complicaciones crónicas de la diabetes mellitus como resultados de los daños micro y macrovasculares, el pie diabético es una de las más temidas por los pacientes. Su impacto sobre los sistemas de salud ha sido puesto de manifiesto en diferentes estudios en todos los continentes. Según el Grupo internacional de trabajo de pie diabético, de la Federación Internacional de Diabetes (IDF), cada año aproximadamente 4 millones de personas desarrollan úlceras en los pies, tanto diabéticos tipo 1 como tipo 2. La prevalencia se estima varía de un país a otro, y es aproximadamente entre 1,5-10 %, con una incidencia entre 2,2-5,9 %. Sin embargo, no existen datos suficientes para establecer su verdadera prevalencia.1
En Cuba, el sistema nacional de salud permite brindar un elevado nivel de atención a la población, y han sido múltiples, prolongadas y bien dirigidas las acciones para prevenir esta complicación de la diabetes, con cuya atención y tratamiento están responsabilizados todos los trabajadores de la salud en los tres niveles de atención. No obstante, a pesar de que se dispone de una amplia gama de conocimientos y equipos de avanzada, se siguen reportando casos con pie diabético, y de amputaciones, con su elevado costo económico, psicológico y social.2-7
Por tanto, el pie diabético ha de ser enfocado desde una visión interdisciplinaria, que agrupe a una serie de trabajadores de la salud: endocrinólogos, internistas, ortopédicos, angiólogos, cirujanos, podólogos y enfermeros, con la meta común de evitar la ulceración y la amputación. Dando solución a esta meta, aparece el nuevo concepto de pie de riesgo, para referirse a cualquier individuo con diabetes mellitus, en el que se demuestre en sus pies algún tipo —por mínima que sea— de neuropatía periférica, artropatía (que incluye los trastornos en la alineación de los dedos, las deformidades estructurales de los pies, y el pie de Charcot), dermopatía (que incluye hiperqueratosis plantar, fisuras calcáneas, callosidad interdigital, micosis interdigital, onicogrifosis, onicocriptosis y onicomicosis), enfermedad vascular periférica sin lesiones tróficas, y antecedentes de úlcera o amputación anterior. Es importante señalar que el concepto de pie de riesgo no incluye la ulceración e infección activa del pie.2-9
Para establecer de una forma uniforme la estratificación del riesgo en distintos niveles o grados, que permitan establecer prioridades en las acciones de prevención de úlceras y amputaciones, existe la clasificación propuesta, que ha sido utilizada en varios estudios internacionales.1,9
Estratificación del pie de riesgo:9
- Grado 0: no alteraciones de la sensibilidad del pie, aunque pueden existir deformidades estructurales.
- Grado 1: pérdida de la sensibilidad protectora del pie.
- Grado 2: pérdida de la sensibilidad protectora del pie, aumento de presión plantar o callosidades, así como enfermedad vascular periférica.
- Grado 3: pérdida de la sensibilidad protectora del pie, historia de ulceración o amputación previa, severa deformidad del pie o de los dedos y/o limitación de la movilidad articular, así como enfermedad vascular periférica.
En nuestro país no se encontró ningún estudio que describiera la frecuencia con que se presentan todos los factores de riesgo, su estratificación en grados, así como su asociación con el tiempo de evolución de la diabetes.8,10-14
El conocimiento previo en cuanto a la fisiopatología del pie diabético y los elementos obtenidos en la evaluación inicial y periódica de los pies, basado en un sistema sencillo y completo de estratificación del riesgo de ulceración, permitirán la adopción de medidas preventivas eficientes. Así, es una oportunidad sumamente valiosa, y a la vez, de fácil realización, mediante la asignación de una categoría de riesgo, propuesta y validada por algunos autores, lo cual permite un diagnóstico individualizado de cada situación, y la programación de los controles necesarios.9 Conlleva el refuerzo constante de los conceptos básicos en materia de educación para el paciente y su entorno, y para el equipo de salud, fundamentalmente en el ámbito de la atención primaria.
Los objetivos son determinar la frecuencia del pie de riesgo en diabéticos de acuerdo con su estratificación en grados, caracterizar los pacientes con pie de riesgo, según insuficiencia vascular periférica, neuropatía periférica, alteraciones podálicas y alteraciones dermatológicas de acuerdo con los diferentes grados de la estratificación del pie de riesgo; así como, determinar la frecuencia con que se asocian variables como el tiempo de evolución de la diabetes, el control glucémico, el índice de masa corporal y el hábito de fumar, con los diferentes grados de la estratificación del pie de riesgo.
MÉTODOS
Se realizó un estudio clínico transversal y descriptivo en pacientes diabéticos adultos tipo 1 y 2, de ambos sexos, y mayores de 18 años de edad, que acudieron al CAD de La Habana, a donde acuden un promedio de 800 diabéticos al año (según datos del Departamento de Estadística del centro), en el periodo comprendido de enero de 2012 hasta enero de 2013.
El cálculo del tamaño de muestra se llevó a cabo utilizando la versión 3.1 del programa Epidat, y se hizo sobre la base de los supuestos siguientes: para un tamaño de población (N, total de pacientes atendidos en un año) de 800, una frecuencia esperada de pie de riesgo de 42 %, según la bibliografía revisada,10-14 con una confiabilidad de 95 % y un error máximo admisible en la estimación de 6 %, el tamaño de muestra resultante fue de 197 sujetos. Se estableció un porcentaje de “no respuesta” de 5 %, y el tamaño de muestra definitivo fue de 212 sujetos, suficiente para identificar una frecuencia de pie de riesgo mayor que la reportada por otros estudios nacionales. Se excluyeron aquellos pacientes con limitaciones físicas o cognitivas, embarazadas, niños y adolescentes, los cuales se correspondían con los criterios de exclusión al centro diurno recogidos en su protocolo de trabajo.
A los sujetos que acudieron a la clínica y cumplieron con los criterios de selección, se les leyó un modelo de consentimiento, en el cual se explicaron los objetivos de la investigación, y se les pidió consentimiento por escrito para su participación. A los que aceptaron participar se les citó al local disponible para el interrogatorio y examen físico requeridos, y se llenó el cuaderno de recogida de datos diseñado para el estudio. Se recogieron datos generales relacionados con la diabetes y complicaciones asociadas, interrogatorio en busca de síntomas de neuropatía periférica e insuficiencia vascular periférica, así como se les realizó examen físico general y de los pies. Se indicó índice de presiones de miembros inferiores, así como una extracción de sangre para hemoglobina glicosilada (HbA1c).
Se determinaron las estadísticas descriptivas de todas las variables incluidas en el estudio (frecuencias y proporciones expresadas en %). Para la descripción general de los datos se separaron los sujetos en grupos, de acuerdo con la presencia o no de pie de riesgo. Para establecer si existió asociación entre las variables, se consideró como variable dependiente la presencia de pie de riesgo según su estratificación en grados; y como variables independientes, el tiempo de evolución de la diabetes, la presencia de deformidades podálicas, la presencia de neuropatía, angiopatía y dermopatía, así como otros factores de riesgo como el hábito de fumar, la hipertensión arterial y el descontrol glucémico. Los análisis se hicieron con el paquete estadístico Stata y en todos los casos se consideró un nivel de significancia de α= 0,05.
RESULTADOS
La muestra estudiada estuvo representada por 212 pacientes, de los cuales 89 individuos fueron del sexo masculino (42,0 %) y 123 fueron del sexo femenino (58,0 %). La diabetes mellitus tipo 2 se presentó en 177 pacientes (83,5 %) y la tipo 1 en 35 (16,5 %). La edad de los estudiados estuvo comprendida entre los 19 y los 85 años, con una media de 51 años. La edad al diagnóstico de la enfermedad osciló entre los 4 y 83 años, con una media de 43,58 años y una desviación estándar (DS) de 14,724. El tiempo de evolución de la enfermedad comprendió entre 1 mes y los 53 años, con una media de 9,88 años y una DS de 9,98.
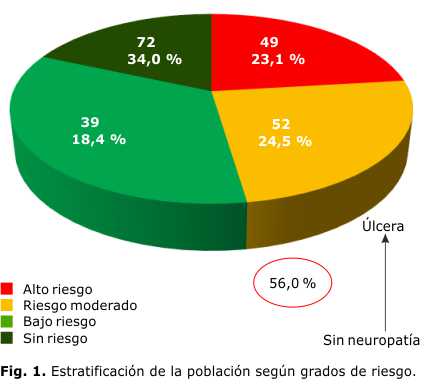
De los 212 sujetos, 72 (34,0 %) pertenecían al grado 0 (sin riesgo), y 140 (56,0 %) presentaron algún tipo de riesgo, que se distribuyeron de la forma siguiente: 39 (18,4 %) en el grado 1 (bajo riesgo), 52 (24,5 %) en el grado 2 (riesgo moderado) y 49 (23,1 %) en el grado 3 (alto riesgo) (Fig. 1).
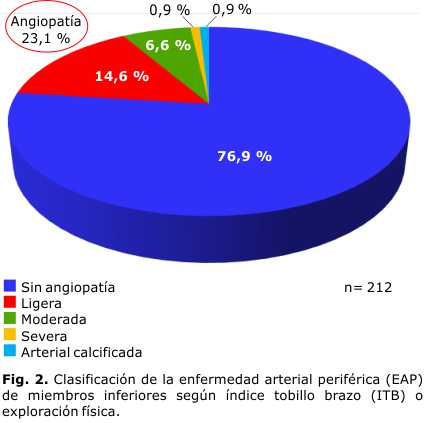
Como puede verse en la figura 2, el 76,9 % (163 sujetos) no presentaban enfermedad arterial periférica (EAP) de miembros inferiores, según el índice tobillo brazo (ITB) o la exploración física. Del 23,1 % restante, predominó la angiopatía ligera en 14,6 %, y fue menos frecuente la moderada (6,6 %) y la severa (0,9 %).
Cuando se analizan los hallazgos durante la exploración vascular, se puede apreciar que fueron varias las alteraciones detectadas, como se esperaba encontrar en una muestra con estas características. La presencia de piel brillante, seca o escamosa, es una de las alteraciones más frecuentemente encontradas en la población diabética como traducción de déficit vascular, a diferencia de la claudicación a la marcha (19,3 %), presente en los pacientes con un déficit circulatorio más grave, y se asocian ambos con un mayor riesgo de lesiones ulcerosas en los pies y el tratamiento más difícil de estas, por ende, con pronóstico más sombrío. Se observa en nuestro estudio que las características de la piel y la claudicación a la marcha se asociaron con un mayor riesgo de lesiones.
En este estudio la ausencia de vellos, la frialdad cutáneo plantar, los cambios de coloración postural y la ausencia del pulso pedio, al igual que la ausencia de pulso tibial posterior y la ausencia de pulso poplíteo, no tuvieron una buena representación; no obstante, fueron tomados en cuenta todos ellos como resultado de posibles lesiones oclusivas arteriales de diversos grados, con demostrada mayor frecuencia en la población diabética. En todos los casos, se asoció a un mayor riesgo de lesión, y son resultados congruentes con los de la bibliografía consultada.10-37
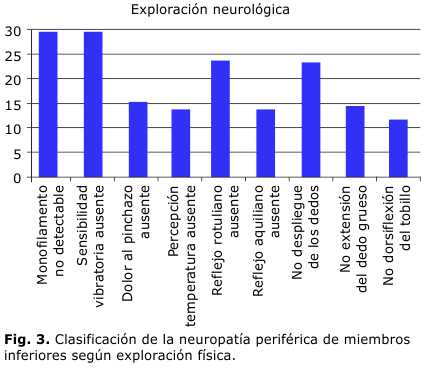
El 63,7 % de los sujetos (n= 135) presentaron neuropatía periférica de miembros inferiores, y solo el 36,3 % (n= 77) no padecían de esta complicación. Durante la exploración neurológica llamaron la atención varios resultados que tradujeron la afectación en mayor o menor grado de la sensibilidad protectora del pie, así como de su capacidad funcional (Fig. 3).
A pesar de no resultar significativo, es importante la presencia de otras alteraciones como resultado de la afectación sensitivo-motora (dolor al pinchazo ausente, no despliegue de los dedos, no extensión del dedo grueso, percepción temperatura ausente y no dorsiflexión del tobillo), todas con iguales comportamientos a las anteriores.
De todas las alteraciones exploradas, solo los dedos en martillo ofrecen valores estadísticamente significativos (p< 0,001) para su distribución según grados de riesgo (tabla 1). Otras alteraciones podálicas, como el pie cavo, el pie equino, hallux varus o la desarticulación metatarsiana, fueron exploradas, pero no se presentaron.
Otras alteraciones como el pie plano, las cabezas metatarsianas prominentes, hallux valgus y los dedos en garra, son menos frecuentes, aunque, al igual que en la anterior, no hay punto de comparación con cada una de ellas por separado. Otras deformidades se presentaron con muy poca frecuencia, o simplemente no fueron encontradas.
Fueron varias las dermopatías encontradas durante la exploración física (tabla 2). Entre estas, los mayores hallazgos correspondieron a hiperqueratosis plantar, observada con una frecuencia de 250 sujetos (59,0 %), con mayor representación en los grados 0 y 2 de estudio, y la onicomicosis, con 270 veces e igual distribución respectivamente (63,7 %). La alteración menos detectada fue la micosis interdigital, en solo 12 sujetos (2,8 %).
Atendiendo a la asociación entre tiempo de evolución, el índice de masa corporal (IMC), HbA1c y la estratificación en grados del riesgo (tabla 3), el grado 3 de estratificación estuvo en relación directa con el mayor IMC promedio encontrado, que fue de 30,3, con una desviación estándar de 7,5, al igual que el mayor tiempo de evolución promedio de la diabetes mellitus, que fue de 13,4 años con una desviación estándar de 10,9. Sin embargo, los mayores valores de HbA1c promedio encontrados, estuvieron entre los grados 0 y 1 de la estratificación, con una desviación estándar de 2,4.
El tiempo de evolución de la diabetes, con una media general de 9,8 años (DS= 9,9), se incrementó desde el grado 0 (media de 7,2 ± 8,3 años), hasta el grado 3 (media de 13,4 ± 10,9), con p= 0,005.
Respecto al comportamiento de la estratificación en grados del pie de riesgo, en relación con el hábito de fumar, el mayor número de pacientes en todos los grados correspondió al grupo de los no fumadores, con 123 pacientes (58,0 %), y mayor representación en el grado 0 de la estratificación, seguido por el grupo de los exfumadores, con 47 pacientes (22,2 %), e igual comportamiento. El grupo de los fumadores tuvo una representación de 42 pacientes (19,8 %), con predominio del grado 1 de la estratificación.
En este estudio se encontró que hubo un predominio de los pacientes con mal control glucémico, y con sobrepeso u obesidad, sin que esto se tradujera en un predominio de los grados más avanzados de la estratificación, como parecería lógico esperar. Por su parte, tener más de 10 años de evolución de la diabetes, sí tuvo una relación esperada, con asociación a una mayor categoría de los grupos de estudio (p< 0,005).
Con respecto al hábito de fumar, se puede decir, que en esta investigación, se obtuvieron resultados que fueron contradictorios a lo esperado y lo encontrado en la bibliografía consultada. Esto pudo estar sesgado por el hecho de que no se tuvo en consideración la cantidad de cigarrillos que consumía cada paciente, lo cual pudiera haber hecho la diferencia en cuanto a su comportamiento en relación con los grados de la estratificación, e introducir una limitación adicional a nuestro trabajo. Se ha comprobado en múltiples estudios que este hábito es considerado uno de los factores de riesgo mayores para el desarrollo de la enfermedad arterial periférica, y por ende, incrementa el riesgo de lesiones ulcerosas en los pies, por lo que, además, ensombrece su pronóstico.10-12,14
DISCUSIÓN
El descontrol glucémico, el peso corporal y las dislipoproteinemias, son factores que se relacionan con las complicaciones micro y macrovasculares de la diabetes. Los valores de las HbA1c se encontraron con media de 8,78 ± 2,1 %. Similar al hallazgo de Rivero Fernández, como regla general, la mayoría de los pacientes se encontraron con descontrol glucémico según las metas de control establecidas para la HbA1c (< 7,0 %), lo cual constituye un serio problema de salud en cuanto a acciones de prevención de complicaciones crónicas de la diabetes.11-14,18-20
La mayoría de los pacientes se encontraban con sobrepeso u obesidad (69,8 %, IMC con una media de 28,7 kg/m2 de superficie corporal). Estos valores se asemejan a estudios realizados en nuestro país, como el de Rivero Fernández, que encontró un 62,5 %, y el de Guzmán Cayado (64,29 % para las mujeres y 63,93 % para los hombres).10-14 La dislipidemia se halló con frecuencia (46,2 %), y superó así lo encontrado por algunos autores nacionales. La búsqueda activa de esta enfermedad, asociada a la diabetes, que se realiza en este tipo de atención terciaria especializada, pudo contribuir a esta elevada frecuencia.
La no detección del monofilamento de 10 g y la ausencia de sensibilidad vibratoria, ambas técnicas de exploración neurológica validadas para el diagnóstico de la neuropatía, se relacionan con un mayor riesgo de lesión en los pies, así como la ausencia del reflejo rotuliano (p< 0,005). Se sabe que estos resultados son congruentes con los expuestos en la literatura, y que la afectación sensitiva puede implicar la sensibilidad superficial y la profunda.11-14,17,23-32 Para Mayfield y otros,22 el monofilamento es el mejor método para la pesquisa de neuropatía; pero existen otros autores, como Sörman y otros,20 que, tras un estudio con 236 personas diabéticas, sugieren que la realización del test para la exploración de la sensibilidad profunda, es más sensible que el test con monofilamento, si bien se utilizó en ese estudio como instrumento de medida para de la sensibilidad vibratoria el neurotensiómetro. Mediante el uso de este instrumento, también Coppini y otros35 encontraron que la utilización de este test era mejor frente a otros, como predictor de complicaciones a largo plazo en los pies de los pacientes diabéticos.
La alteración podálica más frecuente en la población diabética son los dedos en martillo —y aunque se menciona en toda la literatura consultada como una de las alteraciones podálicas que puede facilitar la aparición de lesiones ulcerosas en los pies sola o en conjunción con las alteraciones de la marcha— no se especifica en estos trabajos su frecuencia de aparición en las diferentes poblaciones, en las que aparece integrada dentro de las deformidades en su conjunto, por lo que no se le puede comparar por sí sola.10-37 Los trabajos de Rivero Fernández11 y Guzmán Cayado10 reportan 40,3 y 41,5 % respectivamente para las deformidades podálicas en general. La frecuencia encontrada en nuestro estudio (29,5 %) podrá servir de referencia a investigaciones posteriores. Estas cifras obtenidas en este trabajo son muy similares a las alcanzadas por Malgrange y otros,29 que, en un estudio de 664 sujetos diabéticos, detectaron la presencia de deformidades en 117 de ellos (21,1 %).
La hiperqueratosis plantar es la alteración dermatológica más frecuente en la población diabética estudiada, y se correlacionó de forma significativa con el incremento del riesgo en la estratificación en grados (p< 0,001). Esto coincide con lo reportado por González de la Torre y otros, así como otros autores,10-12,20,33-37 y los resultados, por tanto, eran esperados. A pesar de esto, la formación de callos en áreas de presión no fue frecuente en la muestra, lo cual pudo estar relacionado con el cuidado adecuado de los pies que tiene la mayoría de estos pacientes, en los cuales se constató una buena higiene general, así como el uso de calzado adecuado en la gran mayoría de los casos.
Las alteraciones de las uñas (onicomicosis, onicogrifosis y onicocriptosis) son frecuentes, así como la micosis interdigital, lo cual coincide también con la bibliografía consultada.11-14,17,23-25,27-37 Son alteraciones dermatológicas frecuentes en poblaciones diabéticas, y se relacionan con una mayor categoría del riesgo de sufrir una lesión ulcerosa en el futuro, ya que son lesiones preulcerosas, y pueden crear un terreno propicio de lesiones ulcerosas en los pies. La infección secundaria por gérmenes oportunistas, muchas veces, es expresión de alteraciones vasculares y/o neuropáticas que afectan los mecanismos naturales de defensa (leucocitos polimorfonucleares-quimiotaxis, fagocitosis y actividad bactericida-disminución en la producción de radicales superóxido y otras), del huésped contra las infecciones.1,34-37
Es conocido que el tiempo de evolución de la diabetes mellitus mayor de 10 años aumenta el riesgo de las complicaciones de esta enfermedad, que son mucho más frecuentes si se asocian otros factores de riesgo; como el mal control glucémico, que se relaciona con la precocidad de los trastornos microvasculares (entre estos la neuropatía), y macrovasculares, con sus respectivas repercusiones en la salud del pie, y el sobrepeso u obesidad, que incrementan el exceso de presión y deterioran la arquitectura del pie, además de que se relacionan con mayor frecuencia con otras enfermedades asociadas.34-37
Este estudio tiene limitaciones que afectan el alcance de sus resultados, y la más importante es que se realizó en un centro de nivel terciario, donde los pacientes, generalmente, acuden remitidos de sus áreas de salud, por descontrol metabólico en general y por complicaciones de la diabetes. Sin embargo, constituye el primer reporte completo sobre el estudio del pie de riesgo de acuerdo con las recomendaciones del documento del Consenso Internacional de Pie Diabético del año 2007, del Grupo Internacional de Trabajo sobre Pie Diabético de la IDF, ofrece una idea de la magnitud del problema en nuestra población, y permite identificar aquellos aspectos en los que sería oportuno profundizar para lograr una comprensión más acabada de este.
Se concluye que la población diabética estudiada presenta una elevada prevalencia de pie de riesgo. Existe un incremento de factores de riesgo de ulceración, entre los que se destacan, el tiempo de evolución de la diabetes, la neuropatía periférica de miembros inferiores, la enfermedad vascular periférica ligera, los dedos en martillo y la hiperqueratosis plantar.
El examen físico vascular y neurológico de los miembros inferiores es importante en la identificación y estratificación del riesgo. El descontrol glucémico, el IMC y el hábito de fumar no influyeron, a corto plazo, en la estratificación del pie de riesgo.
REFERENCIAS BIBLIOGRÁFICAS
1. International Consensus on the Diabetic Foot & Practical Guidelines on the Management and Prevention of the Diabetic Foot 2011 [homepage en Internet]; 2011 [citado 23 de agosto de 2011]. Disponible en: www.iwgdf.org
2. Colectivo de autores. Manual para la prevención, diagnóstico y tratamiento del pie diabético. Rev Cubana Ang Cir Vasc [serie en Internet]. 2009 [citado 26 de abril de 2012];10(1). Disponible en: http://bvs.sld.cu/revistas/ang/vol10_1_09/ang06109.htm
3. Sell JL, Domínguez IM. Guía práctica para el diagnóstico y tratamiento del síndrome del pie diabético. Rev Cubana Endocrinol. 2001;12(3):188-97.
4. Apelquis J, Bakker K, Van Houtum VH, Nabuurs-Franssen MH, Schaper NC. International consensus and practical guidelines on the management and the prevention of the diabetic foot. Diabetes Metab. 2000;16(1):84-92.
5. Flores-Le Roux JA, Comin J, Pedro-Botet J. Seven year mortality in heart failure patients with undiagnosed diabetes: an observational study. Cardiovasc Diabetol. 2011;10:39.
6. Olson C. Diagnosis and management of diabetes mellitus. Washington DC: Library of Congress Cataloquiq in Publication; 1987. p. 1963-2009.
7. Roglic G, Unwin N. Mortality attributable to diabetes: estimates for the year 2010. Diabetes Res Clin Pract. 2010;87(1):15-9.
8. Gallardo Pérez UJ, Zangronis Ruano L, Chirino Carreño N, Mendoza Vélez L. Conocimientos y conductas de los pacientes con diabetes mellitus sobre el pie diabético. Rev Cubana Med Gen Integr [serie en Internet]. 2008 [citado 2 de julio de 2014];24(1). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0864-21252008000100007&lng=es
9. Katsilambros N, Dounis E, Tsapogas P, Tentolouris N. Atlas of the Diabetic Foot. West Sussex, England: John Wiley & Sons Ltd.; 2003. p. 23-40.
10. Guzmán Cayado M, Barreto Cruz T, Casanueva Cabeza MF, Pérez Chil JC. Algunos factores clínicos de riesgo de amputación en un grupo de diabéticos del municipio Artemisa. Rev Cubana Invest Bioméd [serie en Internet]. 2006 [citado 2 de julio de 2014];25(1). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0864-03002006000100008&lng=es
11. Rivero Fernández F, Vejerano García P, González González F. Clasificación actualizada de los factores de riesgo del pie diabético. Archivo Médico de Camagüey. 2005;9(1):1025-255.
12. Rivero Fernández F, Expósito Martín T, Rodríguez Alonso ME, Lazo Díaz I. Frecuencia de Amputaciones por Pie Diabético En Un Área De Salud. Archivo Médico de Camagüey. 2005;9(2):1025-55.
13. Rivero Fernández F. Resultados de un modelo de atención preventiva del pie diabético en la comunidad. Rev Cubana Ang Cir Vasc [serie en Internet]. 2006 [citado 2 de julio de 2014];7. Disponible en: http://bvs.sld.cu/revistas/ang/vol7_1_06/ang01106.htm
14. Rivero Fernández F, Conde Pérez P, Rivero Fenández T, González Moya I. Los factores de riesgo del pie diabético. Archivo Médico de Camagüey. 2000;4(2):1025.
15. Baker K, Apelqvist J, Schaper NC. Practical guidelines on the management and prevention of the diabetic foot 2011. Diabetes Metab Res Rev. 2012;28(1):225-31.
16. Labrado Berea GC, Marrero Riverón LO, García Estrada EM, Remón Dávila XJ, Roché Egües HE, Guzmán Vázquez M, et al. Influencia de la corrección del metatarso primo varo en la cirugía del hallux valgus. Rev Cubana Ortop Traumatol. 2003;17(1-2):57-61.
17. Andersen H, Gadeberg PC, Brock B, Jakobsen J. Muscular atrophy in diabetic neuropathy: a stereological magnetic resonance imaging study. Diabetología. 1997;1:39.
18. Guzmán M. El Pie Diabético. Hospital “Ciro Redondo García”. La Habana, Cuba, 1999. Rev Cubana Invest Biomed. 1999;18(3):231-5.
19. Minsap. Cuba. Anuario estadístico de salud; 2010. La Habana, abril 2011.
20. Sörman E, Edwall LL. Examination of peripheral sensibility. Vibration test is more sensitive than monofilament test. Lakartidmingen. 2002;99:1339-40.
21. Bus SC, Yang QX, Wang JH, Smith MB, Wunderlich R, Cavanagh PR. Intrinsic Muscle atrophy and toe deformity in the diabetic neuropathic foot. A magnetic resonance imaging study. Diabetes Care. 2003 Jun;26(6):1945-6.
22. Mayfield JA, Sugarman JR. The use of the Semmes-Weinstein monofilament and other threshold tests for preventing foot ulceration and amputation in persons with diabetes. J Fam Pract. 2001;50:373-4.
23. Real JT, González R. Valoración clínica del riesgo de lesión en el pie diabético. Av Diabetol. 2006;22:32-8.
24. Lázaro Martínez JL. Determinación de las características biomecánicas del paciente diabético con y sin neuropatía. Reduca (Enfermería, Fisioterapia y Podología). Universidad Complutense de Madrid. Escuela de Enfermería, Fisioterapia y Podología. 2009;1(2):451-64.
25. Llanio NR, Perdomo GG, Soler AE. Examen físico particular del sistema nervioso. Taxia, praxia, motilidad, tono y trofismo, reflectividad, sensibilidad. En: Propedéutica clínica y semiología médica. Tomo 1 [libro en Internet]. La Habana: Editorial Ciencias Médicas; 2003 [citado 2 de julio de 2014]. Disponible en: http://bvs.sld.cu/libros_texto/propedeuticatomo1/cap07.htm
26. Wilbourn AJ. Nerve conduction studies. Types, components, abnormalities, and value in localization. Neurol Clin. 2002;20(2):305-38.
27. Scarsella C, Després JP. Tratamiento de la obesidad: necesidad de centrar la atención en los pacientes de alto riesgo caracterizados por la obesidad abdominal. Cad Saúde Pública. 2003;19(Supl.1):7-19.
28. Erdemir ML, Viveiros JS, Cavanagh PR. An inverse finite-element model of heel-pad indentation. Journal of Biomechanics. 2006;39:1279-86.
29. Malgrange D, Richard JL, Leymarie F. Screening diabetic patients at risk for foot ulceration. A multi-centre hospital-based study in France. Diabetes Metab. 2003;29:261-8.
30. Nube VL, Molyneaux L, Yue DK. Biomechanical risk factors associated with neurophatic ulceration of the hallux in people with diabetes mellitus. J Am Podiatr Med Assoc. 2006;96(3):189-97.
31. Ledoux WR, Shofer JB, Smith DG, Sullivan K, Hayes SG, Assal M, et al. Relationship between foot type, foot deformity, and ulcer occurrence in the highrisk diabetic foot. J Rehabil Res Dev. 2005;42(5):665-72.
32. Van Shie CHM, Vermigli C, Carrington AL, Boulton A. Muscle weackness and foot deformities in diabetes. Relationship to neuropathy and foot ulceration in Caucasian diabetic men. Diabetes Care. 2004;27(7):1668-73.
33. Boulton AJ. The importance of abnormal foot pressures in early diabetic neuropathy. Diabetic Medicine. 1987;4:225-8.
34. Rich J, Veves A. Foorfoot and rear foot plantar pressures in diabetic patients: correlation to foot ulceration. Wounds. 2000;12:82-7.
35. Coppini DV, Young PJ, Weng C, Macleod AF, Sönksen PH. Outcome on diabetic foot complications in relation to clinical examination and quantitative sensory testing: a case-control study. Diabet Med. 1998;15:765-71.
36. Martínez Vélez F. Estudio sobre el estado de los pies de los diabéticos en Atención Primaria. Revista Española de Podología. 2004;XV:6-12.
37. IDF. Diabetes Atlas [homepage en Internet]; 5th edition, 2011 [citado 23 de enero de 2012]. Disponible en: www.idf.org/diabetesatlas
Recibido: 2 de agosto de 2014.
Aprobado: 7 de noviembre de 2014.
Eduardo Álvarez Seijas. Centro de Atención al Diabético de La Habana (CAD). Calle 17 No. 510, Vedado, municipio Plaza de la Revolución. La Habana, Cuba. Correo electrónico: edualvarez@infomed.sld.cu