INTRODUCCIÓN
La salud bucodental tiene un papel importante en la salud en general y está determinada por una relación compleja entre los factores genéticos y ambientales; aunque a esta asociación no se le ha dado toda la importancia requerida y de alguna manera ha sido subvalorada. 1,2,3,4
La salud bucal tiene implicaciones sistémicas multiorgánicas potenciales, que van desde la resistencia a la insulina debido a una enfermedad periodontal, hasta complicaciones sistémicas complejas que involucran el sistema cardiovascular, la diabetes mellitus, las enfermedades pulmonares, las enfermedades cerebrovasculares, las complicaciones obstétricas, cáncer o las enfermedades neurodegenerativas. 5,6,7,8,9,10,11 Por tanto, la Estomatología debe integrarse más a los servicios de atención primaria y estar más centrada en la promoción y el mantenimiento de la salud bucal. 12,13,14 Además, en la atención secundaria y terciaria se debe prestar más atención al cuidado de la salud bucal de los pacientes hospitalizados y ambulatorios. 8,15,16
La Organización Mundial de la Salud considera que las afecciones bucales son importantes problemas de salud pública. Muchas personas en el mundo sufren de enfermedades bucales lo cual trae consigo disminución de la calidad de vida; estas enfermedades constituyen importantes problemas de salud pública. 17,18
Por otra parte, muchas enfermedades sistémicas como la diabetes mellitus también representan importante carga para los servicios sanitarios de salud por sus elevadas tasas de morbilidad y mortalidad. 19,20
Por la alta frecuencia de las enfermedades bucales y sistémicas y la importancia del vínculo entre ambas, en esta revisión se analizarán sus principales vínculos. Se aclara que es un tema en constante desarrollo y sujeto a controversias; aquí se destacarán los aspectos comprobados de consenso general.
DESARROLLO
Metodología
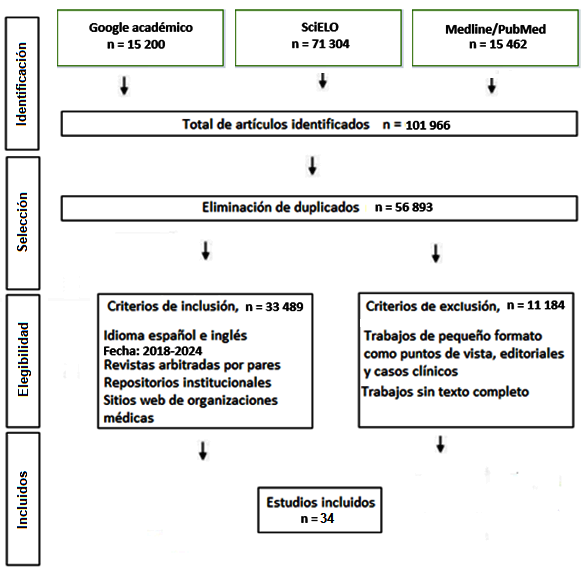
Con los descriptores de MeSH como “salud bucal”, “salud general”, “enfermedades sistémicas” y “enfermedades periodontales”, se buscaron artículos presentes en las bases de datos de Google Académico, SciELO, Medline/PubMed y Scopus. Los criterios de selección fueron: que estuvieran escritos en español o inglés a texto completo, en revistas arbitradas, que fueran artículos originales, ensayos clínicos, revisiones narrativas, revisiones sistemáticas y metaanálisis, además que fueran de los años 2018-2024; se excluyeron artículos de pequeño formato como resúmenes, cartas al editor y casos clínicos.
Cada autor revisó por separado la bibliografía en las bases de datos anteriores y propuso 100 artículos en un taller virtual donde se seleccionaron por mayoría simple los trabajos referenciados. En la figura 1 se presenta un flujograma de búsqueda de información.
Consideraciones de los autores de esta revisión
- Aunque existen evidencias claras del papel de la salud bucal en la salud general, es un tema sujeto a debate científico.
- Todavía persisten dudas sobre los mecanismos precisos que vinculan la cavidad bucal y la salud general, aunque la mayoría de los autores lo asocian a la inflamación crónica de bajo grado y al estrés oxidativo.
- Los pacientes desnutridos e inmunodeprimidos son más propensos a las formas más graves de las enfermedades bucodentales y sistémicas debido principalmente a un deterioro de la respuesta inmune celular y humoral.
- Los autores consideran que no se le presta toda la atención requerida al cuidado de la higiene y salud bucales en pacientes con enfermedades sistémicas o graves por razones comprensibles de atención de parámetros vitales y de supervivencia en estos pacientes.
Mecanismos vinculantes
Los mecanismos principales que relacionan las enfermedades bucales con las sistémicas son la inflamación crónica y el estrés oxidativo. 1,21 Durante la inflamación crónica se liberan grandes cantidades de mediadores químicos llamados citoquinas y en el estrés oxidativo se dañan moléculas importantes como proteínas, enzimas y ácidos nucleicos.
Durante la enfermedad periodontal y la caries, los tejidos periodontales afectados y las bacterias patógenas liberan grandes cantidades de citoquinas proinflamatorias, que pasan a la sangre y afectan a todo el organismo; 9,22,23 estas citocinas liberadas por la cavidad bucal aumentan la inflamación crónica que acompaña a las enfermedades generales y agravan sus síntomas.
Las enfermedades bucales tienen un impacto considerable en la función masticatoria, que es un primer paso crítico en el procesamiento de alimentos para la obtención de nutrientes. 24
Las funciones neurocognitivas y la dentición intactas son esenciales en la masticación para lograr movimientos coordinados de los dientes y la lengua e impulsar el material alimenticio para la ingestión y la absorción de nutrientes. 24 La desnutrición compromete el sistema inmunitario y favorece las infecciones bucales y generales.
A continuación, se tratarán las enfermedades periodontales como ejemplo de enfermedades bucales y la diabetes mellitus como ejemplo de enfermedad sistémica, al final se describirá el grupo poblacional más afectado de ambas enfermedades: los adultos mayores.
Enfermedades periodontales
Las enfermedades periodontales afectan los tejidos de protección y soporte del diente, entre las que se destacan la gingivitis crónica cuando es superficial y periodontitis cuando provoca la destrucción de los tejidos de soporte o inserción del diente y eventualmente su caída. 5,25,26
Las enfermedades periodontales podrían tener efectos sistémicos graves a través de la diseminación sanguínea de bacterias patógenas y también a través del papel negativo de la inflamación. La enfermedad periodontal afecta negativamente a todo el cuerpo y tiene una estrecha correlación con la diabetes y otras enfermedades sistémicas. 5
La periodontitis también podría ser un signo inicial de patología diabética, ya que la prevalencia de periodontitis en sujetos diabéticos es el doble o el triple en comparación con sujetos no diabéticos. La enfermedad periodontal también afecta el control de la diabetes. 26 Los pacientes que padecen periodontitis y diabetes simultáneamente están expuestos a desarrollar complicaciones de enfermedades cardiovasculares, renales y retinopatías. 27
Por otro lado, el estado hiperactivo de los macrófagos inducido por la infección de origen periodontal aumenta la respuesta inmune y la liberación de radicales libres, que contribuyen a destruir las células beta del páncreas. 28 La enfermedad periodontal también se asocia con enfermedades cardiovasculares, incluida la cardiopatía coronaria, la arteriopatía periférica y el accidente cerebrovascular isquémico. 29
Diabetes mellitus
La hiperglucemia aumenta los niveles de varias citoquinas y mediadores en la saliva y el líquido crevicular gingival, el estrés oxidativo en los tejidos periodontales y la formación de productos finales de glicación avanzada (AGE). La interacción AGE-RAGE (receptor AGE) conduce a la respuesta inflamatoria exagerada y la destrucción del tejido periodontal observada en la diabetes, asimismo, la periodontitis promueve el estrés oxidativo eleva los niveles séricos de reactantes de fase aguda. 26
La evidencia actual sugiere que el tratamiento periodontal puede mejorar el control de la glucosa en sangre, aunque esta evidencia a menudo se considera de baja calidad debido a la heterogeneidad de los estudios y al pequeño tamaño de la muestra. 26
Teniendo en cuenta el impacto de la enfermedad periodontal en la diabetes y los beneficios de las buenas prácticas de salud bucal para minimizar el riesgo de enfermedad periodontal, es importante que las personas con diabetes estén motivadas para participar en buenos comportamientos de higiene bucal. 26
Adultos mayores
La mala salud bucal afecta la calidad de vida y la salud general de las personas mayores; 30 causa dolor y desfiguración, además está relacionada con la mala nutrición, la diabetes, las enfermedades cardiovasculares, las enfermedades respiratorias y la mortalidad. 30,31,32
Las enfermedades bucodentales, como la caries y la periodontitis, pueden conducir a la pérdida de dientes y, posiblemente, causar un deterioro funcional, por ejemplo, en lo que respecta a la masticación y la estética, lo que podría afectar en último caso a la calidad de vida relacionada con la salud bucodental y la capacidad de masticación en personas de edad avanzada; 2) generalmente, las personas mayores tienen hábitos de higiene bucal deficiente. 33 En comparación con las personas mayores no institucionalizadas, las personas frágiles tienen niveles inferiores de prácticas de autocuidado, higiene bucal y utilización de los servicios de salud bucodental. 1
Aunque se asocia un mal estado de salud bucal con riesgo de desnutrición tanto en ancianos autónomos como dependientes, muy pocos consideran al anciano frágil. 34 Sin embargo, la identificación de los ancianos frágiles es uno de los principales problemas de la geriatría. 34 En esta etapa las estrategias preventivas son más eficaces.
En la tabla 1 se resumen algunas evidencias entre la salud bucal y sistémica.
Tabla 1 Evidencias de relación entre salud bucal y enfermedades sistémicas.
| Autores/Métodos | Resultados |
|---|---|
| Guo Z, et al. 10) Se buscaron en las bases de datos |
La EP aumenta el riesgo de cáncer prostático en 1.40 veces (RR: 1.40; IC95 %: 1.16-1.70; P=0.001). El riesgo de desarrollar cáncer de próstata no fue significativo en los pacientes con terapia periodontal (RR: 1.22; IC95 %: 0.86-1.73; P=0.272). Los análisis estratificados de subgrupos también fueron significativos. Estos hallazgos fueron robustos según los análisis de sensibilidad. |
| Tran TD, et al. 2) Se examinó la capacidad de predicción de salud bucal a salud general y viceversa en un registro belga de 8359 adultos >65 años atendidos en sus hogares. Se recopiló la información demográfica y clínica, incluidos tres indicadores binarios de salud bucal y cuatro indicadores ordinales de salud general. Los participantes se registraron al inicio del estudio y cada seis meses. Se generalizó un modelo vectorial autorregresivo a respuestas ordinales. | Los individuos que tenían una salud bucal más pobre tenían un mayor riesgo de sufrir un estado de salud general deficiente. Los porcentajes de predicción correcta o cercana para los indicadores de salud general a partir de indicadores de salud bucal son altos, alrededor del 80 % para todos los indicadores de salud general. Además, tener un estado pobre de salud bucal también fue predictivo de un estado pobre de salud general en las siguientes evaluaciones. |
| Czesnikiewicz-Guzik M, et al. 27) Análisis de aleatorización mendeliana de dos muestras en |
Una relación significativa entre los SNP vinculados a la periodontitis y los fenotipos de PA. Pacientes hipertensos con periodontitis moderada/grave fueron asignados aleatoriamente a un tratamiento periodontal intensivo (TPI; raspado sub y supragingival/clorhexidina; n = 50) o tratamiento periodontal de control (TPC; raspado supragingival; n = 51) con una media de PA sistólica de 24 h (PAS) como resultado primario. El TPI mejoró el estado periodontal a los 2 meses, en comparación con el TPC y redujo la PAS media (DM: 11.1 mmHg; IC95 %: 6.5-15.8). |
| Zeng LN, et al. 7) Este metaanálisis comparó sistemáticamente la salud bucal entre pacientes con accidente cerebrovascular y controles. Dos autores realizaron búsquedas independientes en las bases de datos electrónicas de |
En comparación con los controles, los pacientes con accidente cerebrovascular tenían peor salud oral: tenían más caries dental (5 estudios; DM: 2.89, IC95 %: 0.91-4.88), pero menos puntajes de dientes restantes (6 estudios; DM: -2.93, IC95 %: -3.91, -1.95). Tanto el índice de placa (3 estudios; DM: 0.21, IC95 %: 0.14-0.28) como las puntuaciones del índice gingival (4 estudios; DM: 0.22, IC95 %: 0.14-0.30) fueron mayores en los pacientes con accidente cerebrovascular, lo que indica un peor estado periodontal. En resumen, los pacientes con accidente cerebrovascular tenían un peor estado de salud bucal. |
| Ní Chróinín D, et al. 15 Investigar el estado de salud bucal y las anomalías en adultos mayores ingresados de forma aguda en el hospital y explorar la asociación con comorbilidades médicas comunes. Estudio transversal en personas ≥ 70 años (edad media 84.4, 61.4 % mujeres) admitidas en un servicio geriátrico durante 3 meses (n = 202). La evaluación se realizó con la herramienta de evaluación de la salud bucal (OHAT) (rango 0-2.2 = peor) para labios, lengua, encías y tejidos blandos, saliva, dientes, dentaduras postizas, limpieza bucal y dolor dental. | En el análisis univariado, el tercil más alto (más pobre) de OHAT asoció con demencia (OR: 2.41, IC95 %: 1.13-5.12), insuficiencia renal moderada/grave (tasa de filtración glomerular estimada <30 ml/min/1.73 m2 al alta (OR: 5.52, IC95 %: 1.54-19.69), carga reciente de medicamentos anticolinérgicos (P = 0.02) y pH bucal bajo (P = 0.05). En el análisis multivariante ajustado por el pH bucal y la medicación anticolinérgica, demencia (OR: 2.29, P = 0.02) e insuficiencia renal moderada-grave (OR: 5.64, P = 0.00) se asociaron de forma independiente con el tercil más alto de OHAT. El índice de comorbilidad de Charlson se asoció con OHAT en el análisis univariante (rho de Spearman = 0.19) |
| Zhao T, et al. 16) Se buscó en las bases de datos: Registro de ensayos de Cochrane Oral Health, Cochrane, |
La evidencia de certeza moderada de 13 ECA (1206 participantes, 92 % adultos) muestra que el enjuague bucal o el gel de CHX reduce la incidencia de NAV en comparación con el placebo o la atención habitual del 26 % a 18 % (RR: 0.67; IC95 %: 0.47-0.97). No hubo diferencia entre las intervenciones para los resultados de mortalidad (RR: 1.03, IC95 %: 0.80-1.33; evidencia de certeza moderada), duración de la ventilación mecánica (DM: ‐1.10 días, IC95 %: ‐3.20-1.00 días; certeza muy baja) o duración de estancia en la unidad de cuidados intensivos (UCI) (DM: ‐0.89 días, IC95 %: ‐3.59 a 1.82 días; certeza baja). El cepillado de dientes reduce la incidencia de NAV (RR: 0.61; IC95 %: 0.41-0.91; evidencia de certeza baja) en comparación con grupo sin cepillado. También el cepillado reduce la estancia en la UCI (DM: ‐1.89 días, IC95 %: ‐3.52 - ‐0.27 días; certeza muy baja). |
| Téllez-Girón Valdez A, et al. 6) Se realizó un estudio de casos y controles con 105 puérperas (31 casos - 74 controles) en hospital de México. Los casos fueron los partos prematuros con bajo peso al nacer. Las variables independientes fueron: gingivitis; periodontitis, CPOD, número de dientes cariados con exposición pulpar y/o lesión endodóntica, edad materna, escolaridad, alcoholismo, tabaquismo, número de gestaciones y sexo. El análisis estadístico se realizó en Stata 14.0 mediante un modelo de regresión logística. | En el análisis bivariado, se observaron diferencias significativas a través de las diferentes categorías de presencia de gingivitis (p<0.01) y periodontitis (p<0.001), además de una relación dosis-respuesta (p<0.01). En el modelo multivariado, la periodontitis leve (OR: 24.17) y moderada/severa (OR: 126.29) se asoció (p<0.001) con los partos prematuros con bajo peso al nacer. Los valores de sensibilidad (80.65 %), especificidad (93.24 %), valor predictivo positivo (83.33 %) y valor predictivo negativo (92.00 %), y el porcentaje de correctamente clasificados (89.52 %), fueron adecuados en el modelo. El área bajo la curva ROC fue de 0.8895. |
| Lazureanu PC, et al. 29) El estudio evalúa la calidad de vida de los pacientes con ECV y EP desde el punto de vista de la salud bucodental utilizando una versión del cuestionario |
De los 147 pacientes con ECV, el 77.5 % presentaba EP. La presencia de EP se asoció con una menor calidad de vida relacionada con la salud bucal (p < 0.001) y con una mayor puntuación OHIP-14 en los pacientes con ECV (18.67 ± 8.17, p < 0.001). No se observaron diferencias significativas en cuanto al sexo y la procedencia de los pacientes; sin embargo, la edad, el índice de masa corporal y una higiene bucal inadecuada se asociaron fuertemente con la calidad de vida. |
| Kotronia E, et al. 31 Se examinó la relación entre los problemas de salud bucodental y la mortalidad multicausal, ECV y enfermedades respiratorias en personas mayores. Se utilizaron datos de cohortes del |
En el BRHS, la pérdida de dientes se asoció con la mortalidad por todas las causas (OR: 1.59; IC95 %: 1.09-2.31). En el estudio HABC, la pérdida de dientes, la sequedad bucal y tener ≥ 3 problemas bucales se asociaron con la mortalidad por todas las causas; la EP se asoció con un aumento de la mortalidad por ECV (OR: 1.49; IC95 %: 1.01-2.20); la pérdida de dientes y la acumulación de problemas bucales se asociaron con una elevada mortalidad respiratoria (pérdida de dientes, cociente de tiempos = 0.73; IC95 %: 0.54-0.98). Una mala salud bucodental está asociada a la mortalidad. |
| Schwarz C, et al. 32 El estudio efectuado en el Hospital Municipal de Urgencias, Rumanía. Las correlaciones bivariadas se realizaron con la Rho de Spearman y SPPS. Para evaluar la importancia del tabaquismo en la gravedad de periodontitis, se utilizó ANOVA y el análisis post hoc Hochberg GT2. Para las variables nominales se empleó la prueba de chi-cuadrado. | Existe una asociación positiva entre la frecuencia de enfermedad sistémica y la gravedad de periodontitis. El análisis post hoc Hochberg GT2 indica que el grupo de no fumadores presenta una gravedad diagnóstica estadísticamente significativa menor (DM: -0.81, p = 0.01), con un tamaño del efecto fuerte (d de Cohen = 0.73). Los hallazgos indican una asociación entre las enfermedades bucales y enfermedades sistémicas. El impacto de la EP en la calidad de vida es significativo. |
| Han SJ, et al. 19) Este estudio transversal de ámbito nacional evaluó a 3495 pacientes de edad ≥40 años con ECV, con diabetes mellitus (n = 847) y sin diabetes (n = 2648). Los dos grupos se compararon mediante la prueba de Chi-cuadrado y la prueba t. Se realizó regresión logística para identificar las asociaciones entre la diabetes mellitus y estado de salud bucodental. | La prevalencia de periodontitis (54.3 % vs 43.2 %) y <20 dientes remanentes (30.9 % vs 22.8 %) fue significativamente mayor en el grupo con diabetes mellitus que en el grupo sin diabetes. En el análisis de regresión multivariante, la incidencia de periodontitis fue 1.4 veces mayor en el grupo de diabetes mellitus tras ajustar factores de confusión; sin embargo, el número de dientes remanentes y la caries activa no se asociaron con diabetes. |
| Badewy R, et al. 3 Se determinaron los impactos relacionados con la salud de la mala salud bucal entre las personas mayores que viven en la comunidad. Utilizando términos MeSH y palabras clave como personas mayores, salud general, geriatría, se realizaron búsquedas en 3 bases de datos electrónicas: |
Estos estudios se clasificaron en 16 resultados de salud general, siendo la mortalidad (24 %, n = 34) y los trastornos de salud mental (21 %, n = 30) los resultados más comunes relacionados con una mala salud bucal. El 90 % de los estudios informaron que la mala salud bucal en personas mayores aumenta el riesgo de malos resultados de salud general. Mejorar el acceso a los servicios de atención de salud bucal para las personas mayores ayuda no solo a reducir la carga de enfermedades bucales, sino a abordar la morbilidad y mortalidad por una mala salud bucal. |
| Botelho J, et al. 20 Este metaanálisis evalúa la asociación entre la salud bucal y la salud sistémica (registrada en PROSPERO, ID: CRD42022300740). Una búsqueda de revisiones sistemáticas proporcionó estimaciones sobre la asociación de las enfermedades bucales con las ENT. Se encontró que la solidez general de la evidencia era desfavorable y con inconsistencias metodológicas. | Las personas con ENT tienen una mayor prevalencia de enfermedades bucales. En cuanto a la relación inversa, las evidencias señalan a las ENT como supuestos factores de riesgo de enfermedades bucales. Veintiocho ENT estaban asociadas con enfermedades bucales: cinco tipos de cáncer, diabetes mellitus, ECV, depresión, afecciones neurodegenerativas, enfermedades reumáticas, enfermedad inflamatoria intestinal, |
| Aoki J, et al. 4 Este estudio transversal analizó datos de encuesta nacional en Japón con datos sobre acontecimientos vitales estresantes, problemas de salud bucal que son dolor de muelas, inflamación/sangrado de las encías y dificultad para masticar, y covariables. Las covariables eran sexo, edad y tratamiento de enfermedad. Se utilizó la regresión logística para estimar la asociación entre eventos vitales estresantes y problemas de salud bucal. Se estimó los efectos causales del tratamiento del estrés utilizando el método de ponderación de probabilidad inversa aumentada (AIPW). | Entre los 274 881 sujetos, 152 850 hombres (55.6 %) con una edad media de 47.0 años, el 4.0 % informó problemas de salud bucal, con una prevalencia del 2.1 % entre aquellos sin estrés. La prevalencia aumentó con el estrés, alcanzando el 15.4 % para aquellos con la puntuación máxima de estrés. El OR ajustado de este grupo en comparación con aquellos sin estrés fue de 9.2 (IC95 %: 8.2-10.3). La prevalencia de problemas de salud bucal según el AIPW fue 2.2 % (IC95 % :1-2.3 %) para aquellos sin estrés y del 14.4 % (IC95 %: 12.1-16.7 %) para las puntuaciones máximas de estrés. Hubo una asociación dosis-respuesta entre acontecimientos estresantes y problemas de salud bucal. |
| Leyenda: Intervalos de confianza del 95 %=IC95 %; riesgo relativo=RR; odds ratio=OR; enfermedad periodontal = EP; diferencia de medias=DM; ensayos clínicos aleatorios=ECA; enfermedades crónicas no trasmisibles = ENT; neumonía asociada al ventilador=NAV; CPOD=índice de dientes cariados, perdidos y obturados; enfermedades cardiovasculares=ECV |
CONCLUSIONES
Las secuelas perjudiciales de una deficiente salud bucal se extienden mucho más allá de la boca, ya que cada vez hay más evidencias que vinculan enfermedades bucales con diversas enfermedades sistémicas, como trastornos cardiovasculares, metabólicos, inflamatorios, problemas de salud mental y aumento de la mortalidad.
Los mecanismos que vinculan las enfermedades bucales con las enfermedades sistémicas son principalmente la inflamación crónica y el estrés oxidativo mediante la liberación excesiva de citoquinas proinflamatorias y el daño de los radicales libres sobre moléculas importantes para el almacenamiento, transferencia y expresión de la información genética.