Introducción
Las enfermedades vasculares periféricas (EVP) son un conjunto de enfermedades que afectan el sistema circulatorio de los miembros y del territorio esplácnico, entre las que se encuentran las venosas, las arteriales, la arterial periférica de los miembros inferiores (EAP), la angiopatía diabética, las linfáticas y las anomalías vasculares.1
Se plantea que entre el 70 % y el 80 % de los pacientes con EVP resultan asintomáticos, por lo que existe una subestimación de sus tasas de prevalencia e incidencia. No obstante, se ha publicado que en la población general oscila entre 12 % y 14 %, y puede alcanzar el 20 % en los mayores de 70 años; mientras que la tasa de mortalidad ajustada por edad es de 0,7 por cada 100 000 personas.2,3 Existe el consenso de que el inicio de las EVP está asociado a los factores de riesgo aterosclerótico. Estos, junto con otras comorbilidades, aceleran su progresión y dan lugar a la aparición de los síntomas clínicos.4,5,6,7,8
En Cuba se publicó en 2019 que la tasa de muerte por enfermedades de las arterias, las arteriolas y los vasos capilares fue de 24,9 por 100 000 habitantes, cifra ligeramente superior en los hombres que en las mujeres (26,5 vs. 23,3).9 En años anteriores se había constatado una mayor carga por muertes prematuras por los aneurismas de la aorta abdominal (AAA) y la angiopatía diabética, por lo que esta última ha ocupado el tercer lugar en la población.10,11
Se conoce que la enfermedad tromboembólica venosa contempla dos componentes esenciales: la trombosis venosa profunda (TVP) y el tromboembolismo pulmonar (TEP). Una vez que se supera la etapa aguda, viene el síndrome postrombótico, que afecta al 50 % de los pacientes que tuvieron una TVP. El TEP constituye causa importante de mortalidad hospitalaria debido a la dificultad para un diagnóstico precoz. Se sabe que la mayoría de las muertes se producen durante las primeras horas del diagnóstico; la mortalidad oscila entre 6 % y 10 % en el caso de los pacientes que sobreviven y se tratan, pero puede llegar hasta 25 % y 30 % en los no diagnosticados ni tratados.12,13
La macroangiopatía diabética es la complicación vascular que afecta a la población diabética, que se diferencia de la aterosclerosis del no diabético por resultar más grave; aparecer en edades más tempranas; y tener desarrollo centrípeto, características radiológicas, hemodinámicas y bioquímicas diferentes, menor probabilidad de revascularización, mayor proporción de amputaciones y una mayor mortalidad.14,15
Entre el 12 % y el 20 % de los pacientes con EAP presentan diabetes -el 25 % de estos ya tiene una obstrucción en las arterias de la pierna y el 90 % compromiso de las arterias plantares.16
Los AAA resultan asintomáticos y más frecuentes en los hombres que en las mujeres (8 % vs. 1,5 %), y aumentan con la edad. La falta de un diagnóstico diferencial oportuno, su rotura o la realización de una intervención quirúrgica de urgencia pueden llevar al paciente a la muerte, sobre todo si se trata de adultos mayores.10,11,17,18
La enfermedad carotídea constituye una de las tres principales causas de muerte, y la primera de discapacidad e invalidez. Alrededor de 15 millones de personas en el mundo sufren de un ictus cada año, de los cuales muere aproximadamente un tercio, lo que representa el 10 % de todas los decesos que se producen en el planeta.2,19 La Organización Mundial de la Salud (OMS) en sus estadísticas de salud señaló que, para el término de 2030, los años potencialmente perdidos por esta enfermedad alcancen 61 millones.20
Por lo anterior fue objetivo del estudio caracterizar a los pacientes con enfermedades vasculares periféricas fallecidos en un período de cuatro años.
Métodos
Se realizó un estudio descriptivo, ambispectivo y analítico en 171 historias clínicas de los pacientes hospitalizados por EVP, que fallecieron entre enero de 2015 y diciembre de 2018 en los servicios de arteriología, angiopatía diabética y flebolinfología del Instituto Nacional de Angiología y Cirugía Vascular.
Se revisaron las historias clínicas y se extrajeron de ellas: la edad, el sexo, los factores de riesgo aterosclerótico -tabaquismo, hipertensión arterial (HTA), diabetes mellitus (DM), dislipidemia y obesidad-,4,5,6,7,8 el tipo de DM (de tipo 1 o tipo 2), el grado de control glucémico (HbA1c), el diagnóstico al ingreso, el tipo de EVP y el número de estas presentes en el mismo paciente, el tipo de cirugía revascularizadora, el nivel de amputación en diabéticos y no diabéticos, las complicaciones clínicas posoperatorias y las causas directas de muerte.
La edad se estratificó en cuatro grupos de edades: 50-59, 60-69, 70-79, y entre 80 y más años.
Las EVP que se tuvieron en cuenta para diabéticos y no diabéticos fueron: la EAP de los miembros inferiores, la enfermedad carotídea, los aneurismas, la insuficiencia arterial crónica, la angiopatía diabética -microangiopatía (retinopatía y nefropatía), macroangiopatía de los miembros inferiores, pie diabético (mal perforante plantar, úlcera del pie diabético y flemón difuso) y neuropatía diabética-, la enfermedad venosa (várices, úlceras, síndrome posflebítico, TVP y tromboembolismo pulmonar), la enfermedad linfática (linfangitis y linfedema) y las anomalías vasculares (hemangioma, angiodisplasia y tumor vascular).
Se tomaron de los antecedentes patológicos personales los factores de riesgo ateroscleróticos: HTA (tensión arterial mayor o igual que 140/90 mmHg), obesidad (índice de masa corporal mayor de 25 kg/m2), DM, tabaquismo e hiperlipemia -(colesterol total) mayor o igual que 5,2 mmol/L; (triglicéridos) mayor o igual que 1,7 mmol/L; o ambas alteraciones.
Se consideró al paciente como descompensado cuando los valores de la hemoglobina glucosilada (HbA1c) fueran superiores a 8,6 %.
Los procederes quirúrgicos recogidos resultaron: la cirugía revascularizadora derivativa de los sectores aórtico-ilíaco, ilio-femoral, fémoro-poplíteo y la endarterectomía.
Se especificó el nivel de amputación en infra- o supracondílea, y la extremidad donde esta se realizó (miembro inferior izquierdo, derecho o bilateral).
Las complicaciones clínicas posoperatorias fueron: infarto agudo de miocardio, anemia aguda, shock hipovolémico, infección o sepsis, bronconeumonía bacteriana, TEP, insuficiencia renal aguda, arritmias cardíacas, isquemia arterial aguda, desequilibrio hidromineral y ácido-básico; y las causas directas de muertes: infarto agudo de miocardio, insuficiencia renal aguda, bronconeumonía, shock séptico, fallo multiórgano, arritmias cardíacas, TEP, accidente vascular encefálico y otras.
Se confeccionó una base de datos en el programa Microsoft Excel y la información se procesó con el Statistical Package for the Social Sciencies (SPSS) versión 21.0. Las variables cuantitativas se resumieron en media y desviación estándar, y las cualitativas en frecuencias absolutas y relativas. Se calculó la tasa de prevalencia de fallecidos total y por años, por cada 1000 de estos.
Se utilizaron la prueba Chi cuadrado y la de regresión logística múltiple para precisar la asociación de las variables con las causas directas de muerte; esta última se fijó como variable independiente. Se trabajó con un 95 % de confiabilidad (α = 0,05).
Resultados
Se constató que la edad promedio fue 74,3 ± 10,5 años. Si bien más del 90 % de las muertes ocurrió en los mayores de 60 años, la frecuencia más elevada (34,5 %) se observó en el grupo de edades entre 70 y 79 años. Se encontró mayor proporción de hombres que de mujeres (54,3 % vs. 42,7 %).
El 42,7 % de los diabéticos (n = 73) falleció y, de ellos, 57,5 % (n = 42) estaban descompensados; el 39,8 % (n = 68) correspondió a los diabéticos de tipo 2.
Se constató que el 39,2 % de los fallecidos por EVP tenía más de tres comorbilidades juntas a la EVP, y que los factores de riesgo más frecuentes resultaron la HTA (69 %), el tabaquismo (58,5 %) y la DM (42,7 %).
Se observó una tendencia a la disminución del número de fallecidos por año, con una línea de tendencia cuya ecuación mostró una recta con pendiente negativa (y = ( 0,0105X ( 0,069) y una linealidad elevada (R2 = 0,8996). La tasa de mortalidad total calculada fue de 0,171/1000 ingresos. En 2015 se produjeron más muertes por EVP (Tabla 1).
Tabla 1 Tasa de mortalidad total y por año de estudio
| Años | Número de ingresos | Número de fallecidos | Tasa de mortalidad/1000 |
|---|---|---|---|
| 2015 | 1420 | 60 | 0,060 |
| 2016 | 1382 | 43 | 0,043 |
| 2017 | 1388 | 43 | 0,043 |
| 2018 | 1234 | 25 | 0,025 |
| Total | 5424 | 171 | 0,171 |
Fuente: Base de datos.
El 28,1 % del grupo de fallecidos tenían AAA; y el 25,7 % un pie diabético, lo que representó el 91,7 % del total de EVP (Tabla 2).
Tabla 2 Distribución de los tipos de enfermedades vasculares periféricas y diagnóstico al ingreso
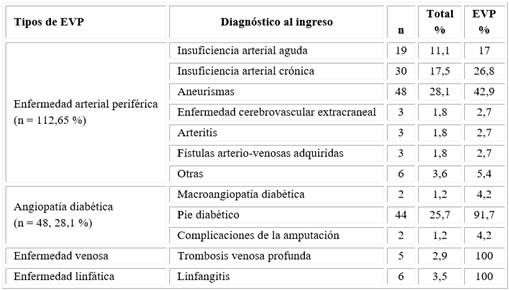
Leyenda: EVP = enfermedades vasculares periféricas.
Nota: Los porcentajes se calcularon sobre el total de la muestra (n = 171) y del total de cada tipo de EVP.
Fuente: Base de datos.
Más del 50 % de los diabéticos amputados lo era de una sola extremidad y con igual frecuencia la amputación mayor de tipo supracondílea y la realización de una sola amputación (Tabla 3).
Tabla 3 Distribución de las características de las amputaciones realizadas
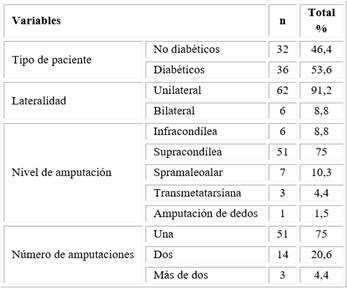
Nota: Los porcentajes se calcularon sobre el total de los pacientes amputados (n = 68).
Fuente: Base de datos.
La cirugía revascularizadora más realizada fue aneurismectomía con injerto por sustitución (n = 30; 58,8 %); mientras que las complicaciones posquirúrgicas que predominaron con igual frecuencia resultaron el shock hipovolémico y el tromboembolismo pulmonar (Tabla 4).
Tabla 4 Tipos de cirugías revascularizadoras y complicaciones posquirúrgicas
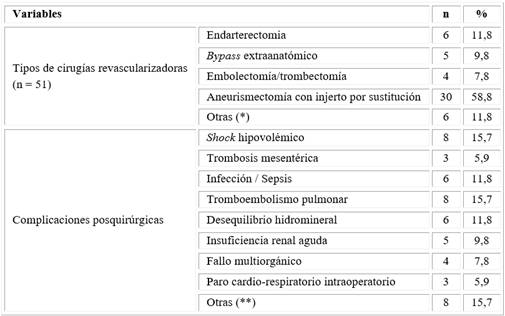
Leyenda: ((): el bypass anatómico, la angioplastia, la colocación de stent y la ligadura de fístula; (((): la bronconeumonía bacteriana, las arritmias cardíacas, el infarto agudo de miocardio, el muñón complicado, la isquemia arterial aguda, la insuficiencia respiratoria aguda, el síndrome posreperfusión de bypass y la trombosis aórtica.
Nota: Los porcentajes se calcularon sobre el total de las cirugías revascularizadoras realizadas.
Fuente: Base de datos.
El shock séptico y la bronconeumonía bacteriana representaron las causas directas de muerte más frecuentes (Tabla 5).
Tabla 5 Distribución de las causas directas de muerte
| Causas directas de muerte | n | % |
|---|---|---|
| Infarto agudo de miocardio | 11 | 6,4 |
| Insuficiencia renal aguda | 7 | 4,1 |
| Bronconeumonía bacteriana | 44 | 25,7 |
|
|
54 | 31,6 |
| Fallo multiorgánico | 19 | 11,1 |
| Arritmias cardíacas | 6 | 3,5 |
| Tromboembolismo pulmonar | 20 | 11,7 |
| Accidente cerebrovascular encefálico | 2 | 1,2 |
| Anemia aguda/ |
24 | 14,0 |
| Fibrilación auricular | 2 | 1,2 |
| Insuficiencia respiratoria aguda | 7 | 4,1 |
| Muerte súbita | 24 | 14 |
| Trombosis mesentérica | 4 | 2,3 |
| Edema agudo de pulmón | 5 | 2,9 |
| Insuficiencia cardíaca aguda | 8 | 4,7 |
| Sangrado digestivo alto/bajo | 4 | 2,3 |
| Postoperatorio complicado | 5 | 2,9 |
| Insuficiencia hepática | 2 | 1,2 |
| Trombosis aórtica | 1 | 0,6 |
Nota: Los porcentajes se calcularon sobre el total de la muestra (n = 171).
Fuente: Base de datos.
Discusión
Las EVP, como problema de salud, mantienen su vigencia en Cuba al ubicarse dentro de las diez primeras causas de muerte; ser motivo frecuente de consulta en los servicios de angiología y en la atención primaria, y necesidad frecuente de ingresos hospitalarios; y representar un elevado costo para el paciente, la familia y la sociedad. No obstante, aunque la muerte no pueda evitarse, puede retrasarse si se tiene la capacidad de controlar los factores de riesgo y de evitar la aparición de las complicaciones y de sus secuelas.
El hecho de haber encontrado en este estudio que más del 60 % de las muertes se produjeron en los mayores de 70 años, con mayor frecuencia en los hombres que en las mujeres (54,3 % vs. 42,7 %), está en correspondencia con los resultados obtenidos por otros autores.10,11 Se debe resaltar que en los mayores de 60 años la frecuencia de defunciones fue del 91,8 %, lo que hace evidente la repercusión del envejecimiento sobre la mortalidad,10,11 el cual es un proceso que se mantiene vigente en Cuba, con gran impacto para la población cubana, ya que a partir de los 60 años se incrementan las tasas de morbilidad y mortalidad por las Enfermedades Crónicas No Transmisible, consideradas como los grandes problemas de salud.9,21,22
La tendencia observada a la disminución del número de fallecidos por EVP por año fue un resultado alentador, acorde con lo publicado en las Estadísticas de Salud de Cuba de 2019, donde se recogió que el número de defunciones por las enfermedades de las arterias, las arteriolas y los vasos capilares resultó de 2794, menor a las que se produjeron en 2018 (3050).9 Sin embargo, debe señalarse que si bien se obtuvo una tasa de mortalidad total de 0,171/1000 ingresos, no se puede comparar con las tasas de mortalidad de otros estudios, al depender su estimación de los pacientes estudiados, el área geográfica de pertenencia, los grupos étnicos y la forma de expresión de esta.
La DM fue el factor de riesgo vascular que más incrementó su prevalencia en los últimos años. Los diabéticos mueren más por complicaciones vasculares que por trastornos metabólicos. El riesgo de desarrollar EAP de los miembros inferiores resulta proporcional a la severidad y la duración de la diabetes, pero el 8 % de los enfermos ya tiene una EAP al momento del diagnóstico, el 15 % después de 10 años de su diagnóstico alcanza el 45 % después de los 20 años de evolución.14,15,16 El haber encontrado que más del 55 % de los diabéticos fallecidos presentaron un mal control glucémico durante su ingreso, está acorde con los autores que encontraron que el 48,3 % de los pacientes con macroangiopatía diabética tenían un mal control glucémico.23
El control glucémico perioperatorio es esencial para evitar las complicaciones y las alteraciones metabólicas e hidroelectrolíticas agudas, y favorecer la evolución satisfactoria del paciente en el posoperatorio y durante su ingreso. Se deben tener presentes las metas individualizadas de control glucémico, las que deben resultar óptimas y seguras a fin de evitar hipoglucemias; sin embargo, no se muestran tan estrictas y se aconseja que se adecuen en los pacientes de larga evolución, ancianos con limitada expectativa de vida, aquellos con antecedentes de hipoglucemias asintomáticas, y presencia de múltiples comorbilidades o de otras complicaciones diabéticas avanzadas.24,25
La insulina, en contraste con los hipoglucemiantes orales, se considera el fármaco de elección para tratar la hiperglucemia en los diabéticos hospitalizados por úlceras en sus pies. Los hipoglucemiantes tienen efectos limitados por sus reacciones adversas, su acción lenta de inicio y su larga duración, los cuales condicionan la falta de flexibilidad para adaptarse a los requerimientos cambiantes a lo largo del día. La metformina, debido a la hipoxia tisular que provoca e interferir en la eliminación de ácido láctico, está contraindicada en el paciente hospitalizado, más aún en los de edad avanzada.24,25
Se debe tener en cuenta que el orden de importancia de los factores de riesgo del tipo de EVP solo varía en dependencia del sector vascular afectado.26,27
La HTA elevada se correlaciona con el aumento del riesgo de desarrollar EVP, de la misma manera que aumenta el riesgo de infarto agudo de miocardio y de ictus. La HTA en los mayores de 50 años, independiente del sexo, aumenta de 2,5 a 4 veces el riesgo de claudicación intermitente.1,4,27
El hecho de que la HTA y el tabaquismo fueran los factores de riesgo ateroscleróticos más frecuentes en este estudio coincide con los hallazgos de Carter y otros,28 quienes detectaron a la HTA y el hábito de fumar como los principales factores de riesgo identificados. Sin embargo, la frecuencia de HTA en fue superior (85,7 % vs. 69 %) y la del tabaquismo muy similar, aunque ligeramente superior a la de este estudio (58,5 % vs. 52,4 %)
El tabaquismo es el factor de riesgo, independiente, prevenible y modificable que más muertes causa a nivel mundial. Los fumadores, en comparación con los no fumadores y los fumadores pasivos, tienen entre 10 y 15 veces más riesgo de tener EVP, riesgo que resulta proporcional al número de cigarrillos/día consumidos y al tiempo de exposición a la adicción; además presenta de 2 a 3 veces más probabilidades de tener una EAP de miembros inferiores y 7 veces más riesgo de un AAA. Una elevada proporción de pacientes con AAA padecen enfermedad coronaria, lo cual causa una importante mortalidad temprana y tardía posterior a la reparación de un AAA. Cabe señalar que un diabético fumador tiene el 30 % de riesgo de amputación en cinco años.3,28,29
En este estudio el tabaquismo ocupó el segundo lugar de importancia con el 58,5 % de fumadores, lo que está en correspondencia con los resultados publicados por De la Cruz y otros,30 quienes encontraron un predominio de hombres fumadores con ateroesclerosis obliterante grado IIb y IV, donde el 50,6 % tenían más de 20 años de exposición a la adicción. Se ha identificado con más frecuencia en personas de sexo masculino, con diabetes de más de 10 años de evolución y control glucémico deficiente. En pacientes diabéticos, el riesgo de EAP aumenta en relación con la edad, la duración de la diabetes y la presencia de neuropatías periféricas.
La complicación más temida de la DM es el pie diabético, responsable del 70 % y 80 % de las amputaciones no traumáticas de la extremidad, con una probabilidad incrementada de reamputación en un período de cinco años y de muerte, sobre todo en la DM de tipo 2.31,32,33
En este trabajo se encontró una frecuencia muy elevada (75 %) de pacientes con amputaciones mayores (supracondílea), sin reamputación y unilaterales, lo que está acorde con el 72,3 % de las amputaciones mayores publicadas por Rivero y otros,34 y con el 73,9 % hallado por López y otros.35
Se conoce que a inicios del siglo xix se hicieron en Cuba por primera vez estudios sobre el impacto de la mortalidad prematura por EVP, en los cuales se halló que la mayor tasa de mortalidad se alcanzó en los pacientes con AAA.10,11 Además, se ha señalado que la ruptura del aneurisma es la complicación más frecuente e importante, su incidencia está directamente relacionada con su tamaño, al ser elevada cuando el diámetro supera los 6 cm. El riesgo de ruptura resulta elevado en los pacientes del sexo masculino, los adultos mayores, y aquellos con HTA y un diámetro del AAA de 5,5 cm.18,36
Se debe tener muy presente que la ruptura de AAA representa una emergencia médica con alto porcentaje de mortalidad. Se ha reportado que el 80 % de los pacientes fallecen al llegar al hospital, el 50 % durante el procedimiento quirúrgico, y entre el 10 % y 25 % logran sobrevivir. Se estima que en Estados Unidos de América los AAA rotos provocan de 4 % a 5 % de las muertes súbitas; además se reveló que la incidencia de las operaciones de AAA roto tuvo una mortalidad de 46 %, mientras que si la reparación se hace de modo electivo disminuye de 6,5 % a 4,3 %.37
En este estudio se constató que el 42,9 % de los fallecidos tenía diagnosticado un AAA. Hay que resaltar que este porcentaje se calculó sobre el total de EVP, ya que fue inferior (28,1 %), pero igual de predominante, al tener en cuenta el total de la muestra. Este resultado explica el hecho de que la cirugía revascularizadora más realizadas resultara aneurismectomía con injerto de sustitución (58,8 %). Este proceder quirúrgico está asociado a complicaciones a largo plazo y a una mortalidad operatoria en un rango de 2 % a 8 %, debido, fundamentalmente, al infarto de miocardio en el perioperatorio.38,39
Hernández y otros,40 al analizar los resultados de la cirugía convencional de los AAA realizadas en el Instituto de Angiología y Cirugía Vascular, llegaron a la conclusión de que las complicaciones cardíacas (infarto agudo de miocardio) y las respiratorias (el distress respiratorio) se mostraron como las causas más frecuentes de morbilidad en los pacientes portadores de AAA operados mediante cirugía convencional y que la mortalidad quirúrgica (4,7 %) de dicho proceder fue similar a la aceptada internacionalmente.
Las complicaciones posquirúrgicas que predominaron en esta investigación fueron el tromboembolismo pulmonar, el shock hipovolémico y la sepsis, las dos primeras con igual frecuencia (15,7 %) y, en menor proporción, la tercera. Al respecto, se puede señalar que la frecuencia para el tromboembolismo pulmonar se evidenció ligeramente superior al rango señalado para la mortalidad hospitalaria (6 % y 10 %), quizás debido a que se realizó su diagnóstico de forma temprana y rápida, ya que existe el conocimiento de que el 20 % de los pacientes muere antes o poco después del diagnóstico dado a lo inespecífico de los síntomas clínicos, al tener semejanza con otras enfermedades cardiorrespiratorias.12,13,40
Las complicaciones infecciosas posoperatorias son un problema clínico de importancia. Se reporta que entre el 5 % y el 24 % de todos los pacientes operados la desarrollan y en este rango de valores se encuentra el hallado en este estudio (11,8 %). La sepsis constituye la primera causa de muerte en los ancianos, ya que, debido a la dificultad que tienen para recuperarse de una infección, se eleva la mortalidad después de una cirugía, el riesgo de morir en el posoperatorio aumenta cuando el acto quirúrgico es de urgencia, y puede elevarse hasta 76,5 veces si ambos predictores se superponen.41
El shock séptico y la bronconeumonía bacteriana fueron las causas directas de muerte encontradas en este trabajo, que está en coincidencia con los hallazgos de otros autores.41,42,43
Puede concluirse que se logró caracterizar a los pacientes con enfermedades vasculares periféricas fallecidos en los últimos cuatro años; y estimarse la tasa de prevalencia, la tendencia anual de la mortalidad en la Institución en ese período, así como las variables asociadas a las causas directas de muerte.














