Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Médica Electrónica
versión On-line ISSN 1684-1824
Rev. Med. Electrón. v.33 n.1 Matanzas ene.-feb. 2011
Revista Médica Electrónica 2011;33(1)
Máscara laríngea en la emergencia pediátrica. Presentación de un caso
Laryngeal mask in pediatric emergencies. Presentation of a case
AUTORES
Dr. Israel González del Pino Ruz (1)
Dr. Orlando López Torres (2)
Dr. Antonio J. García Cárdenas (3)
Dr. Jorge L. Valladares Milián (4)
Dr. Ramón Dávila Ramírez (5)
Dra.Yamilet Reboredo Rodríguez (6)
1) Especialista de I Grado en Anestesiología y Reanimación. Máster en Urgencias Médicas. Profesor Instructor. Hospital Provincial Pediátrico Docente Eliseo Noel Caamaño. Matanzas.
2) Especialista de II Grado en Pediatría. Máster en Infectología. Profesor Auxiliar. Hospital Provincial Pediátrico Docente Eliseo Noel Caamaño. Matanzas.
3) Especialista de I Grado en Medicina General Integral y en Cuidados Intensivos. Hospital Provincial Pediátrico Docente Eliseo Noel Caamaño. Matanzas.
4) Especialista de I Grado en Medicina General Integral y en Pediatría. Máster en Urgencias Médicas. Profesor Instructor. Hospital Pediátrico Docente Eliseo Noel Caamaño. Matanzas.
5).Especialista de I Grado en Medicina General Integral y en Anestesiología y Reanimación. Profesor Instructor. Hospital Provincial Pediátrico Docente Eliseo Noel Caamaño. Matanzas.
6).Especialista de I Grado en Medicina General Integral y en Anestesiología y Reanimación. Máster en Urgencias Médicas. Profesor Instructor. Hospital Provincial Pediátrico Docente Eliseo Noel Caamaño. Matanzas.
RESUMEN
La intubación endotraqueal es el método ideal para abordar la vía aérea durante la reanimación cardiopulmonar. Sin embargo, en ocasiones, esta resulta imposible de efectuarla, aun por manos experimentadas. Por tal motivo, se realizó esta presentación de caso, que tuvo como objetivo describir la conducta ante un lactante que no pudo ser intubado mediante laringoscopia directa, y necesitaba una vía aérea artificial. Se revisó la literatura y se consideró las opiniones de varios autores. Se concluyó que la máscara laríngea es una alternativa para la ventilación y oxigenación durante la reanimación cardiopulmonar pediátrica cuando no se puede intubar la tráquea, a menos que existan contraindicaciones para ello.
Palabras clave: máscaras laríngeas, atención de emergencias, resucitación cardiopulmonar, unidades de cuidado intensivo pediátrico, informes de casos.
SUMMARY
The endotracheal intubation is an ideal method to reach the aerial way during the cardiopulmonary reanimation. Nevertheless, sometimes it is impossible to make, even for the most experienced hands. For that reason, we prepared this presentation of a case, aimed to describe the behavior with a young child who could not be intubated through direct laryngoscopy, and needed to have an artificial aerial way. We reviewed the literature and took into consideration the opinions of some authors. We concluded that laryngeal mask is an alternative for ventilation and oxygenation during pediatric cardiopulmonary reanimation when it is impossible to intubate the trachea when there are not contraindications for that.
Key words: laryngeal masks, emergency match, cardiopulmonary resuscitation, intensive care units pediatric, case reports.
INTRODUCCIÓN
La intubación endotraqueal (IET) es el método de elección para el abordaje de la vía aérea durante la reanimación cardiopulmonar (RCP). Esta técnica permite aspirar secreciones, evitar la distensión gástrica, así como prevenir la broncoaspiración, por lo que constituye una vía alternativa para la administración de algunos fármacos (1-5). Sin embargo, en ocasiones, esta resulta imposible de efectuar, aún por manos experimentadas (6,7).
En la década de los ochenta, el anestesiólogo británico Archie Brain diseñó la máscara laríngea (ML) como alternativa para el abordaje de la vía aérea. Este dispositivo cuenta con un aditamento en su extremo distal que a modo de diafragma sella el extremo superior de la laringe. La misma se introduce en boca siguiendo la curvatura de la superficie dorsal de la lengua, y se avanza lentamente hasta atravesar las estructuras de la orofaringe y sentir un resalto característico. Entonces, se insufla el manguito, se acopla a la fuente de gases, se ventila y se ausculta para comprobar la eficacia del procedimiento (6).
Entre las ventajas de este dispositivo se encuentran la fácil colocación y el rápido abordaje de la vía aérea, incluso en pacientes en los cuales la intubación resulte difícil; de ahí que la Sociedad Americana de Anestesiología la incluyera en el algoritmo de la Vía Aérea Difícil (VAD). La misma puede ser útil como vía aérea definitiva, para guiar la intubación en situaciones de incapacidad para ventilar mientras se establece una vía aérea definitiva (2,3,6,7).
En anestesia pediátrica la ML se utiliza con frecuencia para procedimientos de cirugía ambulatoria; sin embargo, la experiencia que se tiene con ella en la RCP es limitada. Según Internacional Liaison Comite On Resuscitation (ILCOR) (8, 9), la ML se acepta para aquellos pacientes con una VAD.
La presentación de caso tiene como objetivo describir la conducta ante un lactante que no se pudo intubar mediante laringoscopia directa y necesitaba una vía aérea artificial de emergencia.
PRESENTACIÓN DEL CASO
Recién nacido de 22 días, blanco, masculino, de 2 900 gramos; con antecedentes prenatales de oligoamnio e hipocinesia fetal. El nacimiento se produjo a las 39 semanas por cesárea, debido a presentación fetal pelviana y oligoamnio. El peso al nacer fue de 2 400 gramos y el Apgar: 9/9. A las pocas horas de nacido ingresa en el servicio de neonatología del Hospital Territorial Docente Julio M. Arístegui Villamil, de Cárdenas, por presentar dificultad respiratoria y para la succión. Se le indica tratamiento con antibióticos y egresa de dicho centro a los siete días.
En esta ocasión es remitido al Hospital Provincial Pediátrico Docente Eliseo Noel Caamaño, por hipotonía y dificultad para alimentarse, por lo que se decide su ingreso para estudio y tratamiento.
Elementos positivos la examen físico
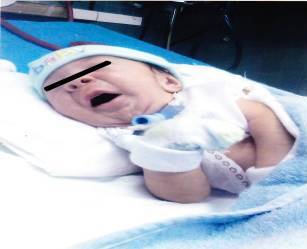
Cara: Asimetría facial, implantación baja de las orejas y micrognatia. (Figura 1)
Boca: Paladar ojival.
Aparato respiratorio: Tiraje intercostal ligero.
Abdomen: Hernia inguinoescrotal izquierda y hernia umbilical.
Extremidades: Miembros superiores deformados con abducción de las manos.
Estudios complementarios
Hematocrito: 0,44
Plaquetas: 295 x 10 9 /l
Glicemia: 3,9 mmol/l
Leucograma: 9,2 x 10 9 segmentados 0,13 eosinófilos 0,03 monocitos 0,11
Linfócitos: 0,73.
Eritrosedimentación: 6 mm en 1 hora
CPK: 112 UI
TGO: 40,2 UI
TGP: 30,2 UI
Rx de cráneo AP y lateral: Asimetría del cráneo
Ultrasonido transfontalenar: Asimetría de encéfalo, no dilatación de los ventrículos.
Rx de tórax: Hiperplasia tímica.
Ecocardiograma y ultrasonido abdominal negativos.
Esófago, estómago y duodeno bajo fluoroscopía: Buena dinámica de la deglución. Paso adecuado del contraste hacia estómago y duodeno. Maniobra de Trendelemburg para reflujo negativa.
Durante la estadía del paciente en el hospital se produce agravamiento progresivo de su estado de salud. Es necesario colocar sonda nasogástrica para la alimentación. A los 18 días de ingresado comienza con dificultad respiratoria importante, tiraje intercostal, desaturación de oxígeno por pulsioximetría (70 %) que coincidía con pausas respiratorias, y se auscultan abundantes secreciones traqueobronquiales. Se indica gasometría capilar donde se obtiene: Ph=7,31, PCO2=65 mmhg, PO2= 33 mmhg, SO2= 60 %, EB= 4,6 mmol/l, BB= 51,2 mmol/l, cHCO3= 32,4 mmol/l. Con este resultado se diagnosticó una acidosis respiratoria con hipoxemia y se decidió el traslado a la Unidad de Cuidados Intensivos. En dicho servicio se recibió pálido, adinámico, bradicárdico (51 latidos por minuto) y se comenzaron las maniobras de RCP. Mientras era reanimado, la ventilación con máscara facial (MF) resultó difícil, y después de varios intentos de intubación fallidos, se insertó una ML # 1 (figura 2) desinflada a ciegas, que permitió la ventilación y la oxigenación. Pasados cinco minutos, mejoró la coloración de las mucosas, se normalizó la saturación de oxígeno por pulsioximetría (97 %), se estabilizó hemodinamicamente y posteriormente se realizó traqueostomía de urgencia. Se indicó tratamiento antibiótico, fisioterapia respiratoria, los cuidados de la traqueostomía, multivit y ácido fólico. Evolucionó favorablemente y egresó de la institución con seguimiento por las especialidades de Pediatría y Genética.
DISCUSIÓN
La ML ha sido de gran utilidad para el manejo de la vía aérea durante la anestesia en niños con VAD, entre los que se destacan: fracturas inestables de columna cervical, estenosis traqueal, traqueomalacia, y en malformaciones, involucran la vía aérea como el Síndrome de Goldenhar, Síndrome de Treacher Collins y Síndrome de Pierre Robin (10-3).
El primer informe sobre ML fue publicado por Smith en 1988, quien la usó en un niño con artritis crónica juvenil. Un año más tarde, Beverdaje la colocó en un caso que no se pudo intubar, para el cierre de un paladar hendido (14).
En pediatría se ha descrito una incidencia importante de desplazamiento de la epiglotis (10-50 %) al colocar la ML, que provoca obstrucción parcial o total de la vía aérea en 10 -20 %, sobre todo en niños pequeños y lactantes. La alta frecuencia de mal posición de la ML en estos últimos, compromete el sello entre la máscara y la laringe, y por tanto se sugiere como factor de seguridad mantener la presión de insuflación por debajo de 15 cm H2O durante la ventilación controlada para disminuir la distensión gástrica y la broncoaspiración (15).
En relación a la reanimación, varios autores consultados (8,9,16-24) plantean que la experiencia traspolada de anestesia pediátrica muestra más complicaciones con su uso en niños pequeños que en los adultos; por tanto los reportes que se tienen sobre la ML en la RCP pediátrica son insuficientes como para recomendarla rutinariamente.
Biarent y colaboradores (24) refieren que la ML puede ser útil en la RCP de niños con obstrucción de la vía aérea superior causada por anomalías congénitas.
Al revisar aspectos más destacados de RCP pediátrica en el Comité Internacional de Enlace en Guías de Resucitación 2005 en colaboración con la Asociación Americana del Corazón (AHA), Urbina Medina (9) encontró que los principales cambios del Soporte Vital Avanzado (SVA) pediátrico en relación a la vía aérea incluyen m ayor información sobre el empleo de ML como alternativa aceptable de vía aérea avanzada en RCP pediátrica, que el uso de intubación traqueal se limita al personal con entrenamiento adecuado en RCP y con oportunidades de practicar o realizar intubaciones.
Tibaldi (14) en su artículo "Utilización de la máscara laríngea en pacientes pediátricos" señala que dicho dispositivo se ha usado en diferentes situaciones clínicas incluyendo la reanimación neonatal.
Grein y Weiner (25) refieren que la asistencia respiratoria con presión positiva efectiva es el componente más importante del éxito de la RCP neonatal, que esta se inicia frecuentemente con una bolsa de reanimación manual y MF seguida de IET si se mantiene la depresión. Con la ventilación usando ML se puede lograr una asistencia respiratoria efectiva durante la reanimación neonatal en un plazo de tiempo compatible con las guías actuales. También afirman que no existen pruebas para evaluar la eficacia y la seguridad relativa a la ML comparada con la MF, como el dispositivo primario para la vía aérea. Un único ensayo controlado aleatorio, pequeño, no encontró diferencia clínicamente significativa entre la AML y la IET cuando la MF no tuvo éxito. Las series de estudios y los informes de casos indican que la ML puede proporcionar una vía aérea efectiva de rescate durante la reanimación, si tanto la MF como la IET han sido infructuosas.
Nuñez Wong-Shull y colaboradores (5) destacan que las maniobras de intubación durante la RCP no se debe demorar más de 30 segundos, y que si no se ha logrado realizar en este tiempo, se debe retirar el tubo, ventilar y oxigenar con MF y bolsas autoinflables hasta el próximo intento.
Caballero López (3), por su parte, afirma que la ML puede usarse como alternativa para ventilar con MF facial y bolsas autoinflables, y aunque no brinda una protección total contra la regurgitación y aspiración, estas ocurren con menos probabilidad que con la MF. Además, como para insertar la ML no se requiere de laringoscopia ni visualizar las cuerdas vocales, su aprendizaje es más fácil que colocar un tubo endotraqueal.
Se concluye que la ML fue de gran utilidad para la ventilación y oxigenación de un lactante que no pudo ser intubado mediante laringoscopia directa durante la RCP, hasta que se logró una vía aérea artificial por traqueotomía.
La opinión de los autores de este artículo coincide con lo planteado en la literatura consultada y se sugiere realizar ensayos controlados, aleatorios, bien diseñados, que comparen eficacia de la ML con la MF durante la reanimación pediátrica.
Anexos fotográficos
Figura 1. Se observa la simetría facial, implantación baja de las orejas y micrognatia.
Figura 2. Máscara laríngea #1 utilizada para abordar la vía en el lactante durante la RCP.
REFERENCIAS BIBLIOGRÁFICAS
1. López Héctor J, Hernández Padilla J. Paro cardiorrespiratorio. En: García Gutiérrez A, Pardo Gómez G. Cirugía. Selección de temas. La Habana: Editorial Ciencias Médicas; 2003. p. 243-54.
2. Guzmán Rubín E, Guzmán Rodríguez E, Fernando Riverón F. Vía aérea artificial. En: Pediatría. Tomo 2. La Habana: Editorial Ciencias Médicas; 2006. p. 664-74.
3. Caballero López A. Reanimación cardiopulmocerebral. Paro cardiorrespiratorio. En: Caballero López A. Terapia Intensiva. 2a. ed Tomo 2. La Habana: Editorial Ciencias Médicas; 2006. p. 708-45.
4. Sosa Acosta A. Urgencias Médicas. Guías de primera atención. La Habana: Editorial Ciencias Médicas; 2004. p. 664-74.
5. Núñez Wong-Shue JS, Jerónimo Álvarez R, Guzmán Rubín E, Cartaya Irastorga JM. Reanimación cardiopulmonar y cerebral. En: Pediatría. Tomo 2. La Habana: Editorial Ciencias Médicas; 2006. p. 688-709.
6. Cordero Escobar I. La vía área y su abordaje. En: Dávila CV, Gómez BC, Álvarez BM, Sainz Cabrera. Anestesiología clínica. La Habana: Editorial Ciencias Médicas; 2006. p. 664-74.
7. Navarrete Z. Manejo de la vía aérea artificial. En: Caballero López A. Terapia Intensiva. 2a ed. Tomo 2. La Habana: Editorial Ciencias Médicas; 2006. p. 426-33.
8. International Consensus on Cardiopulmonary Resuscitation (CPR) and Emergency Cardiovascular Care (ECC) Science with Treatment Recommendations. Circulation. 2005;112:III-109.
9. Urbina-Medina H. A spectos más destacados en reanimación cardiopulmonar pediátrica. Comité Internacional de Enlace en Guías de Resucitación International Liaison Committee on Resuscitation guidelines, (ilcor) 2005. Archivos Venezolanos de Puericultura y Pediatría. 2007;70(4):139-42.
10. Orcada García W. El uso de la máscara laríngea en un niño con síndrome de Goldenhar. Rev Col Anest [serie en Internet]. 2006 [citado 6 Mar 2010];34(3). Disponible en: http://www.scielo.org.co/scielo.php?script=sci_arttext&pid=S0120-33472006000300010&lng=en
11. Oliva P, Fernández JT, Sánchez JA, Pérez R, Gómez R. Uso de la máscara laríngea en un neonato con Síndrome de Smith-Lemli-Opitz y vía aérea difícil. Rev Esp Anest Rean. 2002;49:339-48.
12. Cassinelo Ogla C, Gil Berduque L, Oliva Perales P, Casado Merodio AI, Izquierdo Villarralla B, Fernández Lusa JI. Anestesia y fibroscopia para el estudio del estridor crónico en el niño con Síndrome de Robinow. Rev Esp Anest Rean. 2003;50:101-5.
13. Selive M. Additional tecnique for managing the difficult pediatric airway. Anest Analg. 2000;90:878-80.
14. Tibaldi M. Utilización de la máscara laríngea en pacientes pediátricos. Rev Costarric Cardiol. 2005;7(1).
15. Zamidio Villareal I. Máscara laríngea en pediatría: Puesta al día. Rev Chil Anest. 2003;32(1):39-48.
16. American Heart Asso ciation. Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. International Consensus on Science. Circulation. 2005;112:IV-1-IV-211.
17. Zaritsky A, Morley P. The evidence evaluation process for the 2005 international consensus on cardiopulmonary resuscitation and emergency cardiovascular care science with treatment recommendations. Circulation. 2005;112:III-28-130.
18. Urbina H, Henríquez A, Gabrielle I. Tópicos actuales sobre reanimación básica y avanzada en Pediatría. Arch Venez de Puer Pediatr. 2000;63:1-13.
19. Sánchez Perales F, Rojo Conejo J. Reanimación cardiopulmonar Avanzada. En: AEPap, ed. Curso de Actualización Pediatría 2006. Madrid: Exlibris Ediciones; 2006. p. 167-83.
20. López-Herce J, García C, Rodríguez-Núñez A, Domínguez P, Carrillo A, Calvo C, Delgado MA. Spanish Study Group of Cardiopulmonary Arrest in Children. Long-term outcome of Paediatric cardio-respiratory arrest in Spain. Resuscitation. 2005;(64):79-85.
21. Delgado Domínguez MA, Rey Galán C, López-Herce Cid H, Agustín Castellanos H. Reanimación cardiopulmonar avanzada en pediatría. Anales Españoles de Pediatría. 2006; 65(4):342-63.
22. Comité Nacional de Terapia Intensiva. Programa de Emergencias y Reanimación Avanzada (ERA).
23. II Consenso de Reanimación Cardiopulmonar Pediátrica 2006. Arch Argent Pediatr [serie en Internet]. 2006 Dic [citado 10 Nov 2010];104(6):543-53. Disponible en: http://www.scielo.org.ar/scielo.php?pid=S0325-00752006000500016&script=sci_pdf
24. Luna González A, Regueiferos Prego L. Reanimación cardiopulmonar en el niño. La Habana: Editorial Ciencias Médicas; 2008. p. 40-68.
25. Biarent D, Bingham R, Richmond S, Maconochie A, Wyllie J, Simpson S, et al. European Resuscitation Council Guidelines for Resuscitation 2005. Section 6. Pediatric life support. Resuscitation. 2005;67:S97-S133.
26. Grein AJ, Weiner GM. Vía aérea con mascarilla laríngea versus asistencia respiratoria con bolsa y mascarilla o intubación endotraqueal para la reanimación neonatal.Biblioteca Cochrane Plus. 2008(3). Disponible en: http://www.update-software.com
CÓMO CITAR ESTE ARTÍCULO
González del Pino Ruz I, López Torres O, García Cárdenas AJ, Valladares Milián JL, Dávila Ramírez R, Reboredo Rodríguez Y. Máscara laríngea en la emergencia pediátrica. Presentación de un caso. Rev Méd Electrón. [Seriada en línea] 2011;33(1). Disponible en URL:http://www.revmatanzas.sld.cu/revista%20medica/ano%202011/vol1%202011/tema14.htm. [consulta: fecha de acceso]