Introducción
El término oclusión es sinónimo de obstrucción. Según el Colegio Americano de Cirujanos, la oclusión intestinal se define como la detención del tránsito digestivo para las materias y gases, atribuible a una causa mecánica (íleo mecánico) o a la ausencia de peristaltismo (íleo adinámico o funcional). Constituye una causa muy frecuente de abdomen agudo.1,2,3,4
En 1710, Alexander de Littre realiza colostomías descompresivas y debido a ello el pronóstico de los enfermos, con diagnóstico de obstrucción intestinal, mejoró. Dicha afección puede ocurrir a cualquier nivel del intestino delgado, distal al duodeno, o del colon. El 75 % de las obstrucciones son causadas por adhesiones en relación con cirugías abdominal anteriores. Su evolución es impredecible, peligrosa y la gravedad del proceso se justifica con todos los cambios fisiopatológicos que se producen. Esta enfermedad se responsabiliza por entre el 5 al 20 % del total de ingresos hospitalarios por causas abdominales y de 9000 fallecimientos anuales.1,2,5
Con el propósito de encontrar un método ideal, la anestesia como ciencia, se encuentra en constante evolución. Entre las técnicas propuestas se encuentra la anestesia total intravenosa (TIVA, por sus siglas en inglés), que se conceptualiza como una técnica de anestesia general donde se administran fármacos exclusivamente por vía intravenosa. La intubación de los pacientes y la administración de oxígeno será obligada y consistirá en la administración combinada de anestésicos inyectables, analgésicos y relajantes musculares a favor de una anestesia balanceada.6
Actualmente se procura una técnica anestésica que cause pequeños o nulos cambios hemodinámicos, una excelente analgesia, sin eventos adversos, rápida eliminación sistémica, con bajos volúmenes de distribución y tasas metabólicas rápidas, sin producción de metabolitos activos, que cause un despertar agradable y temprano, que no aumenten las secreciones y que, además, no produzca eventos adversos crónicos en el personal del quirófano.7,8,9
El objetivo de esta investigación fue describir los resultados que se observaron con el empleo de la anestesia total intravenosa en los pacientes con diagnóstico de síndrome oclusivo para tratamiento quirúrgico.
Métodos
Se desarrolló una investigación observacional descriptiva, longitudinal, prospectiva en el Hospital General Docente “Abel Santamaría Cuadrado”, en el período comprendido entre enero de 2014 a enero de 2017, con un universo de 417 pacientes que se anunciaron para procedimiento quirúrgico de urgencia por diagnóstico de obstrucción intestinal.
La muestra la constituyeron 205 pacientes que cumplieron con los criterios de inclusión y exclusión. Se incluyeron pacientes mayores de 18 años, que otorgaron su consentimiento de participación por escrito, con estado físico ASA I- III, diagnóstico presuntivo de oclusión intestinal baja por bridas y adherencias y con cuadro clínico menor de 8 h de evolución. Se excluyeron pacientes que manifestaron antecedentes de hipersensibilidad a los medicamentos del protocolo o sus constituyentes y pacientes con signos de inestabilidad hemodinámica.
El método anestésico empleado fue TIVA. Las variables que se estudiaron fueron: edad, frecuencia cardíaca (FC), presión arterial media (TAM), saturación periférica de oxígeno (SpO2), recuperación, respuesta analgésica, complicaciones, superficialidad anestésica y el nivel de sedación.
En la investigación se definió como hipertensión arterial el valor mayor al 20 % de la presión arterial media basal; hipotensión arterial al valor menor del 20 % de la presión arterial media basal; taquicardia, frecuencia cardíaca superior de 100 latidos por minuto; bradicardia, frecuencia cardíaca inferior de 60 latidos por minuto; saturación periférica de oxígeno normal, el valor por encima del 95 %.
La superficialidad anestésica se valoró por la observación de signos clínicos como sudoración, movimientos de dedos o sacudidas, lagrimeo, apertura ocular, hipertensión arterial, taquicardia, entre otros.
El nivel de sedación posoperatorio se determinó con el uso de las escalas de sedación de Ramsay y la de Glasgow (ECG) modificado por Cook y Palma6 donde se toman en cuenta cuatro niveles. Se evaluó como adecuado cuando se obtuvo alguna de las siguientes situaciones: Ramsay de 3 puntos y una ECG entre 11 y 12 puntos, o un Ramsay de 2 a 4 puntos y una ECG entre 8 y 13 puntos. Se definió como inadecuado cuando las pacientes presentaron una puntuación de la escala de Ramsay 1 y una ECG mayor o igual a 14, o un Ramsay de 5 a 6 puntos y una ECG de 4 a 7 puntos.
La respuesta analgésica posoperatoria se determinó según la puntuación que se obtuvo después de aplicar la Escala Visual Análoga (EVA), compuesta por cuatro categorías, sin dolor corresponde al valor cero; dolor ligero entre el número uno hasta el tres; dolor moderado, entre el número cuatro hasta el número seis y dolor intenso, entre siete y diez.
Para la recuperación posoperatoria se plantearon tres categorías. El paciente presentó una recuperación inmediata cuando el tiempo que trascurrió entre la administración de la reversión del bloqueo neuromuscular hasta la extubación del paciente fue menor de 10 min; se consideró mediata, cuando el tiempo transcurrido osciló entre 10 y 20 min y tardía, cuando el tiempo obtenido fue mayor de 20 min. Se tomaron en cuenta los siguientes criterios clínicos en cada caso: respiración regular, orofaringe e hipofaringe limpias (por ejemplo, sangrado no activo y libre de secreciones), reflejo de protección intacto, mantenimiento de la cabeza elevada durante cinco segundos, apretón de mano sostenido, control adecuado del dolor.
Las complicaciones trans y posoperatorias estuvieron relacionadas con el método anestésico hasta el alta de la Unidad de Cuidados Posanestésicos.
Los pacientes se evaluaron en el momento en que entraron al salón de operaciones del servicio de urgencia, se les explicó en detalles de todo el procedimiento y se dio comienzo al proceso de consentimiento informado. Después de la monitorización de los signos vitales, se canalizó una vena periférica con trocar 16 o 14 gauge. Se premédico con midazolam en dosis de 0,05 mg/kg/ de peso corporal. Para el cálculo y elaboración de la estrategia anestésica se empleó la hoja de cálculo de TIVA manual del profesor Navarrete.10
Estrategia anestésica
Propofol (ámp. 200 mg/20 mL): a concentración plasmática de 3 mcg/mL. El bolo inicial se administró en un tiempo de 3 min. Se utilizó el modelo farmacocinético de Schneider.
Ketamina (Bbo. 500 mg/10 mL): a concentración plasmática de 0,2 mcg/mL.
Fentanilo: (ámp. 150 mcg/3 mL): a concentración plasmática de 0,04 mcg/mL.
Lidocaína (ámp. 40 mg/2 mL): dosis de 1,5 mg/kg.
Vecuronio (Bbo 10 mg): a dosis de 0,04 mg/kg/dosis después de la colocación del tubo orotraqueal y luego a 0,01 mg/Kg/dosis para el mantenimiento cada 20 min.
Para el mantenimiento se emplearon las infusiones que se declararon con anterioridad, con el empleo de jeringuillas perfusoras BBraun; una mezcla de oxígeno y aire para una fracción inspirada de oxígeno de 44 %. En todos los casos, se empleó la ventilación controlada por volumen. Las concentraciones de los fármacos se ajustaron durante la cirugía en dependencia del cálculo que se realizó en el preoperatorio tomando en cuenta la edad, sexo, peso corporal y la talla y la evolución clínica de los pacientes. En este último caso, se disminuyó la dosis del agente hipnótico si existe depresión cardiovascular, oscilando la concentración plasmática entre 2 y 5 mcg/mL.
Se garantizó la analgesia con la administración de diclofenaco de sodio (ámp. 75 mg/3 mL) a razón de 75 mg en 100 mL de NaCl a 0,9 %, 15 min antes de comenzar el proceder y tramadol (ámp. 100 mg/2 mL) a razón de 100 mg en bolo intravenoso, 30 min antes de finalizar la cirugía. Como analgésico de rescate, se empleó el sulfato de Morfina (ámp. 10 mg/1 mL) a razón de 5-10 mg sc.
Se aseguró la antiemesis con la administración de ondansetrón (ámp. 4 mg/2 mL) a razón de 1 mg/kg/dosis, 30 min antes de finalizar la cirugía, y cada 8 h en el posoperatorio.
Aproximadamente 15 min antes de terminar la cirugía se retiró la infusión de fentanilo, en 10 min la de propofol y al dar el último punto de piel, la de ketamina.
Cuando el paciente mostró algún signo de recuperación neuromuscular (movimiento de dedos, párpados, respiración espontánea) se administró la mezcla de neostigmina (ámp. 0,5 mg/1 mL) y atropina (ámp. 0,5 mg/1 mL) a razón de 2,5 mg de la primera y 1 mg de la segunda.
Posteriormente, en la unidad de cuidados posanestésicos se determinó si existió dolor y la intensidad de este a través de la escala análogo visual (EVA).
Se realizó el análisis descriptivo de los resultados. Se llevó a cabo en la tabulación de los datos la determinación de la frecuencia absoluta (Fa), frecuencia relativa (Fr) y el porciento (%). A las variables cuantitativas, se les calculó la media aritmética, valores mínimo y máximo y la desviación estándar (DE).
Todo el análisis de los resultados fue posible por el empleo del paquete estadístico Spss (Stadistical Package Social Science) versión 21.0, con la producción de las diferentes tablas.
Para la recolección de la información se confeccionó una planilla de recolección de datos.
Consideraciones éticas
Antes de la intervención se realizó el proceso de consentimiento informado en cada paciente. La investigación se realizó según las normativas de la declaración de Helsinki del año 2013 11 y el cumplimiento de los principios éticos básicos. Además, se contó con la aprobación del consejo científico y la dirección administrativa del centro.
Resultados
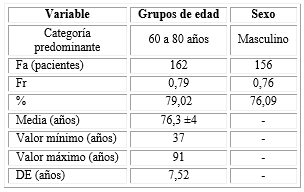
El grupo de edad que predominó fue entre los 60 y 80 años, con 162 pacientes para un 79,02 %. El sexo mayoritario fue el masculino con 156 casos para un 76,09 % (Tabla 1).
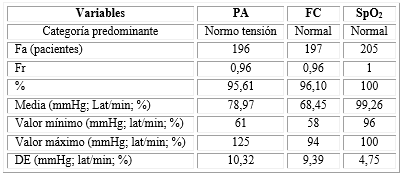
Los valores para las variables hemodinámicas se mantuvieron entre límites normales en 196 enfermos (95,61 %), 197 (96,10 %) y 205 (100 %) para la PAM, la FC y la SpO2 respectivamente (Tabla 2).
El 98,54 % (202) de los pacientes no presentó superficialidad anestésica.
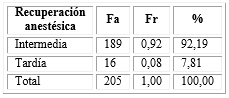
De acuerdo con la recuperación de los pacientes, se observó que 189 (92,19 %) tuvieron una recuperación intermedia (Tabla 3).
De los casos vistos, 190 (92,68 %) presentaron una sedación insuficiente % (Tabla 4).
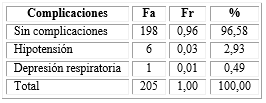
En 198 (96,58 %) pacientes del estudio no se identificaron complicaciones posoperatorias (Tabla 5).
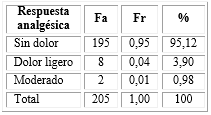
La tabla 6 presenta que 195 (95,12 %) pacientes no presentaron ningún nivel de dolor durante las primeras 24 h.
Discusión
El rango de edad y el sexo que predominó en los pacientes fue el de 60 a 80 años, masculinos, respectivamente. Arbelo Hernández y otros,1 constataron un predominio de edad entre 60 y 74 años. Por su parte, Domínguez3 encontró que el 84,6 % de los pacientes sobrepasan los 60 años de edad, con una asociación altamente significativa (p=0,000) entre este rango de edad y la mortalidad. Domínguez y otros,12 señaló que el 61,4 % de los pacientes estudiados tenían 61 años o más, coincidiendo con Amado,2 el cual contemplaba el estudio de varios casos y determinó que estos pacientes se hallaban en la cuarta década de la vida, cifra que está por debajo del rango encontrado en la investigación.
Las variables hemodinámicas estudiadas tuvieron un desenlace normal.
En el grupo (propofol-fentanilo), Labrada13 observó después de la inducción una disminución marcada de la TAM con valores medios de 70,7 ± 6,33 mmHg. Durante los primeros 30 min se mantuvo con cifras por debajo de 90 mmHg, luego en el intraoperatorio se estabilizó con valores ligeramente inferiores a los basales, con diferencias significativas con relación al grupo 2 (propofol-ketamina). En este último, los valores iniciales fueron de 108,37 ± 10,4 mmHg luego de la inducción disminuyó a 90,1 mmHg y se mantuvo con cifras por encima de estos valores durante todo el intraoperatorio. Los valores de FC posterior a la inducción fueron de 69,07 latidos/minuto.
Mar Lagunas12 declaró una paciente para cirugía de fosa posterior, manifestó cifras de TAM de 75 mmHg, con valores máximos y mínimos de 105 y 60 mmHg respectivamente. La FC fue de 70 l/min, con valores máximos y mínimos de 98 y 57 mmHg respectivamente.
Navarrete y otros15 realizaron un estudio en pacientes pediátricos electivos, dicho estudio. muestra que el 100 % de los pacientes cursaron con estabilidad hemodinámica. Además, los investigadores reportan que la frecuencia cardíaca se mantuvo entre los 60 y 100 l/min, con una media de 74,3 l/min y niveles de saturación de oxígeno dentro del intervalo normal. Se debe señalar que los modelos farmacocinéticos en pacientes adultos y pediátricos son diferentes, lo que puede influir en el resultado de las variables.
Cervantes y otros16 encontró que la TIVA en procedimientos gastroenterológicos, brindó adecuada estabilidad hemodinámica, con mínima depresión cardiovascular en dependencia de los medicamentos empleados y la forma en la que se hacen.
Muñoz17 declaró que las variables hemodinámicas mantienen una estabilidad en el tiempo, sin fluctuaciones importantes de sus valores al ser expresión de una concentración plasmática constante.
Pereda y otros18 arrojaron cifras de hipertensión arterial en el 44 % y taquicardia en el 26 % de los casos, datos muy por encima de los obtenidos en este trabajo. Sí coinciden con esta investigación los valores normales de la SpO2.
Estos datos también concuerdan con otros autores, sin existir diferencias entre medicamentos o sistemas de administración.19,20,21,22
En la investigación que se discute se reportan algunos casos donde hubo hipotensión, sobre todo después de la inducción anestésica que fue tratada con medidas generales como el cambio de posición a trendelemburg, la administración de bolos de 250 mL de solución intravenosa (NaCl 0,9 % o Ringer lactato) de mantenimiento y el reajuste de la dosis de los agentes anestésicos endovenosos empleados.
Cuando se trata de la administración de drogas por la vía intravenosa, los procesos de absorción no tienen lugar ya que la droga es colocada directamente en el compartimiento central. Esto no es posible con otras vías de administración; debido a las fluctuaciones asociadas al proceso de absorción que redundan en déficits o variabilidad de la biodisponibilidad. Cuando se realiza una infusión intravenosa, el intervalo interdosis es igual a cero si se utiliza un dispositivo de infusión continua. Estos métodos de administración son los empleados en la TIVA y son los que permiten lograr concentraciones plasmáticas dentro del rango terapéutico, con escasas fluctuaciones de concentración y, por ende, de efecto farmacológico predecible en función del tiempo.17
Las alteraciones de la presión arterial podrían estar causadas por el error en la valoración de la magnitud del impacto de los fármacos por separado y en la sinergia farmacológica que existe entre el propofol y el fentanilo en este caso. También es bien conocida la influencia del propofol sobre la actividad del sistema nervioso simpático deprimiéndolo, aunque lo describen como un efecto transitorio que se revierte con la laringoscopía. La TIVA disminuye la ocurrencia de períodos de superficialidad anestésica, lo que conduce a tener concentraciones estables del fármaco en la sangre, razón que explicaría la normalidad de esta variable.
En la mayoría de los casos no se observaron signos clínicos de superficialidad anestésica. Este dato concuerda con lo hallado por Gómez y otros,23 quienes no reportaron pacientes que tuvieran recuerdos intraoperatorio. En este estudio es una limitante, pues no se cuenta con los recursos para medir concentración plasmática de los fármacos empleados ni la profundidad anestésica alcanzada.
De acuerdo al tiempo de recuperación, el mayor grupo tuvo una recuperación mediata. Labrada y otros13 informaron que el tiempo medio de recuperación fue significativamente menor en el grupo 1 (propofol-fentanilo) que en el grupo 2 (propofol-ketamina) donde persistió un estado de somnolencia más prolongada, con señalamiento de que la ketamina mostró un comportamiento farmacodinámico diferente al que habitualmente posee con dosis más elevadas. Esta observación no concuerda con los resultados encontrados por los investigadores.
Navarrete y otros15 declaró que con el uso de propofol y fentanilo como agentes anestésicos, en un estudio pediátrico, hubo una rápida recuperación de los pacientes después de detener la infusión de los medicamentos, tiempo este que osciló entre 3,5 y 8,8 min. Es válido señalar que quizás los resultados no son similares debido a la diferencia de presentación de las enfermedades quirúrgicas estudiadas en estos trabajos, aunque estos fueron elementos que se tuvieron en cuenta para la individualización de las dosis de los medicamentos.
Ramírez24 informó que las pacientes estudiadas tuvieron un tiempo de recuperación promedio de 25 min, con la utilización de la mezcla midazolam, propofol, fentanilo, con tiempos mínimos y máximos de 15 y 60 min respectivamente. Dichos estudios no son del todo comparables por las diferencias de pacientes y procedimientos.
Pereda18 pudo observar que en el grupo estudio TIVA el tiempo que medió entre la administración de la reversión del bloqueo neuromuscular y la recuperación total y extubación del paciente fue de 15,08 min, lo que coincide con el nivel intermedio de recuperación planteado en este trabajo.
Pérez y otros25 en una investigación, donde se compara propofol más fentanilo contra propofol más remifentanilo, determinaron que no existieron diferencias significativas entre los grupos en cuanto a la recuperación, solo que la mayoría de los pacientes se encontraron en un plano intermedio de la categorización.
Estos resultados se deben a que los anestésicos endovenosos que se utilizaron en el protocolo de investigación, presentan tiempos de inicio de acción cortos para alcanzar el estado estable en plasma y cerebro, con bajos volúmenes de distribución y rápida eliminación del plasma. El propofol tiene volumen de distribución bajo y un aclaramiento muy rápido lo que le confiere una rápida recuperación clínico anestésica.
Con respecto al nivel de sedación, se apreció que la generalidad de los pacientes presentó un nivel adecuado.
Getial y Cordero26 encontraron en su trabajo que el nivel de sedación fue adecuado en el 50 % de las pacientes y excesivo en el 4 %, datos inferiores a los que se observaron en la investigación. No se revelaron complicaciones en casi la totalidad de los casos. Esto es compatible con lo que publicaron otros autores.15,18,23
La analgesia que se obtuvo con el plan anestésico brindado fue buena, ya que el mayor número de pacientes no refirieron dolor en las primeras 24 h. Gómez y otros23 reportan datos similares a los hallados en este estudio, donde los pacientes que refirieron presentar dolor en el posoperatorio se clasificaron dentro de la categoría leve, no informan pacientes con dolor moderado o severo y el resultado fundamental estuvo en que la gran mayoría de los enfermos tuvieron una respuesta analgésica para con este método anestésico adecuada. Pereda18 aportó como resultado principal la presencia de dolor en el 10 % de los casos investigados sin clasificarlos en niveles según la intensidad.
Se concluye que el uso de la anestesia total intravenosa en la cirugía para oclusión intestinal arrojó resultados satisfactorios, lo que se sustenta por la estabilidad hemodinámica y la adecuada recuperación de los pacientes con un nivel de sedación bajo o inexistente. Se presentaron escasas complicaciones posoperatorias y existió una adecuada respuesta analgésica durante la recuperación, lo que demuestra la satisfacción del paciente en este período.