INTRODUCCIÓN
A principios de 2019 en Wuhan, China, inició la enfermedad por COVID-19, denominada por la Organización Mundial de la Salud como una emergencia sanitaria.1 Su agente causal es el coronavirus asociado al Síndrome Respiratorio Agudo Severo Coronavirus 2 (SARS-CoV-2), perteneciente a la familia Coronaviridae y afecta principalmente a los sistemas respiratorio, nervioso y cardiovascular.2,3) Hasta el 7 de julio de 2021 se habían registrado 550 218 992 casos confirmados, incluidas 6 343 783 muertes,4) cifras equivalentes a una gran morbimortalidad a escala mundial.
Se ha evidenciado que un conjunto de pacientes que cursaron una infección aguda por SARS-CoV-2 presentan síntomas persistentes,5 o han desarrollado nuevos síntomas.6) Por esta razón, el Centro de Control y Prevención de Enfermedades de Estados Unidos utiliza el término ‘post-COVID conditions’ para describir cualquier trastorno, alteración o complicación de la salud que persista más de cuatro semanas tras haber sido infectado.2
La evidencia científica y clínica está evolucionando sobre los efectos a largo plazo de la enfermedad.7) Todos estos síntomas que se generan después de una infección aguda se denominaban COVID de larga duración o COVID de larga distancia; actualmente se utiliza el término secuelas post-agudas de la infección por SARS-CoV-2 (PASC, por sus sigla en inglés).8
Una revisión sistemática de 15 estudios clínicos y 47 910 pacientes analizó la frecuencia de 55 complicaciones por COVID-19, con los siguientes resultados: el 80 % había padecido uno o más síntomas, tales como fatiga (58 %), cefalea (44 %), déficit de atención (27 %), ageusia (23 %), anosmia (21 %), problemas de memoria (16 %), acúfenos (15 %), ansiedad (13 %) y depresión (12 %).2) Su fisiopatología es mecánicamente diversa e implica desregulación inmunológica, inflamación, trombosis microvascular, efectos iatrogénicos de medicamentos e impactos psicosociales de la infección.7)
Algunos estudios indican que la severidad de la COVID-19 se correlaciona con síntomas neurológicos severos y más prolongados, mientras que otros, no han encontrado dicha correlación.8) Teniendo en cuenta que los estudios poblacionales permiten cuantificar las secuelas propias de la enfermedad y medir el impacto sobre los sistemas de salud pública, el presente estudio busca determinar el riesgo de complicaciones neurológicas asociadas a la severidad del COVID-19 en pacientes adultos.
MÉTODOS
Se realizó un estudio descriptivo y transversal, en pacientes adultos atendidos en el Hospital San Vicente de Paúl, Ibarra, Ecuador. Se incluyeron todos los pacientes (N=143) que desarrollaron complicaciones neurológicas tomando en cuenta la persistencia de síntomas luego de la fase aguda de una infección por COVID-19 durante el año 2021.
Se incluyeron pacientes mayores de 18 años, que desarrollaron complicaciones neurológicas post COVID-19; se excluyeron aquellos con patologías del SNC diagnosticadas antes del contagio de COVID-19; y como criterios de salida, pacientes cuya historia clínica no recogía la información necesaria para el desarrollo del estudio.
Se revisaron las historias clínicas para obtener información acerca de factores sociodemográficos y de las variables: complicaciones neurológicas (del SNC y del Sistema Nervioso Periférico (SNP)); y severidad de la COVID-19 (leve-moderado, grave, crítico); esta última según los parámetros establecidos por la Organización Mundial de la Salud.
Los datos fueron procesados mediante Microsoft Excel 2021 (V.18.0), con el paquete estadístico para las ciencias sociales (SPSS) versión 25, en español.
Como medidas de resumen para las variables cualitativas se emplearon frecuencias absolutas y relativas en porcentajes. Como prueba de contraste de hipótesis, para analizar la asociación entre las complicaciones neurológicas y la severidad de la COVID-19, se utilizó el Test de Fisher, tomando como valor de significación estadística p ≤ 0,05; y para estimar su riesgo se realizó un análisis bivariado calculando el Odds ratio (OR).
En cuanto a los aspectos éticos considerados para el estudio, primero se requirió la aprobación del Comité de ética de la Facultad Ciencias de la Salud de la universidad Técnica del Norte; obtuvo, además, un consentimiento institucional informado hacia el Hospital San Vicente de Paúl para asegurar la confidencialidad de los datos obtenidos de las historias clínicas de los pacientes.
Se tomaron en cuenta las normas y recomendaciones dictadas por la declaración de Helsinki 2008. No se realizaron procedimientos en contra de lo establecido por el Ministerio de Salud Pública del Ecuador.
RESULTADOS
De 882 pacientes con diagnóstico de COVID-19, 143 (16,2 %), presentaron complicaciones neurológicas, las cuales se han clasificado en afectaciones del SNC o SNP.
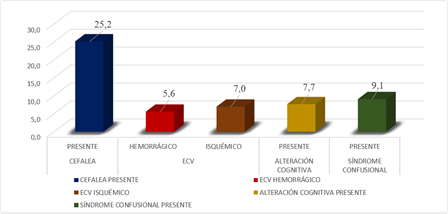
En cuanto a las complicaciones neurológicas del SNC (54 %); la más frecuente fue la cefalea, con un 25,2 %, seguida de la enfermedad cerebrovascular (12,6 %), con predominio de la etiología isquémica (7 %); el 9,1 % presentó síndrome confusional, y el 7,7 % alteración cognitiva. (Fig. 1).
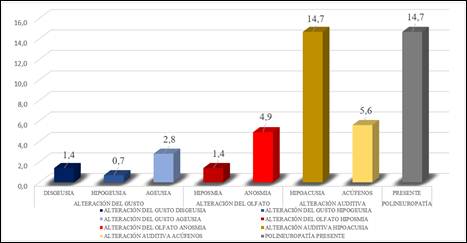
Las complicaciones del SNP, presentes en 46 % de los pacientes estudiados, incluyó el 20,3 % con alteración auditiva; el 14,7 % con polineuropatía; y el 6,3 % con alteración del olfato, entre otras. (Fig. 2).
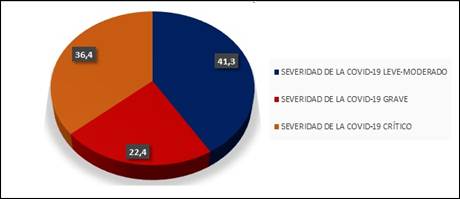
Por otra parte, el 41 % de los pacientes presentó una severidad leve - moderada de la enfermedad, mientras que el 36 % fue crítico, y el 23 % grave. (Fig. 3).
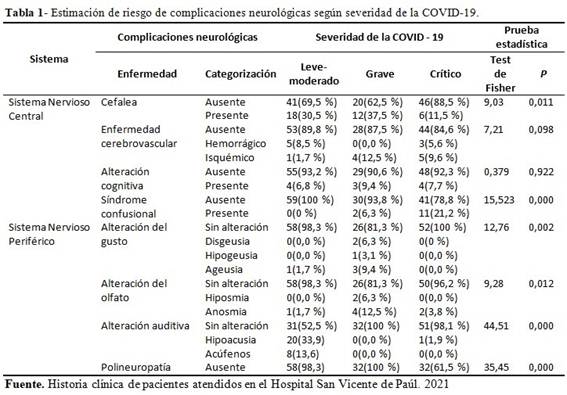
En la asociación de las complicaciones neurológicas y la severidad de la COVID-19 analizadas con el Test de Fisher, se evidenció una fuerte asociación estadística entre las variables, con excepción de la enfermedad cerebrovascular (p = 0,098) y la alteración cognitiva (p = 0,922). (Tabla1).
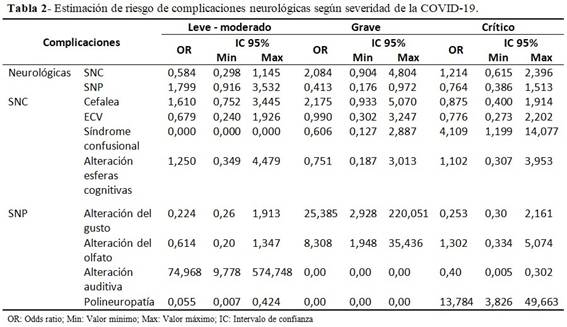
La probabilidad estadística de desarrollar una complicación neurológica periférica resultó menor en los pacientes con una severidad de la COVID-19 grave (OR=0,413; IC 95 %). Los pacientes con síndrome confusional presentaron 4,1 veces mayor probabilidad estadística de padecerla. La alteración del gusto (OR: 25,4; IC 95 %), del olfato (OR: 8,3; IC 95 %), y auditiva (OR: 75; IC 95 %), así como la polineuropatía (OR:13,9; IC 95 %) también presentaron probabilidad estadística en tal sentido. Por otra parte, los pacientes con COVID-19 leve-moderada tuvieron 74 veces más probabilidad de presentar una alteración auditiva (OR= 74,968; IC 95%). Los que presentaron la forma grave mostraron casi 3 veces mayor probabilidad estadística de contraer alteración del gusto (OR=25,385). Aquellos con COVID-19 crítico tuvieron aproximadamente 3 veces más probabilidad estadística de presentar una polineuropatía (OR=13,784; IC 95%). (Tabla 2).
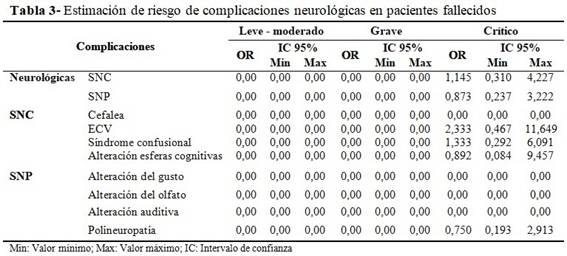
La tasa de letalidad en los 882 pacientes con diagnóstico de COVID-19 fue de 7,1 %; y en los 63 que presentaron complicaciones neurológicas asociada a la infección por SARS-CoV-2, la letalidad fue de 8,4 %, todos con una severidad de la COVID-19 crítica. Aunque el análisis bivariado no demostró asociación, estos pacientes sí expresaron una mayor probabilidad clínica de presentar afectaciones del SNC (OR= 1,145; IC 95 %) que del SNP (OR= 0,873; IC 95%), al existir 2 veces mayor probabilidad de presentar una enfermedad cerebrovascular (OR= 2,333; IC 95 %) que una polineuropatía (0,750). (Tabla 3).
DISCUSIÓN
No se conoce con exactitud el mecanismo neurotrópico del SARS-CoV-2; sin embargo, la información obtenida de otros coronavirus, como el SARS-CoV-1 y MERS-CoV puede ser útil para explicar su neuro invasión.1) De esta manera, se establece que el SARS-CoV-2 se une a los receptores de angiotensina 2 (ECA-2) mediante proteínas en espiga presentes en su superficie.1 Existiendo así dos posibles vías de infección: la de neuro invasión directa basada en que el virus después de infectar vías respiratorias pasa a células endoteliales por el torrente sanguíneo y compromete la integridad de la barrera hematoencefálica (BHE) mediante mecanismos de endo o exocitosis, a través de la unión a los ECA-2;1 o infiltrándose en los leucocitos para convertirlos en reservorios virales y luego diseminarse.9 También, los macrófagos expresan receptores ECA-2 y pueden aumentar la inflamación sistémica y perpetuar la lesión tisular generalizada.1,10
Además, puede acceder al neuroepitelio del nervio y bulbo olfatorio, o mediante transporte axonal retrógrado a través de otros nervios craneales, ocasionando un daño funcional en cada uno de ellos.11) Mientras que la vía indirecta hace referencia a que el proceso inflamatorio sistémico llamado “tormenta de citocinas”, puede dañar la BHE y volverla permeable a células infectadas y al mismo virus, para lesionar estructuras del SNC.1,12
Debido a la alta expresión de los ECA-2 en el cerebro y nervios periféricos se produce un daño neurológico que se manifiesta como complicaciones secundarias a la infección por SARS-CoV-2.12 Los mecanismos neuro patogénicos propuestos en la PASC incluyen el daño directo del virus, el efecto de la inflamación sistémica grave, la neuro inflamación, la trombosis microvascular y la neurodegeneración.2
Es decir, el virus del SARS-CoV-2 puede afectar tanto al SNC como SNP, aunque existe un pequeño predominio por la parte central, debido a sus posibles mecanismos sistémicos de neuro invasión.
En el presente estudio, la complicación neurológica del SNC que se presentó con mayor frecuencia fue la cefalea (25,2 %), con poca diferencia probabilística de padecer la enfermedad en relación con la severidad. En un metaanálisis realizado por Fernández y colaboradores la prevalencia de la cefalea en pacientes convalecientes de COVID-19 osciló entre el 8 % y el 15 % durante los primeros 180 días posteriores a la infección; además, la cefalea resultó un síntoma común posterior a la enfermedad, sin diferencias significativas entre pacientes hospitalizados y no hospitalizados.13 Esta complicación posiblemente se produzca debido a la invasión viral directa del sistema nervioso por la tormenta de citocinas.14
La enfermedad cerebrovascular (7 % isquémico y 5,6 % hemorrágico) se presenta en pacientes con cualquier severidad, con mínima diferencia probabilística en pacientes vivos, aunque existe dos veces mayor probabilidad de padecerla en los fallecidos que han llegado al estado crítico; algo muy parecido manifiesta un estudio retrospectivo de 221 pacientes en Wuhan, donde el 5 % presentó ictus isquémico; 0,5 %, trombosis cerebral de los senos venosos; y solo el 0,5 % una hemorragia cerebral;3 en tanto el riesgo de mortalidad fue de aproximadamente 5 veces mayor para los pacientes infectados por SARS‐CoV‐2 que sufren eventos cerebrovasculares en comparación con los no infectados.12
También Li y colaboradores analizaron a 219 pacientes con COVID-19 en un estudio retrospectivo, y encontraron que el 4,6 % desarrolló un accidente cerebrovascular isquémico agudo; y el 0,5 % hemorragia intracerebral.15
Estos resultados se explican desde el punto de vista fisiopatológico, ya que el edema celular e intersticial junto con la coagulopatía vascular,1 producida por una disminución de los mecanismos anticoagulantes naturales debido a mediadores inflamatorios y la interrupción del sistema de coagulación,16 pueden ser responsables de eventos cerebrovasculares, tanto isquémicos como hemorrágicos.1 Esto ocurre porque los ECA-2 tienen varias funciones fisiológicas, como el control de la presión arterial, ya que el SARS-CoV-2 lo utiliza como su receptor de entrada, produciendo su agotamiento y acumulación de angiotensina II. El incremento de esta última produce aumento de la presión arterial debido a la vasoconstricción y retención de líquidos.11) Aunque resulta importante mencionar que las complicaciones hemorrágicas también pueden ocurrir por la terapia anticoagulante administrada durante el tratamiento o prevención de la coagulopatía trombótica que ocurre con más frecuencia.17
Por otra parte, en las complicaciones neurológicas del SNP la alteración auditiva se presentó con mayor frecuencia (20,3 %), específicamente la hipoacusia (14,7 %). Esta se describe como una pérdida auditiva neurosensorial de 30 dB o más en al menos tres frecuencias audiométricas contiguas y menos del 2 % son bilaterales.18
Aún no se conoce con exactitud los mecanismos fisiopatológicos que generen esta secuela de la COVID-19, sin embargo, se describen tres posibles vías por las que el SARS-CoV-2 podría comprometer la audición: 1) Afectación del centro auditivo en el lóbulo temporal; 2) Formación de un trombo o émbolo que interrumpa el flujo sanguíneo en el oído interno; y 3) Por una lesión periférica directa a las células sensoriales de la cóclea debido al neurotropismo del virus.18
En segundo lugar se encuentra la polineuropatía (14,7 %), representando 13 veces mayor probabilidad de padecerla en estado crítico, y la única presente en pacientes que fallecieron. Esta es una polineuropatía axonal sensitivomotora simétrica que ocurre en pacientes con hospitalización de larga estancia,17 y que por sí misma puede provocar anomalías en los nervios periféricos por su estado crítico, o ser secundaria a una posición prolongada del paciente.19) Saif y colaboradores estudiaron a 400 pacientes con COVID-19 estratificados en sintomáticos y asintomáticos, y encontraron que el 81 % desarrolló complicaciones neuromusculares post COVID, alcanzando el 56% en el grupo de pacientes sintomáticos que necesitaron hospitalización; los autores demostraron que estas alteraciones se asocian a la presencia de síntomas respiratorios severos durante la enfermedad aguda y a largos periodos de hospitalización de los pacientes.20
La alteración del gusto se presentó con una frecuencia de 2,1 %, mientras que la alteración del olfato con el 6,3 %. Sin embargo, existe 3 veces mayor probabilidad de padecer una alteración del gusto que del olfato en pacientes con una severidad de la COVID-19 grave. Esto se debe a que la alteración del olfato también se presenta en los demás grados de severidad, mientras que la alteración del gusto se manifiesta más en pacientes con una severidad grave. Esto podría estar influido por la presencia concomitante de una alteración olfativa, debido a la íntima correlación entre estos dos sistemas quimiosensoriales. Debido a la neuro invasión del SARS-CoV-2 en la interfaz neural mucosa de los nervios del SNP, el daño directo a cualquiera de los nervios craneales (VII, IX y X) involucrados en la transmisión del estímulo gustativo puede inducir su disfunción. Scotto manifiesta que en un estudio español la prevalencia de ageusia, disgeusia e hipogeusia fue del 45,2 %, 25,8 % y 22,6 %.21) Como en el presente estudio, la ageusia fue la de mayor prevalencia. Por otra parte, Lechien y colaboradores en su estudio europeo multicéntrico manifestaron que 357 pacientes (85,6 %) con COVID-19 presentaban disfunción olfativa. Entre ellos, el 79,6 % con anosmia y el 20,4 % con hiposmia.22
La tasa de letalidad de los pacientes con diagnóstico de COVID-19 varía para cada país, con un promedio entre 2-5 %.23) En este estudio se presentó una tasa letalidad mayor a ese promedio, con un 7,1 %, y la tasa de letalidad en los pacientes que presentaron complicaciones neurológicas por una infección por SARS-CoV-2 resultó de 8,4 %. Es decir, en la serie analizada la tasa de mortalidad fue mayor al promedio reportado por otros autores, en otros contextos; sin embargo, el porcentaje de complicaciones neurológicas fue menor.
Finalmente, es necesario tener en cuenta que el presente estudio tuvo ciertas limitaciones, especialmente en aquellos pacientes con severidad de la COVID-19 leve- moderada, ya que al no ser hospitalizados no se les realizó un seguimiento adecuado.
El virus del SARS-CoV-2 produce complicaciones tanto del SNC como del SNP y se presenta en pacientes con una severidad de la enfermedad leve- moderada, grave y crítica.
A pesar de que la cefalea es la complicación del SNC más frecuente en los pacientes post COVID-19, la alteración cognitiva se corresponde con mayor probabilidad estadística de padecerla. En el SNP se presentó con mayor frecuencia la alteración auditiva y tuvo la mayor probabilidad estadística de padecerla en comparación con las demás secuelas. Desde la severidad de la enfermedad, la secuela neurológica con mayor probabilidad de presentarse es la alteración auditiva en pacientes con severidad leve-moderada, seguida de una alteración del gusto en pacientes con severidad grave; y la polineuropatía en pacientes con severidad crítica, la cual también se presentó en aquellos pacientes que fallecieron.
Es decir, los pacientes infectados por COVID-19 presentan complicaciones neurológicas asociadas a la severidad de la enfermedad. Por otra parte, la tasa de letalidad en los pacientes con diagnóstico de COVID-19 es mayor en comparación con el promedio registrado en otros países, sin embargo, la tasa de letalidad en los pacientes que fueron infectados por el SARS-CoV-2 y presentaron complicaciones neurológicas fue inferior.