Introducción
La provisión de atención médica oportuna y de calidad, consagrada como un derecho fundamental en la Constitución de la República del Ecuador, forma la base de un enfoque académico educativo esencial para comprender la complejidad del sistema de salud del país. En este contexto, el Ministerio de Salud Pública asume un papel central como ente rector del Sistema Nacional de Salud, con la crucial misión de establecer normativas, protocolos, evaluaciones, vigilancia y coordinación de servicios médicos a nivel nacional.
Este artículo se sumerge en el análisis educativo de cómo el sistema de salud ecuatoriano busca garantizar este derecho fundamental. Se destaca la relevancia de homologar protocolos de atención de emergencia, creando así una base estandarizada para la gestión de pacientes tanto en la Red Pública Integral de Salud (RPIS) como en la red complementaria, que engloba clínicas y hospitales colaboradores. El enfoque educativo resalta cómo esta homologación busca optimizar la coordinación interinstitucional, asegurando una atención ágil y efectiva para los pacientes.
Mediante el entendimiento de estos mecanismos, la educación en este tema fomenta la comprensión de los derechos y responsabilidades tanto de las instituciones de salud como de los ciudadanos. Además, promueve una visión más profunda sobre la importancia de la cooperación entre diferentes actores en la Red de Salud y cómo esta colaboración contribuye a la mejora de los servicios médicos en el país.
Por otra parte, es importante mencionar que la Organización Panamericana de la Salud (2020), como organismo especializado de la Organización Mundial de la Salud (OMS), ha establecido directrices y recomendaciones para garantizar el acceso equitativo y la calidad de los servicios de salud en las Américas (Pérez-Yarahuan & Maldonado Trujillo, 2015). La Organización Panamericana de la Salud aboga por la implementación de políticas y acciones que promuevan la equidad en el acceso a la atención médica, especialmente en situaciones de emergencia, y resalta la importancia de contar con protocolos claros y eficientes para la activación de códigos de emergencia priorizada (Organización Mundial de la Salud, 2010, 2018).
La medicina sostiene su principio “servicio al ser humano” en propiciar no solo el bienestar físico sino también el psicológico-mental y el social. La unión de estos objetivos no solo será en beneficio de la curación física y emocional, aliviarán en sí la enfermedad.
El acto médico se resume en todas las acciones que realiza el profesional de salud/ médico en el campo que se desempeñe, tanto con la relación directa con su paciente como con su entorno. Es toda acción para su diagnóstico y tratamiento que el médico realiza en el ejercicio de su profesión en el proceso de su atención y pronóstico, así como los que se deriven directamente de éstos.
En el cumplimiento de sus responsabilidades el médico debe estar sujeto a la normativa y protocolos del ente rector, en el caso del Ecuador del Ministerio de Salud Pública, teniendo en cuenta el desarrollo científico, complejidad del acto médico, disponibilidad de equipo y medios de trabajo, y las circunstancias específicas de la enfermedad del paciente; promover toda acción que lleve a un estilo de vida saludable y enfocar su atención a la prevención de complicaciones o enfermedades (Rodríguez Hornillo et al., 2011).
El decoro, la honestidad, el altruismo y la integridad moral, constituyen normas que condicionan y gobiernan la conducta de los médicos y exaltan su idealismo a los planos más elevados de la vida en comunidad. La docencia e investigación médicas son parte constitutiva de la práctica médica y su realización se inscribe en las más antiguas tradiciones y son esfuerzos sociales corporativos de la más alta responsabilidad por lo que su orientación y control se fundamenta en los principios éticos más relevantes de nuestra época.
La responsabilidad profesional del médico es un aspecto esencial en el ejercicio de la medicina, ya que implica la obligación de reparar o satisfacer las consecuencias de los actos, omisiones y errores cometidos en el desempeño de la profesión médica. En este sentido, el enfoque médico-legal permite analizar dicha responsabilidad considerando diferentes elementos, como el actor (médico con diploma y título habilitado), el acto médico en sí, el daño causado al paciente, la culpa o negligencia del médico y la relación de causalidad entre el acto médico y el daño.
La responsabilidad profesional del médico requiere que este ejerza su labor con los conocimientos, habilidades y experiencia adecuados, siguiendo las normas y reglamentos establecidos para la práctica médica. Es esencial que el médico actúe con cuidado y diligencia, evitando la impericia, imprudencia, negligencia y la inobservancia de sus deberes y de las normativas vigentes. Además, la relación de causalidad entre el acto médico y el daño debe ser clara y directa, demostrando que la actuación o la omisión del médico fue la causa directa del daño sufrido por el paciente.
De igual forma implica un compromiso ético y legal de responder por las consecuencias de su ejercicio profesional. Es fundamental que los médicos brinden una atención de calidad, oportuna y segura a sus pacientes, evitando cualquier forma de negligencia o actuación inadecuada. La evaluación de la responsabilidad profesional requiere un análisis minucioso de los elementos objetivos y subjetivos involucrados, así como una evaluación rigurosa de la relación de causalidad. Garantizar la responsabilidad profesional del médico contribuye a la protección de la salud y el bienestar de los pacientes, fortaleciendo la confianza en el sistema de salud en su conjunto.
Un hecho innegable en nuestro país es la disponibilidad limitada de insumos médicos, espacios físicos en los servicios de emergencia, camas hospitalarias, áreas críticas y equipamiento hospitalario, etc. Esto implica que existe una capacidad finita para atender a los pacientes que requieren atención médica. Cuando la demanda de atención supera la capacidad de los recursos disponibles, se produce una situación de sobresaturación que compromete gravemente la garantía de la atención.
La sobresaturación ocurre cuando el número de pacientes que requieren atención supera la capacidad de los servicios de salud para brindar una atención adecuada y oportuna. Esta situación puede tener múltiples causas, como el aumento repentino de pacientes debido a una emergencia masiva, una epidemia o una alta demanda continua de servicios de salud.
La congestión de servicios claves tiene consecuencias significativas en la calidad de la atención médica. Cuando los recursos son limitados, los profesionales de la salud se ven obligados a tomar decisiones difíciles sobre cómo asignar esos recursos de manera justa y equitativa. Esto puede resultar en demoras en la atención, falta de camas disponibles, escasez de insumos médicos necesarios y limitaciones en la capacidad de realizar procedimientos médicos críticos.
Además, la sobresaturación también puede afectar la seguridad de los pacientes. La falta de recursos y la alta demanda pueden aumentar el riesgo de errores médicos, infecciones nosocomiales y complicaciones evitables. Los profesionales de la salud pueden enfrentar una carga de trabajo excesiva, lo que puede conducir a la fatiga y a una disminución de la capacidad de atención y toma de decisiones adecuadas.
Es fundamental abordar la sobresaturación de los servicios de salud para garantizar una atención de calidad y segura. Esto implica la implementación de estrategias como la planificación adecuada de recursos, la mejora de la eficiencia en la gestión de pacientes, la coordinación entre diferentes niveles de atención y la promoción de medidas preventivas para reducir la demanda de servicios de emergencia.
En esta situación, es crucial reconocer que los recursos médicos, el espacio físico, las camas hospitalarias, las áreas críticas y el equipamiento en los servicios de salud son limitados. La sobresaturación de pacientes compromete seriamente la garantía de la atención médica, afectando tanto la calidad como la seguridad de los pacientes. Es necesario implementar medidas adecuadas para gestionar esta situación y garantizar una atención médica efectiva y segura para todos los pacientes.
Dentro del contexto del artículo, es relevante mencionar una experiencia específica en el país que destaca la responsabilidad del personal administrativo de una casa de salud. Un caso representativo es el de la Clínica Pichincha, donde se encontró responsabilidad y se impusieron sanciones significativas debido a la falta de atención oportuna, aunque la clínica no estaba saturada en ese momento.
Este ejemplo destaca la importancia del deber objetivo de cuidado por parte del personal administrativo y operativo de una casa de salud, ya que muestra las consecuencias legales que pueden enfrentar aquellos que no actúen de manera adecuada y diligente en la atención de los pacientes.
La Clínica Pichincha fue encontrada responsable y condenada a pagar 742.500 dólares de forma solidaria por la muerte de Charlotte Mazoyer, ciudadana francesa que ingresó a la clínica con una herida de bala. Además, se ordenó un pago de 7.500 dólares al cirujano médico que atendió a la víctima (Fiscalía General del Ecuador, 2013).
Durante el juicio, la defensa de la clínica argumentó que brindaron atención médica inmediata y completa a Charlotte Mazoyer, cumpliendo con la Ley de Amparo y Protección al Paciente. Sin embargo, a pesar de estas afirmaciones, el ex directivo de la Clínica Pichincha fue sentenciado a 12 meses de prisión por la falta de atención oportuna.
En una audiencia posterior de casación en la Corte Nacional de Justicia, el recurso presentado por Carlos L., quien fue condenado por la muerte de Charlotte Mazoyer, fue rechazado por unanimidad. La sentencia original emitida por el Tribunal Sexto de Garantías Penales de Pichincha en abril de 2014 fue ratificada, imponiendo un año de prisión para Francisco L., directivo de la clínica, y Carlos L., médico de la institución. Además, se determinó una indemnización de 750.000 dólares para los familiares de Charlotte Mazoyer.
La Clínica Pichincha fue considerada responsable de la falta de atención oportuna a Charlotte Mazoyer, lo que resultó en su fallecimiento, y fue condenada a pagar una indemnización significativa a los familiares de la víctima.
El presente artículo se centra en analizar la responsabilidad penal en el representante legal hospitalario ante la omisión de la aplicación del manual de activación de código de emergencia priorizada (EP) en el Ecuador. A pesar de la existencia de normativas y manuales que regulan la atención de emergencias, la sobresaturación de las Casas de Salud en todos los niveles dificulta su cumplimiento, lo que plantea interrogantes sobre la responsabilidad legal del personal de salud involucrado en la derivación y recepción de pacientes en situaciones de emergencia priorizada (Ecuador. Ministerio de Salud Pública, 2020).
En este sentido, se examina la posible aplicación de los artículos del Código Orgánico Integral Penal del Ecuador relacionados con los servicios de salud y el servicio público. Estos artículos abordan temas como la omisión, la desatención de los servicios de salud y asistencia humanitaria, la desatención del servicio de salud, “la persona que, en obligación de prestar un servicio de salud y con la capacidad de hacerlo, se niegue a atender a pacientes en estado de emergencia, será sancionada con pena privativa de libertad de uno a tres años” y la paralización de un servicio público, estableciendo sanciones para aquellos que incumplan con sus obligaciones (Ecuador. Asamblea Nacional, 2022)
Asimismo, se analizarán las experiencias y casos judiciales relacionados con la falta de atención oportuna en instituciones de salud, y se hará referencia a la legislación nacional, como la Ley Orgánica de Salud y la Constitución de la República del Ecuador, que garantizan el derecho a la salud y establecen los deberes y responsabilidades del Estado en la atención integral de los ciudadanos.
El objetivo general de este artículo es determinar la responsabilidad penal del representante legal ante la omisión de la aplicación del manual de activación de código de emergencia priorizada (EP) entre los diferentes niveles de atención de la RPIS y red complementaria en el Ecuador con abordaje académico. Este objetivo general plantea algunos específicos como definir el empleo correcto del manual, determinar la responsabilidad legal en los diferentes niveles de atención, advertir sobre la saturación de los servicios de salud estatales y analizar el concurso aparente de normas entre el manual de activación de código de emergencia priorizada y la regulación del derecho constitucional a la salud integral.
Materiales y métodos
Se utilizó un enfoque de investigación cualitativa, deductiva y legal para comprender y analizar la responsabilidad penal en el contexto de la omisión de la aplicación del manual de activación de código de emergencia priorizada (Morocho et al., 2023).
Fuentes de datos: Se recopilaron datos a partir de fuentes primarias y secundarias. Las fuentes primarias incluyeron revisiones de casos de salud involucrados en la gestión de emergencias priorizadas. Las fuentes secundarias incluyeron revisión de la legislación nacional, casos judiciales relacionados y documentos normativos relevantes, como la Constitución de la República del Ecuador, la Ley Orgánica de Salud, y Código Orgánico Integral Penal, entre otros.
Énfasis y puntos clave: Se dio énfasis al análisis de los aspectos académicos, legales y constitucionales relevantes en relación con la responsabilidad penal en el contexto de las emergencias priorizadas. Se identificaron puntos clave en el proceso de activación del manual y gestión de las emergencias priorizadas donde se requiere una mayor atención en términos de responsabilidad legal.
Para homologar la Emergencia Priorizada, se ha enlistado los diagnósticos que justifican esta logística emergente, agrupados por edades y condiciones: Neonatales, Pediátricas, Maternas, Adultos.
La logística además obligatoriamente incluye al personal de 3 Instituciones: primero; el personal de la Casa de Salud que activa la Emergencia priorizada, segundo; el personal de la atención pre-hospitalaria que transporta al usuario, y tercero: el personal de la Casa de Salud que recibe la Emergencia priorizada.
Los establecimientos de salud que atiendan usuarios/pacientes que cumplan con el criterio para referir o derivar usuarios/pacientes en EP aplicarán el presente manual, para ello es necesario contar con:
Unidad de Gestión de Red (UGR)
Acceso a un medio de comunicación: (teléfono, correo electrónico, etc.) habilitado para envío o recepción de información de los usuarios/pacientes.
Para activar la EP se debe efectuar el siguiente proceso:
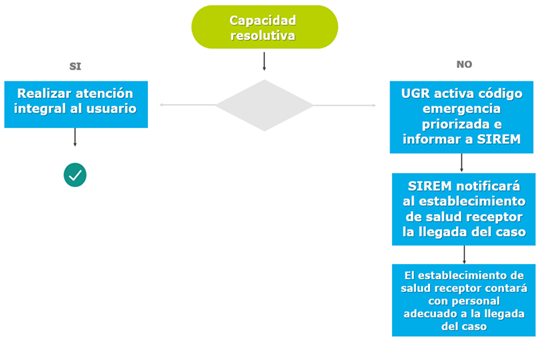
Identificar que el diagnóstico del usuario/paciente se encuentre en el listado de patologías de activación en EP. Responsable: Establecimiento de salud de la RPIS que atiende al usuario/paciente en el servicio de emergencia
Estabilizar al usuario/paciente, de acuerdo a la capacidad resolutiva con la que cuente el establecimiento de salud, en procura de salvaguardar su integridad y su vida. Responsable: Establecimiento de salud de la RPIS que atiende al usuario/paciente en el servicio de emergencia (Figura 1).
Flujo.
Identificación del paciente en Emergencia Priorizada.
Identificación de la Patología.
Estabilidad del Paciente.
Patologías que activan una Emergencia Priorizada.
El manual de activación de emergencias prioritarias (EP) consiste en un listado de patologías clasificadas en cuatro grupos: Neonatal, Pediátrico, Maternas y Adultos. Cada grupo tiene diagnósticos específicos que determinan el nivel de atención requerido.
EP Neonatal:
Los diagnósticos que requieren referencia al tercer nivel de atención médica neonatal incluyen condiciones como enterocolitis necrotizante, cardiopatía congénita cianógena, cirugía neonatal inmediata, apnea severa repetitiva, asfixia, estatus convulsivo, inestabilidad hemodinámica, síndrome de distrés respiratorio y sepsis.
Los diagnósticos que requieren referencia al segundo nivel de atención médica neonatal incluyen condiciones como cardiopatía congénita cianógena, apnea repetitiva, asfixia, estatus convulsivo, inestabilidad hemodinámica, síndrome de distrés respiratorio y sepsis.
EP Pediátrico:
Los diagnósticos que requieren referencia al tercer nivel de atención incluyen lesiones por onda expansiva, trauma toracoabdominal por aplastamiento, asfixia por inmersión, politraumatismo, quemaduras graves, quemaduras eléctricas, quemaduras químicas, trauma craneoencefálico, y trauma penetrante de tórax/abdomen.
Los diagnósticos que requieren referencia al segundo nivel de atención incluyen estatus convulsivo, insuficiencia respiratoria, politraumatismo, shock descompensado, trauma craneoencefálico leve y moderado.
EP Maternas:
Los diagnósticos que requieren referencia al tercer nivel de atención incluyen complicaciones en adolescentes durante el parto, personas con VIH y amenaza de parto pretérmino o ruptura prematura de membranas, criterios NEAR MISS, eclampsia, labor de parto antes de las 32 semanas, y otras condiciones graves.
Los diagnósticos que requieren referencia al segundo nivel de atención incluyen personas con VIH y amenaza de parto pretérmino o ruptura prematura de membranas, criterios NEAR MISS, eclampsia, hemorragia aguda durante el embarazo y parto, y meconio pesado.
EP Adultos:
Los diagnósticos que requieren referencia al tercer nivel de atención incluyen enfermedad cerebrovascular isquémica que requiere reperfusión, síndrome coronario agudo que requiere reperfusión urgente y trauma craneoencefálico moderado-grave que requiere intervención quirúrgica urgente.
Los diagnósticos que requieren referencia al segundo nivel de atención incluyen enfermedad cerebrovascular sin necesidad de reperfusión, insuficiencia respiratoria aguda grave, paro cardiorespiratorio, síndrome coronario agudo que no requiere reperfusión, shock con inestabilidad hemodinámica, shock hemorrágico post traumático, estatus epiléptico y trauma craneoencefálico moderado-grave sin necesidad de neurocirugía.
Esta es una visión general de las patologías incluidas en el manual de activación de emergencias prioritarias, destacando los criterios para la referencia a diferentes niveles de atención según los diagnósticos específicos de cada grupo.
La aplicación del Manual de Emergencia Priorizada (EP) en el contexto de los servicios de salud se relaciona estrechamente con la normativa del Código Orgánico Integral Penal del Ecuador. Este manual establece los procedimientos para activar y gestionar de manera eficiente las emergencias priorizadas, garantizando una atención oportuna a los pacientes que requieren intervención inmediata.
Sin embargo, la realidad de los servicios de salud muestra que la sobresaturación de las Casas de Salud en todos los niveles dificulta el cumplimiento adecuado de estos procedimientos. A menudo, las unidades de gestión de red comunican emergencias priorizadas que requieren un mayor nivel de resolución, pero las Casas de Salud de segundo o tercer nivel, debido a su saturación en servicios críticos como emergencia, unidad de cuidados intensivos o quirófano, no pueden brindar una respuesta positiva, a pesar de la gravedad del caso.
Esta situación plantea interrogantes sobre la responsabilidad legal del personal de salud que se encarga de derivar a los pacientes en una emergencia priorizada, así como del personal que está obligado a recibirlos en instituciones de salud que carecen de los medios adecuados para abordar su cuadro clínico, ya sea por falta de espacio físico en áreas críticas o limitaciones en el equipamiento necesario, como ventiladores o termo cunas.
Tomando en cuenta el marco legal del Ecuador, es relevante analizar la posible aplicación de los artículos del Código Orgánico Integral Penal del Ecuador que están relacionados con los servicios de salud y el servicio público. Por ejemplo, el artículo 28 aborda la omisión, estableciendo que una persona que tiene una obligación legal o contractual de cuidado y no evita un resultado material típico puede ser sancionada.
La problemática de la sobresaturación de los servicios de salud públicos ha sido ampliamente estudiada por algunos autores. Frenk (2017), reconocido experto en salud pública, ha destacado la falta de recursos, la escasez de personal y las limitaciones en infraestructura como factores determinantes que dificultan la respuesta eficiente a las emergencias priorizadas. Granda Ugalde (2009), por su parte, ha analizado la calidad de los servicios de salud en el sistema público de Ecuador y ha identificado la saturación como un obstáculo para una atención oportuna y de calidad.
En el contexto de las instituciones de salud públicas, las experiencias diarias del personal administrativo y operativo refuerzan la necesidad de abordar de manera integral la problemática de la sobresaturación. Estos profesionales, que están en la primera línea de atención, son testigos directos de las dificultades para brindar una atención oportuna y adecuada a los pacientes en situaciones críticas.
Es fundamental que las políticas de salud consideren los diagnósticos más graves incluidos en el Manual de Activación de Emergencia Priorizada. Patologías como la enterocolitis necrotizante perforada, cardiopatías congénitas cianógenas, requerimiento de cirugía neonatal inmediata, apnea a repetición severa, asfixia, estatus convulsivo, inestabilidad hemodinámica, síndrome de distrés respiratorio y sepsis en neonatos, así como lesiones por onda expansiva, politraumatismos y quemaduras graves en pediatría, representan situaciones críticas que requieren una respuesta inmediata y especializada.
El cumplimiento adecuado de los procedimientos establecidos en el manual es esencial para garantizar una atención oportuna a los pacientes en situaciones de emergencia. Sin embargo, las limitaciones y desafíos diarios que enfrentan las instituciones de salud pública influyen en la implementación efectiva de estos procedimientos. Es fundamental analizar la responsabilidad legal del personal de salud y del representante legal hospitalario, considerando tanto el marco legal como las experiencias diarias del personal administrativo y operativo en el contexto de las instituciones de salud pública.
En el sistema de salud ecuatoriano, el Ministerio de Salud Pública juega un papel fundamental como ente rector encargado de normar, protocolizar, evaluar, vigilar y articular las acciones y servicios de salud en el país. Su objetivo es garantizar el acceso oportuno y de calidad a la atención médica para todos los ciudadanos, sin importar si poseen o no un seguro de salud público o privado. Para lograr esto, se estableció la Red Pública Integral de Salud (RPIS), que integra instituciones públicas y proveedores privados que mantienen convenios con el Estado.
Dentro de la RPIS, la atención de emergencias es de vital importancia, ya que implica brindar una respuesta inmediata y eficiente a los pacientes en situaciones críticas. Sin embargo, la realidad actual muestra que los servicios de salud en los diferentes niveles y con sus distintas carteras de servicio enfrentan desafíos significativos que dificultan la atención oportuna y adecuada. Uno de estos desafíos como ya se ha mencionado es la saturación de las Casas de Salud, limitados recursos humanos, la falta de profesionalización de servicios, equipamiento limitado, lo que impide el cumplimiento adecuado del flujo de atención establecido.
Estas situaciones ponen en una posición complicada al médico encargado, ya sea el director asistencial, el jefe de guardia o el especialista a cargo. Ante la negativa de la Casa de Salud en recibir al paciente, el médico se ve en la obligación de activar el código de emergencia priorizada para garantizar el transporte del paciente a una institución con la cartera de servicios pertinente. Sin embargo, esta medida no asegura la atención integral que el paciente requiere y menos aún que pueda ser inmediata.
Es así que cada situación deberá ser evaluada. ¿Quién es responsable cuando la saturación de las Casas de Salud impide la atención oportuna? ¿Cómo se puede determinar la responsabilidad del representante legal hospitalario y el personal médico en estas circunstancias?
En este sentido, es crucial considerar experiencias y casos judiciales relacionados, como el ejemplo de la Clínica Pichincha. Aunque esta clínica no se encontraba saturada, se demostró que no actuó con el deber objetivo de cuidado, lo que resultó en la muerte de Charlotte Mazoyer, una ciudadana francesa que ingresó a la clínica con una herida de bala. En este caso, se encontró a la Clínica Pichincha responsable y se le impuso una condena económica significativa, así como una pena de prisión para el ex directivo de la clínica. Este ejemplo cercano nos muestra la importancia de analizar la responsabilidad del personal administrativo de una Casa de Salud.
Es necesario considerar que la responsabilidad legal en estos casos no debe tener como objetivo la criminalización de la práctica médica en general, ya que no toda muerte es un homicidio y no todo proceso judicial conlleva el encarcelamiento de los profesionales de la salud involucrados. Sin embargo, es fundamental establecer criterios claros para determinar el incumplimiento del deber objetivo de cuidado, tomando en cuenta la observancia de leyes, reglamentos, manuales y normas técnicas aplicables a la profesión médica.
El artículo 146 del Código Orgánico Integral Penal del Ecuador ha sido un avance significativo en este sentido, al establecer condiciones específicas para la infracción al deber objetivo de cuidado. Estas condiciones incluyen la mera producción del resultado no configura una infracción, la inobservancia de normas profesionales, la relación directa entre la infracción y el resultado dañoso, y el análisis de la diligencia, formación profesional y condiciones objetivas de cada caso. Además, se está trabajando en la conformación de una instancia de control de calidad de la atención y seguridad del paciente en el nuevo Código Orgánico de Salud, lo cual contribuirá al análisis adecuado de los casos.
El Gobierno Nacional, el Ministerio de Salud Pública y los médicos han coincidido en la necesidad de abordar la impunidad y los vacíos jurídicos en la mala práctica profesional. El objetivo es establecer mecanismos que permitan cumplir con los más altos estándares de calidad en infraestructura, equipamiento y formación de talento humano, brindando seguridad a los profesionales de la salud y garantizando un desempeño óptimo en su ejercicio profesional.
La problemática de la saturación de los servicios de salud en Ecuador plantea desafíos importantes en la atención de emergencias, considerando experiencias y casos judiciales relacionados. El artículo 146 del Código Orgánico Integral Penal del Ecuador establece criterios claros para determinar el incumplimiento del deber objetivo de cuidado, sin criminalizar la práctica médica en su totalidad. El trabajo conjunto entre el Ministerio de Salud Pública, el Gobierno Nacional y los profesionales de la salud es fundamental para garantizar calidad en el sistema de salud y brindar seguridad a los pacientes y profesionales involucrados en todo tipo de atención, principalmente en casos emergentes.
Conclusiones
El abordaje de la responsabilidad penal del representante legal hospitalario en la omisión de la activación del manual de código de emergencia priorizada en el ámbito de los servicios de salud en Ecuador pone de manifiesto la necesidad imperiosa de un enfoque educativo integral. Cada situación debe ser examinada minuciosamente, considerando las particularidades únicas de cada caso y la competencia de las casas de salud en términos de su oferta de servicios y recursos humanos disponibles.
Desde un enfoque académico, este análisis detallado permite a los actores involucrados en el sistema de salud comprender mejor la interconexión entre la responsabilidad legal, la capacidad de respuesta y la calidad de la atención. Educar sobre estas interacciones críticas es esencial para promover la toma de decisiones informadas y éticas, tanto por parte del personal de salud como de los representantes legales.
Asimismo, este enfoque académico puede contribuir a la formulación de políticas y protocolos más efectivos que guíen la actuación de los representantes legales en situaciones de emergencia. La educación fomenta la sensibilidad hacia la importancia de la atención oportuna y de calidad, y cómo estas acciones pueden prevenir situaciones críticas que podrían resultar en responsabilidades legales.
Para determinar la responsabilidad penal, se deben considerar varios elementos, como la existencia de un deber objetivo de cuidado, el incumplimiento de leyes y normativas aplicables a la profesión médica, la relación directa entre la infracción y el resultado dañoso, y el análisis de la diligencia y formación profesional del médico.
La mera producción del resultado dañoso no implica necesariamente una infracción al deber objetivo de cuidado. Es necesario examinar los hechos que llevaron al resultado y evaluar si hubo un incumplimiento de las normas y reglamentos profesionales.
La sobresaturación de los servicios de salud y la falta de recursos pueden ser factores que influyen en la capacidad de los representantes legales hospitalarios para brindar una atención adecuada. En estos casos, se debe analizar si existen circunstancias independientes o conexas que contribuyeron al resultado dañoso.
Es importante considerar el principio jurídico "Impossibilium nulla obligatio" (a lo imposible nadie está obligado) al analizar la responsabilidad penal de los establecimientos de salud en situaciones de saturación o falta de capacidad resolutiva. Se debe evaluar hasta qué punto es posible imputar responsabilidad penal a dichos establecimientos en situaciones en las que advirtieron previamente la imposibilidad de brindar atención por falta de recursos.
Es así que la determinación de la responsabilidad penal del representante legal hospitalario en casos de omisión en la activación de código de emergencia priorizada requiere un análisis exhaustivo de cada situación específica, considerando aspectos legales, normativos, técnicos y las circunstancias particulares del caso.