Introducción
La Asociación Médica de Estados Unidos (AMA, por sus siglas en inglés) ha reconocido que la ecografía tiene diversas aplicaciones y que es empleada por un amplio grupo de médicos de diversas disciplinas. La AMA asegura que la ecografía entra dentro del ámbito de la práctica de los médicos correctamente formados. En reconocimiento de su utilidad y uso generalizado, esta se ha convertido en un componente necesario de la formación por el Consejo de Acreditación para la Educación Médica de Posgrado (ACGME, por sus siglas en inglés) en varios programas de residencia y especialización.1
El trauma es la principal causa de muerte en los Estados Unidos de América para las personas menores de 45 años de edad, más niños mueren de lesiones que todas las demás causas combinadas. El trauma es la quinta causa principal de muerte en general y representa el 25 % de todos los años de vida perdidos, más que el cáncer y las enfermedades cardíacas combinadas.2
La hora de oro en el trauma, descrita por Cowley acentúa la importancia del manejo rápido y eficiente del traumatizado. Los avances en la reanimación y el diagnóstico han dado a los médicos una serie de nuevas opciones de procedimiento y de imagen, con una mejor atención del trauma en los centros de todos los niveles.3
Desde que en 1971 Kristensenen comenzó a utilizar el ultrasonido en trauma para detectar lesiones abdominales,4 el cual ha evolucionado hasta que en 1996 fue aceptado el término de evaluación enfocada con ecografía para trauma (FAST, por sus siglas en inglés) utilizado por Rozycki y otros.5 A mediados de los 2000 se agrega al FAST el eFAST (evaluación enfocada con ecografía en trauma extendido), con la adición del estudio de la caja torácica.6
Las primeras experiencias según lo publicado sobre el uso del FAST y eFAST por cirujanos generales, fue en el Hospital Docente Clínico Quirúrgico "Dr. Miguel Enríquez", en La Habana, Cuba, en el año 2017; con una serie de 55 pacientes y se concluyó que era útil su utilización por parte de los cirujanos en la evaluación del trauma.7
Cada día el dominio de la radiología ha tomado espacio en la atención de trauma. Junto con las habilidades teóricos-prácticas, los conocimientos imagenológicos son esenciales en la toma de conducta en pacientes traumatizados.8,9 Por las razones planteadas con anterioridad, fue que trazamos como objetivo describir los conocimientos que debe adquirir el cirujano general para realizar ecografía en la evaluación del trauma.
Métodos
Se realizó una revisión bibliográfica del tema en las bases de datos PubMed, BVS-BIREME y Cochrane. Se describió los elementos que tiene que conocer el cirujano general para realizar ecografía en la evaluación del trauma.
Se consideraron en la búsqueda todo tipo de estudios publicados desde enero de 1971 hasta diciembre de 2019 a los cuales se tuvo acceso y se realizó la evaluación de la validez interna de la evidencia, así como de su calidad global. Los idiomas utilizados en la búsqueda fueron el español e inglés. La información se seleccionó en correspondencia con el tema, objetivos declarados y fue procesada con medios computarizados.
Desarrollo
Según las guías prácticas de la Instituto Americano de Ultrasonido en Medicina (AIUM, por sus siglas en inglés) en el 2014, las principales indicaciones son evaluar la presencia de líquido libre en las cavidades serosas (pericardio o pleurales) y en el caso del eFAST detectar la presencia de neumotórax, aunque siempre tiene en cuenta la no existencia de contraindicaciones absolutas.10
La AIUM pone un pequeño ejemplo: la presencia de menos 200 ml de sangre, puede ser indetectable ecográficamente y por encima de esa cantidad es detectable en pocos minutos y en personal entrenado en solo segundos. Por lo tanto, cuando exista un paciente inestable sin presencia de líquido libre intrabdominal o torácicas, es muy poco probable que la causa de la inestabilidad sea por lesiones que provoquen menos de esa cuantía, por lo tal motivo, se justifica el uso del FAST en estos pacientes. Los autores coinciden con lo publicado, pues depende mayoritariamente de los conocimientos y habilidades del operador.
Sin embargo, la décima edición del soporte vital avanzado para traumatismos (ATLS, por sus siglas en inglés) (última hasta el momento de la revisión) limita su indicación a trauma cerrado de abdomen y a lesiones penetrantes con estabilidad hemodinámica.11 Esto se considera un paso de avance ya que en ediciones anteriores solo era indicación en el trauma cerrado de abdomen.
Incluso ya el uso prehospitalario cada día es mayor, claro en este caso se necesitan más recursos materiales y entrenamiento. Pero pone de manifiesto la utilidad de la ecografía en la evaluación del trauma.12,13
El cuadro muestra las principales definiciones que tiene que conocer un cirujano antes de utilizar la ecografía en el trauma.14
Cuadro Resumen de las principales terminologías y definiciones
| Terminología | Definición |
|---|---|
| Ecogenicidad | Es la propiedad de los tejidos y órganos de generar la reflexión de las ondas ultrasónicas. |
| Anecoico | Capaz de absorber las ondas sonoras sin reflejarlas. Aparece oscuro o negro. |
| Hipoecoico | Refleja parte del sonido y transmite el resto, aparece de color gris. |
| Hiperecoico | Es muy reflectante y aparece de color blanco. |
| Transductor lineal | Alta frecuencia, penetra poco, imágenes de alta resolución, para estructuras superficiales. |
| Transductor curvo | Baja frecuencia, penetra más, imágenes con menos resolución, estructuras profundas. |
| Modo M | Utilizado en la ecocardiografía y en la ecografía pleural. |
| Modo B | Empleado en la ecografía abdominal y osteomuscular. |
Ventanas ecográficas
Como se describe originalmente en el FAST comprende 5 ventanas estándar: cuadrante superior derecho, ventana subxifoidea, cuadrante superior izquierdo, ventana pélvica y ventana torácica.15,16,17,18,19
Cuadrante superior derecho.
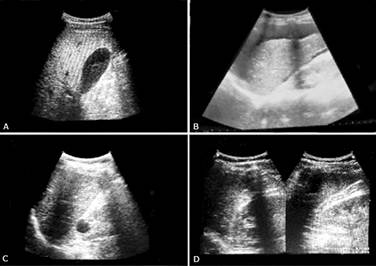
Evalúa el espacio hepato-renal (Espacio de Morrison), hígado, riñón derecho, movilidad diafragmática y base pulmonar derecha. Es la más sensible para detectar líquido libre y la más fácil de obtener técnicamente (fig. 1A).
Se consigue al ubicar el transductor curvo en un poco más adelante de la línea media axilar derecha entre el séptimo y octavo arcos costales. Es importante visualizar el diafragma para definir la presencia de un posible hemotórax. Para la adecuada evaluación de esta ventana es necesario mover el transductor hacia arriba o hacia abajo y de derecha a izquierda.
Ventana pericárdica o subxifoidea.
Evalúa el pericardio con el objetivo de detectar líquido. Utiliza el lóbulo izquierdo del hígado como ventana acústica para el análisis del corazón. El transductor se ubica a nivel subxifoideo y se realiza movimientos desde el eje longitudinal al transversal (fig. 1B).
Cuadrante superior izquierdo.
Evalúa el espacio espleno-renal, bazo, riñón izquierdo, movilidad diafragmática y base pulmonar izquierda. Se utiliza el bazo como ventana acústica. Se consigue al situar el transductor a nivel de la línea axilar posterior entre el séptimo y octavo arco costales. Para la adecuada evaluación de esta ventana es necesario mover el transductor hacia arriba o hacia abajo y de izquierda a derecha (fig. 1C). Técnicamente es la ventana más difícil de visualizar, es necesario un buen entrenamiento.
Ventana pélvica o suprapúbica.
Evalúa la presencia de líquido en fondo del saco. Se utiliza la vejiga (debe estar con líquido en su interior) como ventana acústica. Se obtiene al colocar el transductor a nivel suprapúbico; se debe visualizar en eje longitudinal y transversal (fig. 1D).
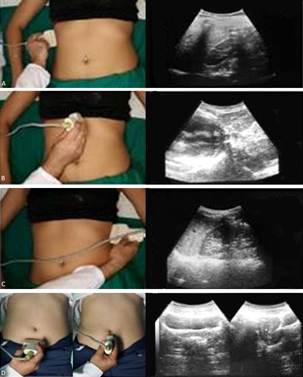
Fig. 1 Posición del paciente, del operador e imagen ecográfica. A). Cuadrante superior derecho. B). Ventana subxifoidea. C). Cuadrante superior izquierdo. D). Ventana pélvica.
Ventana torácica
La utilidad de la radiografía simple de tórax y la tomografía computarizada en el estudio del neumotórax está perfectamente definida, pero en algunos casos, generalmente en los pacientes en estado crítico, la radiografía de tórax es difícil de interpretar y muchas veces estos pacientes no pueden desplazarse hasta el tomógrafo.20
Es demostrada la superioridad de la ecografía en el diagnóstico de neumotórax, avalado por diversos estudios. Sin embargo, no es tan utilizado, ya sea por la resistencia al cambio o por la falsa creencia de que faltan argumentos para establecer a la ecografía como la prueba de oro en su diagnóstico.21,22,23,24,25 También la falta de un sistema de entrenamiento para cirujanos pudiera estar influyendo en la no adopción de la ecografía torácica como herramienta en el trauma.
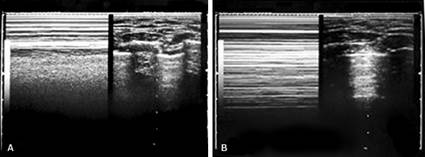
La figura 2 muestra varios signos imprescindibles y esquema para el diagnóstico del neumotórax:26,27
Deslizamiento pulmonar: Es el primer signo importante que se debe comprobar. Es un movimiento ligero, horizontal de la interfase pleural viscero-parietal que se puede comprobar en pocos segundos. Es un signo indirecto que indica que la pleura visceral se adhiere a la pleura parietal. Cuando el aire separa las dos capas pleurales, el movimiento desaparece y no puede ser detectado por la ecografía Pulmonar.
Líneas B: Surgen de la interfase pleural viscero-parietal. Se extienden verticalmente como rayos ecogénicos, alcanzan el borde inferior de la pantalla, sin decoloración, y se mueven en sincronía con los movimientos respiratorios. La visualización de las líneas B descarta un neumotórax con un valor predictivo negativo del 100 %.
Pulso pulmonar: Es un movimiento vertical sincrónico de la interfase pleural viscero-parietal al ritmo cardíaco. Este signo es muy útil para diferenciar un neumotórax de otros cuadros caracterizados por la ausencia de deslizamiento. El neumotórax se caracteriza por la ausencia tanto de deslizamiento pulmonar como de pulso pulmonar, porque la presencia de aire en la cavidad pleural no permite la transmisión del latido cardíaco al parénquima pulmonar. Por lo tanto, la visualización del pulso pulmonar descarta el neumotórax.
Punto pulmonar: Al contrario de los signos mencionados hasta ahora, el punto pulmonar permite confirmar un neumotórax con una especificidad del 100 %. Cuando un patrón sugestivo de neumotórax (es decir, ausencia de deslizamiento pulmonar y de líneas B, se detecta en la zona antero-inferior del tórax de los pacientes en posición supina, el diagnóstico de confirmación se puede lograr al mover gradualmente la sonda hacia las áreas torácicas latero-inferior. Esta maniobra describe el patrón típico de neumotórax, ausencia de deslizamiento pleural o de líneas B, en contraste con un área contigua en donde, sí se observa el deslizamiento pleural. Se debe a que, durante la inspiración, al expandirse el pulmón, se acercan ambas hojas pleurales y se detectan el deslizamiento de la interfase pleural visceroprietal y líneas B, lo que desaparece en la espiración, ya que las dos hojas se separan y no permiten visualizar el deslizamiento pleural o la presencia de líneas B.
Todos los signos planteados anteriormente son en modo ecográfico B, ahora los signos del modo M:
Signo de la playa: la parte superior corresponde a la pared torácica, formada por líneas horizontales paralelas (el mar) y la parte inferior desde la interfase pleural visceroparietal, de aspecto granulado como arena de playa. Estos signos indican ausencia de neumotórax (fig. 3A).
Signo de la estratósfera: se observan líneas horizontales y paralelas, como código de barra (fig. 3B), se pierde la apariencia del signo de la playa. Presencia de neumotórax.
Errores más frecuentes en el uso
Enumeramos los principales errores en la interpretación de la ecografía relacionada al trauma:28,29,30
Desconocimiento de sus indicaciones.
Tiene alta sensibilidad para detectar líquido libre pero no para identificar el origen de este.
No realizar el examen en forma seriada, esto lleva a confundir la sombra acústica de las costillas como líquido libre.
Un motivo frecuente de falsos positivos son las vísceras con contenido líquido, como el intestino y la vesícula; la grasa perirenal podría ser interpretada como líquido, la vejiga, cuando no tiene un llenado adecuado, puede dar la impresión de líquido libre en ventana pélvica.
No desligar la imagen diagnóstica de la historia clínica; esta conducta evitará que se termine con la interpretación de un FAST positivo, condiciones clínicas de base como ascitis, quistes en órganos sólidos y en el tórax, enfermedades que produzcan líquido en el pericardio o en las pleuras.
Los autores señalan que la no realización sistemática de este proceder aumenta la posibilidad de cometer errores (fig. 4).
Consideraciones finales
Los principios básicos de la ecografía en el trauma tienen que ser parte de las herramientas de un cirujano general del siglo xxi. Los errores más frecuentes, responden a la no realización sistemática y a la falta de entrenamiento. Cada vez son menos las contraindicaciones de la ecografía en el trauma, pero si es marcada la dependencia del operador.