Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Estomatología
versión impresa ISSN 0034-7507
Rev Cubana Estomatol vol.50 no.1 Ciudad de La Habana ene.-mar. 2013
PRESENTACIÓN DE CASO
Reemplazo articular temporomandibular debido a queratoquiste odontogénico
Temporomandibular joint replacement because of odontogenic keratocyst
Pedro Angel Peñón Vivas,I Humberto Sarracent Pérez,II Patricia Moreira RodríguezIII
I Facultad Dr. Miguel Enríquez. Universidad de Ciencias Médicas de La Habana, Cuba.
II Facultad de Estomatología. Universidad de Ciencias Médicas de La Habana, Cuba.
III Facultad Victoria de Girón. Universidad de Ciencias Médicas de La Habana, Cuba.
RESUMEN
Existen disímiles condiciones que hacen necesario el reemplazo articular temporomandibular; dentro de las más frecuentes se encuentran la anquilosis, la osteoatrosis, estadíos avanzados del Síndrome de disfunción temporomandibular, daño articular postrauma y procesos neoplásicos o tumorales. Los queratoquistes odontógenos que se agrupan para su estudio dentro de los quistes odontogénicos del desarrollo, representan cerca del 7 al 10 por ciento de todos los quistes maxilo-mandibulares. Se dice que tienen dos picos de incidencia entre la segunda y tercera década de vida y entre los 50 y 60 años de edad, con una ligera predilección por el sexo masculino. Aparece más frecuentemente en la región del tercer molar de la mandíbula con extensión a la rama ascendente El presente trabajo tuvo como objetivo mostrar el caso de un paciente masculino de 57 años de edad en el que fue necesario el reemplazo articular temporomandibular debido a un queratoquiste odontogénico que involucraba la totalidad de la rama mandibular derecha, incluyendo el proceso condíleo y coronoideo, así como el ángulo hasta el tercio posterior del cuerpo mandibular. Tras un año de realizada la intervención quirúrgica la evolución del paciente fue satisfactoria.
Palabras clave: articulación temporomandibular, reemplazo articular temporomandibular, queratoquiste odontogénico, tumor odontogénico quístico queratinizante.
ABSTRACT
Temporomandibular joint replacement is required in a variety of conditions. Among the most frequent are ankylosis, osteoarthrosis, advanced stages of the temporomandibular dysfunction syndrome, post-traumatic joint damage, and neoplastic or tumoral processes. Odontogenic keratocysts, which are classified as developmental odontogenic cysts for study purposes, constitute 7-10 per cent of all maxillomandibular cysts. Two peaks have been identified in their incidence: between the second and third decades of life, and between 50 and 60 years of age, with a slight predominance of the male sex. They are most common in the third molar area of the mandibule, with expansion to the ascending branch. A case is presented of a male 57-year-old patient requiring temporomandibular joint replacement due to an odontogenic keratocyst involving the entire right mandibular branch, including the condylar and coronoid processes, as well as the angle as far as the posterior third of the mandibular body. One year after surgery, the patient's evolution was satisfactory.
Key words: temporomandibular joint, temporomandibular joint replacement, odontogenic keratocyst, keratocystic odontogenic tumor.
INTRODUCCIÓN
Existen disímiles condiciones que hacen necesario el reemplazo articular temporomandibular; dentro de las más frecuentes se hallan la anquilosis temporomandibular, osteoatrosis, artritis, estadíos avanzados del Síndrome de disfunción temporomandibular, daño articular postrauma irreparable, procesos neoplásicos o tumorales, necrosis avascular condílea y alteraciones congénitas como en el Síndrome de Treacher Collins y la microsomía hemifacial.1-5
Los queratoquistes que se agrupan para su estudio dentro de los quistes odontogénicos del desarrollo, merecen una consideración especial por sus características histopatológicas y su comportamiento clínico agresivo. Describiéndose dos variantes bien conocidas; cuando se presenta de forma aislada o como parte del Síndrome névico basocelular. Desde que fue descrito por Philipsen en 1956, ha recibido mucha atención y muchas series lo reportan como una lesión potencialmente agresiva. La Organización Mundial de la Salud en el 2005 decide denominar al queratoquiste odontogénico (QTO) como tumor odontogénico quístico queratinizante (TOQQ).6-8
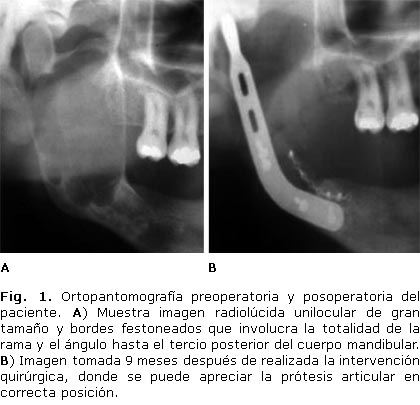
Existe evidencia, a partir de la severa discapacidad experimentada por muchos de los pacientes con compromiso articular, que el reemplazo articular mediante prótesis permite una mejoría considerable en su calidad de vida, criterio este que se basa en la remisión de síntomas como el dolor, así como aspectos funcionales y estéticos. En este sentido podríamos citar los movimientos mandibulares, la oclusión y todas aquellas funciones donde participa la articulación temporomandibular como la masticación, la deglución y la fonación.9, 10 El presente trabajo tuvo como objetivo mostrar el caso de un paciente masculino de 57 años de edad con un queratoquiste odontógénico que involucraba la totalidad de la rama mandibular derecha, en el cual fue necesario realizar el reemplazo articular temporomandibular mediante prótesis parcial. PRESENTACIÓN DEL CASO Paciente masculino de 57 años de edad, color de la piel blanca y antecedentes de HTA, el cual refirió que le realizaron exodoncia del primer molar inferior derecho (46) hacía aproximadamente 20 años y que le quedó resto radicular debido a fractura dentaria como complicación del proceder. Tres años después aparece un absceso en esa localización por lo que le realizan extracciones múltiples de todo el sector postero inferior derecho. El paciente permanece asintomático hasta que es valorado en el servicio de Cirugía Maxilofacial del Hospital "Miguel Enríquez" por presentar aumento de volumen en hemicara derecha de más menos 7 meses de evolución. Al examen físico facial se constató un ligero aumento de volumen en hemicara derecha a nivel del cuerpo y rama mandibular, de consistencia duro pétrea que no comprometía los movimientos mandibulares; mientras que en el intrabucal se observa paciente desdentado parcial superior e inferior, con aumento de volumen en región de trígono retromolar, no doloroso a la palpación, borramiento del surco vestibular inferior en la región posterior de la hemiarcada derecha. Al paciente se le realizan estudios complementarios de rigor, dentro de los cuales se significan: Hb. 12,5 g/L Conteo leucocitario 5,6 x 109/L Linfocitos 21,0 % Polimorfos nuclerares 58,6 %. Tiempo de sangramiento. 2 min. Tiempo de coagulación. 4 min. Tiempo de protrombina. C´14 P14 TPTA. C´ 30 P27 Conteo de plaquetas. 173 x 106 Serología. No reactiva VIH. Negativo Electrocardiograma: Normal. Rayos X de tórax: Sin alteraciones pleuropulmonares. En cuanto a los estudios imagenológicos se realizaron las siguientes vistas radiográficas: Towne invertida, antero posterior y lateral oblícua derecha de mandíbula, ortopantomografía (Fig. 1) y tomografía axial computadorizada (TAC). La TAC se indicó con la finalidad de determinar con mayor precisión el grado de compromiso condíleo así como la magnitud del proceso desde el punto de vista tridimensional y con ello los requerimientos y necesidades por si fuese necesario realizar la reconstrucción del defecto como posteriormente se describe. En la TAC se pudo observar una imagen hipodensa tabicada que comprometía la rama, región subcondílea, proceso coronoideo, ángulo y tercio posterior del cuerpo mandibular. El diagnóstico diferencial se realizó con entidades patológicas como el quiste folicular, los ameloblastomas, quistes residuales, quistes óseos traumáticos o solitarios, con los mixomas y el granuloma reparativo central de células gigantes. Se planteó como diagnóstico presuntivo un ameloblastoma sólido. Una vez aprobado el consentimiento informado por parte del paciente, siguiendo los principios de la ética médica; se programó turno quirúrgico en cirugía ambulatoria para la realización de biopsia incisional. Anatomía patológica informó como diagnóstico histopatológico la presencia de un queratoquiste odontogénico y la ausencia de células neoplásicas (Fig. 2). El tratamiento quirúrgico consistió en un abordaje preauricular endoaural extendido a región temporal (modificación del abordaje de Bramley Al-Kayat) combinado con abordaje submandibular de Risdon. Se realizó exéresis en bloque de rama, ángulo y parte del tercio posterior del cuerpo mandibular derecho, en el cual quedaba incluida la tumoración con un margen de seguridad mínimo de 0,5 cm. Se conservó el disco articular. Fue necesario ligar la carótida externa para realizar control hemostático. Se extrajo injerto óseo autólogo de cresta Ilíaca de aproximadamente 8 x 4 cm, con la finalidad de restituir el contorno del ángulo y cuerpo mandibular. Se colocó prótesis articular Bowerman-Conroy que se fijó al cuerpo mandibular y al injerto óseo mediante tornillos bicorticales, a su vez el injerto óseo es fijado mediante tornillos y miniplaca al cuerpo mandibular (Fig. 3). Se colocaron tutores de Guning y fijación maxilomandibular elástica que se mantiene durante 4 semanas. Para el tratamiento médico, además de la medicación de soporte y el aspecto nutricional, se indicó antibioticoterapia con ceftriaxone (2 g por día) y metronidazol (1,5 g por día). La estadía hospitalaria fue de 10 días. La evolución del paciente fue satisfactoria sin indicios de recurrencia tumoral, tras un año de ser intervenido quirúrgicamente. Desde el punto de vista funcional se mantienen conservados los movimientos mandibulares y en el aspecto estético, se aprecia un adecuado contorno con cicatrices poco visibles. Se realizó la rehabilitación protésica del paciente. DISCUSIÓN Los queratoquistes odontogénicos representan cerca del 7 al 10 % de todos los quistes maxilomandibulares. Se dice que tienen dos picos de incidencia entre la segunda y tercera década de vida y entre los 50 y 60 años de edad, con una ligera predilección por el sexo masculino. Aparece más frecuentemente en la región del tercer molar de la mandíbula con extensión a la rama ascendente igual que los ameloblastomas uniquísticos. Se diferencian de estos en que causan expansión mandibular que parece protruir hacia afuera de la mandíbula, lo que puede causar perforación de la cortical lingual.8,11-14 Suelen permanecer asintomáticos hasta que presentan una infección sobreañadida. Los síntomas descritos son parestesias, anestesias dentales o labiales, celulitis abscesos, trismo y fracturas patológicas aunque pueden alcanzar gran tamaño y por consiguiente causar asimetría facial; en ocasiones perforan la cortical e invaden los tejidos blandos.13-15 Radiográficamente presentan una imagen radiolúcida unilocular bien limitada de bordes festoneados; los de mayor tamaño pueden ofrecer una aspecto multilocular. El sitio de preferencia de su crecimiento es la parte posterior de la mandíbula en continuidad con la rama.11, 13 Desde el punto de vista histopatológico se caracterizan por presentar una cápsula de fibras colágenas, muy delgada, delicada y a veces laxa, revestida de un epitelio de 6 a 8 hileras (escamoso estratificado), una capa basal de células columnares, sin procesos interpapilares. Se describe la presencia de microquistes satélites o islas epiteliales en la cápsula del quiste madre y en el epitelio subyacente. La complicación más común y significativa del tratamiento de los queratoquistes odontogénicos es su remoción incompleta lo cual a su vez contribuye a que su recurrencia sea alta, aproximadamente de un 13 a un 63 %.8,11 Dentro de las causas de la alta incidencia de recurrencia se pueden señalar las dificultades en el proceder quirúrgico por lo irregular de la cavidad ósea, lo delgado de la pared tumoral, la presencia de microquistes satélites o islas epiteliales en la cápsula del quiste madre y en el epitelio subyacente, separación del epitelio de la cápsula por la acción de la enzima colagenasa, alto índice mitótico. Todo lo antes expuesto obliga a que el tratamiento quirúrgico del QTO sea minucioso y según la ubicación, el tamaño de la lesión y el compromiso de estructuras anatómicas adyacentes, a veces es necesario un margen de seguridad como el correspondiente a una neoplasia benigna recidivante, razón por la cual es obligado el seguimiento evolutivo clínico y radiográfico por lo menos de 5 años.11,15-17 Numerosas han sido las modalidades de tratamiento de los QTO, dentro de las que se encuentran la descompresión y marzupialización, descompresión seguido de enucleación retrasada, enucleación y cierre directo, enucleación y empaquetamiento abierto, enucleación y criocirugía, enucleación y electrocauterización, enucleación y aplicación de láser, enucleación y fresado óseo perilesional, enucleación y fijación química con solución de Carnoy, hay quienes recomiendan el relleno de la cavidad residual con biomateriales.6,13-17 MacIntosh18 recomienda la exéresis quirúrgica con márgenes de seguridad de 5 mm, y enfatiza la eficacia de este método en relación con otras formas de tratamiento.
Debido al tamaño, la localización y el grado de compromiso óseo de algunas lesiones benignas como los ameloblastomas sólidos, los mixomas y los queratoquistes odontogénicos; en ocasiones para su tratamiento, es necesario realizar una resección quirúrgica completa del tejido óseo involucrado con la subsiguiente reconstrucción del área o la estructura anatómica implicada. 8, 18
Todos los quistes en el ángulo de la mandíbula con extensión a la rama ascendente o completamente localizados en la rama, deben ser tratados como quistes potencialmente agresivos pues son más propensos a la recurrencia.13,15 El tiempo de recurrencia es variable y suele presentarse en los 5 primeros años en un 70 % de los pacientes, aunque en el resto puede hacerlo bastante más tarde (10 a 15 años). Se describen recidivas incluso en los injertos óseos que se emplearon para la reconstrucción. La recurrencia es más frecuente en el sexo masculino que en el femenino.12-15 Los reemplazos articulares autógenos fundamentalmente mediante injertos costocondrales se reservan para las edades pediátricas en pacientes en crecimiento. Su desventaja fundamental es la morbilidad asociada al sitio donante y la variabilidad de la respuesta biológica (reabsorción ósea, anquilosis y crecimiento excesivo). Dentro de los tejidos autólogos en la reconstrucción temporomandibular se incluyen los injertos costales, de cresta ilíaca y esternoclaviculares. Gillies 15 fue probalemente el pimero en usar injerto costocondral en 1920, desde entonces un número importante de autores han recomendado su uso.19, 20 Las prótesis aloplásticas para el reemplazo de la ATM, se pueden categorirzar en aquellas que permiten el reemplazo de la fosa, el cóndilo o una combinación de ambos, la decisión del tipo a emplear dependerá de las particularidades específicas según el caso.21-23 Dentro de las ventajas de las prótesis aloplásticas para el reemplazo articular temporomandibular se identifican: la no morbilidad asociada al sitio donante, mayor estabilidad oclusal, movilización precoz, menor riesgo de anquilosis por formación de hueso heterotópico, menor tiempo quirúrgico y riesgo de complicaciones anestésicas.1,4,5,24,25 La preservación del disco es controversial. Autores como Christensen 26 plantean que evita la osificación hipertrófica, otros como Chase 27 y McLeod 28 recomiendan su remoción en caso de adhesión, perforación o cuando el mismo no es compatible desde el punto funcional con la prótesis, solo aquellos discos que permanezcan funcionales deberán mantenerse. Las prótesis preconformadas en stock comerciales presentan algunas desventajas como son variabilidad del contorno y la demora que puede causar el encontrar la prótesis con las dimensiones adecuadas; se plantea que este aumento del tiempo quirúrgico unido a los necesarios recambios hasta encontrar la prótesis ideal, es el causante de que ocurran procesos sépticos. De aquí el valor de las prótesis confeccionadas a medida, mediante modelos estereolitográficos a partir de estudios de tomografía axial computadorizada.2,3,9,23,25 Sin embargo existen situaciones como en los casos de anquilosis severa, en los cuales para confeccionar el dispositivo protésico a medida primero se debe realizar una cirugía adicional para preparar el sitio receptor y luego poder realizar el escaneo y obtener el modelo estereolitográfico. En estos casos en donde se constata la utilidad de los sistemas preconformados en stock.29, 30 En sentido general aun con los sistemas o dispositivos protésicos más modernos para el reemplazo articular, al perderse la inserción de los múculos pterigoideos, el paciente solo logrará realizar movimientos condilares de rotación sin traslación. Se plantea que valores de apertura de 32 y 35 mm de máxima apertura bucal se pueden considerar como aceptales, si el reemplazo es unilateral se observará deflexión mandibular. Existe evidencia, que el tiempo de vida útil de una prótesis articular es de 7 a 10 años y dentro de las complicaciones que pueden surgir por su empleo, pudieramos mencionar el desplazamiento protésico,fracturas del dispositivo, reacción a cuerpo extraño (tanto a polímeros como a metal), formación de hueso heterotópico y riesgo de anquilosis.9,10,23,25 La reconstrucción de grandes defectos óseos que comprometen la articulación temporomandibular dependerá de la elección del cirujano a partir de su experiencia personal, de las particularidades de cada paciente así como de las condiciones y medios de los que se dispone en la unidad asistencial. REFERENCIAS BIBLIOGRÁFICAS 1. Driemel O, Braun S, Muller-Richter UDA, Behr M, Reichert TE, Kunkel M, et al. Historical development of alloplastic temporomandibular joint replacement after 1945 and state of the art. Int. J. Oral Maxillofac. Surg. 2009;38:909-20.
2. Kanatas AN, Needs C, Smith AB, Moranc A, Jenkins G, Worrall SF. Short-term outcomes using the Christensen patient-specific temporomandibular joint implant system: a prospective study. Br J Oral Maxillofac Surg. 2012;50:149-53.
3. Mercuri LG, Swift JQ. Considerations for the use of alloplastic temporomandibular joint replacement in the growing patient. J Oral Maxillofac Surg. 2009;67:1979-90.
4. Gundlach KK. Ankylosis of the temporomandibular joint. J Craniomaxillofac Surg. 2010;38:122-30.
5. Ebrahimi A, Ashford BG. Advances in temporomandibular joint reconstruction. Curr Opin Otolaryngol Head Neck Surg. 2010;18:255-60.
6. Shudou H, Sasaki M, Yamashiro T, Tsunomachi S, Takenoshita Y, Kubota Y, et al. Marsupialisation for keratocystic odontogenic tumours in the mandible: longitudinal image analysis of tumour size using 3D visualised CT scans. Int J Oral Maxillofac Surg 2012. 41(3):290-6.
7. Philipsen HP. Keratocystic odontogenic tumor. In: Barnes L, Eveson JW, Reichart P, Sidransky D, editors. Head and neck tumours, WHO classification of tumours. Lyon: IARC Press; 2005. p. 306-7.
8. Neville BW, Damm DD, Allen CM, Bouquot JE. Odontogenic cysts and tumors. In: Neville BW, Damm DD, Allen CM, Bouquot JE, editors. Oral and maxillofacial pathology. Philadelphia: WB Saunders; 2002. p. 589-642.
9. Guarda-Nardini L, Manfredini D, Ferronato G. Temporomandibular joint total replacement prosthesis: current knowledge and considerations for the future. Int J Oral Maxillofac Surg. 2008;37:103-10.
10. Westermark A, Hedén P, Aagaard E, Cornelius CP. The use of TMJ Concepts prostheses to reconstruct patients with major temporomandibular joint and mandibular defects. Int J Oral Maxillofac Surg. 2011;40(5):487-96.
11. Santana JC. Quistes y tumores odontogénicos de los maxilares y la mandíbula. En: Santana JC. Atlas de patología del complejo bucal. 2.ed. La Habana: Editorial Ciencias Médicas; 2010. p. 421-74.
12. González-Alva P, Tanaka A, Oku Y, Yoshizawa D, Itoh S, Sakashita H, et al. Keratocystic odontogenic tumor: a retrospective study of 183 cases. J Oral Sci. 2008;50:205-12.
13. Stoelinga PJW. Etiology and pathogenesis of keratocysts. Oral Maxillofac Surg Clin N Am. 2003;15:317-24.
14. Stoelinga PJW. The treatment of odontogenic keratocysts by excision of the overlying, attached mucosa, enucleation and treatment of the bony defect with Carnoy solution. J Oral Maxillofac Surg. 2005;63:1662-6.
15. Mendes RA, Carvalho JC, van der Waal I. Characterisation and management of the KCOT in relation to its histopathological and biological features. Oral Oncol. 2010;46:219-25.
16. Schmidt BL, Pogrel MA. The use of enucleation and liquid nitrogen cryotherapy in the management of odontogenic keratocysts. J Oral Maxillofac Surg. 2001;59:720-25.
17. Gosau M, Draener FG, Frerich B. Two modifications in the treatment of keratocystic odontogenic tumors and the use of Carnoy's solution a retrospective study lasting between 2 and 10 years. Clin Oral Invest. 2010;14:24-34.
18. MacIntosh RB. The role of osseous resection in the management of odontogenic keratocysts. American Association of Oral and Maxillofacial Surgeons Scientific Sessions 2002; Chicago: American Association of Oral and Maxillofacial Surgeons; 2002.
19. MacIntosh RB, Henny FA. A spectrum of application of autogenous costochondral grafts. J Maxillofac Surg. 1977;5:257-67.
20. Figueroa AA, Gans BJ, Pruzansky S. Long-term follow-up of a mandibular costochondral graft. Oral Surg Oral Med Oral Pathol. 1984;58:257-68.
21. Westermark AH, Koppel D, Leiggener C. Condylar replacement alone is not sufficient for prosthetic reconstruction of the temporomandibular joint. Int J Oral Maxillofac Surg. 2006:30:1-5.
22. Kashi A, Saha S, Christensen RW. Temporomandibular joint disorders: artificial joint replacements and future research needs. J Long Term Eff Med Implants. 2006;16:459-74.
23. V. Machon, D. Hirjak, M. Beno, R. Foltan. Total alloplastic temporomandibular joint replacement: the Czech-Slovak initial experience. Int J Oral Maxillofac Surg 2012; 41(4):514-7.
24. Sidebottom AJ, Speculand B, Hensher R. Foreign body response around total prosthetic metal-on-metal replacements of the temporomandibular joint in the UK. Br J Oral Maxillofac Surg. 2008;46:288-92.
25. Wolford LM, Rodrígues DB, McPhillips A. Management of the infected temporomandibular joint total joint prosthesis. J Oral Maxillofac Surg. 2010; 68:2810-23.
26. Christensen RW. The temporomandibular joint prosthesis eleven years later. Oral Implantol. 1971;2:125-33.
27. Chase DC, Hudson JW, Gerard DA, Russell R, Chambers K, Curry JR, Latta JE, Christensen RW. The Christensen prosthesis. A retrospective clinical study. Oral Surg Oral Med Oral Pathol. 1995;80:273-8.
28. McLeod NMH, Saeed NR, Hensher R. Internal derangement of the temporomandibular joint treated by discectomy and hemi-arthroplasty with a Christensen fossa-eminence prosthesis. Br J Oral Maxillofac Surg. 2001; 39:63-6.
29. Pitta MC, Wolford LM. Use of acrylic spheres as spacers in staged temporomandibular joint surgery. J Oral Maxillofac Surg. 2001;59:704-6.
30. Abramowicz S, Barbick M, Rose SP, Dolwick MF. Adaptability of stock TMJ prosthesis to joints that were previously treated with custom joint prosthesis. Int J Oral Maxillofac Surg. 2012;41(4):518-20.
Recibido: 20 de noviembre de 2012.
Aprobado: 17 de diciembre de 2012.
MSc Dr. Pedro Angel Peñón Vivas. Facultad Dr. Miguel Enríquez. Universidad de Ciencias Médicas de La Habana. Cuba.Correo electrónico: pedropv@infomed.sld.cu