Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Medicina
versión impresa ISSN 0034-7523
Rev cubana med vol.50 no.4 Ciudad de la Habana oct.-dic. 2011
TRABAJOS ORIGINALES
Comportamiento clínico-epidemiológico del trasplante renal de donante vivo en el Instituto de Nefrología "Dr. Abelardo Buch López" en el período 1991-2008
Clinicoepidemiological behavior of renal transplantation from live donor in the "Dr. Abelardo Buch López" Institute of Nephrology: 1991-2008
Dr. Alexander Mármol Sóñora, Dr. Alexis Pérez Rodríguez, Dr. Juan Carlos Pérez de Prado Valdivia, Dr. Leonardo Souchay Díaz, Dr. Francisco Gutiérrez García, Dr. Jorge Pablo Alfonzo Guerra
Instituto de Nefrología "Dr. Abelardo Buch López". La Habana, Cuba.
RESUMEN
Introducción: El trasplante renal constituye la modalidad terapéutica que ofrece mayor calidad de vida y supervivencia a los pacientes con enfermedad renal crónica y la mejor alternativa económica para enfrentar esta epidemia.
Objetivo: Conocer el comportamiento clínico-epidemiológico del trasplante renal en los casos de donante vivo.
Métodos: Se realizó un estudio observacional descriptivo de cohorte, retrospectivo, de los pacientes que recibieron trasplantes de donante vivo en el Instituto de Nefrología de 1991-2008. Para ello se utilizaron variables que se procesaron en forma automatizada con una técnica estadística de análisis de distribución de frecuencias absolutas y relativas así como técnicas de análisis de supervivencia mediante el método de Kaplan-Meier. Se estimó supervivencia para el injerto y para el paciente. Fueron estudiados 102 pacientes.
Resultados: Los años de más realización de trasplantes fueron entre el 2000 y el 2004. Las causas de enfermedad renal crónica que predominaron fueron las glomerulopatías (47,1 %) y las no filiadas (29,4 %), sobre todo entre los 20 y 49 años. El trasplante precoz se realizó en 44,1 % de los casos. Predominó el trasplante entre hermanos (49 %) y de madres a hijos (35,2 %). Se presentan las supervivencias del injerto y del paciente a corto, mediano y largo plazo.
Conclusiones: El trasplante de donante vivo se efectúa, sobre todo, a receptores jóvenes que llegan a la insuficiencia renal por glomerulopatías o causas desconocidas. Su supervivencia es adecuada aunque existe una relativa alta incidencia de complicaciones quirúrgicas y muerte del paciente en el primer año, quizás relacionada con el bajo número de trasplantes por año.
Palabras clave: Trasplante de donante vivo, supervivencias.
ABSTRACT
Introduction: The renal transplantation is the therapeutical modality offering the better quality of life and survival for patients presenting with chronic renal disease and the better economic alternative to face this epidemics.
Objective: To know the clinical-epidemiological behavior of renal transplantation in the case of live donor.
Methods: A retrospective, cohort, descriptive and observational study was conducted in patients underwent transplants from live donors in the Institute of Nephrology from 1991 to 2008. Authors used the variables processed in a automated way with statistical technique of analysis of absolute and relative frequency distribution, as well as techniques of survival analysis by Kaplan-Meier method. For the graft and for the patient survival was estimated. One hundred two patients were studied.
Results: The year with more carrying out of transplantation were 2000 and 2004. The predominant causes of chronic renal disease were the glomerulopathies (47.1 %) and the non-descripted ones (29.4 %) mainly between 20 and 49 years old. The early transplantation was performed in the 44.1 % of cases. There was predominance of transplantation between brothers (49 %) and from mothers to sons. The survival of graft and of patient at short- medium- and long-term is showed.
Conclusions: The life donor transplantation is carried out mainly in young receptors arriving to renal failure due to glomerulonephritis or by unknown causes. Its survival is appropriate although there is a relatively high incidence of surgical complications and death of patient during the first year, perhaps related to the low number of transplantation by year.
Key words: Life donor transplantation, survivals.
INTRODUCCIÓN
La insuficiencia renal crónica (IRC) es un déficit progresivo y permanente de la función renal que puede ser originado por múltiples enfermedades crónicas. Esta enfermedad puede evolucionar a etapa terminal (IRC-T), la cual conduce inexorablemente a la muerte del paciente, a menos que se emplee algún método sustitutivo de la función renal para conservar la vida, bien sea la hemodiálisis (HD), la diálisis peritoneal (DP) o el trasplante renal (TR).
El TR va siendo ya una práctica generalizada que ha alcanzado un nivel de eficacia impresionante, es la mejor solución para muchos pacientes cuya esperanza media de vida no sobrepasa los 10 o 12 años, y que necesitan de la diálisis.1 El TR ha demostrado ser el mejor tratamiento de la IRC en cuanto a supervivencia, calidad de vida, menores complicaciones y mejor relación costo beneficio frente a la diálisis.1,2
Los primeros trasplantes renales con éxito fueron de donante vivo relacionado sin conocerse incluso el sistema mayor de histocompatibilidad. El primero se realiza en el Hospital Necker de París en 1953 y el siguiente, en 1954, en el Brigham Hospital de Boston por Joseph Murria.2
Con el uso de los fármacos inmunosupresores más modernos se continúan desarrollando los programas de trasplante renal procedente de fallecidos con resultados cada vez más satisfactorios, la limitación más importante, para atender la creciente demanda, es la escasez de donantes cadáveres. Esta limitación en el número de donantes favoreció, en muchos países, el desarrollo de programas de donación de sujeto vivo, que representan en la actualidad entre 40 y 50 % de los trasplantes de riñón en Estados Unidos, Países Nórdicos, Holanda y Australia.3
En la última década, por la escasez de órganos con donante cadáver (DC) para la prevalencia cada día mayor de IRC, el TR con donante vivo (DV) ha constituido una modalidad muy abordada, incluso por países que antes no lo practicaban.3,4
Existen diferentes tipos de DV, a inicios de estos trasplantes el objetivo fue siempre utilizar donantes compatibles para garantizar mejores resultados a corto y largo plazo. Con los años y el uso de modernos agentes inmunosupresores muchos grupos fueron abriendo el abanico de selección y los DV pasaron de los emparentados de primera línea (padres, hijos y hermanos) a los de segunda línea (primos, tíos, sobrinos), luego a los no emparentados (amigos), a los emocionalmente relacionados (esposos), hasta llegar al donante altruista y a los intercambios de órganos.2,5,6
En Cuba, el TR-DC comienza el 24 de febrero de 1970. En 1979 se efectuó el primer trasplante renal en Cuba entre hermanos gemelos. Desde entonces y hasta la fecha se han realizado 350 TR-DV en 4 centros del país (Hospital "Hermanos Ameijeiras", CIMEQ, Instituto de Nefrología y Hospital "Arnaldo Milián" de Villa Clara), todos entre personas emparentadas y de primera línea.
Ya en estos momentos se han efectuado 4 400 TR-DC entre los 9 centros del país, y de ellos 1 200 se han hecho en el propio Instituto.7
En todos estos años, Cuba se ha ubicado al frente de los países de Latinoamérica en cuanto al número de trasplantes por millón de habitantes con DC.3
En el presente estudio nos proponemos presentar el programa de TR-DV entre los años 1991 y 2008 en el Instituto de Nefrología, sus características epidemiológicas y sus resultados.
MÉTODOS
Se realizó un estudio observacional descriptivo de cohorte, retrospectivo. El universo quedó constituido por todos los pacientes que recibieron trasplantes de DV en el Instituto de Nefrología "Abelardo Buch López", de Ciudad de La Habana, entre 1991 y 2008. Las fuentes de información fueron la historia clínica individual y el registro computarizado del Centro Coordinador Nacional de Trasplante Renal. Para darle salida a los objetivos del estudio se utilizaron las siguientes variables: año del TR, edad del receptor, causa de la IRC, procedencia del receptor (hemodiálisis, diálisis peritoneal o trasplante anticipado o precoz), parentesco con el donante, compatibilidad HLA, fecha del trasplante, fecha de la pérdida renal y/o muerte (si ocurrió). Se revisaron, detalladamente, la historia clínica y la pancarta individual de cada paciente que recibió trasplante de DV en el período de estudio, de la base de datos del servicio de trasplante se tomaron los nombres de los pacientes y se complementaron los datos con los archivos de información del Laboratorio de Inmunología del Instituto. La información fue procesada de forma automatizada. Se utilizó el paquete estadístico SPSS 15.0 (Illinois, Chicago). Fue utilizada la técnica estadística de análisis de distribución de frecuencias. Para cada una de las variables fueron calculadas las frecuencias absolutas y relativas (porcentajes). Se utilizó el test exacto de Fisher y se fijó un nivel de significación alfa= 0,05. Se utilizaron las técnicas de análisis de supervivencia por el método de Kaplan-Meier. Se estimó una función de supervivencia para el injerto y otra para el paciente.
RESULTADOS
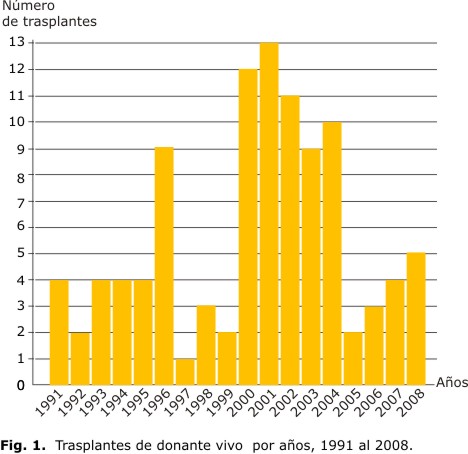
En la figura 1 se muestran los trasplantes DV realizados desde 1991 al 2008. Los años en que más se efectuaron estos trasplantes fueron entre los años 2000 y 2004 (55 trasplantes).
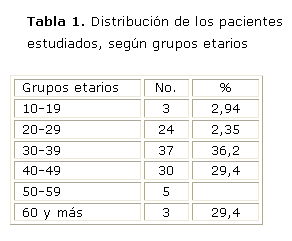
La distribución de los pacientes a los que se les practicó TR queda resumida en la tabla 1, donde se observa que el mayor grupo correspondió a las edades entre 30 y 39 años.
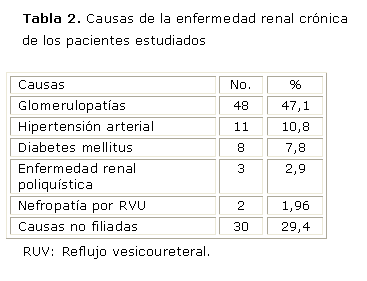
En orden de frecuencia, las causas de ERC en esta serie se observan en la tabla 2. Otra gran parte de los enfermos que llegaron al TR provenientes de diferentes consultas y hospitales no tenían bien definida la causa de la ERC, entonces fue clasificada como no filiada, y representó el 29,4 %. Solo en 2 pacientes, la causa de ERC era el reflujo vesicoureteral.
Cuando analizamos las edades por cada una de las entidades causales de la ERC, los pacientes con glomerulopatías predominaron en todos los grupos etarios y se comportaron con mayor frecuencia en el grupo de 20 a 29 años (75 %), todos los hipertensos se encontraban por encima de los 40 años. Los diabéticos eran tipo I y el 100 % tenía menos de 39 años. De los 102 casos, únicamente se realizó el trasplante a 3 pacientes con enfermedad renal poliquística y tenían entre 40 y 59 años de edad, solo 2 llegaron a este tratamiento por la vía de la nefropatía por RVU y sus edades coincidieron entre 30 y 39 años.
Solamente se trasplantaron 3 pacientes poliquisticos que estaban entre los 40 y 59 años, mientras que los únicos 2 que arribaron a la ERC por el RVU, tenían entre 30 y 39 años.
De la muestra, 45 pacientes (44,1 %) recibieron el trasplante precozmente o de forma anticipada, sin haber comenzado nunca en métodos dialíticos. El resto de los sí provenía de HD, ninguno de DP.
La mayor parte de los enfermos venía de otros centros (72 pacientes), el resto era del propio Instituto.
Las consultas de glomerulopatías aportaron 48 pacientes, en 35 de ellos el diagnóstico fue hecho por clínica, sin biopsia renal, otros 9 padecían glomerulosclerosis segmentaria y focal; 2, glomerulopatía por IgA y membrano proliferativa y rápidamente progresiva, 1 caso de cada una.
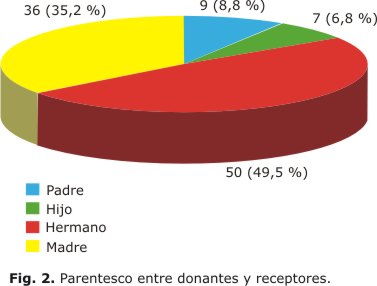
En la figura 2 se representa el parentesco entre donante y receptor. Los donantes eran hermanos en 50 de los trasplantes y 7 eran idénticos, las demás parejas compartían 1 haplotipo.
Hubo 18 enfermos que hicieron una primera crisis de rechazo agudo al injerto, ninguno hizo segunda crisis. En los rechazos agudos nunca estuvo involucrado un caso con trasplante entre hermanos idénticos (p= 0,00).
Un paciente rechazó el trasplante y ocasionó la pérdida del injerto por un rechazo anticorpal y/o mediado por anticuerpos anti HLA. A los 15 d del trasplante ya estaba nuevamente en proceder dialítico (HD). No se conocía el porcentaje de anticuerpos anti HLA de este paciente que llegó en estadio terminal y que, pese a los pulsos de esteroides y plasmaféresis, no logró revertir la crisis inmunológica.
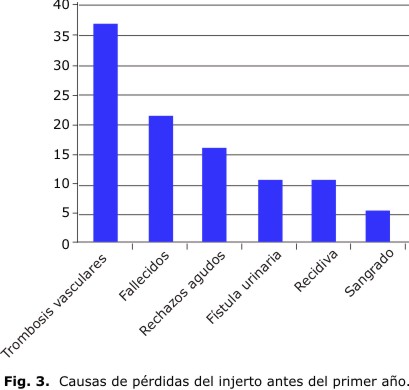
Durante el primer año, 19 pacientes perdieron el injerto. La causa fundamental de pérdidas fue la quirúrgica, como se observa en la tabla 3. En primer lugar, las trombosis vasculares (7 pacientes) para un 36,8 %. Sigue en orden de frecuencia la muerte del paciente en 4 de ellos para un 21,0 %. Los rechazos agudos cobraron 3 injertos (15,7 %) y otras causas menos frecuentes fueron la fístula urinaria y la glomerulopatía recidivante con 2 casos perdidos por cada uno de estos dos diagnósticos para un 10,5 %. Un paciente también pierde el injerto por un sangrado intraoperatorio que lo lleva a la nefrectomía (5,2 %).
La supervivencia del injerto fue de 83,3; 69,7 y 44,7 % a 1, 5 y 10 años, respectivamente, de haber recibido el trasplante; para el paciente, la supervivencia fue 91,9; 84,7 y 66,9 % a 1, 5 y 10 años, respectivamente (Fig. 3).
DISCUSIÓN
El promedio de TR-DV en los años estudiados en el Instituto de Nefrología es de 5,6 por años. En el primer quinquenio de los años 90, el mismo equipo de especialistas le practicó TR-DC a un elevado número de pacientes, mientras que las cifras de los TR-DV fueron bajas. En estos años hubo gran dificultad en la estabilidad de reactivos para tipaje de las compatibilidades en el sistema mayor (HLA) por técnicas serológicas. Es fácilmente comprensible que el de DC sí se haya podido hacer porque se utilizó, como examen inmunológico fundamental, el Cross Match y no el HLA. Para el programa cubano, que tiene como principio legal hacer TR-DV solo entre familiares de primera línea (hermanos, padres e hijos) es imposible su realización sin este examen clave que garantice la compatibilidad y, por tanto, muestre el parentesco, lo cual garantiza los mejores resultados y un mejor tratamiento bioético de esta práctica clínica.8 Luego, en el segundo quinquenio de los 90, a excepción de un año, la actividad estuvo incluso más restringida, por las mismas dificultades, en un período de serias carencias materiales (reactivos de tipaje).
Si tenemos en cuenta que también las edades de los enfermos de causa no filiada coinciden, como las de los enfermos de glomerulopatía, se deduce que quizás una parte importante de este grupo haya tenido en su evolución un pretrasplante por glomerulopatía de base con un comportamiento clínico silente y que pasó desapercibida a clínicos y/o nefrólogos. Ya en el momento de valorar el TR-DV era imposible definir esta situación, ni clínica ni histológicamente. Otra de las hipótesis que podemos emplear para explicar que en este grupo de causa no filiada puede haber un número considerable de glomerulopatías es que en esas edades, menores de 49 años, es muy fácil corroborar que no eran diabéticos, tampoco padecían enfermedad renal poliquística y la HTA referida era de 5 a 10 años, y pudo ser secundaria a la glomerulopatía. Estos reportes de pacientes jóvenes y con posibles glomerulopatías en el pretrasplante de parejas DV, coinciden con lo expresado en la literatura revisada que también cita estas enfermedades como la primera causa de ERC.1,9
No es igual comparar causas de ERC en pacientes que reciben trasplantes de donante cadáver que de los vivos. En los TR-DC, las grandes series de estudios epidemiológicos definen como primeras causas la diabetes, la HTA, las glomerulopatías y la enfermedad renal poliquística.1,10
Los TR-DV del presente estudio fueron realizados a pocos diabéticos. En otros estudios nacionales también se expresa que el diabético tiene pocas posibilidades de recibir un trasplante, incluso de DC, aunque la diabetes sea la primera causa de ERC en Cuba. La hipertensión y la enfermedad renal poliquística también se comportaron como causas de ERC, igual que en los TR-DC en el mismo grupo de trabajo.6,7 Este aspecto También coincidimos con lo planteado en los reportes mundiales en el hecho de practicar trasplantes renales en este tipo de enfermos, por encima de los 40 años.1
Una de las grandes ventajas que se le atribuye internacionalmente al TR-DV es que se puede hacer de forma precoz o anticipada, sin embargo en nuestra serie más de la mitad llegó proveniente de HD, lo que contrasta con lo expuesto en otros trabajos publicados.5,9,11 Es lógico pensar que, en la misma familia, donar un órgano a un paciente que sufre de una enfermedad crónica debe proporcionar, desde el punto de vista teórico, tiempo suficiente como para que se pueda hacer el TR antes de comenzar a aplicar los métodos dialíticos. Por otra parte, las causas agudas que producen insuficiencia renal y que provocan que el paciente dependa de por vida de los métodos sustitutivos, son bastante infrecuentes, como la glomerulopatía rápidamente progresiva (GP-RMP), la nefritis túbulo intersticial aguda, entre otras casi no reportadas.
En los pacientes del Instituto, solo hicimos 1 diagnóstico de GP-RMP y, al igual que lo planteado por expertos de varios países, se esperó un mínimo de 6 meses para efectuar el TR, sobre todo si se tienen marcadores inmunológicos para clasificar adecuadamente a los enfermos y evitar una pérdida inmediata de injertos por reactivación de los mecanismos inmunológicos que produjeron la glomerulopatía inicial.3
El hecho de predominar las edades de 30 a 39 años en el receptor, puede explicar el mayor porcentaje de donantes hermanos, con edades bastante aproximadas.
En otros casos de la misma edad o más jóvenes, las madres constituyeron el segundo grupo de parentesco más utilizado como donante, lo que probablemente esté muy relacionado con la idiosincrasia del cubano. Fueron menos frecuentes los donantes padres e hijos, algo también muy típico en Cuba y donde se refiere una resistencia de los enfermos a permitir que sus hijos sean los donantes.8
Los grados de compatibilidad que ofrecen los TR-DV de primer grado de parentesco garantizan mejor evolución inmunológica, menos RA y menos pérdidas de injertos por esta causa.
Ninguno de los 7 pacientes que recibieron un riñón de un hermano idéntico hizo crisis de RA y en el resto, un bajo porcentaje hizo una primera crisis de rechazo, en la mayoría hubo recuperación de la función renal posterior al uso de los pulsos esteroideos. Solo 3 de los 18 casos que hicieron un rechazo perdieron el injerto. Uno de ellos por rechazo hiperagudo intraoperatorio, otro por rechazo acelerado a los 15 d del trasplante y una paciente extranjera que a los 6 meses abandonó el tratamiento inmunosupresor, luego volvió de su país a consultar al equipo de trasplante que la atendió y ya era tarde, tuvo que comenzar las HD nuevamente. No hubo ningún caso de segundo RA.
Los rechazos anticorpales, como el que se observó en el presente estudio, son poco frecuentes en el TR-DV, más bien se observan en receptores de TR-DC y, por lo general, en pacientes que tienen una memoria anticorpal, con la presencia de antígenos incompatibles, ya identificados por exposición previa, que comienzan a levantar títulos de anticuerpos, se inicia el mecanismo del rechazo y, como se expresa en la literatura, más de la mitad (y para muchos grupos casi la totalidad de los pacientes) pierde la función renal.12
En casi todos los reportes internacionales se presenta el RA como la primera causa de pérdida de injertos en el primer año, sobre todo a medida que se realizan más trasplantes incompatibles, o sea, cuando se utilizan DV emparentados de segunda línea (tíos, sobrinos o primos) o en aquellos denominados emocionalmente relacionados (esposos, amigos) y en el de donante altruista.4,9 A medida que disminuye el grado de compatibilidad para las moléculas HLA, el porcentaje de RA es mayor, de hecho, los casos idénticos aquí expuestos no hicieron RA.
Contrastando totalmente con los reportes internacionales, las pérdidas de injertos en el primer año en nuestro medio se deben a problemas quirúrgicos, según expertos internacionales, esto se debe a problemas de técnica quirúrgica, generalmente relacionados con el bajo número de trasplantes por equipo y por cirujano.13
Dentro de las complicaciones quirúrgicas que conllevaron la pérdida de la función del injerto hubo 7 trombosis vasculares. En el DV no existe parche ni aórtico ni de cava, lo cual hace susceptible la anastomosis a más riesgo de trombosis vasculares si se compara con el riñón que proviene de un DC para el cual generalmente se preserva un parche aórtico e ilíaco que a su vez propicia mayor lumen arterial y venoso y, por ende, menor incidencia de trombosis arterial o venosa.
Todos los casos de trombosis vasculares fueron confirmados por el estudio de Anatomía Patológica, el cual además descartó la ocurrencia de RA. Existen reportes en la literatura que hablan de las trombosis secundarias a fenómenos inmunológicos, sobre todo en casos de trasplantes con DC y en los cuales existen varias incompatibilidades para el sistema mayor HLA o son pacientes considerados de alto riesgo inmunológico, segundos trasplantes, hiperinmunizados, etc.13 Otra fisiopatogenia también poco frecuente para explicar las trombosis vasculares pudiera ser la hipotensión arterial en los procederes dialíticos en pacientes que salen del trasplante con una necrosis tubular aguda o se mantienen oligoanúricos en el contexto de rechazos agudos, etc. Estos fenómenos descritos también son de DC. Ninguno de los casos del presente estudio estuvo en HD ni padecía de crisis inmunológica de rechazo.
La segunda causa de pérdida del injerto y del enfermo en nuestra serie, y que también obedecía a problemas quirúrgicos, son las fístulas urinarias y los sangrados.
Mucho se discute en la literatura sobre la recidiva de las glomerulosclerosis segmentaria y focal y su posible relación con un factor inmunogénico circulante, a tal punto que algunos reportes lo llegan a ubicar en las primeras semanas postrasplante.8
Otra de las causas de pérdidas del injerto y del enfermo fue una enfermedad cerebrovascular hemorrágica (ECV-H) con hemorragia subaracnoidea por rotura de un aneurisma, en una joven y otro enfermo que hizo rechazo acelerado y al perder su riñón y comenzar a recibir tratamiento con HD sufrió un infarto agudo del miocardio, posterior a los pulsos de esteroides, tenía un territorio vascular predispuesto, por la edad y por haber estado más de 2 años en HD.
Está muy bien avalada internacionalmente la incidencia mayor de cardiopatías isquémicas en pacientes añosos con uso de altas dosis de esteroides, por ello muchos programas evitan el empleo de un hijo como DV, un dilema ético de relevancia para valorar riesgo beneficio.14 Para la ECV-H que conllevó la muerte en nuestra serie se trataba de una joven y en el estudio de la anatomía patológica se demostró la rotura de un aneurisma congénito en el curso de una emergencia hipertensiva.
De manera global, se perdieron 31 injertos sin que conllevaran la muerte secundariamente en el contexto clínico del caso. Cuando analizamos por patologías de base hay que destacar como significativo el caso de los paciente con glomerulopatías por glomerulosclerosis segmentaria y focal que en más de la mitad se pierde la víscera por la recidiva de la glomerulopatía, algo que ya veníamos comentando y con lo que muchos grupos en el mundo justifican su preferencia por el DC, de hecho para algunos grupos tienen formalmente contraindicado el empleo de DV.11
La otra pérdida significativa respecto a patologías de base es la trombosis vascular, en el caso de los sujetos con enfermedad renal poliquística ya que 2 de ellos la hicieron y probablemente la causa haya sido el conflicto de espacio con los riñones nativos ipsilateral al implante. No se había reportado previo al trasplante el conflicto de espacio y por ende tampoco se había hecho una nefrectomía preparatoria.
El resto de las pérdidas renales no guardó relación significativa con la entidad de base, más bien estuvo en proporción con el número de pacientes por cada grupo, los pacientes con glomerulopatías evidencian más pérdidas, fueron casi el 50 % de la muestra.
La supervivencia del injerto y la del paciente resultaron inferiores a las que se declaran en los reportes internacionales15 y ya se analizaron los motivos por los cuales se pierde un porcentaje no despreciable de ellos antes de cumplirse el año. Prácticamente, el elemento desencadenante en todos los injertos perdidos ocurrió en el primer mes.
En conclusión, el TR-DV en el Instituto de Nefrología se hace en pequeña proporción, a receptores jóvenes, afectados fundamentalmente por glomerulopatías y otras causas no definidas. Más de la mitad de los trasplantes no se practican de forma precoz o anticipada. Predomina el donante hermano y la madre. Se observa baja frecuencia del rechazo agudo. Las causas fundamentales de pérdidas de injertos en el primer año son las complicaciones quirúrgicas, trombosis vasculares, fístulas urinarias y los sangrados. Las curvas de supervivencia del injerto y del paciente, son relativamente bajas si se comparan con las de reportes internacionales.
REFERENCIAS BIBLIOGRÁFICAS
1. Levey A, Bertram L, Kasiske J, Snyder A, Matas M, Ellison J. Enfermedad renal crónica como problema global en salud pública: Abordajes e iniciativas- propuesta de la Kidney Disease Improving Global Outcomes. Kidney Internacional. (edición español) 2007;3:232-45.
2. Mármol A, Fernández-Vega G. Eras de inmunosupresión. Décima Ley. En: Arce Bustabad S. Libro Trasplante Renal y Enfermedad Renal Crónica, Sistema de leyes integradoras. La Habana: Editorial Ciencias Médicas; 2009.p.116-21.
3. Terasaki P, Cecka J, Gjertson D, Takemoto S, Whang M, Geffner SM. High survival rates of kidney transplant from spousal and living unrelated donors. N Engl J Med. 1995;333:333-6.
4. Gentry S, Segev D, Simmerling M, Montgomery R, Mecarthy E, Savin VJ. Expanding Kidney Paired Donation through Participation by Compatible Pairs. Am J Transplant. 2007;7(10):236170.
5. Connie L, Davis E, Delmonico F. Living-Donor Kidney Transplantation: A Review of the Current Practices for the Live Donor. J Am Soc Nephrol. 2005;16:2098-110.
6. Delmonico F. A Report of the Amsterdam Forum On the Care of the Live Kidney Donor: Data and Medical Guidelines. Transplantation. 2005;79:S53.
7. Mármol A, Pérez A, Muñoz L, Arce S. Program of kidney transplantation in Cuba. Transplantation Proceeding. 2009;41:3505-7.
8. Mármol A, Pérez A, Pérez de Prado J, Fernández-Vega S, Gutiérrez F. Programa de trasplante renal en Cuba. Rev Cubana Med. oct 2009;48(4). [acceso: 17 de febrero de 2011]. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0034-75232009000400012&lng=es&nrm=iso&tlng=es
9. Matesanz Aceo R. Trasplante Iberoamérica. Newsletter Transplant. sept. 2010;15(1).
10. Mármol A. Trasplantes de órganos. Diccionario Latinoamericano de Bioética. Colombia: Edición UNESCO; 2008.p. 236-41.
11. Lacombe M. Arterial complications after renal transplantation. Bull Acad Natl Med. 2004;188(5):767-78.
12. Kreis H, Fournier C, Pucheu S, Thervet E, Mamzer MF, Legendre C. Programa de trasplante renal con donante vivo, Hospital Necker. Trans Internat. 2009;22 sup 2:65-6.
13. Delmonico F, Dew M. El trasplante renal de donante vivo en un contexto global. Kidney Internacional. (Edición español). 2007;3:205-11.
14. Sayegh M, Carpenter R, Colvin B, Seoww Y, lkari B, Dyer P. Transplantation 50 Years Later-Progress, Challenges, and Promises. N Engl J Med. 2004;351(26):2761-6.
15. Cantarovich F, Carbajal R, Medioni F, Mármol A. Evaluación clínica de factores predictivos para el TR. Transplantation Proceed. 2001;33:192-3.
Recibido: 17 de marzo de 2011.
Aprobado: 22 de marzo de 20011.
Dr. Alexander Mármol Sóñora. Instituto de Nefrología "Dr. Abelardo Buch López", Ave. 26 y Boyeros, Municipio Plaza. La Habana, Cuba. alex.marmol@infomed.sld.cu