Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Medicina
versión On-line ISSN 1561-302X
Rev cubana med vol.57 no.2 Ciudad de la Habana abr.-jun. 2018
ARTÍCULO ORIGINAL
Valor pronóstico de los trastornos de la glucemia en la insuficiencia cardíaca congestiva
Prognostic value of glycemia´s disorders in congestive heart failure
Emilio Fidel Buchaca Faxas, Héctor Hugo Camargo Sarmiento, Teddy Osmin Tamargo Barbeito, Lays Rodríguez Amador
Hospital Clínico Quirúrgico "Hermanos Ameijeiras". La Habana, Cuba.
RESUMEN
Introducción: Existen escasas evidencias de que la glucemia se pueda utilizar para predecir las complicaciones de la insuficiencia cardiaca congestiva. Por esta razón se determinó medir los valores de glucemia de los pacientes con insuficiencia cardiaca congestiva en varios momentos de su ingreso.
Objetivo: Identificar el valor pronóstico de los trastornos de la glucemia en la aparición de complicaciones de la insuficiencia cardiaca congestiva.
Métodos: Se incluyeron los pacientes ingresados por insuficiencia cardiaca congestiva entre 2013 y 2015, que cumplieran con los criterios de Framingham y no tuvieran tratamientos hiperglucemiantes ni enfermedad terminal. Se les cuantificó glucemia al ingreso, al siguiente día en ayuno y posprandial, y de estar alteradas se realizó hemoglobina glucosilada para determinar si eran diabéticos previos. Se buscó asociación entre la glucemia y las complicaciones intrahospitalarias.
Resultados: Se estudiaron 111 pacientes. Las complicaciones más frecuentes fueron los trastornos electrolíticos, la muerte, el shock y el edema pulmonar; los antecedentes patológicos no influyeron en la aparición de complicaciones. Hubo una asociación entre la hiperglucemia intrahospitalaria (p=0,032) y la hiperglucemia de estrés (p=0,035) con la presencia de complicaciones, la hiperglucemia posprandial fue la que mostró una influencia independiente en dicha evolución clínica (p=0,037).
Conclusiones: Se encontró una alta frecuencia de hiperglucemia de ingreso, basal y posprandial y una asociación entre la hiperglucemia intrahospitalaria y la posibilidad de complicación durante los períodos de agudización de la insuficiencia cardiaca congestiva.
Palabras clave: Hiperglucemia; falla cardiaca; pronóstico.
ABSTRACT
Introduction: There are scanty evidences that glycemia can be used for predicting the complications of congestive heart failure (CHF). For this reason, it was decided to measure the glycemia values of patients with CHF in several moments of their admission.
Objective: To identify the prognostic value of glycemia´s disorders in the appearance of complications of the congestive heart failure.
Methods: There were included the patients admitted due to congestive heart failure between 2013 and 2015, who met with Framingham's criteria and had not been under hyperglycaemic treatments nor presenting a terminal illness. Their glycemia was quantified in the admission moment, also the following day in fasting and postprandial, and of being altered a glusocilada hemoglobin´s test was performed to determine if they were diabetics previously. Association between the glycemia and in-hospital complications was looked-up.
Results: 111 patients were studied, finding as more frequent complications electrolytic disorders, death, shocks and pulmonary oedema; the pathological background did not have influence in the appearance of complications. There was an association between the in-hospital hyperglycaemia (p=0.032) and the hyperglycaemia due to stress (p=0.035) with the presence of complications, being the posprandial hyperglycaemia the one that showed an independent influence in the above mentioned clinical evolution (p=0.037).
Conclusions: There was found a high frequency of hyperglycaemia in the admission moment, as well as basal and postprandial hyperglycaemia; and an association between the in-hospital hyperglycemia and the possibility of complications during the periods of worsening of the CHF.
Keywords: hyperglycaemia; heart failure; prognostic.
INTRODUCCIÓN
La insuficiencia cardiaca constituye un reto para el clínico en cuanto a su diagnóstico oportuno, su manejo farmacológico y no farmacológico, así como al tratamiento de sus eventuales complicaciones, las cuales impactan de manera negativa no solo en la calidad de vida del paciente, sino en la sobrevida esperada. Algunos estudios muestran cifras de mortalidad a 30 días hasta de 10 %.1
En el caso de la falla cardiaca existen vacíos conceptuales en la estratificación del riesgo de descompensación o complicación, ya que se carece de métodos económicos, ambulatorios y poco cruentos que ayuden a identificar la agudización precoz de la condición funcional de base y, por tanto, su intervención oportuna y la toma de medidas terapéuticas precoces que impacten en el tiempo de la atención inicial de urgencias y en aquel empleado para el manejo del enfermo en el ámbito hospitalario.2
En los últimos años, la búsqueda sistemática de predictores de riesgo de la descompensación de la función miocárdica ha evidenciado que sustancias antes no relacionadas con la función cardiovascular tienen una función preponderante en el momento de la toma de decisiones diagnósticas y terapéuticas. Varios estudios encaminan a pensar que los pacientes con insuficiencia cardiaca presentan mayor resistencia periférica a la acción de la insulina,3 y que las cifras de glucemia se asocian proporcionalmente a la severidad de los síntomas, aun en pacientes no diabéticos.4 Otros estudios concluyen que la medición de la glucemia es útil en la predicción de morbimortalidad a corto plazo en pacientes diabéticos y no diabéticos con falla cardíaca, sin que sus alteraciones influyan de manera negativa en la sobrevida de 6 a 12 meses.5
Algunos estudios observacionales han demostrado casi una relación lineal entre los niveles de glucosa en sangre en pacientes hospitalizados con el mayor riesgo de complicaciones y mortalidad global, no solo de pacientes previamente diagnosticados con diabetes mellitus, sino aquellos sin antecedente de esta enfermedad, lo cual sustenta la idea de su influencia en el curso de la enfermedad por diversos factores bioquímicos y funcionales no asociados con la ateroesclerosis ni con el daño crónico micro o macrovascular.6
No existe claridad de que los trastornos de la glucemia sean un elemento de valor pronóstico en la evolución de los pacientes diabéticos y no diabéticos con descompensación aguda de la función miocárdica. Por lo que se diseñó el presente estudio con la hipótesis de que los pacientes hospitalizados por estados congestivos de la insuficiencia cardiaca que cursan con alteraciones del metabolismo de la glucemia se encuentran mayor expuestos al riesgo de presentar complicaciones asociadas a la evolución del estado que motivó el ingreso.
Por tanto, el objetivo de esta investigación es identificar el valor pronóstico de los trastornos de la glucemia en la aparición de complicaciones de la insuficiencia cardiaca congestiva.
MÉTODOS
Se diseñó un estudio analítico, longitudinal y prospectivo, de una cohorte que incluyó a pacientes con insuficiencia cardiaca en estado de agudización, ingresados en el Hospital Clínico Quirúrgico "Hermanos Ameijeiras" durante los años 2013 a 2015, que cumplieron los criterios clínicos de Framingham.7 Se excluyeron los pacientes con enfermedad terminal de otra índole, como cirrosis, cáncer de cualquier localización, VIH, enfermedad renal crónica con requerimiento dialítico y enfermedades infecciosas activas en el momento de la primera valoración, aquellos que se encontraron en manejo farmacológico con corticoesteroides, octeotrido, nutrición enteral o parenteral, pacientes que cursen con estados de ictericia clínica o hiperbilirrubinemia y aquellos que, previa información acerca del estudio, no desearon ser parte de este.
Se realizó la medición de los niveles de glucemia (método enzimático colorimétrico) al ingreso, de ayuno y posprandial el día siguiente de su ingreso al hospital con ayuno no menor de 8 h. Se consideró glucemia en ayuno alterada a todo valor por encima de 5,5 mmol/L e hiperglucemia posprandial o intrahospitalaria a todo valor por encima de 7,7 mmol/L. La hemoglobina glucosilada (HbA1c) se determinó (por inmunoturbidimetría) en todos los pacientes como disglucémicos y se consideró como normal a todo valor por debajo de 5,7 %, aclarando que los valores comprendidos entre este valor y 6,5 % representan el grupo de disglucémicos y los valores superiores a 6,5 % cumplen criterio diagnóstico de diabetes mellitus. Igualmente, se consideró como hiperglucemia al ingreso cualquier valor por encima de 7,7 mmol/L, hipoglucemia como la medición de glucemia capilar o venosa con resultados menores a 3,8 mmol/L.8 La hiperglucemia intrahospitalaria se confirmó con cualquier valor de glucemia mayor a 7,8 mmol/L durante el periodo de estancia hospitalaria e hiperglucemia inducida por estrés un valor aislado de hiperglucemia intrahospitalaria con HbA1c < 6,5 %.
Se incluyeron como complicaciones de la insuficiencia cardiaca congestiva9 los bloqueos de la conducción aurículo ventricular, la hiponatremia <130 mmol/L, hipopotasemia < 3,5 mmol/L, fibrilación auricular, arritmias supraventriculares, extrasistolia ventricular, taquicardia ventricular y fibrilación ventricular, edema agudo del pulmón, insuficiencia renal aguda (oliguria, anuria o elevación aguda de los azoados en sangre venosa en paciente sin antecedente de falla renal), accidente cerebrovascular, tromboembolismo pulmonar y trombosis venosa profunda, infecciones intrahospitalarias, síndrome de distress respiratorio, shock y muerte súbita.
Se definió la presencia de comorbilidades como la existencia de enfermedades sistémicas preexistentes, referidas por el paciente o sus familiares, y que podrían afectar el curso de la enfermedad e influir en la aparición de complicaciones como son la presencia de diabetes mellitus (DM) preexistente, hipertensión arterial (HTA), enfermedad renal crónica (ERC), fibrilación auricular (FA), enfermedad pulmonar obstructiva crónica (EPOC), cardiopatía isquémica, miocardiopatías, valvulopatías, malformaciones cardiacas congénitas, alcoholismo y hepatopatía.
En el análisis estadístico se utilizaron medidas de resumen para variables cualitativas (porcentajes) y cuantitativas (media y desviación estándar). Para la comparación de medias en dos muestras independientes se utilizó la t de Student y en caso de no cumplirse el supuesto de normalidad la U de Mann-Whitney. La comparación de proporciones se realizó con la prueba chi cuadrado de homogeneidad. En el caso de tablas de contingencia de 2×2 si existió alguna frecuencia esperada igual o mayor al 25 % se empleó la prueba exacta de Fisher.
Se estimaron los odds ratio ajustados mediante la función de regresión logística multivariada con respuesta dicotómica, que modela la relación entre la probabilidad de tener complicaciones (variable dependiente) y las variables independientes: edad, sexo, glucemia en ayunas, glucemia posprandial, hemoglobina glucosilada, precursor del péptido natriurético cerebral (Pro-BNP).
El modelo ajustó todas las variables y se identificaron aquellas cuyos coeficientes fueron significativamente diferentes de 0 (p≤0,05). Además de ello, se estimaron los odds ratio (OR) puntuales y por intervalos para cada variable seleccionada. La calibración se evaluó con la prueba de Hosmer-Lemeshow. Se utilizó un nivel de significación de 5 % en todas las pruebas de hipótesis.
A cada paciente seleccionado se le informó de manera oportuna el objetivo del estudio, los posibles beneficios sociales a largo plazo, así como los procedimientos diagnósticos a realizar durante el curso de su hospitalización, solicitando de manera anticipada su consentimiento para la ejecución de estos, siempre y cuando el paciente se encontrara en pleno uso de sus facultades mentales y en su defecto o de no ser posible, se consultó a los familiares. El proyecto de investigación fue sometido a la aprobación del comité científico de la institución antes de su implementación.
RESULTADOS
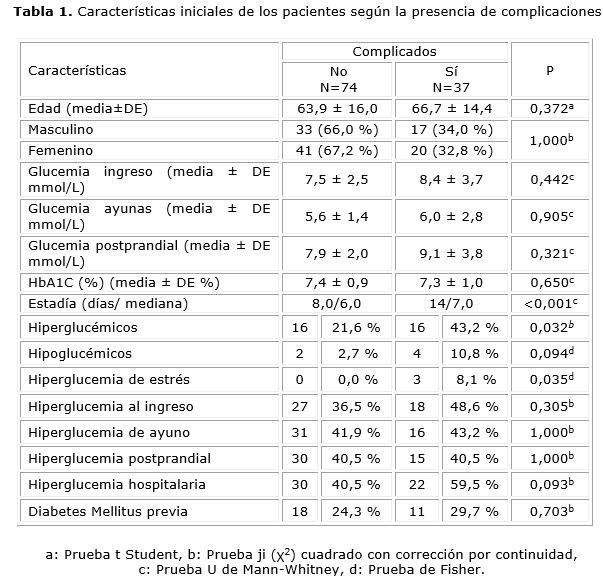
La muestra agrupó una cohorte de 111 pacientes con insuficiencia cardiaca. En cuanto a las características iniciales de los pacientes según la presencia de complicaciones se observaron diferencias (p<0,05) para la estadía (8 días vs 14 días), los pacientes hiperglucémicos (21,6 % vs 43,2 %) y la hiperglucemia de estrés (0,0 % vs 8,1 %) (Tabla 1).
Con respecto a los antecedentes patológicos personales y la presencia de complicaciones no se observaron diferencias significativas entre los dos grupos de pacientes (p>0,05) (Tabla 2).
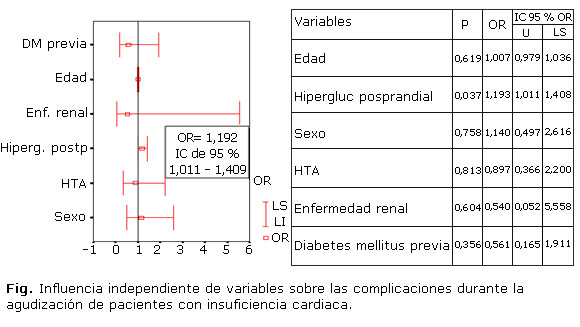
La única variable que tuvo una asociación de manera independiente con la presencia de complicaciones fue la glucemia posprandial (OR=1,193; p=0,037). A medida que aumentan los valores de la glucemia posprandial se incrementó la oportunidad de los pacientes para tener complicaciones (Fig).
DISCUSIÓN
En cuanto a la medición de los valores de glucemia se encontró la presencia de 46,8 % pacientes que cumplieron con los criterios de hiperglucemia hospitalaria incluidos en las guías de la American Diabetes Association, dato concordante con los reportados por Suskin y otros, quienes encontraron la presencia de disglucemia en 43 % de los pacientes estudiados.4
En esta cohorte se detectó que más de la cuarta parte de pacientes padecían de diabetes previa. El diagnóstico novo de diabetes mellitus (2,7 %) se reveló por la medición de cifras elevadas de hemoglobina glucosilada que reflejaron la presencia de hiperglucemia durante los meses previos a su ingreso,10 y coincidentemente el mismo número de pacientes con hiperglucemia de estrés. Con respecto a este hallazgo, Malcolm y Pasquel han insistido en la importancia de detectar disglucemia durante la hospitalización con la intención de proveer una oportunidad de detectar pacientes con alto riesgo de complicaciones, para lo cual ofrecen especial relevancia a los valores de hemoglobina glucosilada.11-12
También es de destacar que se encontró hipoglucemia en 5,4 % de los pacientes estudiados, lo que corresponde en su mayoría a las mediciones de ayuno del día posterior al ingreso hospitalario, lo que posiblemente obedece a los cambios en el hábito de ingesta calórica del ámbito hospitalario y a la inanición propia de la gravedad de la enfermedad. Sin embargo, no se demuestra elevación de la mortalidad en el grupo de pacientes con hipoglucemia, lo que contrasta con el estudio de Bagshaw y otros,13 lo que explica esta disparidad por el bajo número de pacientes con hipoglucemia detectada en nuestra cohorte como una limitante estadística.
Fue posible identificar que los pacientes hiperglucémicos mostraron más complicaciones frente a los pacientes normoglucémicos, lo que concuerda con los hallazgos de Barsheshet y otros5 y de Mebazaa y otros.14 Los pacientes con hiperglucemia de estrés también fueron más susceptibles a complicarse frente a los que no la presentaron, lo que comprueba nuestra hipótesis de que los pacientes que cursan con alteraciones del metabolismo de la glucemia se encuentran mayor expuestos al riesgo de presentar complicaciones asociadas a la evolución del estado y motivar ingreso por falla cardiaca, ya que la glucemia alterada favorece el estrés oxidativo ocasionando daño celular,15 y causa disfunción de proteínas vitales por glucosilación de estas con la consecuente disfunción endotelial,16 que por sí sola, podría acarrear alteraciones en la resistencia vascular periférica y desencadenar deterioro de la función cardiovascular global.
De igual manera, la hiperglucemia también produce citotoxicidad directa sobre múltiples órganos17 y promueve la liberación de citoquinas proinflamatorias,18 hiperactividad plaquetaria,19 y acumulación de ácido láctico con disfunción mitocondrial.20 Finalmente, y como dato más relevante de nuestro análisis, se destaca que teniendo en cuenta las demás causas de comorbimortalidad en nuestro grupo de estudio, se encontró que la única variable que tuvo una asociación directa y de manera independiente con la presencia de complicaciones fue la glucemia posprandial, pues se observó que a medida que aumentan los valores de este parámetro, se incrementa el riesgo para tener complicaciones, lo que concuerda con los hallazgos encontrados por Van den Berghe y otros6 y los encontrados en estudios previos realizados por nuestro grupo de trabajo.21
Lo anterior refuerza nuestra hipótesis de la influencia del metabolismo de los glúcidos en el funcionamiento celular y su relevancia en el mantenimiento de la función cardiovascular. Por el contrario, en nuestro estudio, no se evidenció correlación entre la glucemia de ingreso y el aumento en el riesgo de complicarse, lo que contrasta con los hallazgos Yanes,22 Lazzeri 23 y Mebazaa,1 quienes afirman que las glucemias realizadas en el momento del ingreso son más relevante como predictor de mortalidad que las glucemias realizadas en otros momentos de la estancia hospitalaria, lo cual podría explicarse porque los estudios de estos autores van destinados a evaluar la mortalidad a mediano y largo plazo, más que la morbilidad y mortalidad hospitalaria, evaluada de manera puntual en nuestro estudio, lo que hace disímil la comparación de los datos de estos estudios con respecto al nuestro.
Los resultados en nuestro estudio con respecto a la relación existente entre las glucemias posprandiales y el mayor riesgo de presentar complicaciones, permiten plantear la importancia de realizar seguimiento estricto de las glucemias posprandiales como elemento para predecir el aumento del riesgo de complicaciones y de igual manera, planteamos la necesidad de aclarar si las intervenciones en cuanto al manejo antihiperglucemiante en el paciente hospitalizado por insuficiencia cardiaca podría influir en el mejoramiento de las tasas de recuperación, la disminución del número de complicaciones y por tanto, el ajuste de los tiempos hospitalarios con la consecuente repercusión en los costos sociales y económicos de la atención hospitalaria. Este objetivo ha motivado la proposición de protocolos de actuación institucionales que requieren de nuevos procesos de investigación.24
Recientemente se ha reportado el beneficio de nuevas moléculas en la prevención de eventos macrovasculares25 incluyendo la insuficiencia cardiaca,26 hecho que ha traído consigo la controversia de la seguridad de medicamentos antihiperglucemiantes en personas con alto riesgo cardiovascular.27
Se concluye que hubo una asociación independiente entre la hiperglucemia y la posibilidad de complicación en los pacientes con insuficiencia cardiaca congestiva, principalmente en el período posprandial y fue más frecuente la alteración del metabolismo glucídico durante la hospitalización de pacientes con empeoramiento de la función cardiaca.
Conflicto de intereses
Los autores declaran que no existe conflicto de intereses.
REFERENCIAS BIBLIOGRÁFICAS
1. Mebazaa A, Gayat E, Lassus J, Meas T, Mueller C, Maggioni A, et al. Association between elevated blood glucose and outcome in acute heart failure. Journal of American College of Cardiology. 2013;61:820-9.
2. Perna E. Utilidad de los marcadores serológicos en el diagnóstico y estratificación de riesgo de la insuficiencia cardíaca. Blood. 2007;2:55-61.
3. Swan JW, Anker SD, Walton C, Godsland IF, Clark AL, Leyva F, et al. Insulin resistance in chronic heart failure: relation to severity and etiology of heart failure. J Am Coll Cardiol. 1997;30(2):527-32.
4. Suskin N, McKelvie R, Burns R, Latini R. Pericak D, Probstfield J, et al. Glucose and insulin abnormalities relate to functional capacity in patients with congestive heart failure. European Heart Journal. 2000;21:1368-75.
5. Barsheshet A, Garty M, Grossman E, Sandach A, Lewis BS, Gottlieb S, et al. Admission blood glucose level and mortality among hospitalized nondiabetic patients with heart failure. Arch Intern Med. 2006;166(15):1613-9.
6. Van den Berghe G, Wouters P, Weekers F, Verwaest C, Bruyninckx F, Schetz M, et al. Intensive insulin the rapy in critically ill patients. N Engl J Med. 2001;345(19):1359-67.
7. Mckee PA, Castelli WP, McNamara PM, Kannel WB. The natural history of congestive heart failure: The Framingham study. N Eng J of Med. 1971;285(26):1441-6.
8. Moghissi ES, Korytkowski MT, DiNardo M, Einhorn D, Hellman R, Hirsch IB, et al. American Association of Clinical Endocrinologists and American Diabetes Association consensus statement on inpatient glycemic control. Endocr Pract. 2009;15:353-69.
9. McMurray JV, Adamopoulos S, Anker SD, Auricchio A, Bohm M, Dickstein K, et al. Guidelines for the diagnosis and treatment of acute and chronic heart failure. European Heart Journal. 2012;33:1787-847. Disponible en: https://doi.org/10.1093/eurheartj/ehs104
10. Thakker U, Ellman T, Magleby R. The impact of acute illness on (HbA1c) determination of undiagnosed diabetes. Diabetes Metab Res Rev. 2012;28(7):603-7.
11. Malcolm JC, Kocourek J, Keely E, Feibel R, Brez S, Forster AJ, et al. Implementation of a screening program to detect previously undiagnosed dysglycemia in hospitalized patients. Canadian J Diabetes. 2015;38:79-84.
12. Pasquel FJ, Gomez-Huelgas R, Anzola I, Oyedokun F, Haw JS, Vellanki P, et al. Predictive value of admission hemoglobin A1C on inpatient glycemic control and response to insulin therapy in medicine and surgery patients with type 2 diabetes. Diabetes Care. 2015;38(12):202-3.
13. Bagshaw SM, Bellomo R, Jacka MJ, Egi M, Hart GK, George C. The impact of early hypoglycemia and blood glucose variability on outcome in critical illness. Critical Care. 2009;13:1-10.
14. Nishikawa T, Edelstein D, Du XL. Normalizing mitochondrial superoxide production blocks three pathways of hyperglycaemic damage. Nature. 2000;404:787-90.
15. Tan KC, Chow WS, Ai VH. Advanced glycation end products and endothelial dysfunction in type 2 diabetes. Diabetes Care. 2002;25:1055-9.
16. Capes SE, Hunt D, Malmberg K, Gerstein HC. Stress hyperglycaemia and increased risk of death after myocardial infartion in patients with and without diabetes: a systematic overview. Lancet. 2000;355:773-8.
17. Leonidou L, Mouzaki A, Michalaki M, De Lastic AL, Kyriazopoulou V, Bassaris HP, et al. Cytokine production and hospital mortality in patients with sepsis-induced stress hyperglycemia. J Infect. 2007;55:340-6.
18. García Y, Licea Puig ME, García Cardoso F, Álvarez Delgado Y, Barnés Domínguez JA, Almaguer García S, et al. Control glucémico en el proceso perioperatorio de los pacientes con diabetes mellitus. Rev Cubana Endocrinología. 2012 [citado 27 ago 2013];23(1):62-75. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid =S1561295320 12000100006&lng=es
19. Anderson RE, Tan WK, Mertin HS, Meyer FB. Effects of glucose and PaO2 modulation on cortical intracellular acidosis, NADH redox state and infarction in the ischaemic penumbra. Stroke. 1999;30:160-70.
20. Buchaca E, Castillo F, Rodríguez L, Fernández F, Bermúdez S, Gutiérrez A, et al. La glucemia de ayuno como indicador pronóstico durante las complicaciones macrovasculares agudas. Rev Cubana Med. 2011;50(4):415-25.
21. Miguel-Yanes JM, Gonzalo-Hernando C, Muñoz N, Méndez M, Cava F, Torres J. First plasma glucose value after urgent admission and in hospital mortality in acutely decompensated heart failure. Heart Lung. 2015;44:137-40.
22. Lazzeri C, Valente S, Gensini F. Hyperglycemia in acute heart failure: An opportunity to intervene? Curr Heart Fail Rep. 2014;11:241-5.
23. Diabetes Care in the Hospital: Standards of Medical Care in Diabetes-2018. Diabetes Care. 2018;41(Suppl. 1):144-151. Disponible en: https://doi.org/10.2337/dc18-S014
24. Zinman B, Wanner C, Lachin JM, Fitchett D, Bluhmki E, Hantel S, et al. EMPA-REG OUTCOME Investigators. Empagliflozin, cardiovascular outcomes, and mortality in type 2 diabetes. N Engl J Med. 2015;373:2117-28.
25. Fitchett D, Butler J, Van de Borne P. Effects of empagliflozin on risk for cardiovascular death and heart failure hospitalization across the spectrum of heart failure risk in the EMPA-REG OUTCOME trial. Eur Heart J. 2017 [citado 29 sept 2017]. Disponible en: https://academic.oup.com/eurheartj/article/doi/10.1093/eurheartj/ehx511/4096345/Effects-of-empagliflozinon-risk-for
26. Neal B, Perkovic V, Mahaffey KW, de Zeeuw D, Fulcher G, Erondu N, et al. CANVAS Program Collaborative Group. Canagliflozin and cardiovascular and renal events in type 2 diabetes. N Engl J Med. 2017;377:644-57.
27. Cardiovascular Disease and Risk Management: Standards of Medical Care in Diabetes 2018.American Diabetes Association. Diabetes Care. 2018;41(Suppl.1):S86-S104. Disponible en: https://doi.org/10.2337/dc18-S009
Recibido: 9 de mayo de 2018.
Aprobado: 28 de mayo de 2018.
Emilio Fidel Buchaca Faxas. Hospital Clínico Quirúrgico "Hermanos Ameijeiras". La Habana, Cuba.
Correo electrónico: ebuchaca@infomed.sld.cu