Introducción
La necrolisis tóxica epidérmica (NTE) es una reacción adversa cutánea severa a medicamentos. Sin embargo se han propuesto otras etiologías, como infecciones por mycoplasma, Klebsiella spp., neoplasias y reacciones de injerto contra el huésped.1 Se considera una entidad continua al síndrome de Stevens Johnson (SSJ).2 Es consecuencia de una extensa muerte celular de los queratinocitos en la unión dermoepidérmica, que resulta en la separación de importantes áreas de la piel, con la producción resultante de ampollas, seguida de la erosión de la piel,3 progresando de forma rápida hasta comprometer grandes áreas de la superficie corporal.4
Clínicamente es indistinguible del Síndrome de Steven Johnson (SSJ), ambos constituyen un espectro de la misma enfermedad, solo diferenciable por la extensión de las lesiones, hasta 10 % el anteriormente citado, más de 30 % NTE, y entre 10 % y 30 % un síndrome de superposición de ambas entidades.5,6
Presenta una mortalidad entre 25 y 70 % y deja secuelas serias en los sobrevivientes las cuales aumentan con la edad. Además tiene una incidencia de 1 a 4 casos por millón de habitantes.7
El objetivo de este artículo fue objetivo de transmitir la experiencia y el conocimiento a la comunidad médica y científica en general y a los profesionales que laboran en las salas de terapia intensiva polivalente en particular.
Caso 1
Paciente femenina, con color de piel blanco, de 52 años de edad con antecedentes de diabetes mellitus tipo II hace 14 años que ingresa en el servicio de medicina interna del Hospital Clínico Quirúrgico “Hermanos Ameijeiras” por osteomelitis con artritis séptica de la articulación esternoclavicular derecha. Se inició tratamiento con vancomicina, prednisolona, indometacina e insulina NPH y cristalina. Se le diagnostica infección del tractus urinario y se comienza tratamiento con ciprofloxacino por siete días sin mejoría del cuadro. Se obtiene hemocultivo con presencia de enterobacter cloacae sensible a Meropenem iniciándose tratamiento solo por un día pues comenzó con prurito generalizado, rash predominante en tórax con lesiones dérmicas pruriginosas urticariformes, lo que obligó a suspender el carbapenémico. Se comienza tratamiento con prednisolona, benadrilina y rifampicina, presentando mejoría clínica por lo que se decide alta hospitalaria y continuar con el tratamiento ambulatorio. La paciente reingresa semanas después por extensión del rash y reaparición de lesiones urticariformes por lo que nuevamente se decide interconsulta con dermatología diagnosticándose una dermatitis urticariforme por posible reacción a medicamentos y sobre infección. Se le tomó muestra de las lesiones para cultivo que dio crecimiento a stafilococo aureus sensible a ciprofloxacino, y comienza tratamiento con este antibiótico nuevamente.
La paciente repite el mismo cuadro con eritema cutáneo y descamaciones, ya con pérdida de la epidermis y exudado abundante y signo de Nikolsky positivo (fig. 1 a y b) desequilibrio del medio interno, comportándose como gran quemado. Además de posibles sobreinfecciones bacterianas, se le realiza biopsia de piel donde se encuentra queratinocitos apoptóticos en las capas basales de la epidermis con vacuolización de la membrana basal e imunofluorescencia directa negativa y se concluye como NTE.
En la escala de severidad Scorten presentó más de 5 puntos lo que equivale a más de un 50 % de probabilidad de mortalidad. Se traslada para la UCI y se le pone tratamiento con cefepime y amikacina, varios días después evoluciona al shock séptico, fallo multiorgánico y fallece.
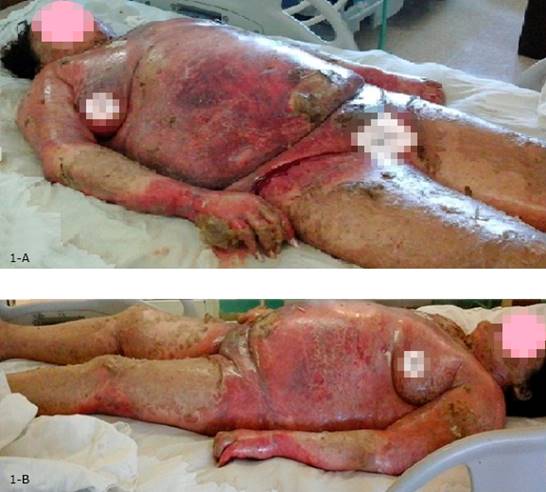
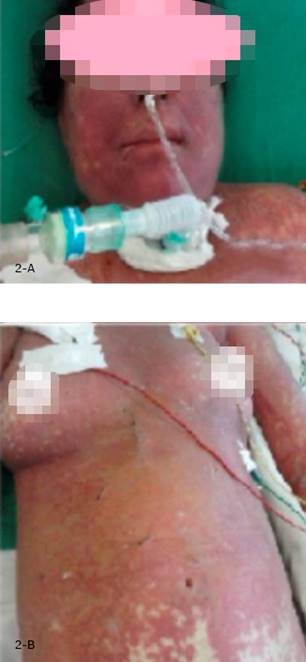
Fig. 1 a y b Lesiones cutáneas eritematoviolaceas predominantes en tronco y piernas que abarca más de 30 % de la superficie corporal, debridación en colgajo de la palma de la mano, y escasas áreas de piel normal. Lesiones papulares y ampollas flácidas de color grisáceo con signo de Nikolsky positivo.
Caso 2
Paciente femenina de 51 años, raza blanca con diabetes mellitus tipo 2, tratada con glibenclamida, en la sala de endocrinología para estudio y tratamiento quirúrgico de un tumor de glándula suprarrenal derecha (Feocromocitoma). En el salón quirúrgico, realiza una emergencia hipertensiva con edema pulmonar agudo, que motivó a suspender la cirugía y en sala de endocrinología realiza parada cardio-respiratoria y se traslada a UCI. Se acopla a ventilación mecánica artificial y se indican drogas vasoactivas para tratamiento del shock establecido. Días después se le diagnostica un infarto agudo de miocardio. Presentó leucocitosis y de fiebre.
La paciente evolucionó muy tórpidamente, con múltiples paradas cardiacas las cuales produjeron una encefalopatía hipóxica, por lo que se mantuvo en un estado de coma perpetuado. Se recibieron múltiples cultivos positivos a Cándida albicans y se indicó Anfotericina B Liposomal, tres días después comenzaron a aparecer lesiones cutáneas eritematoviolaceas predominantes en tronco y piernas, que en 24 h solo existían escasas áreas de piel normal, con Signo de Asboe-Hansen positivo (fig. 2 a y b). Se realiza biopsia de la piel, que confirmó el diagnóstico de NET. En la escala de severidad Scorten presentó más de 5 puntos lo que equivale a más de un 50 % de probabilidad de mortalidad.
Se tomaron las siguientes medidas: Sustituir Anfotericina B Liposomal por Fluconazol, aplicar crema esteroidea, Difenhidramina y Metilprednisolona. Con las medidas tomadas las lesiones fueron revirtiendo. Después de haber sido operada del tumor de la glándula suprarrenal derecha, la paciente muere en un cuadro de peritonitis.
Discusión
Las reacciones adversas cutáneas severas (SCAR) o graves relacionadas con medicamentos incluyen el síndrome de Stevens-Johnson (SJS), la necrolisis epidérmica tóxica (NET), el síndrome inducido por fármacos con eosinofilia y síntomas sistémicos (DRESS) y, debido a la extensa erupción y posibilidad de síntomas sistémicos, también la pustulosa exantemática generalizada aguda (PEGA).8
Esta investigación presentó dos casos con diagnóstico clínico e histopatológico de NTE, los cuáles fueron atendidos en la UTI por presentar complicaciones y enfermedades asociadas graves que conllevaron a su fallecimiento, aunque teniendo en cuenta la escala de severidad Scorten, ambos casos tenían más de 50 % de probabilidad de mortalidad. En el Caso 1 la paciente experimentó mejoría de las lesiones con las medidas tomadas antes de su deceso.
El 30 % de los casos con SCAR no se le identifica el medicamento causal y en 15 % la causalidad del medicamento es considerada como poco probable.8 El intervalo entre el inicio de la administración y el de los síntomas o las lesiones cutáneas es algo a tener en consideración, aunque existen casos de medicamentos que se han suspendido antes de comenzar las lesiones cutáneas y que pueden ser considerados como sospechosos ya que tienen una vida media más larga.8
Teniendo en cuenta la secuencia temporal, los medicamentos implicados en estos casos fueron el anfotericin B liposomal en el Caso 2 y el ciprofloxacino en el Caso 1. Las quinolonas están incluidas dentro del grupo de medicamentos de riesgo bajo para la NTE9 aunque en otros reportes solo le dan como riesgo para PEGA8 y el anfotericín B no es reportado en ninguna escala de riesgo.8,9
Esto es una de las cuestiones que hace interesante el reporte de estas reacciones adversas y por otro lado es el primer caso de NTE relacionada con el uso de anfotericin B Liposomal que se reporta en Cuba y en el resto de la comunidad científica. Por otro lado, la asistencia médica de estos pacientes en la UTI es otra cuestión que merece la pena destacar ya que no es habitual que ocurra, y estos casos constituyen los primeros de su tipo reportados en este nivel de atención. En general los pacientes con NTE son tratados mejor en unidades de grandes quemados, donde existe experiencia en el manejo de enfermos con pérdida cutánea extensa.
La NTE es una complicación infrecuente pero que conlleva a una elevada mortalidad y su relación causal con los diferentes fármacos muchas veces no es confirmado, pero cualquier medicamento puede estimular la inmunidad celular y desencadenar este episodio de hipersensibilidad retardada tipo IV en un paciente con predisposición genética, por lo que se debe tener un elevado nivel de sospecha para realizar un diagnóstico temprano y tomar las medidas pertinentes.