Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Pediatría
versión impresa ISSN 0034-7531
Rev Cubana Pediatr vol.84 no.4 Ciudad de la Habana oct.-dic. 2012
PRESENTACIÓN DE CASO
Trombosis del seno sagital en un neonato
Sagittal sinus thrombosis in a newborn
Dra. Lisett Hernández León, Dra. Odalys Hernández León, MSc. Dr. Omar León Vara Cuesta, MSc. Dra. Ivonne Aimé Sánchez Monterrey, MSc. Dra. Yanett Sarmiento Portal, MSc. Dra. Angelicia Crespo Campo
Hospital "Abel Santamaría". Pinar del Río, Cuba.
RESUMEN
La trombosis de los senos venosos durales es una rara y devastadora enfermedad. Se presenta generalmente en mujeres y ancianos, y no es frecuente en niños, aunque se reconoce ya como una causa de morbilidad y mortalidad en la población pediátrica. Se han reportado pocos casos en el mundo de neonatos afectados por esta entidad, en su mayoría fatales e insuficientemente investigados. A continuación se presenta el caso de un recién nacido con una trombosis del seno sagital que sobrevivió. Los factores predisponentes para la aparición de la enfermedad en este caso fueron la asfixia neonatal, la deshidratación severa unida al uso de una línea venosa central, y la inmovilización prolongada. Aunque la TAC contrastada no es el estudio ideal para su diagnóstico, permitió realizarlo oportunamente en este caso. El tratamiento temprano con anticoagulantes permitió una rápida recuperación y favoreció la recanalización venosa del seno involucrado. Hasta el momento no se han detectado secuelas neurológicas y el paciente tiene buen desarrollo psicomotor.
Palabras clave: trombosis, senos venosos durales, seno sagital, neonato, anticoagulantes.
ABSTRACT
Dural venous sinus thrombosis is a rare devastating disease. It is generally found in females and old people, but is infrequent in children; however, it is already recognized as a morbidity and mortality cause in the pediatric population. Few cases of newborns with this disease have been reported worldwide; most of them were poorly studied and had fatal outcomes. Here is the presentation of a newborn with sagittal sinus thrombosis, who managed to survive. The predisposing factors for the disease were neonatal asphyxia, severe dehydration together with the use of central venous line and extended immobilization. Although contrast CAT is not the ideal study, it helped to promptly arrive at the right diagnosis in this case. The early treatment based on anticoagulants allowed rapid recovery and facilitated venous retaking of the involved venous sinus. No neurological sequels have been so far detected and the psychomotor development of the child is good.
Key words: thrombosis, dural venous sinuses, sagittal sinus, newborn, anticoagulants.
INTRODUCCIÓN
La trombosis de los senos venosos durales (TSVD) es una rara y devastadora entidad que se presenta en 3-4 casos por cada millón de pacientes, más frecuente en mujeres y ancianos, aunque puede verse en cualquier período de la vida. Se reconoce ya como una causa de morbilidad y mortalidad en la población pediátrica, y la incidencia reportada está en un rango entre 0,6 a 7,9 por 100 000 en niños de hasta 15 años de edad por año. Los recién nacidos representan el 43 % en el registro, con una incidencia de 40,7 por 100 000 nacidos vivos por año.1,2 Este rango se ha incrementado en los últimos años debido, en primer lugar, a la posibilidad de utilizar técnicas de neuroimágenes cada vez menos invasivas y con más capacidad de resolución, así como por la sobrevida que hoy experimentan los niños que hace unos años fallecían por enfermedades letales que predisponen a la TSVD.
Los factores de riesgo predisponentes han podido ser identificados en el mayor número de pacientes, y los estados protrombóticos están presentes según algunas series en el 33 al 96 % de los niños con TSVD.1,3 Se describe en la literatura el déficit hereditario de antitrombina III, proteína C y S, la elevación del factor VIII, y la presencia de anticuerpos anticardiolipinas como el trastorno adquirido más común.4 Las líneas venosas centrales, infusiones en la vena yugular interna y la inmovilización prolongada (más de 4 días), son otros factores asociados.3 En pacientes pediátricos las causas más frecuentemente descritas son la deshidratación severa y las infecciones por Staphilococcus áureos (otitis media, sinusitis y mastoiditis), incluyendo también las anemias por déficit de hierro, las cardiopatías congénitas y la asfixia neonatal.3,5
La trombosis del seno sagital (TSS) es la más frecuente de todas y engloba el mayor número de casos. La mortalidad es elevada (16 %) en la edad pediátrica y el 22 % sobrevive con déficit neurológico significativo.3,6 El seno sagital juega un rol crítico en el flujo cerebro espinal, y cuando se produce su oclusión, el riesgo de infarto venoso y aumento significativo de la presión intracraneal, es elevado. Si la topografía es extensa, puede ocasionar disfunción neurológica fulminante y la muerte.7,8
Se han reportado pocos casos en el mundo de neonatos afectados por esta entidad, en su mayoría fatales e insuficientemente investigados, sin embargo su diagnóstico se ha incrementado en los últimos años por el uso de técnicas más sensibles, así las posibilidades de supervivencia son mayores a la luz de los conocimientos actuales. A continuación presentamos un caso de TSS en un recién nacido que sobrevivió, incluyendo su discusión a partir de una revisión de la literatura científica.
PRESENTACIÓN DEL CASO
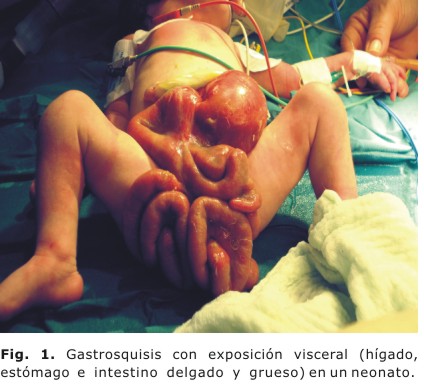
Neonato nacido por cesárea a las 39 semanas, con Apgar 2-4-7, recepcionado por nuestra Unidad de Cuidados Intensivos Neonatales (UCIN) con diagnóstico de asfixia perinatal y encefalopatía hipóxico isquémica grado I. Además, presentaba una malformación congénita de la pared abdominal conocida como gastrosquisis, con exposición visceral (hígado, estómago e intestino delgado y grueso (Fig. 1). Recibe tratamiento quirúrgico para reparar el defecto de la pared abdominal en las primeras 8 horas de vida, lo cual transcurre sin complicaciones. Los complementarios al ingreso fueron normales, al igual que los ultrasonidos (USG) de cráneo y abdomen. En la UCIN se le brinda asistencia respiratoria mecánica (ARM), se administran antibióticos de amplio espectro, y se mantiene relajado y sedado mediante el uso de vencuronio y fenobarbital por varios días, debido al elevado riesgo de dehiscencia de suturas y compromiso del retorno venoso por aumento de la presión intraabdominal.
Se le realiza cateterización epicutánea en miembro superior derecho para alimentación parenteral y administración de medicamentos. Fue necesaria la estabilización hemodinámica, pues presentaba signos de shock hipovolémico después de la cirugía. A pesar de su mal pronóstico desde el nacimiento, el paciente evoluciona satisfactoriamente. A los 8 días de vida inicia hipertermia (38 ºC), cambio de coloración con cianosis en esclavina, livedo reticularis y edema duro y caliente en miembro superior derecho, tórax, cuello y cabeza. Poco después aparece circulación colateral en estas zonas. Se realiza coagulograma completo y conteo plaquetario, que resultan normales. Se garantiza nuevo acceso venoso y se retira catéter epicutáneo del miembro afectado. Ante estos eventos, se plantea una trombosis de la vena cava superior.
Teniendo en cuenta este diagnóstico se inicia tratamiento trombolítico con heparina sódica 75 U/kg vía endovenosa (EV) en dosis de ataque, y se continúa con infusión continua a 25 U/kg que se prolonga por 12 días. A los 7 días de iniciado el tratamiento comienza a mejorar la coloración cianótica y el edema, desaparece el livedo y la circulación colateral, que permite, a los 14 días de vida, la retirada de la ARM y el inicio de la alimentación enteral mínima. Sin embargo, se comienza a observar en su examen físico neurológico hipertonía muscular marcada, fontanela anterior tensa con diastasis de sutura sagital, y aumento del perímetro craneal. Comienza con convulsiones clónicas multifocales, por lo que se incorporan anticonvulsivantes a su tratamiento, y ante estos nuevos signos se le realizan los estudios siguientes:
- Fondo de ojo: normal.
- US evolutivo de cráneo: ligera asimetría ventricular, sin desviación de estructuras de la línea media, ensanchamiento de los espacios interhemisféricos y subaracnoideos, y aumento de la ecogenicidad de giros y circunvoluciones.
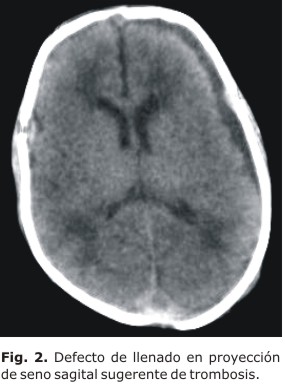
- TAC contrastada: defecto de llenado en proyección del seno sagital, signos de congestión cerebral (Fig. 2). Los signos eran sugerentes de TSS, por lo que se decide prolongar el tratamiento con anticoagulantes, y sustituir la infusión continua de heparina por fraxiheparina (heparina de bajo peso molecular, 150 mg/kg/d por vía subcutánea [SC]). Este medicamento se suspende al 5to. día, pues tenía una trombocitopenia severa (20 x 109 x L) y presentó sangrado digestivo alto. Se transfunde con plaquetas, y una vez normalizado su conteo, se continúa tratamiento trombolítico con warfarina (0,2 mg/kg/d por vía oral durante 3 meses). Ya para esta etapa había desaparecido el edema de la cabeza y la cianosis.
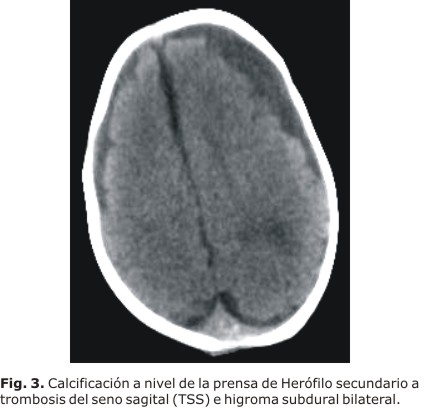
El paciente tenía 35 días de vida, succionaba bien el pecho materno, el tono muscular era normal, la fontanela anterior no estaba tensa, pero mantenía diastasis de suturas, así como ingurgitación de vasos epicraneales y aumento del perímetro craneal, por lo que se indicó una TAC evolutiva contrastada que arrojó una atrofia hipocampal bilateral marcada de 10 mm (asta temporal), con prominencia de los valles silvianos y signos de atrofia cortical bilateral. Se vio imagen redondeada de 8 mm con tendencia a la calcificación a nivel de la prensa de Herófilo (confluencia de los senos) secundaria a la TSS, higroma subdural bilateral o subaracnoideomegalia, que se comporta como una hidrocefalia externa (Fig. 3).
Se planteó un trastorno de reabsorción del líquido cefalorraquídeo a nivel del seno sagital superior, por lo que se incorporó a su tratamiento la acetazolamida (40 mg/kg/d). Evolutivamente las fontanelas regresaron a la normotensión y el perímetro cefálico se estabilizó. En USG evolutivos no se detectó dilatación del sistema ventricular. La paciente actualmente a los 16 meses de edad tiene buen desarrollo psicomotor.
DISCUSIÓN
En el 80 % de los casos de las series de pacientes con TSVD existen estados patofisiológicos que llevan a un bajo flujo venoso, estasis sanguíneo, hipercoagubilidad y trombosis.3,9 Los estudios en neonatos aportan pocos datos por su baja frecuencia, y se reportan la compresión y daño de los senos sagital y lateral seguido de trombosis, por el cabalgamiento de suturas craneales durante el nacimiento.10 Esto se debe a la ubicación de los senos a lo largo de las suturas craneales que los hace susceptibles al daño mecánico durante el nacimiento, cuando la cabeza fetal tiene la necesidad de acomodarse para atravesar el canal del parto.1,7
La asfixia es otra condición asociada a esta entidad en la etapa neonatal, aunque el diagnóstico de TSVD puede pasar inadvertido cuando no se han realizado estudios imaginológicos, pues la clínica es similar.1 También se reporta la mutación heterocigótica del factor V de Leiden con proteína C deficiente y la elevación del factor VIII de la coagulación, con una asociación fuerte entre preclampsia, estados protrombóticos y trombosis de los senos venosos en neonatos.1,11 Algunos casos de trombosis de los senos venosos en recién nacidos se han visto asociados a severa hemofilia A y hematoma subdural.12 La literatura incluye además la oxigenación por membrana extracórporea (ECMO) como factor de riesgo para TSVD en recién nacidos, por oclusión iatrogénica de la vena yugular interna y trombosis retrógada del sistema venoso cerebral.5 Otros factores relacionados en recién nacidos son la deshidratación, la hipernatremia severa y la infección del SNC.3,5,7
En nuestro caso fueron varias las condiciones asociadas a la TSS, como el antecedente de asfixia perinatal, la hipovolemia e hipotensión secundaria a deshidratación importante por exposición de vísceras de la cavidad abdominal, y la pérdida de volumen sanguíneo por una cirugía compleja. El paciente, además, había permanecido relajado y sedado durante la primera semana, y tenía insertado un catéter epicutáneo en una de las venas del miembro superior derecho, que drena a la vena cava superior, conjuntamente con la yugular interna.
La clínica de las TSVD en niños se caracteriza por el comienzo sutil, difuso y dominado por las convulsiones. La hipertensión intracraneal (HIC) se va estableciendo gradualmente, lo cual dificulta su diferenciación de otras entidades que también la producen. El cuadro inicial va a estar influido por la edad del paciente, la extensión y localización del trombo, así como por la presencia o no de infarto venoso.1,6,8 En el período neonatal, la inmadurez del cerebro hace que la presentación clínica esté limitada mayormente a convulsiones (72 %), que casi siempre aparecen en la primera semana, y también letargia (59 %). En aquellos infantes con topografía extensa, las fontanelas están tensas, con separación de suturas y las venas epicraneales dilatadas, rara vez puede acompañarse de defectos motores (6 %) como hemiplejía o hemiparesia.2,3,11 La TSVD es también la causa más reconocida de hemorragia intraventricular (HIV) en recién nacidos a término, frecuentemente asociada con infartos talámicos.13
En nuestro paciente no se observó alteración del estado de conciencia ni afectación motora, lo cual se pudiera explicar por el desarrollo lento y progresivo de la oclusión del seno venoso. Este factor "tiempo" jugó un papel importante, pues su lenta instauración posibilitó al encéfalo poner en marcha una serie de mecanismos compensatorios para garantizar por una parte el drenaje venoso, y evitar daños más serios como los infartos cerebrales secundarios, y por otra parte, garantizar vías de suplencia para la reabsorción de líquido cefalorraquídeo (LCR). Hasta hace poco se planteaba que el sitio primario y con mayor importancia para la absorción del LCR lo constituían las granulaciones aracnoidales a nivel del seno sagital superior. Hoy en día se ha demostrado que existen otras vías que tienen gran importancia en la absorción del LCR, como son, la absorción linfática que ocurre a nivel de las vainas durales que rodean los pares craneales y los nervios espinales.7,8
Las investigaciones realizadas en esta entidad, confirman el diagnóstico y establecen en algunos casos las causas predisponentes. El estudio radiológico preferente y más sensible en neonatos es la resonancia magnética nuclear (RMN), que permite visualizar el flujo sanguíneo y el sitio de la oclusión, las áreas de edema e infartos venosos, y puede detectar otra enfermedad concomitante.1,11 El US de cráneo, preferentemente Doppler, y la tomografía axial computarizada (TAC) con contraste endovenoso son estudios también utilizados. En este último, la imagen característica de la TSS reciente se describe como un triángulo denso con estructuras vasculares a su alrededor (empty delta sign).1,7 Este signo solo es visible en la fase subaguda, después que el coágulo se hace menos denso con respecto a la sangre contrastada que fluye dentro del seno. En la fase aguda, el coágulo es denso y puede verse como una imagen hiperdensa en los cortes sin contraste endovenoso.1 Sin embargo, la TAC contrastada no es ideal en recién nacidos, pues fracasa en el diagnóstico en el 10-40 % de casos. Esto se debe a que los senos venosos son adyacentes al hueso, que puede causar interferencia. También pueden obtenerse falsos positivos, porque en recién nacidos el hematócrito es elevado y el flujo sanguíneo es lento y denso, en contraste con la baja densidad del tejido cerebral adyacente que está poco mielinizado.1,11
El uso de procederes invasivos como la angiografía cerebral para confirmación del diagnóstico continúa siendo controversial, pues pueden ser ellos mismos causantes de trombosis, sobre todo, en el sitio de la inserción del catéter, y particularmente en lactantes con vasos pequeños, por lo que no es aconsejable su uso en niños.1
El estudio de trombofilia es justificable en pacientes con TSVD recurrente, que en nuestro caso fueron negativas. El tratamiento de una TSVD va encaminado a la estabilización del paciente y evitar las complicaciones relacionadas con el aumento de la presión intracraneal.3,14 En nuestra experiencia fue eficaz la acetazolamida para tratar el trastorno de reabsorción del LCR. Una adecuada hidratación también es vital en estos pacientes, haciendo uso de terapéutica antimicrobiana y anticonvulsivantes cuando sea oportuno.1,3 Aún se discute el uso de anticoagulantes en niños, por el riesgo de infartos venosos hemorrágicos, pero la opinión general es que debe utilizarse en estos pacientes atendiendo a la rápida mejoría clínica y radiológica después de la administración de heparina, seguida de recanalización del vaso.1,3,14 Se recomienda sustituirla pronto por anticoagulantes orales como la warfarina, tratamiento que debe prolongarse de 4-6 meses, sobre todo en aquellos casos en los que se sospeche una trombofilia u otro factor de riesgo recurrente.14,15
Todavía se considera experimental la terapia fibrinolítica con estreptokinasa y la trombolisis mecánica mediante un catéter insertado en la vena femoral derecha, y guiada hasta los senos venosos para aspiración del trombo e instilación del factor activador del plasminógeno en el tratamiento de la TSVD.14,16,17 El pronóstico de la TSVD puede ser favorable cuando su diagnóstico es temprano, sin embargo puede empeorar en las edades extremas de la vida, cuando ha existido alteración del nivel de conciencia o cuando se asocia a trombosis de las venas corticales profundas. La presencia de convulsiones, infartos venosos o hemorragia intracraneal, predicen también una evolución adversa.1,18 La recurrencia de trombosis de los senos venosos durales se ha relacionado con la mutación del factor V de Leiden y del factor II de la coagulación, se observa mayormente en niños mayores de 2 años, y es poco frecuente en neonatos y lactantes. Los estudios imaginológicos sucesivos y la ausencia de anticoagulantes en el tratamiento pueden propiciar también la repetición de la trombosis.1,3,6,18
En este caso el neonato desarrolló un trastorno transitorio de la reabsorción del LCR a nivel del seno sagital superior expresado al inicio con signos de HIC. A medida que se fue recanalizando el seno, las fontanelas regresaron a la normotensión y el perímetro cefálico se estabilizó. En USG evolutivos no se detectó dilatación del sistema ventricular. La paciente actualmente a los 16 meses de edad tiene buen desarrollo psicomotor.
REFERENCIAS BIBLIOGRÁFICAS
1. Vargas Díaz J, Garófalo Gómez N, Barroso González E, Rojas Massip E, Novoa López L. Las trombosis senovenosas en la infancia: clínica, diagnóstico y tratamiento. Rev Cubana Pediatr [serie en internet]. 2008 [citado 22 de noviembre de 2011];80(1). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0034-75312008000100010
2. Dai A. Paediatric cerebral venous thrombosis. J Pak Med Assoc. 2006 Nov;56(11):531-5.
3. Sbire G, Tabarki B, Saunders D. Cerebral venous sinus thrombosis in children: risk factors, presentation, diagnosis and outcome. Brain. 2005;128:477-9.
4. Dreessen J, Prelo M, Rojas V, Gutiérrez E, Rodríguez J. Hipertensión endocraneana secundaria a trombosis de seno sagital en paciente con síndrome nefrótico. Rev Chil Pediatr. 2003;74(6):599-603.
5. Duran R, Alada N, Vatansever U, Temízöz O, Gençhallaç H, Acunas B. Cranial MR Venography findings of severe hypernatremic dehydration in association with cerebral venous thrombosis in the neonatal period. Pediatric Hematology-Oncology. 2007;24(5):387-91.
6. Johnson MC, Parkerson N, Ward S, de Alarcon PA. Pediatric Sinovenous Thrombosis. Journal of Pediatric Hematology/Oncology. 2003 April;25(4):312-5.
7. Tindall G, Cooper P, Barrow D. The practice of Neurosurgery. 1996;2:1907-10.
8. Fitzgerald K, Williams L, Garg BP, Carvalho K, Golomb M. Cerebral sinovenous thrombosis in the neonate. Arch Neurol. 2006;63:405-9.
9. Kenet G, Kirkham F, Niederstadt T, Heinecke A, Saunders D. Risk factors for recurrent venous thromboembolism in the European collaborative paediatric database on cerebral venous thrombosis: a multicentre cohort study. Lancet Neurol. 2007 Jul;6(7):595-603.
10. Tan M, Deveber G, Shroff M, Moharir M, Pontigon AM, Widjaja E, et al. Sagittal sinus compression is associated with neonatal cerebral sinovenous thrombosis. Pediatrics. 2011 Aug;128(2):429-35.
11. Puiga J, Pedraza S, Méndeza J, Trujillob A. Trombosis venosa cerebral neonatal. Diagnóstico por angiorresonancia magnética. Radiología. 2006;48(3):169-71.
12. Zannon E, Gentilomo C, Laverda A, Suppiej A, Saggiorato G, Mannara R, et al. Cerebral sinus venous thrombosis with parenchymal infarcts in a newborn with severe haemophilia A and subdural haematomas. Haemophilia. 2008;(14):1117-21.
13. Slaughter L, Egelhoff J, Balmakund T. Neurologic Outcome in Neonatal Temporal Lobe Hemorrhagic Venous Infarcts. Journal of neurological child. 2009;24(10):1236-42.
14. Einhaupl K, Bousser M, de Bruijn S, Ferro J, Martinelli I, Masuhr F, et al. Guideline on the treatment of cerebral venous and sinus thrombosis. European Journaly Neurol. 2006;13(6):553-9.
15. Shafqat S, Kamal AK, Wasay M. Heparin in the treatment of cerebral venous thrombosis. J Pak Med Assoc. 2006 Nov;56(11):541-3.
16. Khan SH, Adeoye O, Abruzzo TA, Shutter LA, Ringer AJ. Intracranial Dural Sinus Thrombosis: Novel Use of a Mechanical Thrombectomy Catheter and Review of Management Strategies. Clin Med Res. 2009 Dec;7(4):157.
17. Wasay M, Bakshi R, Kojan S, Bobustuc G, Dubey N, Unwin DH. Nonrandomized Comparison of Local Urokinase Thrombolysis Versus Systemic Heparin Anticoagulation for Superior Sagittal Sinus Thrombosis. Stroke. 2001;(2310):7.
18. Hameed B, Syed NA. Prognostic indicators in cerebral venous sinus thrombosis. J Pak Med Assoc. 2006 Nov;56(11):551-4.
Recibido: 16 de mayo de 2012.
Aprobado: 24 de mayo de 2012.
Lisett Hernández León. Hospital "Abel Santamaría Cuadrado". Km 89 Carretera Central. Pinar del Río, Cuba. Correo electrónico: lisett@princesa.pri.sld.cu