Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Pediatría
versión On-line ISSN 1561-3119
Rev Cubana Pediatr vol.88 no.2 Ciudad de la Habana abr.-jun. 2016
Rev Cubana Pediatr. 2016;88(2)
ARTÍCULO ORIGINAL
Empleo de la radioterapia en el tratamiento a los tumores del sistema nervioso central en niños y adolescentes
Use of radiotherapy in treating central nervous system tumors of children and adolescents
José Alert Silva,I Ivonne Chon Rivas,I Ramón Ropero ToiracII
IDepartamento de Radioterapia del Instituto Nacional de Oncología y Radiobiología (INOR). La Habana, Cuba.
IIDepartamento de Ensayos Clínicos del INOR. La Habana, Cuba.
RESUMEN
Introducción: los tumores del sistema nervioso central en los niños y adolescentes constituyen en Cuba la tercera localización en orden de frecuencia de todas las neoplasias; el tratamiento consiste en cirugía, seguida de la irradiación en la mayoría de los casos, y en algunos tipos histológicos, se añade la quimioterapia, o los anticuerpos monoclonales.
Objetivo: valorar el empleo de la radioterapia en el tratamiento a los tumores del sistema nervioso central en niños y adolescentes.
Métodos: se trata de una serie de 98 niños y adolescentes entre 3 y 18 años de edad que fueron irradiados en el Instituto Nacional de Oncología y Radiobiología por padecer: 32 casos tumores del tallo cerebral (32,6 %), 19 meduloblastomas (19,4 %), 11 astrocitomas grado I-II (11,2 %), 9 astrocitomas III-IV y glioblastomas multiformes (gliomas de alto grado, 9,2 %), 6 craneofaringiomas (6,1 %), 6 tumores primitivos neuroectodérmicos (6,1 %), 5 oligodendrogliomas (5,1 %), 4 ependimomas (4,1 %), 3 germinomas (3,1 %), 2 pineoblastomas (2,1 %) y 1 caso de gliomatosis (1 %). Los pacientes fueron irradiados con aceleradores lineales, máscaras termoplásticas de inmovilización, planificación en 3D, conformada, o intensidad modulada, controles dosimétricos y de imágenes; en niños pequeños, se utilizó anestesia.
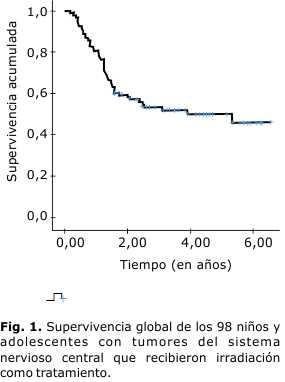
Resultados: 47 pacientes se encuentran vivos (47,9 %), con una tasa de supervivencia de 5 años de 50,2 %, y una mediana de 5,34 años.
Conclusiones: la radioterapia resulta ser un arma terapéutica eficaz para tumores del sistema nervioso central en niños y adolescentes.
Palabras clave: tumores del sistema nervioso central; tratamiento con radioterapia; tumores del tallo cerebral; meduloblastomas; glioblastoma.
ABSTRACT
Introduction: central nervous system tumors of children and adolescents are the most frequent location of neoplasias in Cuba, their treatment involves surgery followed by radiation in most cases, and chemotherapy or monoclonal antibodies in some histological types of tumors.
Objective: to evaluate the use of radiotherapy in treating central nervous system tumors of children and adolescents.
Methods: a series of 98 children and adolescents aged 3 to 18 years were treated with radiation at the National Institute of Oncology and Radiobiology including 32 brainstem tumors(32.6 %), 19 medulloblastomas (19.4 %), 11 grade I- II astrocytomas (11,2 %), 9 grade III-IV astrocytomas and multiform glioblastomas (high grade gliomas, 9.2 %), 6 craniopharyngiomas (6.1 %), 6 primitive neuroectodermal tumors (6.1 %), 5 oligodendrogliomas (5.1 %), 4 ependymonas (4.1 %), 3 germinomas (3.1 %), 2 pineoblastomas (2.1 %) and one case of gliomatosis (1 %). The patients were irradiated with linear accelerators, thermoplastic masks of immobilization, conformal 3D planning or modulated intensity, dosimetric and imaging controls whereas anesthesia was used in infants.
Results: forty seven patients survived (47.9 %) with a survival rate of 5 years (50.2 %) and a median of 5.34 years.
Conclusions: radiation therapy proves to be an effective therapeutic tool for the treatment of central nervous tumors in children and adolescents.
Keywords: central nervous system tumors; treatment with radiation; brainstem tumors; medulloblastomas; glioblastoma.
INTRODUCCIÓN
Los tumores del sistema nervioso central (SNC) constituyen en Cuba la tercera causa de tumores en los niños y adolescentes, con cerca del 20 % de incidencia de todos los tumores;1,2 generalmente un poco menos de la mitad son supratentoriales, y un poco más de la mitad son infratentoriales.3,4
El diagnóstico clínico e imaginológico debe ser confirmado con el examen anatomopatológico, exceptuando la mayoría de los tumores del tallo cerebral, en los cuales se acepta la posibilidad del diagnóstico por imágenes,5 y en tumores germinales de la región pineal diagnosticados por niveles elevados de alfafetoproteína y/o de gonadotrofina coriónica.4
El tratamiento básico de muchos de estos tumores es la cirugía, y dependiendo su extensión, la localización y su volumen, la radioterapia (Rt) completa este tratamiento, y en algunos pacientes constituye el tratamiento principal. A esto se agrega la quimioterapia en algunos tipos de variante histológica,3,4 y los anticuerpos monoclonales (AcM), especialmente para tumores del tallo cerebral, astrocitomas anaplásicos y glioblastomas multiformes.5-7
Los avances en Neuroimagenología han mejorado la certeza en el diagnóstico, y a la vez constituyen pilares fundamentales en las modernas técnicas de planificación: en 3D, conformada y en la irradiación con intensidad modulada (IMRT). Asimismo, los controles de calidad de los tratamientos radiantes (elementos de inmovilización, simulación, imágenes portales electrónicas para la primera aplicación de Rt y en seguimientos, dosimetría in vivo y otros), han permitido aplicar dosis más exactas en los volúmenes tumorales (GTV) y en los márgenes de seguridad (CTV), lo cual posibilita aportar altas dosis y cuidar que las dosis de los órganos y tejidos adyacentes reciban el mínimo posible.
El objetivo del presente trabajo es presentar los resultados de supervivencia obtenidos en una serie de niños y adolescentes, a partir del momento de ser irradiados.
MÉTODOS
Se trata de una serie de 98 niños y adolescentes entre 3 y 18 años de edad, irradiados en el Instituto Nacional de Oncología y Radiobiología (INOR) de La Habana, desde enero de 2009 hasta diciembre de 2013, y con seguimiento hasta julio de 2015 (un mínimo de año y medio desde el inicio del tratamiento radiante). Previo a la irradiación habían recibido tratamiento quirúrgico, con exéresis del tumor señaladas como totales o parciales (en mayor o menor cuantía), o solamente biopsias; en los casos de tumores del tallo cerebral, excepto en 3 casos, el diagnóstico fue hecho por la clínica, y especialmente por imágenes: tomografía axial computarizada y resonancia magnética.
En todos estos pacientes fueron empleadas máscaras de inmovilización termodeformables, con el fin de garantizar una buena inmovilidad y reproducción diaria del tratamiento radiante; en algunos casos, debido a la corta edad, fue necesario el empleo de anestesia para garantizar la correcta inmovilidad. Fueron irradiados empleando aceleradores lineales con energía de fotones y realizadas imágenes electrónicas portales para la correcta colocación al inicio de la irradiación, y durante el seguimiento. La planificación dosimétrica fue realizada en 3D, conformada, y en 4 pacientes se empleó la IMRT. Las GTV y CTV variaron según los tipos histológicos (3): así, en los meduloblastomas y tumores primitivos neuroectodérmicos (PNET) supratentoriales, la irradiación craneoespinal alcanzó los 23,4 Gy, con un refuerzo en la fosa posterior donde se localizaba el tumor hasta alcanzar los 54 Gy, y quimioterapia posterior; en los glioblastomas multiformes y astrocitomas anaplásicos, grado IV, la dosis llegó a 59,4 o 60 Gy. En los ependimomas la irradiación se limitó al volumen tumoral (irradiando el eje cráneo espinal si hubiera habido signos de diseminación, si el líquido cefalorraquídeo hubiera sido positivo de células neoplásicas), con dosis entre 54 y 57 Gy, mientras en otros tumores habitualmente se llegó a 54 y 57 Gy. La dosis diaria varió entre 1,8 y 2 Gy.
Las funciones de supervivencia se estimaron por el método de Kaplan-Meier, y contrastadas con el test de Log Rango. Se determinaron, además, las medias y medianas de supervivencia y los intervalos de confianza (95 %) correspondientes. Se empleó un nivel de significación de 0,05.
RESULTADOS
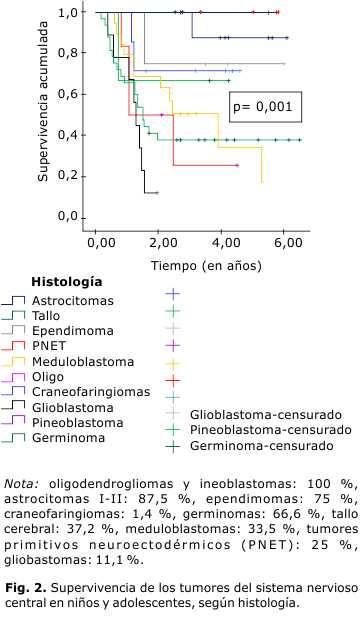
La supervivencia, estimada por el método de Kaplan-Meier, alcanzada por todo el conjunto de estos tumores sometidos al tratamiento radiante fue de de 5 años (50,2 %), con una mediana de 5,34 años (Fig. 1); en 39 pacientes (39,9 %) fueron de localización supratentorial y en 59 pacientes (60,1 %) de localización infratentorial. Las tasas de supervivencia variaron desde 100 % en los oligodendrogliomas y los oligoblastomas (5 casos), 100 % en los pineoblastomas (2 casos), 87,5 % en los astrocitomas grados I y II (11 casos), 71,4 % en los craneofaringiomas (6 casos), 75 % en los ependimomas (4 casos), 66,6 % en los germinomas (3 casos), 37,2 % en los tumores del tallo (32 casos), 25 % en los PNET (6 casos), 33,5 % en los meduloblastomas (19 casos) y 11,1 % en el grupo de los astrocitomas III-IV y los glioblastomas multiformes (9 casos). Un paciente con gliomatosis falleció en el segundo año de la evolución (Fig. 2).
DISCUSIÓN
La supervivencia en los oligodendrogliomas y oligoblastomas, pineoblastomas, craneofaringiomas, astrocitomas grados I y II y ependimomas fue alta, así como en los tumores del tallo cerebral. La mayoría de los pacientes con tumores del tipo meduloblastomas y tumores tipo PNET que comportaban alto riesgo (líquido cefalorraquídeo positivo de células tumorales, resección parcial, edad), explica la baja supervivencia de este grupo; lo mismo sucede en los pacientes que padecen de glioblastomas multiformes, que, en su gran mayoría, también estaban en estadios avanzados.
Los ependimomas habitualmente son de localización infratentorial: típicos de línea media y se originan en células ependimales de los ventrículos cerebrales. La irradiación durante mucho tiempo incluyó el eje cerebroespinal con refuerzo posterior al volumen ocupado por el tumor, sin embargo, la tendencia actual es limitar la irradiación al área tumoral, con buenos resultados: las cifras de supervivencia a 5 años varían de 50 a 85 %;8-16 en nuestros casos la irradiación se limitó al área del tumor primario, y se hubiera incluido el volumen irradiado a los ventrículos si hubiese extensión a estos, y solo se habría irradiado el eje cerebroespinal si el líquido cefalorraquídeo fuese positivo de células tumorales, o hubiese imágenes de siembra tumoral. Se obtuvo una supervivencia de 3 de los 4 pacientes con ependimomas, y el fallecido fue por recaída local.
Los meduloblastomas constituyen los tumores malignos más frecuentes localizados en la región infratentorial. El tratamiento habitual es la exéresis quirúrgica, seguida de irradiación del eje craneoespinal con un refuerzo en el área tumoral original, y quimioterapia posteriormente. El resultado obtenido en nuestro estudio es de 33,5 % a 5 años; sin embargo, si lo analizamos considerando grupos de riesgo estándar o riesgo bajo (tumores en niños > 3 años, líquido cefalorraquídeo negativo, no siembra en médula espinal, resección total del tumor o residual menor de 1,5 cm2),17-20 en este grupo es de 83,5 % a 5 años, pero en el grupo de riesgo alto (niños menores de 3 años, líquido cefalorraquídeo positivo de células tumorales, resección parcial), es de 15,8 % a 5 años (Fig. 3). Estos resultados son comparables a otros informes,13,18-23 especialmente en riesgo promedio.
La gran mayoría los tumores localizados en el tallo cerebral eran del tipo infiltrativo difuso. Generalmente los informes de supervivencia en estos tumores citan cifras muy bajas, apenas del 8 al 15 % sobrepasan los 2 años;5,13,16 sin embargo, en nuestra serie es de 37,2 %. Se piensa que la explicación de esto es el empleo del Nimotuzumab, anticuerpo monoclonal desarrollado en el Centro de Inmunología Molecular, asociado al tratamiento radiante y luego mantenido por más de un año.5-7
Los astrocitomas grado I y II se comportan con buen pronóstico. El tratamiento quirúrgico es primordial, excepto en aquellos que por su localización tengan un alto riesgo de graves complicaciones. En los casos grado I completamente resecados no se realiza irradiación, queda reservada para los grados I en recaída, o los grado II. La supervivencia en nuestra serie (87,5 %) es comparable a las de diferentes informes.4,22,24-27 Los astrocitomas grado III-IV, y glioblastomas multiforme (gliomas de alto grado) tienen cifras de supervivencia entre 14 y 44 %, y los mejores resultados se obtienen en aquellos pacientes en los cuales la resección fue completa.
Los craneofaringiomas son tumores definidos por algunos autores como técnicamente benignos, y la resección quirúrgica podría ser curativa.4 En aquellos casos en que la cirugía no fue radical —o hay recaída tumoral— debe realizarse la irradiación local, con supervivencias entre 60 y 90 %.4,28-30 La irradiación se debe realizar solo si existe progresión en aquellos casos de resección incompleta, pero cuando aparezca una recaída no es una buena opción, ya que a pesar del supuesto bajo grado de los craneofaringiomas, es posible detectar progresión tumoral en 70 % de los tumores incompletamente resecados, y los resultados de la irradiación tras esta recurrencia son inferiores.4
Los PNET son de apariencia histológica similares a los meduloblastomas, pero son tumores de localización supratentoriales, pueden diseminarse por el líquido cefalorraquídeo y su tratamiento conlleva la cirugía lo más extensa posible, e irradiación similar a la de los meduloblastomas. En diversos informes la supervivencia es muy variable: entre apenas 25 y más de 60 %.16,31-34
En los oligodendrogliomas y oligoblastomas el tratamiento de elección es la resección quirúrgica total para los tumores accesibles, y para aquellos incompletamente resecados la Rt posoperatoria es indispensable. Los oligodendrogliomas anaplásicos deben tratarse como los gliomas III-IV. En nuestra serie la supervivencia fue del 100 %, aunque en diversos trabajos aparecen cifras menores.4
Los germinomas son tumores quimio-radiosensibles. Algunas series presentan casos tratados con irradiación craneoespinal, y luego refuerzo en el sitio inicial del tumor; otras, en cambio, tratan con Rt conformada y quimioterapia, con resultados hasta de 90 % de supervivencia.15 Nuestra serie es de solo 3 pacientes (2 vivos y 1 fallecido), con una supervivencia del 66,6 %; por lo que, al ser tan pequeña, no se pueden sacar conclusiones.
Los pineoblastomas se nos presentaron en solo 2 pacientes, con 100 % de supervivencia. Se acepta el tratamiento radiante asociado a la cirugía, de ser posible.4,35
Se concluye que el tratamiento radiante en esta serie de 98 niños y adolescentes resulta ser eficaz, especialmente en los oligodendrogliomas, los astrocitomas grado I y II, los meduloblastomas de riesgo estándar, los ependimomas y los craneofaringiomas, comparables a otros informes, y especialmente en tumores del tallo cerebral, en los cuales son superiores.
REFERENCIAS BIBLIOGRÁFICAS
1. Cuba. Ministerio de Salud Pública (Minsap). Anuario Estadístico de Salud, 2011. Edición Especial; La Habana: Minsap; 2011. p. 116-7.
2. Cuba. Ministerio de Salud Pública (Minsap). Anuario Estadístico de la Salud, 2014. La Habana: Dirección de Registros Médicos y Estadísticos de la Salud, 2015. La Habana: Minsap; 2015. p. 103-4.
3. Ríos Castillo M, Cabanas Armada R, Ávila Estévez M, Infante Pérez M, Echavarría Méndez E, Herrera Rodríguez R, et al. Neurocirugía Pediátrica Oncológica. La Habana: Editorial Ciencias Médicas; 2011. p. 11.
4. Kun LE. Supratentorial Brain Tumors except ependymoma. In: Halperin EC, Constantine LS, Tarbell NJ, Kun LE, eds. Pediatric Radiation Oncology. 4th ed., Philadelphia: Lippincott William & Wilkins; 2005. p. 45-88.
5. Alert J, Chon I, Cabanas R, Reno J, Garcia D, Pérez M, Ropero R. Radiation therapy and nimotuzumab in children and adolescents with brainstem gliomas: a 5 year institutional experience. Neuro Open J. 2015;2:45-50.
6. Cabanas R, Saurez G, Alert J, Reyes A, González M, Pedrayes JM, et al. Prolonged use of Nimotuzumab in children with Central Nervous System tumors. Safety and feasibility. Cancer Biother and Radiopharm. 2014;29:173-8.
7. Cabanas R, Saurez G, Rios M, Alert J, Reyes A, Valdes J, et al. Treatment of children with high grade gliomas with Nimotuzumab. A 5 year institutional experience. Mabs. 2013;2:1-6.
8. Bouffet E, Hawkins C, Balloura, W, Taylor M, Bartels U, Schoenhoff N, et al. Survival benefit for pediatric patients with recurrent Ependymoma treated with irradiation. Int J Radiation Oncol Biol Phys. 2011;79:1-8.
9. Merchant TE, Li C, Xiang X, Kun LE, Boop FA, Sanford RA. Conformal radiotherapy after surgery for pediatric Ependimomas: a prospective study. Lancet Oncol. 2009;10:258-66.
10. Reni M, Gatta G, Mazza E, Vecht C. Ependymoma. Cri Rev Oncol Hematol. 2007;63:81-9.
11. Zacharoulis S, Ji l, Pollack IF, Duffner P, Geyer R, Grill J, et al. Metastatic ependymoma: a multiinstitutional retrospective analysis of prognostic factors. Ped Blood Cancer. 2008;50:231-5.
12. Counter C, Carrie C, Bernier V, Geoffray A, Pagnier A, Gentet JC, et al. Intracranial ependymomas in children: Society of Pediatric Oncology Experience with postoperative hyperfractionated local Radiotherapy. Int J Radiat Oncol Biol Phys. 2009;74:1536-42.
13. Kun LE. Tumors of the posterior fossa and the spinal canal. In: Halperin EC, Constine LS, Tarbell NJ, Kun LE, editors. Pediatric Radiation Oncology. 4th ed. Philadelphia: Lippincott Williams & Wilkins; 2005. p. 89-133.
14. Zacharoulis S, Ashley S, Moreno L, Gentet JC, Massimino M, Frappaz D. Treatment and outcome of children with relapsed ependymoma: a multiinstitutional retrospective analysis. Child Nerv Syst. 2010;26:905-11.
15. Takita C, Hatoum GF. CNS Tumors in children. In: Liu JJ, Brady LW, eds. Radiation Oncology. An evidence-based approach. Berlin: Heildeberg Springer-Verlag; 2008. p. 547-56.
16. Blaney SM, Kun LE, Hunter J, Rocke-Adams L, Lau Ch, Strother D, et al. Tumors of the Central Nervous System. In: Pizzo PH, Poplack D, eds. Principles and practice of Pediatric Oncology. 5thed. Philadelphia: Lippincott Williams & Wilkins; 2005. p. 786-864.
17. Parker RJ, Rood BR, Mac Donald TJ. Medulloblastoma: present concepts of stratification into risk groups. Pediatric Neurosurg. 2003;39:60-7.
18. Von Hoff K, Hinkes B, Gerber N, Deinlein F, Mittler U, Urban CH, et al. Long-term outcome and clinical prognostic factors in children with medulloblastoma treated in the prospective multicentre trial HIT’91. Eur J Cancer. 2009;45:1209-17.
19. Packer RJ, Gaffar A, Vezina G, Rocke-Adams L, Burger PC, Robertson PL, et al. Phase III study of craniospinal radiation therapy for newly diagnosed average-risk medulloblastoma. J Clin Oncol. 2006;24:4202-8.
20. Gajjar A, Chintongumpala A, Ashley D, Kelly S, Kunt LE, Merchant TE, et al. Risk adapted cranioespinal radiotherapy followed by high-dose chemotherapy and stem-cell resue in children with newly diagnosed medulloblastoma (St-Jude Medulloblastoma-96) long-term results from a prospective, multicentre trial. Lancet Oncol. 2006;7:813-20.
21. Miralbell R, Fitzgerald TJ, Laurie F, Kessel S, Glickmann A, Friedman HS, et al. Radiotherapy in pediatric medulloblastoma: quality assessment of Pediatric Oncology Group Trial 9031. Int J Radiat Oncol Biol Phys. 2006;64:1325-30.
22. Gatta G, Zigons G, Capocaccia R, Coebergh JW, Desandes E, Kaatsch P, et al. Survival of European children and young adults with cancer diagnosed 1995-2002. Eur J Cancer. 2009;45:992-1005.
23. Verlooy J, Mosseri V, Bracard S, Tubiana AL, Kalifa C, Pichon F, et al. Treatment of high-risk medulloblastoma in children above the age of 3 years: a SFOP study. Eur J Cancer. 2006;42:3004-14.
24. Fisher PG, Tihans J, Goldtwaite PT. Outcome analysis of childhood low grade astrocytomas. Pediatr Blood Cancer. 2008;51:245-50.
25. Marcus KJ, Goumnerova L, Billet A. Stereotactic radiotherapy for localized low grade gliomas in children: final results for a prospective trial. Int J Radiat Oncol Biol Phys. 2005;61:374-9.
26. Merchant TE, Kun LE, Wu S. Phase II Trial of conformal radiation therapy for pediatric low-grade glioma. J Clin Oncol. 2009;27:3598-604.
27. Mansur DB, Rubin JB, Kidd E, King AA, Hollander A, Smyth M, et al. Radiation therapy for pielocytic astrocytoma of childhood. Int J Radiat Oncol Biol Phys. 2011;79:829-34.
28. Beltran CH, Naik M, Merchant TE. Dosimetric effect of target expansion and setup uncertainty during radiation therapy in pediatric craniopharyngioma. Radiother Oncol. 2010;97:399-403.
29. Minnitz G, Saran F, Trish D. Fractionated stereotactic conformal radiotherapy following conservative surgery in the control of craniopharyngiomas. Radiother Oncol. 2007;82:90-5.
30. Kalapurakal JA. Radiation terapy in the management of pediatric craniopharyngiomas. A review. Childs Nerv Syst. 2005;21:808-16.
31. Timmerman B, Kortmann RD, Kuhl J, Rutkowski S, Meisner C, Pietsch T, et al. Role of radiotherapy in supratentorial primitive neuroectodermal tumor in young children. Results of the German HIT-SKK87 and HIT-SKK92 trials. J Clin Oncol. 2006;24:1554-60.
32. Jhonston DG, Keene DL, Lafay-Cousin L. Supratentorial primitive neuroectodermal tumors: a Canadian pediatric brain consortium report. J Neuro Oncol. 2007;86:101-8.
33. Mc Bride SM, Daganzo S, Banerjee A, Gupta N, Lamborn K, Prudor M, et al. Radiation is an important component of multimodality therapy for pediatric non-pineal supratentorial primitive neuroectodermal tumors. Int J Radiat Oncol Biol Phys. 2008;72:1349-23.
34. Tayler RE, Donachie PH, Weston CL, Robinson KL, Lucraft H, Saran F, et al. Impact of radiotherapy parameters on outcome for patients with supratentorial primitive neuroectodermal tumours entered into the SIOP/UKCCS6 PNET 3 Study. Radioth Oncol. 2009;92:83-8.
35. Stoiber EM, Schaible B, Herferth K, Schultz-Etner D, Huner P, Debus J, et al. Long-term outcome of adolescents and adult patients with pineal parenchymal tumors treated with fractionated radiotherapy between 1982 and 2003 in a single institution’s experience. Radiation Oncology. 2010;51(10):1186.
Recibido: 16 de septiembre de 2015.
Aprobado: 11 de octubre de 2015.
José Alert Silva. Instituto Nacional de Oncología y Radiobiología (INOR). Calle 29 y E, Vedado, municipio Plaza de la Revolución. La Habana, Cuba. Correo electrónico: jalert@infomed.sld.cu