Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Pediatría
versión On-line ISSN 1561-3119
Rev Cubana Pediatr vol.88 no.3 Ciudad de la Habana jul.-set. 2016
ARTÍCULO ORIGINAL
Evolución de la hipertensión arterial en el niño según tratamiento y presencia de hipertrofia ventricular izquierda
Progression of blood hypertension in the child according to treatment, and presence of left ventricular hypertrophy
Raquel González Sánchez,I René Llapur Milián,I José Emilio Fernández-Britto Rodríguez,II Jorge Bacallao GallesteyII
IHospital Pediátrico Centro Habana. La Habana, Cuba.
IICentro de Investigaciones en Aterosclerosis de La Habana (CIRAH). La Habana, Cuba.
RESUMEN
Introducción: el tratamiento de la hipertensión arterial en el niño tiene características muy propias, y la evolución de las cifras de presión arterial -según el tipo de tratamiento- ha sido poco estudiada.
Objetivo: caracterizar la evolución de la presión arterial en niños con hipertensión arterial, según tipo de tratamiento, y presencia o no de hipertrofia ventricular izquierda.
Métodos: se realizó un estudio de cohorte con niños de 3 a 18 años de edad con hipertensión arterial, atendidos en el Hospital Pediátrico Centro Habana entre 2000 y 2012. Las variables del estudio fueron: la presión arterial sistólica y diastólica, el tipo de tratamiento y la presencia o no de hipertrofia ventricular izquierda. La evolución de la presión arterial se estudió mediante un análisis de la varianza para observaciones repetidas.
Resultados: de los 423 niños estudiados, 43,3 % recibieron tratamiento farmacológico, además de las modificaciones en los estilos de vida. Los grupos de medicamentos más utilizados fueron los inhibidores de la enzima convertidora de angiotensina y los diuréticos. La evolución de la presión arterial fue favorable en ambos grupos, pero los que recibieron tratamiento farmacológico y tenían hipertrofia ventricular izquierda, tuvieron cifras más altas.
Conclusiones: los pacientes con tratamiento farmacológico y/o hipertrofia ventricular izquierda presentan cifras de presión arterial más altas desde un inicio y se mantienen por encima de los que no lo tienen. Los niños con hipertensión arterial persistente -aun controlados- mantienen cifras de presión arterial más altas.
Palabras clave: hipertensión arterial; hipertrofia ventricular izquierda; tratamiento; estilos de vida; niños.
ABSTRACT
Introduction: treatment of a child's blood hypertension has its own specific traits and the progression of treatment-dependent blood pressure values have been barely studied.
Objective: to characterize the progression of blood pressure in children with blood hypertension according to types of treatment and presence or absence of left ventricular hypertrophy.
Methods: cohort study conducted in 3-18 years-old children with blood hypertension, who had been treated at Centro Habana Pediatric Hospital from 2000 to 2012. The study variables were systolic and diastolic blood pressure, type of treatment and presence of absence of left ventricular hypertrophy. Progression of the blood pressure was studied by using variance analysis for repeated observations.
Results: out of 423 children under study, 43.3 % were pharmacologically treated in addition to changing their lifestyles. The most used drugs were angiotensin-converting enzyme inhibitors and diuretics. Progression of blood pressure was favorable in both groups, but those under drug treatment and with left ventricular hypertrophy showed higher values.
Conclusions: the patients with drug treatment and/or left ventricular hypertrophy have higher blood pressure figures since the onset of disease, which exceed those of untreated patients with no hypertrophy. Children with persistent blood hypertension, though managed, keep higher blood pressure figures.
Keywords: blood hypertension; left ventricular hypertrophy; treatment; lifestyles; children.
INTRODUCCIÓN
La hipertensión arterial es una de las causas más importantes de muerte prematura entre adultos en el mundo tanto en países desarrollados como en países en desarrollo.¹ Constituye un factor de riesgo independiente para la cardiopatía isquémica y las enfermedades cardiovasculares, y representa una de las causas más frecuentes en el desarrollo de las enfermedades cerebrovascular y renal crónica.2
Se considera, además, una señal aterosclerótica temprana por su relación con el desarrollo de la aterosclerosis, con efecto demostrado en la transformación de las estrías adiposas en placas fibrosas.3-5 La hipertensión arterial del adulto suele tener sus orígenes en la infancia. En varios países del mundo, incluyendo a Cuba, alrededor de un tercio de la población adulta padece de hipertensión arterial.
La prevalencia exacta de la hipertensión arterial en niños es difícil de evaluar, debido a la no uniformidad de los métodos utilizados en las investigaciones. Los resultados dependen de la edad, la etnia, la selección de los niños para el estudio, los métodos de medición (oscilométrico o auscultatorio), y el número de lecturas de la presión arterial.6
En general, en niños se estima que la prevalencia varía entre 3 y 5 %. En adolescentes se reportan cifras más altas, que alcanzan hasta 10 o 15 %, y cifras considerablemente más altas en los obesos.6 La trascendencia de este hecho radica en las evidencias acerca de la persistencia de la hipertensión desde la infancia y la adolescencia hasta la adultez, además de la presencia de complicaciones tempranas como la hipertrofia ventricular.7,8
La hipertensión arterial primaria o esencial es la forma más frecuente de hipertensión en los adultos. En los niños aumenta su frecuencia a medida que se incrementa la edad, y está asociada a historia familiar de hipertensión, obesidad y otros factores de riesgo relacionados con los estilos de vida.1,9
Hace algunos años se pensaba que la hipertensión arterial en el niño era predominantemente de causa secundaria, y que la etiología primaria era excepcional. Hoy día los criterios han variado, no solamente se piensa en la causa esencial en los niños, sino que está como primer diagnóstico de hipertensión en los adolescentes, y no es infrecuente encontrarla en niños de edad escolar que aún no han comenzado la adolescencia, al final de la primera década, particularmente si cursan con hipertensión asintomática, ligera o moderada.10
En el adulto se han realizado estudios longitudinales que vinculan las cifras elevadas de presión arterial con la muerte, y la incapacidad por enfermedades cardiovasculares y cerebrovasculares. En el niño no ha sido posible por la duración que deberían tener estos estudios. Sin embargo, se han identificado una serie de marcadores indirectos de daño en órganos diana, como la hipertrofia ventricular izquierda, el engrosamiento de la íntima media de la carótida, la rigidez arterial, los cambios vasculares en la retina y la microalbuminuria.1,11 La hipertrofia ventricular izquierda es una de las afectaciones de órgano diana más documentadas en el niño, y es la primera en aparecer.11
La evidencia de enfermedad cardiovascular es rara en el niño. No obstante, la hipertrofia ventricular izquierda como consecuencia de la hipertensión arterial, es un factor independiente para el desarrollo de futuros eventos cardiovasculares en el adulto, y su diagnóstico precoz en los niños constituye la base para una prevención primaria.11,12 La afectación de un órgano diana, la hipertensión sintomática, las causas secundarias y la diabetes mellitus, son condiciones que se tienen en cuenta para iniciar el tratamiento farmacológico en el niño con hipertensión arterial.
Existen muy pocos ensayos clínicos prospectivos que pongan a prueba la efectividad de los antihipertensivos en niños, y el inicio y elección del medicamento dependen -generalmente- de la experiencia clínica de los facultativos que atienden a los niños, y de las características propias de los pacientes.11 Por otra parte, en la práctica médica, suelen encontrarse niños que exhiben cifras moderadas de hipertensión arterial y pueden ser asintomáticos o cursar con pocos síntomas, e incluso, no tener afectación en órganos diana en el momento en que se realiza el estudio. Si se logra controlar la hipertensión con el tratamiento no farmacológico modificando los estilos de vida y atendiendo los factores de riesgo, no se les indica tratamiento con fármacos antihipertensivos.
Partiendo del hecho de que en el niño es importante ser cauteloso en la elección de una terapéutica medicamentosa, no solo para evitar las reacciones adversas, sino también para prevenir descensos bruscos de la presión arterial, debido a que en estas edades es frecuente que las cifras altas no persistan por mucho tiempo, cabría preguntarse si la terapéutica elegida -sea farmacológica o no- ha sido la correcta.
Los argumentos precedentes fundamentan la necesidad de documentar, con datos objetivos, la evolución de una cohorte de niños hipertensos, cuyo tratamiento se ha orientado según dos opciones posibles en las que el componente común son las modificaciones en el estilo de vida, y el componente variable es la administración o no de tratamiento farmacológico.
En los estudios para evaluar el efecto de un tratamiento, es muy frecuente que, tanto por razones éticas como prácticas, no solo sea imposible aleatorizar la asignación del tratamiento, sino también mantener el mismo esquema terapéutico a lo largo de todo el período de seguimiento de los pacientes.13 El estado del paciente, y otras posibles covariantes dependientes del tiempo, se comportan como confusores cuando se desea evaluar el efecto del tratamiento sobre variables de respuesta clave. A estos esquemas se les conoce con el nombre de regímenes de tratamiento dinámico. El enfoque moderno para la inferencia causal en estos estudios se basa en los modelos marginales estructurales, y en el recurso analítico de la ponderación por el inverso de la probabilidad de las trayectorias temporales que describen la evolución de los pacientes.14-16
El presente estudio es un ejemplo de tratamiento dinámico, en el que la administración o no del tratamiento antihipertensivo farmacológico o su supresión, dependen no solo del estado inicial del paciente, sino de su evolución. Puesto que el interés central del estudio es caracterizar y describir la evolución de los niños y adolescentes hipertensos bajo las condiciones usuales en las que acontece su diagnóstico y su posterior tratamiento, solo se realiza una posestratificación basada en la clasificación inicial de su hipertensión, y en la presencia o no de daño en órganos diana, y no se emplean otros recursos analíticos. No obstante, se realiza una descripción detallada de la distribución de los pacientes y de su condición en los momentos en que se modificó -en un sentido u otro- el curso del tratamiento.
El objetivo de esta investigación es caracterizar la evolución de las cifras de presión arterial en niños y adolescentes hipertensos, según tipo de tratamiento, y la presencia o no de hipertrofia ventricular izquierda.
MÉTODOS
Se estudiaron 423 niños y adolescentes de 3 a 18 años de edad con diagnóstico de hipertensión arterial esencial, atendidos en la consulta de Cardiología del Hospital Pediátrico Centro Habana, entre 2000 y 2012. Los criterios de inclusión fueron los niños y adolescentes de ambos sexos, entre 3 y 18 años, con diagnóstico de hipertensión arterial esencial según las tablas de percentiles del 4to. Reporte de Hipertensión Arterial en Niños,17 que hubieran asistido a la consulta sistemáticamente durante el curso de 1 año.
Para el análisis de los resultados se utilizaron los criterios de:
- Hipertensión grado 2: niños con cifras de tensión arterial sistólica y/o diastólica mayores al 99 percentil +5 mmHg.17
- Hipertensión severa: niños con cifras de tensión arterial sistólica y/o diastólica 20 mmHg o más, por encima del 95 percentil de presión arterial.18
La denominación de hipertensión severa ha sido utilizada por algunos nefrólogos, y cuando las cifras de este rango de hipertensión son mantenidas, corresponde generalmente a pacientes con hipertensión secundaria. Tiene mayor correspondencia con los criterios de hipertensión severa del adulto, en los que existe una diferencia de 20 mmHg de las cifras de hipertensión severa con relación a las cifras de hipertensión ligera. Es más factible su uso, pues solamente utiliza el 95 percentil, al que se suman 20 mmHg. Por otra parte, el grado 2 de hipertensión, definido por el 4to. Reporte de Hipertensión Arterial, una vez sumados los 5 mmHg al 99 percentil de tensión arterial, solo alcanza una diferencia de 12 a 15 mmHg entre el grado 1 y grado 2, por lo que se decidió utilizar ambos criterios en el análisis de los resultados de esta investigación.
Para evaluar las cifras de presión arterial de los pacientes se registraron mediciones de la presión arterial en 6 momentos diferentes en el curso de un año. El primer registro corresponde a la media de las presiones registradas por los facultativos que remitieron al niño o adolescente a nuestra consulta; las otras mediciones corresponden a las presiones en la consulta inicial, al mes, 3 meses, 6 meses y 1 año, para un total de 6 registros de presión arterial.
Las principales variables del estudio fueron: la presión arterial sistólica y diastólica, el tipo de tratamiento farmacológico más las modificaciones en los estilos de vida (en los casos en que se optase por algún medicamento antihipertensivo), y las modificaciones en los estilos de vida, la edad y la hipertrofia ventricular izquierda medida por ecocardiograma. Para el diagnóstico de hipertrofia ventricular izquierda se tuvieron en cuenta los valores del grosor del septum interventricular, y la pared posterior del ventrículo izquierdo según las tablas de edad y peso.
El procesamiento estadístico consistió en un análisis de la varianza para observaciones repetidas (AVOR), que permite constatar si los factores como el tipo de tratamiento y la hipertrofia ventricular izquierda influyen sobre los valores de la presión arterial sistólica y diastólica, y particularmente, sobre su evolución temporal. Se utilizaron la presión arterial sistólica y la presión arterial diastólica promedio, dadas por las medidas a lo largo del tiempo para cada niño, promediando sus 6 valores de presión arterial sistólica y diastólica, y luego se calculó el promedio de todos los niños dentro de cada estrato de la valoración nutricional; además, se ajustó para la edad.
Se respetaron los principios éticos para investigaciones con seres humanos. Se les explicó a los niños, adolescentes y padres o familiares acompañantes en la consulta, los exámenes que se les realizarían, y la importancia que tienen para un mejor diagnóstico y tratamiento.
RESULTADOS
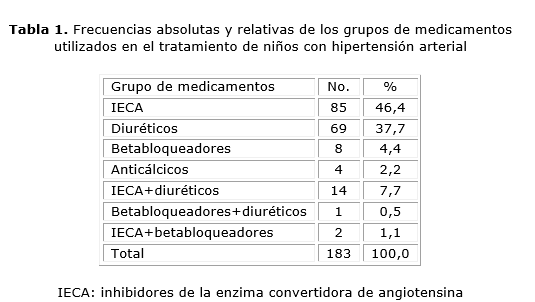
De los 423 niños estudiados 43,3 % (183/423) recibieron tratamiento farmacológico, además de las modificaciones en los estilos de vida, y 56,7 % (240/423) no lo recibieron. En 90,7 % de los pacientes tratados con medicamentos se utilizó la monoterapia. Los grupos de medicamentos más utilizados fueron los inhibidores de la enzima convertasa (IECA) y los diuréticos (tabla 1).
La cuarta parte de los pacientes (25,7 %, 47/183) llegaron por primera vez a la consulta con tratamiento farmacológico prescrito por otro facultativo, ya sea porque estuvieron ingresados, o porque se les indicó ambulatoriamente. Al 68,3 % (125/183) se les inició el tratamiento en el 1er. mes de realizada las consultas; de ellos, 62,4 % (78/125) por persistencia de las cifras elevadas de tensión arterial, y 37,6 % (47/125) por daño en órgano diana. Del total de pacientes con tratamiento farmacológico, al 36,6 % (67/183) se les instauró por presentar afectación de los órganos diana, específicamente hipertrofia ventricular izquierda (tabla 2).
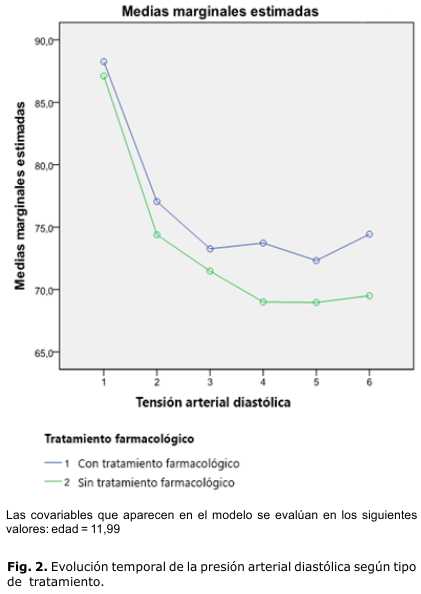
Del total de pacientes que recibieron tratamiento farmacológico, a 4 de ellos (2,2 %) se les suspendió el medicamento por presentar buena evolución con normalización de las cifras de tensión arterial. La media de tensión arterial fue muy superior en los que recibieron tratamiento farmacológico con relación a los que no lo tuvieron, predominantemente para la presión arterial sistólica, con una diferencia de 7 mmHg y 3 mmHg para la presión arterial diastólica.
La evolución de la presión arterial sistólica y diastólica en el curso de un año fue favorable, con una disminución gradual de las presiones arteriales, más evidente entre el primero y el segundo registro, y luego entre el segundo y el tercer registro de presión, en ese orden. A partir de ese momento, el descenso de las cifras fue menos acentuado, pese a lo cual los pacientes continuaron con valores de presión dentro de la normalidad, con ligero incremento de las presiones entre el quinto y el sexto registro, que fue más acentuado en los que tenían tratamiento farmacológico. Las medias de presión arterial -tanto sistólicas como diastólicas- de los pacientes con tratamiento farmacológico, aunque mostraron una evolución favorable, corrieron por un canal superior que las medias de las presiones de los que no utilizaron antihipertensivos (figuras 1 y 2).
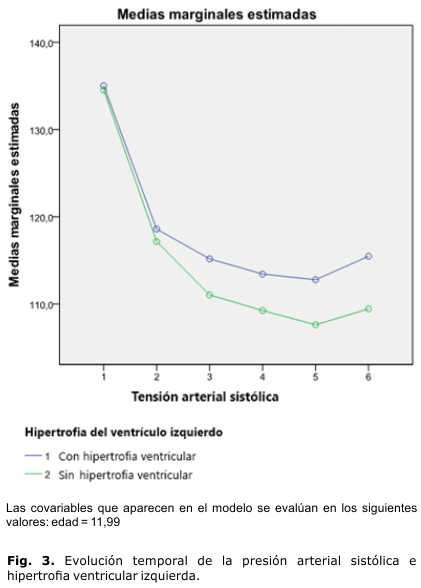
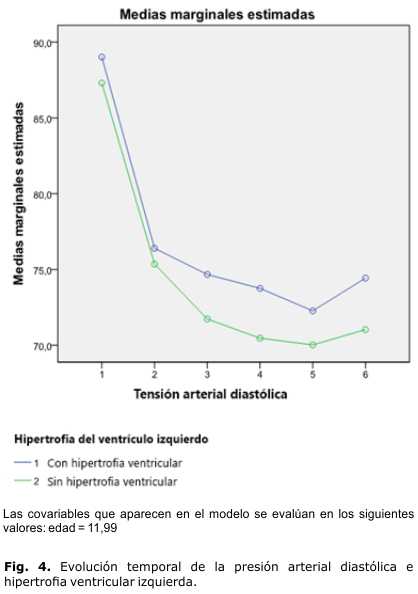
La hipertrofia ventricular izquierda se presentó en 75 pacientes (17,7 %) del total de niños estudiados. Los pacientes con hipertrofia ventricular izquierda presentaron cifras de presión arterial más elevadas que los que no la tuvieron, con diferencia de 4 mmHg para la presión arterial sistólica, y 2 mmHg para la diastólica. La evolución temporal de las presiones en ambos casos fue favorable, y se mantuvieron en un canal superior las presiones de los que tenían hipertrofia ventricular (figuras 3 y 4).
Otro dato que se analizó en los pacientes estudiados fue el grado de hipertensión. Un número alto (59,3 %, 251/423) referían haber tenido presiones correspondientes a hipertensión grado 2 antes de asistir a la primera consulta (1er. registro de presión), según datos aportados por los facultativos que los remitieron. De ellos, recibió tratamiento farmacológico 46,2 % (116/251), 67,2 % (78/116) en el transcurso del primer mes, 25,8 % (30/116) antes de la primera consulta, 19,8 % (23/116) en la primera consulta y 21,6 % (25/116) al mes. En el 2do. registro de presión, primera consulta, se constataron cifras de hipertensión grado 2 en 14 pacientes (3,3 %), y de ellos, recibieron terapéutica farmacológica 7 (50 %).
Por otra parte, si se analiza la proporción de niños con hipertensión grado 2 en los grupos que recibieron tratamiento farmacológico y los que no lo recibieron, de los pacientes con tratamiento farmacológico 63,4 % (116/183) tenían cifras de hipertensión grado 2, y 56,3 % (135/240) los que no recibieron antihipertensivos.
Presentaron hipertensión arterial severa 120 niños, 28,3 % del total, la mayoría en el 1er. registro de presión; de ellos, 43,3 % (52/120), recibieron tratamiento farmacológico. Los 4 niños que mantuvieron cifras de hipertensión severa en el 2do. registro de presión fueron medicados en su totalidad.
En el grupo de pacientes que recibieron tratamiento farmacológico presentó hipertensión severa 28,4 % (52/183), y en el grupo que solamente se les prescribieron las modificaciones en los estilos de vida 28,3 % (68/240), de manera que no hubo diferencia entre los grupos.
Es importante conocer que cuando se habla de tratamiento farmacológico se refiere a una prescripción del medicamento como tratamiento estable, y no para controlar la elevación de la presión arterial en el momento que ocurre. A la mayoría de los niños que tuvieron cifras elevadas de presión arterial grado 2 o severas, se les prescribió medicamento hipertensivo en el momento de presentar la elevación de la presión arterial, pero muchos no lo continuaron.
De los 75 pacientes con hipertrofia ventricular izquierda, 58,7 % (44/75) tuvieron hipertensión grado 2, y 26,7 % (20/75) hipertensión severa. De los 348 que no tenían hipertrofia, 59,5 % (207/348) tuvieron hipertensión grado 2, y 28,7 % (100/348) hipertensión severa. No se encontró relación entre la hipertensión grado 2 o severa, con la hipertrofia ventricular.
DISCUSIÓN
El manejo de la hipertensión arterial en la infancia tiene como pilar fundamental la corrección de los factores de riesgo relacionados con los estilos de vida inadecuados y su modificación. El sobrepeso y la obesidad son dos de los factores más importantes, ya que aumentan el riesgo de hipertensión en más de un 50 %,11,19,20 por lo que una de las primeras metas a alcanzar en el tratamiento de un niño hipertenso y obeso, es conseguir la reducción de peso. Para ello debe disminuir la ingesta calórica, con restricción de los azúcares y las grasas, adecuándolas a los requerimientos nutricionales de acuerdo con su edad y grado de actividad física, además de incrementar la actividad física aeróbica de 30 a 40 minutos de 3 a 5 veces por semana, y disminuir el tiempo dedicado a las actividades sedentarias.
Otro aspecto es la reducción de la sal de la dieta a no más de 5 a 6 g al día. Es importante tener en cuenta que los alimentos procesados o en conserva, y los embutidos comúnmente llamados "comida chatarra", son una fuente importante de sal y grasa saturada. También se debe incrementar el consumo de frutas y vegetales por su aporte en fibra dietética, potasio, y por su efecto antioxidante.
El tabaquismo -ya sea activo o pasivo- debe eliminarse, así como la ingestión de bebidas alcohólicas, y dentro de lo posible, mejorar el afrontamiento al estrés. Aunque sea necesario indicar tratamiento farmacológico, deben continuarse las modificaciones de los estilos de vida. La prescripción de fármacos debe realizarse según los criterios establecidos por las Guías de Diagnóstico y Tratamiento para la Hipertensión Arterial en Niños:11,17,21,22
- En la hipertensión arterial secundaria, que cursa generalmente con cifras moderadas o severas de hipertensión arterial de difícil control.
- En la hipertensión muy sintomática.
- Cuando hay repercusión en órganos diana, principalmente la hipertrofia ventricular izquierda.
- En caso de no respuesta al tratamiento no farmacológico.
- Como criterio más reciente, en la diabetes mellitus, por su evolución a la nefropatía diabética.
Está demostrado que las medidas no farmacológicas, especialmente la reducción de la sal, aumentan la sensibilidad de los medicamentos antihipertensivos, y posibilitan la reducción de las dosis de los fármacos.23 Es importante tener en cuenta que el tratamiento de la hipertensión arterial debe ser integral y no limitarse solamente a reducir las cifras de tensión arterial, sino atender todos los factores de riesgo asociados, como la obesidad, la dislipidemia y el tabaquismo. El control se logra cuando se actúa sobre todos los factores.
En el presente estudio a más de la mitad de los pacientes no se les indicó tratamiento farmacológico, y este se limitó a modificar los estilos de vida. Cuando fue necesario incluir antihipertensivos, en la mayoría de los casos, se indicó monoterapia a bajas dosis, tal como se recomienda para comenzar el tratamiento, a fin de evitar los descensos bruscos de la presión arterial.11,17,21 Hasta hace poco tiempo, se había aprobado el uso de muy pocos fármacos antihipertensivos en la edad pediátrica. Son pocos los ensayos clínicos realizados con antihipertensivos en niños. Los grupos de medicamentos aprobados son: los IECA, los diuréticos, los bloqueadores beta adrenérgicos, los bloqueadores de los canales de calcio y los bloqueadores de los receptores de la angiotensina.11
Los medicamentos más utilizados en el presente estudio fueron los inhibidores de la enzima de conversión de angiotensina y los diuréticos. Esto obedece a que los inhibidores de la enzima de conversión de angiotensina son recomendados para revertir la hipertrofia ventricular, son nefroprotectores, no tienen efectos indeseables para la dislipidemia, el metabolismo de los carbohidratos e insulinemia, y generalmente son bien tolerados (tabla 2). Sin embargo medicamentos como los betabloqueadores no deben utilizarse en pacientes asmáticos, con dislipidemia, hiperuricemia, o con frecuencia cardiaca baja, que se presenta con alguna frecuencia en adolescentes atléticos.
Los diuréticos fueron utilizados como segunda droga y como monoterapia en aquellos casos con cifras de hipertensión arterial no muy elevadas y no persistentes. Los anticálcicos, como el amlodipino, se utilizaron en pacientes con cifras de hipertensión arterial severa, consistentemente elevadas, o que no hubieran mejorado con otros medicamentos. No se utilizaron bloqueadores de los receptores de la angiotensina por problemas de disponibilidad.
La posibilidad de disminuir o suspender la terapéutica farmacológica en los niños con hipertensión arterial, es una característica del manejo de la hipertensión arterial en niños.11 En este estudio se les suspendió el tratamiento medicamentoso a 4 pacientes que evolucionaron satisfactoriamente, con cifras de presión arterial dentro de la normalidad y sin repercusión en órgano diana. Esto fue posible en pacientes que tuvieron muy buena adherencia a la terapéutica no farmacológica, y en todos los casos después de haber tenido al menos 6 meses con la medicación.
Como era de esperar, las cifras más altas de presión arterial la presentaron los que recibieron fármacos. Sin embargo, la evolución temporal de las presiones, tanto de los que recibieron fármacos como de los que solamente realizaron las medidas no farmacológicas, fue similar. Ambos grupos evolucionaron favorablemente, aunque los que recibieron medicamentos se mantuvieron en un canal superior (figuras 1 y 2). Esta observación induce a pensar que la elección del tipo de tratamiento fue adecuada.
Las cifras de presión arterial desde un inicio eran más altas en los pacientes que llevaron tratamiento farmacológico, con un mayor porcentaje de niños con hipertensión grado 2. La buena evolución de los pacientes que utilizaron solamente medidas no farmacológicas demuestra la efectividad de estas medidas, aunque, al evaluar el efecto de la terapia antihipertensiva en pacientes con tratamiento farmacológico y no farmacológico, es difícil separar los efectos de las dos intervenciones.
Es de señalar que para lograr modificaciones en el estilo de vida debe realizarse un trabajo conjunto, con la participación de los niños o adolescentes y sus familiares, y con un monitoreo sistemático en cada consulta, luego de una identificación de los hábitos y conductas que se deben modificar.
Llama la atención, además, que niños con cifras elevadas de presión arterial (hipertensión grado 2) en un primer registro, que solamente fueron medicados en el momento de la elevación de la presión, disminuyeron o normalizaron las cifras de presión en el segundo registro. Esto se explica porque desde un inicio comenzaron a modificar aspectos de la dieta, y algunos de los obesos, al llegar a la primera consulta, referían haber tenido una disminución modesta del peso corporal.
Según el 4to. Reporte de Hipertensión,17 los niños con hipertensión arterial grado 2 sintomáticos deben ser medicados desde un inicio. Sin embargo, en nuestra experiencia en un grupo de esos pacientes que se medican inicialmente, puede descontinuarse el tratamiento farmacológico, una vez que se adhieran a las medidas no farmacológicas, logren modificar la dieta, bajen de peso y disminuyan o normalicen las cifras de tensión arterial.
Otro aspecto a tener en cuenta es que a más de dos tercios de los pacientes con tratamiento farmacológico, se les hizo la indicación en el primer mes por la evaluación inicial. Solo hubo necesidad de indicar medicamentos antihipertensivos a partir del tercer mes de evolución a la tercera parte de los pacientes, y de ellos, un tercio fue por repercusión en órgano diana, y no por pobre respuesta a las modificaciones en los estilos de vida (tabla 2). Esta observación muestra que la evaluación inicial fue adecuada.
En un estudio realizado en Estados Unidos, en 2009, acerca del manejo de la hipertensión arterial primaria en niños por subespecialistas de Nefrología Pediátrica y Cardiología Pediátrica, se encontró que dos tercios fueron tratados por cardiólogos pediatras, y el tercio restante por nefrólogos pediatras; 26 de los 180 niños estudiados (14,4 %), recibieron tratamiento antihipertensivo, y de ellos, 73 % recibió la prescripción del medicamento desde la primera visita.24
La mayoría de los niños (83 %) fueron tratados de acuerdo con las recomendaciones de las guías nacionales, excepto en los casos de hipertensión arterial grado 2, solo un tercio de los cuales recibió el tratamiento según las normas. Los nefrólogos indicaron más medicamentos que los cardiólogos, pero coincide que el mayor número de pacientes con hipertensión grado 2, fueron evaluados por los nefrólogos (29 vs. 7 %). También, en los que tuvieron más visitas, se prescribieron más antihipertensivos.24
La prescripción de antihipertensivos por los subespecialistas fue mucho menor que la del presente estudio. Una explicación podría ser porque alrededor del 50 % de los pacientes tuvieron una sola visita al facultativo, además de encontrarse dificultades en el tratamiento en las 2/3 partes de los niños con hipertensión severa, según las normas. Sin embargo, en el presente estudio, se hizo un seguimiento periódico en el curso de un año con mayor oportunidad de indicar el tratamiento farmacológico, si la evolución no fuera favorable. La prescripción temprana del tratamiento farmacológico, en la mayoría de los casos, estuvo presente en ambos estudios.
La hipertrofia ventricular izquierda se detectó en 17,7 % de los pacientes, y está en el rango de cifras reportadas en diferentes estudios, que oscilan entre 14 y 42 %, con variaciones importantes por la aplicación de distintos criterios para su evaluación.10,11,25,26 Las cifras elevadas de presión arterial en los niños cuando se acompañan de hipertrofia ventricular izquierda, aumentan la probabilidad de que persista la hipertensión arterial y se desarrollen enfermedades cardiovasculares en la vida adulta.27,28 La hipertrofia ventricular izquierda, como daño de órgano diana, es una respuesta adaptativa al estrés parietal del ventrículo, que aumenta su eficiencia mecánica para vencer la resistencia arterial aumentada de la aorta.29 Cuando aparece, denota que el paciente ha mantenido presiones arteriales elevadas por un tiempo prolongado.
No obstante, la hipertrofia puede obedecer a otras causas, y se ha relacionado con la obesidad, especialmente la obesidad central.12 Sin embargo, al utilizar tablas de valores de referencia de tabique interventricular y pared posterior del ventrículo izquierdo relacionados con el peso corporal, la influencia del peso en las mediciones se atenúa.
Por otra parte, la evolución de los pacientes con hipertrofia ventricular izquierda fue favorable; sin embargo, aunque las cifras de presión arterial presentaron un descenso en el tiempo con el tratamiento impuesto, continuaron siendo más altas que la de aquellos pacientes que no tenían hipertrofia, aun sin haber diferencia entre la proporción de niños con hipertensión arterial grado 2, e hipertensión severa en ambos grupos (figuras 3 y 4). La poca correspondencia entre las cifras de hipertensión arterial grado 2 y la hipertensión severa relacionada con el tipo de tratamiento y la hipertrofia ventricular izquierda, puede deberse a que estas cifras fueron detectadas en la mayoría de los pacientes tempranamente, en el primer registro de presión arterial y no persistieron en el tiempo.
La persistencia de cifras elevadas de presión arterial es la que causa daño en órganos diana, y forma parte de los criterios para el tratamiento farmacológico en el niño.
Se concluye que el tratamiento de la hipertensión arterial es efectivo, con evolución favorable de las cifras de presión arterial. Los pacientes que llevan tratamiento farmacológico y/o tienen hipertrofia ventricular izquierda, presentan cifras de presión arterial más altas desde un inicio, y se mantienen por encima de los que no utilizan medicamentos, o no tienen hipertrofia ventricular. Esto hace pensar que los pacientes con cifras de hipertensión arterial persistentemente elevadas, aun controlados, mantienen cifras de presión arterial más altas.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses en la realización del estudio.
REFERENCIAS BIBLIOGRÁFICAS
2. Assadi F. The Growing Epidemic of Hypertension Among Children and Adolescents: A Challenging Road Ahead. Pediatr Cardiol. 2012;33:1013-20.
3. Fernández-Britto JE, Barriuso A, Chiang MT, Pereira A, Xavier HT, Castillo JA, et al. La señal aterogénica temprana: estudio multinacional de 4 934 niños y jóvenes y 1 278 autopsias. Rev Cubana Invest Biomed [serie en Internet]. 2005 [citado 2 de enero de 2014];24(3). Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0864-03002005000300002&lng=es&nrm=iso&tlng=es
4. Fernández-Britto JE, Wong R, Contreras D, Nordet P, Sternby NH. Pathomorphometrical characteristics of atherosclerosis in youth. A multinational investigation of WHO/International Society Federation Cardiology (1986-1996), using atherometric system. Nutr Metab Cardiovasc Dis. 1999 Oct;9(5):210-9.
5. Fernandez-Britto JE, Wong R, Contreras D, Nordet P, Sternby NH. Aterosclerosis en la juventud (i) patomorfología y morfometría según edad y sexo utilizando el sistema aterométrico. Rev Cubana Invest Biomed. 1998;17(2):128-42.
6. Janusz F, Maheen A. Hypertension in children: new trends and challenges. Clinical Science. 2010;119:151-61.
7. Xiaoli Ch, Youfa W. Tracking of Blood Pressure from Childhood to Adulthood. A Systematic Review and Meta-Regression Analysis. Circulation. 2008;117:3171-80.
8. Cheng S, Xanthakis V, Sullivan LM, Vasan RS. Blood pressure tracking over the adult life course: patterns and correlates in the Framingham heart study. Hypertension. 2012;60(6):1393-9.
9. Raj M, Braley D. Essential hypertension in adolescents and children: Recent advances in causative mechanisms Research Institute. Indian J Endocrinol Metab. 2011;15(suppl 4):S367-S373.
10. Lurbe E, Álvarez J, Redon J. Diagnosis and Treatment of Hypertension in Children. Curr Hypertens Rep. 2010;12:480-6.
11. Lurbe E, Cifkova R, Cruickshank JK, Dillon MJ, Ferreira I, Invitti C, et al. Manejo de la hipertensión arterial en niños y adolescentes: recomendaciones de la Sociedad Europea de Hipertensión. An Pediatr (Barc). 2010;73(1):e1-51-e-28.
12. Litwin M, Niemirska A, Śladowska-Kozlowska J, Wierzbicka A, Jamas R, Wawer ZT, et al. Regression of target organ damage in children and adolescents with primary hypertension. Pediatr Nephrol. 2010;25:2489-99.
13. Murphy SA. Optimal dynamic treatment regimes (with discussion). J Royal Stati Soc Series B. 2003;65:331-66.
14. Hernán MA, Cole SR, Margolick J, Cohen M, Robins JM. Structural accelerated failure time models for survival analysis in studies with time-varying treatments. Pharmacoepidemiol Drug Saf. 2005;14:477-91.
15. Hernán MA, Hernández-Díaz S, Robins JM. A structural approach to selection bias. Epidemiology. 2004;15:615-25.
16. Joffe M, Santana MJ, Feldman H. Partially marginal structural models for causal inference (abstract). Am J Epidemiol. 2001;153:S261.
17. National High Blood Pressure Education Program Working Group on High Blood Pressure in Children and Adolescent. The Fourth Report on the diagnosis, evaluation, and treatment of High Blood Pressure in Children and Adolescents. Pediatrics. 2004;114(2 suppl):555-76.
18. Chandar J, Zilleruelo G. Hypertensive crisis in children. Pediatr Nephrol. 2012;27:741-51.
19. Berenson GS. Obesity: a critical issue in preventive cardiology the Bogalusa Heart Study. Prev Cardiol. 2005;8:234-41.
20. Bancalari R, Díaz C, Martínez-Aguayo A, Aglony M, Zamorano J, Cerda C, et al. Prevalencia de hipertensión arterial y su asociación con la obesidad en edad pediátrica. Rev Med Chile. 2011;139:872-9.
21. Minsap. Comisión Nacional Técnica asesora del Programa de Hipertensión Arterial. Guía cubanas para la prevención, diagnóstico y manejo de la hipertensión arterial. La Habana: Editorial Ciencias Médicas; 2008.
22. The Japanese Society of hipertensión. GUIDELINES (JSH 2009). Chapter 10. Hypertension in children. Hypertension Research. 2009;32:66-9.
23. Torró I, Lurbe E. Hipertension arterial en niños y adolescentes. Protocolos Diagnóstico Terapeúticos de la AEP [homepage en Internet]; Nefrología Pediátrica, 2014 [citado 2 de enero de 2014]. Disponible en: http://www.aeped.es/documentos/protocolos-nefrologia-0
24. Yoon EY, Davis M, Rocchini A, Kershaw D, Freed GL. Medical management of children with primary hypertension by pediatric subspecialists. Pediatr Nephrol. 2009;24:147-53.
25. Litwin M, Niemirska A, Sladowska J, Antoniewicz J, Daszkowska J, Wierzbicka A, et al. Left ventricular hypertrophy and arterial wall thickening in children with essential hypertension. Pediatr Nephrol. 2006;21:811-9.
26. McNiece KL, Gurpa-Malhotra M, Samuels J, Bell C, Garcia K, Poffenbarger T, et al. National High Blood Pressure Education Program Working Group. Left ventricular hypertrophy in hypertensive adolescents. Analysis of risk by 2004 National High Blood Pressure Education Program Working Group staging criteria. Hypertension. 2007;50:392-5.
27. Ramaswamy P, Lytrivi ID, Chikku P, Golden M, Kupferman JC. Regression of left ventricular hypertrophy in children with antihypertensive therapy. Pediatr Nephrol. 2007;22:141-3.
28. Chiolero A, Bovet P, Paradis G. Assessing secular trends in blood pressure in children and adolescents. Journal of Human Hypertension. 2009;23:426-7.
29. Richey PA, DiSessa TG, Somes GW, Alpert BS, Jones DP. Left Ventricular Geometry in Children and Adolescents with Primary Hypertension. Am J Hypertens. 2010;23:24-9.
Recibido: 22 de noviembre de 2015.
Aprobado: 9 de enero de 2016.
Raquel González-Sánchez. Hospital Pediátrico de Centro Habana. Calle Benjumeda y Morales, municipio Cerro. La Habana, Cuba. Correos electrónicos: raquel.glez@infomed.sld.cu jrllapur@infomed.sld.cu