Introducción
La tuberculosis (TB) es una enfermedad casi tan antigua como el propio ser humano y ha cobrado la vida a millones de personas a escala global. En su reporte 2018, la Organización Mundial de la Salud (OMS) plantea una incidencia mundial de 10 millones de enfermos de TB; los niños representan aproximadamente el 10 % de esa cifra. La incidencia es más alta en 30 países, fundamentalmente de Asia y África, lo que corresponde a 87 %, mientras que la Unión Europea y Las Américas tienen 3 % del total cada una. En general, los países de mayores ingresos registraron en 2017 tasas de incidencia menores de 10 por 100 mil habitantes.1
La tuberculosis en el niño es una epidemia oculta, que ha recibido poca atención.2,3) A ello contribuyen las dificultades para el diagnóstico, ya que los síntomas son inespecíficos, la confirmación micobacteriana es pobre por su naturaleza paucibacilar y la dificultad para obtener muestras con buen rendimiento microbiológico.3,4,5,6
La enfermedad se adquiere generalmente a través de un adulto con enfermedad pulmonar cavitaria, aunque los niños mayores también pueden contribuir con la transmisión. Después de la infección, el 90 % de los casos pediátricos ocurren en los primeros 12-24 meses.7) Una vez infectados, los niños no solo tienen mayor riesgo de progresión hacia la enfermedad, sino también de diseminación extrapulmonar y muerte, con más elevada morbilidad y mortalidad en los niños de menor edad.8
Mientras la TB es un problema de salud en países de bajos y medianos ingresos, Cuba está trabajando en la eliminación de la enfermedad y de acuerdo a los objetivos de Desarrollo Sostenible.9,10,11) Esta estrategia de poner fin a la TB solo puede ser alcanzada con una cobertura universal de salud, acciones multisectoriales para la protección social, el alivio de la pobreza y otros determinantes sociales.1,11
Cuba, a pesar de ser un país de limitados recursos, tiene tasa de incidencia de todas las formas de TB de menos de 10 × 100 mil habitantes desde el año 2002,12) lo que la sitúa entre los países que pueden lograr la eliminación. La TB Infantil refleja siempre transmisión a nivel de la comunidad.10)
El objetivo de este trabajo es determinar la incidencia y características de la tuberculosis infantil en Cuba en su etapa más reciente.
Métodos
Se realizó un estudio descriptivo, de corte transversal y retrospectivo de la serie 2013- 2017 en niños de 0 a 18 años. El universo estuvo constituido por los 107 pacientes registrados con tuberculosis por tarjeta de Declaración obligatoria según datos de la Dirección de Registros Médicos y Estadísticas de Salud del Ministerio de Salud Pública de Cuba, desde el 1ro de enero 2013 al 31 de diciembre del 2017. Todos reunieron los criterios de inclusión en relación con el grupo de edad, tener disponible la ficha epidemiológica, así como los datos clínicos y de evolución de los enfermos, registrados por el Centro de Referencia Nacional de tuberculosis infantil.
Se estudiaron variables demográficas, epidemiológicas, clínicas y de estudios que contribuyeron al diagnóstico, así como la evolución final de los casos.
Los resultados se agruparon fundamentalmente según grupo de edades: menores de 15 años y de 15 a 18 años y se expresan mediante estadística descriptiva en porcentajes y tasas por 100 mil habitantes según grupo de edad.
El comité de ética de la investigación del Hospital Pediátrico Centro Habana aprobó el estudio y todos los datos se utilizaron de forma confidencial.
Resultados
En la tabla 1 se observa ligero predominio del sexo masculino en todos los grupos de edad, más evidente en preescolares. El grupo más afectado en general fueron los adolescentes entre 15 a 18 años. Los menores de cinco años representaron la quinta parte de los casos, con solo seis lactantes, para la menor incidencia.
Tabla 1 Casos de tuberculosis infantil según grupo de edad y sexo
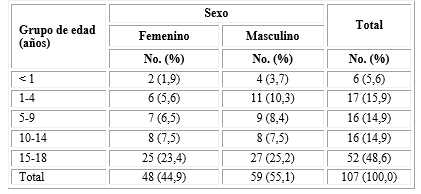
Fuente: Dirección de Registros Médicos y Estadísticas de Salud, Minsap.
La provincia La Habana concentra el 40,2 % de los casos; el municipio Especial Isla de la Juventud no reportó enfermos. El año más afectado fue el 2014, le siguió el 2015 y se apreció un descenso paulatino de los casos durante 2016 y 2017 (tabla 2).
Tabla 2 Casos de tuberculosis infantil según provincia de residencia y año de ocurrencia

Fuente: Dirección de Registros Médicos y Estadísticas de Salud, Minsap.
En la tabla 3 y figura 1 se aprecia que también la tasa de incidencia más alta se registró en el 2014 para todos los menores de 19 años, con tendencia franca a descender en los menores de 15 años, no así en los de 15 a 18. La TB infantil representa solo el 2,6 % del total de casos, con cifras similares en ambos grupos de edad.
Tabla 3 Incidencia de tuberculosis infantil, porcentaje del total de casos y tasa por 100 mil habitantes en niños < 15 y entre 15-18 años según año de ocurrencia

Fuente: Dirección de Registros Médicos y Estadísticas de Salud, Minsap.
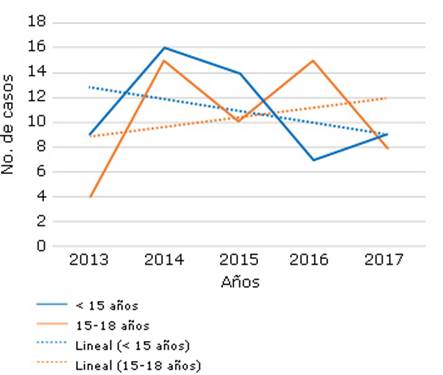 Fuente: Dirección de Registros Médicos y Estadísticas de Salud, Minsap.
Fuente: Dirección de Registros Médicos y Estadísticas de Salud, Minsap.Fig. 1 Tendencia de la incidencia de tuberculosis infantil, según grupo de edad. Cuba 2013-2017
Predominaron las formas pulmonares con el 82,9 %, sobre todo la de tipo adulto, casi todas en adolescentes de 15-18 años, seguidas por los complejos primarios, fundamentalmente en menores de 15 años. Los lactantes solo presentaron complejos primarios, la mayoría no complicados. La adenitis fue la forma extrapulmonar más frecuente en los menores y la pleuresía en los mayores (tabla 4).
Tabla 4 Incidencia de tuberculosis infantil según forma clínica y grupo de edad
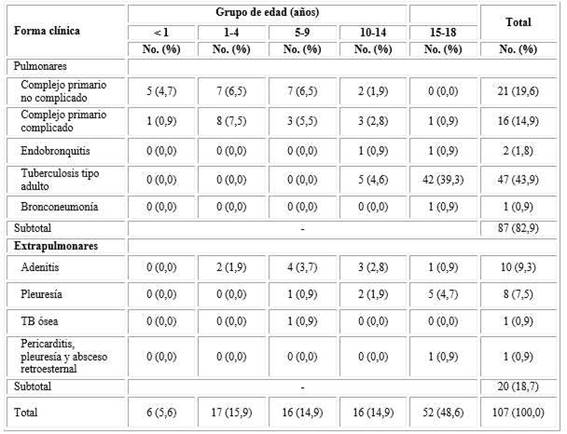
Fuente: ficha epidemiológica y datos clínicos de los enfermos del Centro de Referencia Nacional de tuberculosis infantil.
Presentaron formas graves seis pacientes (5,6 %) con solo un fallecido (0,9 %): tres eran menores de 15 años (dos bronconeumonías severas, una de ellas necrotizante, en niños entre 10 y 14 años y un complejo primario con derrame en un preescolar) y 3 adolescentes entre 15 y 18 años (una paciente portadora de parálisis cerebral infantil, con desnutrición severa, bronconeumonía y TB extensa que la llevó al fallo respiratorio y la muerte, otra adolescente con pleuresía y pericarditis y la tercera con pleuresía quilosa por ruptura de conducto torácico intrabdominal).
Se encontró desnutrición en cinco menores de 15 años (9,1 %). En niños menores o de 15 años, solo tenían este dato disponible 39 y se registraron tres desnutridos (7,7 %). De los ocho desnutridos, tres presentaron formas graves (37,5 %), entre ellos, la única niña fallecida.
Se conoció que la fuente de infección en el 80 % de los menores de 15 años, más de la mitad, fueron familiares cercanos. En los mayores de 15 años solo se conoció el dato en 39 pacientes, de los cuales 14 (35,9 %) refirieron contacto previo, entre ellos, cuatro casos que no se estudiaron previamente en controles de foco, aunque se conocía el antecedente. Dos de ellos refirieron que habían recibido tratamiento para infección latente dos años atrás.
Se logró la confirmación microbiológica en 37 niños (34,6 %) del total, 29 al examen directo y ocho al cultivo. De ellos 34/87 pulmonares (39,1 %). De las extrapulmonares se confirmaron tres: dos pleuresías (incluye la quilosa) y la pericarditis con pleuresía y absceso. No se tomaron muestras para cultivo en ocho formas adénicas, solo coloración de Zielh-Nielsen. Ningún aislado presentó resistencia a drogas antituberculosas ni se refirió este antecedente en los casos con fuente de infección conocida.
La prueba de tuberculina ≥ 10 mm ayudó al diagnóstico en más de 80 % de los casos: 28/33 niños con datos disponibles 15-18 años (84,8 %) y en 41/55 de los menores de 15 años (87,2 %).
Todos los pacientes se pesquisaron para infección por el virus de la inmunodeficiencia humana (VIH), ninguno fue seropositivo.
Se refirió comorbilidad en cuatro pacientes: dos con colagenosis, una parálisis cerebral infantil y uno con drepanocitosis, todos adolescentes. Un adolescente masculino de 18 años era estudiante de medicina.
La totalidad de los enfermos recibió tratamiento con cuatro drogas de 1ra. línea en la primera fase, seguido por isoniacida y rifampicina tres veces por semana, de forma supervisada por el personal de salud según Programa Nacional de Control de TB (PNCT) en Cuba 2014.13 Curaron el 99 % de los niños, se incluye la paciente con pericarditis y pleuresía, que desarrolló un absceso retroesternal, con fallo al tratamiento inicial y curó con el retratamiento.
Discusión
La tuberculosis infantil no constituye un problema de salud en Cuba, con cifras similares a países desarrollados, aunque las comparaciones pueden ser difíciles en el grupo de 15 a 18 años, ya que la mayoría de los países solo registran a los menores de 15 años. Cuando se considera solamente este grupo de edad, es evidente la mayor afectación en menores de cinco años, por el riesgo desproporcionadamente elevado de progresión temprana de la enfermedad primaria y de desarrollar formas severas. También puede ser más alta la mortalidad.6,7,8)
En el 2017 el Sistema de vigilancia TB de la Unión Europea14) registra que 4,4 % del total de casos de TB son menores de 15 años, con una tasa de 2,9 por 100 mil habitantes. Las tasas más altas entre menores de 5 años fueron publicadas en Bulgaria y Rumanía, países de Europa del este. En la base de datos suiza 1996-2011, para menores de 15 años, se registran 320 casos de TB con tasa de 1,6 por 100 mil niños, con predominio también de menores de 5 años.15 La serie 2005-2012 en Países Bajos describe 5 % de niños notificados del total y el 38 % eran menores de 5 años.16 En Inglaterra, 2017, los menores de 15 años representan 3,5 % del total, con tasas de 7,3 × 100 mil en los nacidos fuera del territorio inglés y de 1,4 en los nacidos allí, con la mayor incidencia en menores de 5 años.17
El Centro de vigilancia TB de Japón18) informa para 2013 una tasa de 0,4 × 100 mil < 15 años, también predominan los menores de 5 años, aunque en mayor proporción (40,9 %).
En menores de 18 años, el Sistema de vigilancia TB de Estados Unidos, 2008-2010, plantea 7 % anual del total de casos, también más frecuente en inmigrantes.19
En general, se notifican tasas superiores en niños que tienen familiares que proceden de países de alta prevalencia.2,6,20,21,22) Cuba no tiene este tipo de migración, pero como parte del PNCT se investigan los estudiantes que proceden de países con esta caacterística;13) que hasta el momento no constituyen una fuente de infección ni de morbilidad importante.12
En Shandong, provincia china, de 784 casos nuevos confirmados por microbiología, el 5,5 % incidió en menores de 18 años, aunque los menores de 15 años estuvieron poco representados por la pobre confirmación.23) China está considerada entre los ocho países de más alta carga de tuberculosis.1
En el informe de la Oficina Panamericana de la Salud (OPS) 201824) se estima 33 200 casos de TB (12 % del total) en niños menores de 15 años en el 2017 en la Región, pero solo se notificaron 10 240 casos. Chile, para menores de 15 años, registra una tasa de incidencia de 1,1 en niñas y 1,4 × 100 mil varones.25
En Argentina, Miceli y otros,5) informaron en el 2000 una tasa global de TB de 31,8 × 100 mil; en menores de 5 años fue de 24,3/100 mil. El 17 % de los casos eran menores de 15 años, lo que indica activa transmisión. En la V Región, provincia de Buenos Aires, Argentina, Chirico y otros,26) en el periodo 2000-2011, plantean que el grupo de 0-4 años representa el 12,3 % de los casos de TB pulmonar.
La Habana, capital cubana, acumula casi la mitad de los casos infantiles, sin embargo su población de 0 a 18 años representa 18 %.26) Históricamente, La Habana duplica y en ocasiones triplica la tasa de incidencia de TB del país, lo que incrementa la transmisión.27,28) Existe un incremento progresivo de la densidad poblacional secundaria a la migración continuada de personas del resto del país, que buscan mayor desenvolvimiento económico. Aunque no provienen de áreas de mayor prevalencia, se afectan las condiciones de vida, con mayor hacinamiento y condiciones de insalubridad. Por otro lado, las acciones de pesquisa del PNCT, y en general las del Sistema Nacional de Salud, pueden verse afectadas, ante una población “flotante”, que no vive oficialmente en la provincia y que no está dispensarizada.28,29
En estudios previos se han identificado además en La Habana, errores en la ejecución del PNCT, sobre todo en las acciones de investigación de contactos en los casos nuevos de TB, en la administración de quimioterapia preventiva30 y diagnóstico tardío de adultos, lo que contribuye a mantener la transmisión en la comunidad.31) El problema de la elevada incidencia en La Habana requiere de un análisis más exhaustivo, como sería, entre otras acciones, identificar las dificultades en cada municipio, área de salud o instituciones de atención secundaria e intervenir de forma integral e intersectorial con el apoyo de todos los factores de la comunidad.11
Aunque el grupo de 15 a 18 años tiene tendencia a elevar su incidencia, lo que es indiscutible en el adulto joven,12 se desconocen muchos datos por ser adolescentes que se atienden a veces en servicios de adulto, que no reciben prioridad y control por parte de su familia y de los servicios de salud y adoptan conductas de riesgo; tienden además a negar sus contactos y tener baja adherencia al tratamiento. Esta población de adolescentes tardíos necesita una mayor prioridad y educación para la salud, con acciones apropiadas teniendo en cuenta sus gustos y las nuevas tecnologías. Las formas pulmonares tipo adulto de los adolescentes, con cavitaciones, constituyen un riesgo epidemiológico y son importantes los estudios rápidos de contactos escolares.22
Se mantiene el valor de la tuberculina en el diagnóstico para la detección de respuesta inmunológica al bacilo,6,32,33) aunque cada día se hace más difícil contratar el reactivo PPD, se reconoce también el valor de las pruebas que miden la liberación de interferón γ (IGRAS), que no se pueden introducir en Cuba por su alto costo. La prueba de Mantoux puede ser poco útil en desnutridos o coinfectados con VIH. En este estudio, esta especificidad no fue un inconveniente, fueron pocos los desnutridos y ninguno tuvo coinfección por VIH.34
El diagnóstico y la confirmación de la enfermedad es difícil en la edad pediátrica, sobre todo en el grupo más vulnerable, los menores de cinco años, por la naturaleza paucibacilar de las lesiones y la dificultad en la obtención de muestras para estudio microbiológico.23,35) La progresión a enfermedad severa puede ser rápida en el primer año que sigue a la infección.7) Ramos y otros,35 plantean que el contacto reciente, los datos de respuesta inmune al bacilo y los signos radiológicos característicos, permiten generalmente el diagnóstico. Citan además a autores conocidos que se han pronunciado al respecto y que plantean que las muestras para microbiología solo deben colectarse cuando se desconoce el caso índice, si la infección se sospecha sea resistente a drogas, si es extrapulmonar o el diagnóstico es incierto. Aunque casi todos los niños con TB adénica tenían contacto previo o reaccionaron a la prueba de tuberculina, es importante garantizar el estudio microbiológico para descartar otras causas de adenitis granulomatosa.29
Las formas extrapulmonares de TB y, en particular la TB osteoarticular, representan un reto diagnóstico por su presentación insidiosa y su clínica atípica.36) Pueden presentar complicaciones y dejar secuelas importantes.4
En Cuba la pesquisa de coinfección TB-VIH en todos los enfermos es una fortaleza del PNCT, aunque las tasas registradas en niños son muy bajas, con excepción de países de alta carga.1) En algunos países como Chile, reconocen no tener recursos para estudiar a todos los enfermos.25
Este trabajo tiene limitaciones, ya que no se pudo completar los datos en relación con algunas variables, ni identificar todos los factores de riesgo y los determinantes sociales implicados, sobre los cuales se pudiera trabajar. El tiempo entre primeros síntomas y diagnóstico no pudo recogerse sistemáticamente y se sabe que existió demora diagnóstica en varios casos.
Podemos concluir que Cuba tiene muy baja incidencia de tuberculosis infantil, no es un problema de salud, pero sí es un indicador de transmisión de la enfermedad en la comunidad. Para lograr su eliminación hay que fortalecer las acciones del Programa Nacional de Control, particularmente en La Habana y en el grupo de edad de 15 a 18 años.
Se recomienda trabajar en los determinantes sociales de forma intersectorial ajustando las dificultades en la ejecución del Programa Nacional de Control. Estas son tareas fundamentales y prioritarias si se quiere poner fin a la epidemia de tuberculosis infantil para el 2030.














