Introducción
Las infecciones respiratorias agudas (IRA) que afectan el tracto respiratorio inferior son una de las principales causas de morbilidad y mortalidad pediátrica.1) Según la Organización Mundial de la Salud (OMS), las neumonías son responsables de 15% de todas las defunciones en menores de cinco años.2) Se define como la inflamación del parénquima pulmonar en un paciente previamente sano o inmunocompetente expuesto a un microorganismo extrahospitalario.3
En los últimos años se informa un aumento de hospitalizaciones pediátricas por neumonías bacterianas y sus complicaciones, como el derrame pleural paraneumónico (DPP),4) definido como una colección de líquido en el espacio pleural en relación con una neumonía. Clásicamente pasa por tres estadios: I) exudativa, II) fibrinopurulenta y III) organizativa. La mayoría de dichos derrames se presentan en estadio exudativo y resuelven con antibióticos. Cuando la infección progresa, se deposita material fibrino-purulento formando tabiques (estadio II) y puede aparecer una capa gruesa de fibrina sobre la pleura visceral y parietal que dificulta la expansión del pulmón (estadio III).5
Se estima una incidencia de efusiones pleurales paraneumónicas de 1-3,3 casos / 100 000 niños y el 28-40 % de los hospitalizados por neumonía adquirida en la comunidad (NAC) presentan efusiones paraneumónicas.5) El empiema pleural es una manifestación frecuente de la enfermedad pleural en niños de países en desarrollo.6
El tratamiento inicial de esta complicación asocia a antimicrobianos y la colocación de un tubo de drenaje pleural para acelerar la resolución del proceso. El drenaje por tubos pleurales puede fallar debido al fluido viscoso y la presencia de múltiples tabiques del espacio pleural, por lo que es necesario la cirugía toracoscópica asistida por video (VATS) o toracotomía y decorticación.7
La fibrinólisis intrapleural para el tratamiento de los derrames pleurales se describió en 1949. Su uso precoz disminuye la viscosidad, rompe los tabiques y la cáscara pleural temprana, lo cual facilita el drenaje y evita procederes quirúrgicos.3,6,7,8,9
En el Centro de Ingeniería Genética y Biotecnología (CIGB) de La Habana se obtuvo en 1990 la estreptoquinasa recombinante (SKr; Heberkinasa®), primera molécula de estreptoquinasa obtenida por las técnicas de ADN recombinante.10) Es un agente fibrinolítico que interactúa con el plasminógeno y forma un complejo activo con actividad de proteasa. Se evaluó en pacientes con infarto agudo de miocardio, demostró su eficacia y permitió el Registro Sanitario en Cuba hace cinco lustros.11,12
En el mundo se emplean los fibrinolíticos intrapleurales en el derrame pleural paraneumónico complicado complejo (DPPCC) y el empiema, pero en Cuba, a pesar de disponerse de un fibrinolítico de producción nacional y de constituir una recomendación en las guías de actuación para esta enfermedad, no se dispone de ensayos clínicos controlados que avalen su uso.
El presente estudio denominado DENIS (DErrame pleural en NIñoS) tiene como objetivo evaluar la eficacia y seguridad de la SKr en el DPPCC en niños.
Métodos
Se ejecutó un ensayo clínico confirmatorio fase III, abierto, aleatorizado, en grupos paralelos y controlado (estudio DENIS). Se eligieron niños de ambos sexos y edades entre 1-18 años, que ingresaron en la Unidad de Terapia Intensiva del Hospital Pediátrico Provincial de Camagüey "Dr. Eduardo Agramonte Piña” desde septiembre 2018 hasta octubre 2019 con diagnóstico de DPPCC según clasificación de Light,13) definido como colección de líquido que aparece en el espacio pleural en relación con una neumonía, macroscópicamente turbio, purulento o seropurulento, con presencia de bacterias en la tinción de Gram, aislamiento de bacterias al cultivarlo, o detección de antígenos capsulares en el mismo, se aceptaron criterios bioquímicos: pH / 7,2; DHL / 1 000 UI/L, glucosa / 60 mg/dl, con ecografía de tórax con septos, tabiques o partículas en suspensión o presencia de fibrina al colocar la sonda pleural.8,9,13) Los progenitores o tutores legales debieron otorgar, por escrito, el consentimiento informado.
Los criterios de exclusión fueron: cirugía mayor reciente, presencia de fístula broncopleural (FBP); sangrado activo, discrasias sanguíneas o malformaciones arteriovenosas o aneurismáticas; tumor intracraneal o accidente cerebrovascular; endocarditis o antecedentes de cardiopatías; shock séptico inestable o resistente a catecolaminas, fallo múltiple de órganos (FMO); tratamiento reciente con SKr; condiciones de riesgo de sangrado mayor (contraindicaciones establecidas para la SKr intravenosa); enfermedad crónica descompensada; hipersensibilidad a la SKr o sus excipientes; embarazo o lactancia.
El protocolo siguió las guías de la Declaración de Helsinki y fue aprobado por el Comité de Ética y Revisión del Hospital y el Ministerio de Salud Pública.
El estudio fue avalado por el Grupo Nacional y la Sociedad Cubana de Pediatría y está publicado en el Registro Público Cubano de Ensayos Clínicos (registro primario de la OMS; http://registroclinico.sld.cu/; RPCEC00000292). Se notificó a la Autoridad Reguladora cubana, Centro para el Control Estatal de Medicamentos y Dispositivos Médicos (CECMED).
Todos los pacientes recibieron los cuidados y el tratamiento previsto para el manejo de la neumonía con DPPCC.1) Se distribuyeron aleatoriamente a dos grupos: I (experimental): antibioticoterapia, punción pleural y colocación de drenaje torácico + terapia fibrinolítica con Heberkinasa®, una administración intrapleural diaria (200 000 UI) durante 3-5 días y tratamiento quirúrgico (VATS o toracotomía y decorticación) de requerirse; II (control): recibió todo lo indicado para el grupo experimental, excepto la fibrinólisis.
La aleatorización fue centralizada en el CIGB. Se confeccionó una lista aleatoria en bloques de seis individuos (razón 2:1) a través de una herramienta informática desarrollada en la Universidad de Arkansas para Ciencias Médicas. El médico decidió aceptar un paciente en el ensayo sin conocer el grupo asignado; para ello, una vez obtenido el consentimiento se contactó al monitor principal en el CIGB quien, después de registrar las iniciales del paciente y la edad, asignó el número de inclusión consecutivo y el tratamiento. En las visitas de monitoreo se verificó este proceso, así como el completamiento de la información primaria, el cumplimiento del tratamiento y de las Buenas Prácticas Clínicas.
Previo a la administración de SKr, se administró hidrocortisona (10 mg/kg intravenoso, 30 minutos antes del procedimiento) y bupivacaína 0,5 % (1 mg/kg, completar hasta 20 ml con cloruro de sodio 0,9 % y administrar por vía intrapleural antes de la fibrinólisis).
Para la reconstitución del liofilizado de Heberkinasa® (SKr) se adicionó 7,5 ml de agua para inyección, dirigiéndose el líquido hacia las paredes del bulbo, con giros cuidadosos para evitar la formación de espuma y suave rotación para facilitar la disolución. Del liofilizado se extrajeron 2 ml (SKr 200 000 UI) con una jeringa de 50-60 ml (cargada con 48 ml de suero fisiológico). Previa administración de bupivacaína, se administró lentamente el contenido de la jeringa (50 ml) dentro de la cavidad pleural a través de la sonda de pleurotomía en 1 minuto ± 10 segundos.
La sonda pleural permaneció clampeada durante cuatro horas, con cambios de posición del paciente cada 20-30 minutos. Posteriormente se conectó el drenaje nuevamente a un sistema cerrado con aspiración controlada. Se descampleó, se midió el gasto y las características del líquido pleural se registraron en la historia clínica. Para el pinzamiento y retirada del drenaje pleural,9,14) se consideraron los siguientes criterios: mejoría clínica de la fiebre y la dificultad respiratoria; débito por la pleurotomía de líquido seroso menor de1-1,5 ml/kg/día y expansión pulmonar documentada por radiografía de tórax.
La participación de cada paciente en el estudio duró el tiempo de ingreso hospitalario. Las evaluaciones clínicas fueron diarias durante la estadía en terapia intensiva. Adicionalmente, se obtuvo información del egreso hospitalario (los pacientes, al salir de terapia, se transfirieron a otra sala). Las variables principales fueron: necesidad de tratamiento quirúrgico (VATS, toracotomía y decorticación) por fracaso de la terapia convencional o experimental y estadía hospitalaria. Como variables secundarias se consideró: resolución del derrame pleural (comprobado por imagenología), tiempo para extraer el drenaje, estadía en terapia intensiva, complicaciones, necesidad y tiempo de oxigenación/soporte ventilatorio después de la intervención y mortalidad.
Los eventos adversos (tipo, duración, intensidad, resultado y relación de causalidad) se registraron cuidadosamente. La intensidad se clasificó en tres niveles: leve, sin medicación necesaria; moderado, necesidad de tratamiento específico; y grave, si requirió hospitalización o su prolongación, la reacción fue potencialmente mortal o contribuyó a la muerte. Se utilizó una evaluación cualitativa para clasificar la relación causal como definitiva, probable, posible o dudosa.15 Se buscó especialmente las reacciones adversas conocidas para la administración intravenosa de la SKr (fiebre, escalofríos, náuseas, vómitos, hipotensión arterial, hemorragias y alergia).
La hipótesis del ensayo fue la ausencia de eventos adversos graves con causalidad demostrada en el grupo experimental, con reducción de 20 % de la necesidad de tratamiento quirúrgico y tres días de estadía hospitalaria respecto al grupo control. Suponiendo errores de tipo I y II de 0,05 y 0,20, respectivamente, en un modelo de superioridad, se estimó un tamaño de muestra mínimo de 30 sujetos (20 en el grupo experimental y 10 en el grupo control) utilizando el software PASS (www.ncss.com). Se fijó un máximo de 48 pacientes a captar en dos años. El presente reporte satisface el mínimo del tamaño muestral, presentándose los resultados de los primeros 34 niños evaluados. El ensayo clínico continúa ejecutándose hasta completar el máximo previsto (48 pacientes).
La información primaria se entró por duplicado en bases de datos creadas con el software OpenClinica (www.openclinica.com). Se utilizó el software SPSS versión 15 para los análisis estadísticos. Las proporciones estimadas y las diferencias entre los grupos se evaluaron mediante la prueba de razón de probabilidad (2 (o la prueba exacta de Fisher). El nivel de significancia elegido fue (= 0,05. Todos los análisis se realizaron por intención de tratar.
Resultados
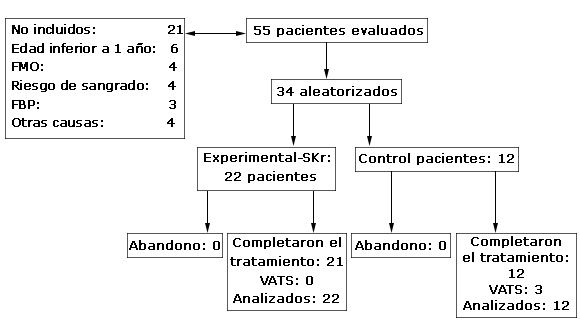
Desde septiembre 2018 hasta octubre 2019, se evaluaron 55 niños con NAC complicada con DPPCC; de ellos, 34 (61,8 %) se incluyeron en el estudio (22 en el grupo experimental y 12 en el control). La figura 1 representa el diagrama del flujo de los pacientes en el transcurso de la investigación. Las principales causas de no inclusión fueron: lactantes, FMO, riesgo de sangrado (trastorno de la coagulación) y la fístula broncopleural; en menor frecuencia (fase organizada del derrame pleural y derrame pleural paraneumónico complicado simple, cetoacidosis diabética y adolescente en lactancia materna). Ningún paciente abandonó el ensayo y todos cumplimentaron el tratamiento de base previsto. El 95,5 % de los pacientes tratados con SKr completó el esquema terapéutico previsto (Fig. 1).
De los pacientes no incluidos: a) el 19,0% necesitó tratamiento quirúrgico (uno era lactante); b) la letalidad fue de 9,5% (dos niños; uno <1 año) por FMO.
La tabla 1 muestra que los grupos fueron homogéneos según las características demográficas de los pacientes. Hubo predominio del sexo masculino y de blancos. Los menores de 4 años fueron los más afectados (mediana: 2 años). La mayoría presentó una relación peso/edad correspondiente a sujetos eutróficos, seguidos del sobrepeso (solo un paciente <10 percentil).
Tabla 1 Distribución de pacientes según características demográficas
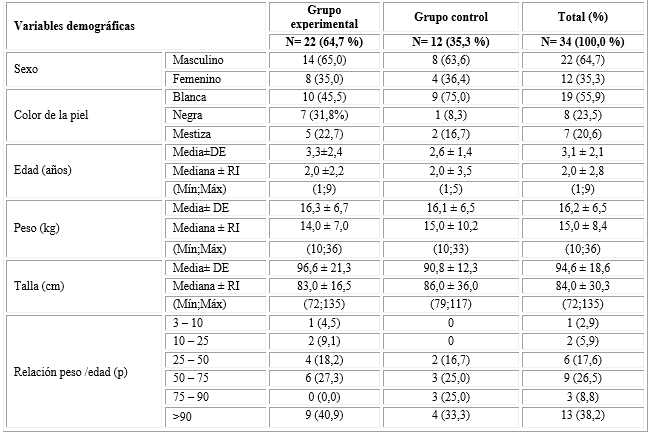
DE: Desviación estándar; RI: rango intercuartílico, p; percentil.
La mayoría de los pacientes del grupo experimental (18/21; 81,8 %) requirió tres dosis de SKr (mínimo previsto). Un paciente recibió una dosis al detectarse una FBP como complicación de una neumonía necrotizante (NN). En todos los pacientes con fibrinólisis se logró resolución del DPPCC; ninguno tributó a cirugía. Por el contrario, tres pacientes (25,0 %) del grupo control necesitaron VATS para la resolución del derrame pleural, con diferencia estadísticamente significativa respecto al grupo experimental (p=0,037). Un paciente del grupo experimental requirió ventilación no invasiva (CPAP nasal) por insuficiencia respiratoria aguda previo a la inclusión en el estudio. La mayoría de los pacientes (97,1%) necesitó oxigenoterapia; en el grupo experimental duró un día menos respecto al control (tabla 2).
Tabla 2 Distribución de pacientes según dosis administradas de SKr o proceder terapéutico
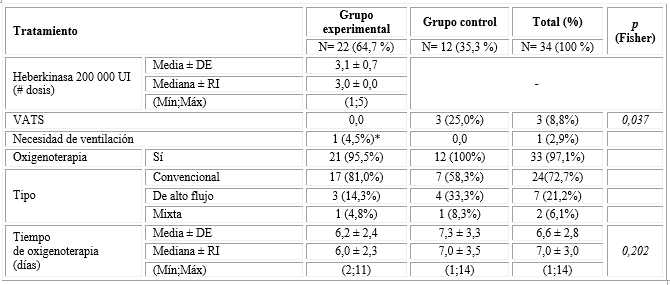
*Siete días de ventilación.
Hubo complicaciones, principalmente intratorácicas, en el 40,9 % y el 75,0 % de los pacientes del grupo experimental y control, respectivamente. Las más frecuentes: fístula broncopleural, neumatoceles y neumotórax.
La presencia de eventos adversos estuvo presente en el 72,7 % (34 eventos) y el 91,7 % (48 eventos) de los pacientes experimentales y controles, respectivamente, la mayoría de intensidad leve y moderada. Ningún evento adverso tuvo relación de causalidad atribuible a la SKr. Se registraron seis eventos adversos graves: una infección asociada a los cuidados sanitarios (grupo experimental) y cinco eventos en dos pacientes controles (uno con polipnea, fístula broncopleural posquirúrgica, neumotórax e infección asociada a los cuidados sanitarios, y otro paciente con inestabilidad hemodinámica posoperatoria). Ningún niño incluido en el estudio DENIS falleció.
El tiempo total de pleurotomía mostró un comportamiento similar en ambos grupos. Sin embargo, después de la trombolisis con SKr la pleurotomía duró 3,4 días. En el grupo control, posterior a la VATS, la pleurotomía duró 6,7 días, con diferencias estadísticamente significativas (p= 0,0032).
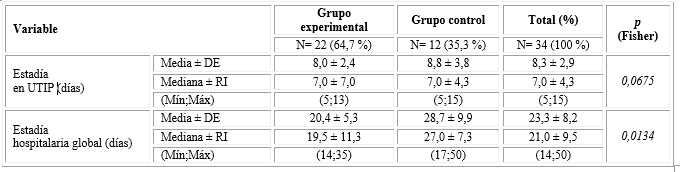
La estadía en la UTIP fue similar entre ambos grupos. La estadía hospitalaria global tuvo una reducción altamente significativa favorable al grupo experimental (p=0,0134) (tabla 3).
Se propone el siguiente algoritmo terapéutico para la atención del DPP (Fig. 2).
Discusión
Se señala la eficacia terapéutica y la seguridad de la SKr en los cuidados intensivos pediátricos de la NAC complicada con DPPCC, comparado con la terapia convencional establecida en la unidad asistencial que ejecutó la investigación. El tamaño muestral fue suficiente para cumplimentar los objetivos del estudio. Un diseño a doble ciegas comparado con placebo no fue éticamente aceptable; no obstante, la aleatorización centralizada y el monitoreo activo minimizaron los sesgos. El ensayo fue bien ejecutado, sin desviaciones ni abandonos, facilitado por la corta duración del tratamiento experimental, por lo tanto, la validez interna del estudio fue adecuada.
La hipótesis del ensayo se cumplió: a) en ningún paciente que recibió terapia fibrinolítica fue necesario tratamiento quirúrgico, con una reducción significativa >20 % respecto al grupo control; b) se redujo significativamente en ocho días la estadía hospitalaria en el grupo tratado con SKr y c) no se presentaron eventos adversos graves atribuibles al tratamiento experimental.
Cada año se registran en el mundo entre 140-160 millones de episodios de NAC con 8 % de hospitalización, con tendencia a su incremento por neumonías bacterianas y sus complicaciones. En un estudio realizado en La Habana, la complicación más frecuente fue el derrame pleural (63,1 %).16) Las neumonías representan más de 25 % de hospitalizaciones en unidades de cuidados intensivos en niños preescolares y casi el 20 % en lactantes cubanos.4
Del total de niños excluidos de esta investigación, dos fallecieron (3,6 % del universo evaluado). La NAC es la principal causa individual de deceso infantil en el mundo y 18 % de las muertes en niños de hasta 4 años.2) Un estudio informa una letalidad por NAC de 5,9%.16) En el presente trabajo los menores de cuatro años fueron los más afectados, lo que coincide con otros autores y la OMS, 1,2 en correspondencia con la inmadurez inmunológica en estas edades, el pobre desarrollo de mecanismos de defensa del aparato respiratorio y las frecuentes infecciones virales.16,17
Predominó el sexo masculino, similar a otras publicaciones.16,17,18) El varón es más susceptible a las infecciones, porque en las hembras influye el cromosoma XX (con mayor apoyo inmunológico en el primer período de la vida).19
En la muestra estudiada solo 2,9 % estuvo por debajo del percentil 10. La desnutrición es un factor de riesgo para la adquisición de una neumonía grave y de mortalidad por NAC.2) La mayoría de los niños eran eutróficos, similar a otros estudios.16,19) en acuerdo con las políticas de salud encaminadas a la erradicación de la desnutrición en Cuba.
La instilación intrapleural de agentes fibrinolíticos (estreptoquinasa, uroquinasa y activador tisular del plasminógeno [t-PA] han demostrado ser eficaz en el DPPCC tabicado y empiema.6,9,13,14) En este ensayo, en los pacientes tratados con Heberkinasa® intrapleural, se logró la resolución del DPPCC, con eliminación del foco séptico, reexpansión pulmonar y restablecimiento de su función. Por el contrario, la cuarta parte de los niños del grupo control requirió cirugía (VATS), por persistencia del derrame pleural multitabicado de moderada a gran cuantía y el proceso infeccioso, a pesar del tratamiento convencional. En un estudio con t-PA, 16 % de los niños requirió VATS.20) Un metaanálisis de estudios controlados aleatorizados (977 pacientes), y otros estudios, demostraron que el uso de fibrinolíticos intrapleurales en el derrame pleural multiloculado disminuye la necesidad de cirugía.5,6,9,21) Se debe optar por el tratamiento quirúrgico (VATS o toracotomía) cuando el manejo con fibrinólisis del DPPCC y empiema haya fracasado.5,9) Existe información anecdótica sobre el uso en Cuba de la SKr en el DPPCC,16,22) sin embargo, a pesar de estar disponible este fibrinolítico en el país hace más de dos décadas, no se había logrado documentar (hasta ahora) su empleo para fibrinolisis intrapleural en el tratamiento del DPPCC, a través de ensayos clínicos controlados y demostración de su eficacia y seguridad con rigor y credibilidad científica.
Hasta 20 % de los empiemas se complican con NN, se asocian con neumatoceles y aumentan el riesgo de desarrollar una FBP.23) Otras complicaciones notificadas son el DPP y el empiema seguido de la NN, además de neumatoceles y neumotórax.16,24) Con ningún fibrinolítico intrapleural se ha observado efectos sobre la coagulación sanguínea,23 lo que concuerda con este trabajo.
En países desarrollados el empiema no suele ocasionar mortalidad, pero sí es causa de hospitalización prolongada y precisa, en muchos casos, técnicas invasivas para su resolución.25) Un estudio comparativo entre pacientes que utilizaron VATS y fibrinolíticos no encuentra diferencias en la estadía hospitalaria.26) En otro, la fibrinólisis intrapleural acorta la estadía hospitalaria sin incremento de eventos adversos,21 similar a lo en el presente trabajo con el uso de Heberkinasa®.
El ensayo clínico no está exento de limitaciones, dados los criterios restrictivos en la selección de pacientes, que excluyó lactantes y pacientes con enfermedades crónicas descompensadas, por cuestiones de seguridad en una población vulnerable, al tratarse de la primera exposición documentada de la Heberkinasa® en una emergencia médica.
Se concluye que la utilización de estreptoquinasa recombinante en el derrame pleural paraneumónico complicado complejo resulta un método eficaz y seguro para la evacuación del foco séptico, con un impacto muy positivo, expresado en la reducción de las complicaciones, de la necesidad de tratamiento quirúrgico y de la estadía hospitalaria, sin la ocurrencia de eventos adversos relacionados con su uso.
Documentar estos resultados posibilitará el registro sanitario de Heberkinasa® para una nueva indicación terapéutica.
Se recomienda la validación externa de estos resultados, en estudios multicentros que involucren un mayor número de pacientes, incluyendo los lactantes y aquellas condiciones médicas no estudiadas previamente.