Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Obstetricia y Ginecología
versión On-line ISSN 1561-3062
Rev Cubana Obstet Ginecol v.26 n.2 Ciudad de la Habana Mayo-ago. 2000
Obstreticia
Facultad General "Calixto García"Trastornos hipertensivos durante el embarazo
Dra. Elba Gómez Sosa1Concepto: bajo la expresión de trastornos hipertensivos de la gestación se agrupan una extensa gama de procesos que tienen de común la existencia del signo de la hipertensión.
Estos trastornos hipertensivos constituyen un problema de salud, la primera causa de muerte materna en los países desarrollados y la tercera causa de muerte materna en los países en vía de desarrollo, lo cual representa 4 defunciones x 100 000 nacimientos y 150 o más defunciones x 100 000 nacimientos, respectivamente. Son también causa de muerte fetal y neonatal, así como de recién nacido (RN) con bajo peso al nacer, hipóxico, con Apgar bajo, pretérmino1,2 etcétera.
Se conocen 2 tipos principales de hipertensión durante el embarazo.3,4
- La hipertensión que aparece por primera vez durante la gestación a partir de las 20 semanas, en el trabajo de parto o el puerperio y en la que la presión se normaliza después de terminar la gestación.
- El embarazo que acaece en mujeres con hipertensión crónica esencial o secundaria a otra enfermedad.
Se han hecho algunos estudios que describen los cambios de la presión arterial durante todo el embarazo y se acepta de una forma general que la presión arterial comienza a disminuir a finales del primer trimestre, alcanza su nivel mínimo en el segundo trimestre y aumenta de nuevo al comenzar el tercero, para alcanzar su punto máximo al término del embarazo.7 La magnitud del incremento tensional en el tercer trimestre depende además de otros factores tales como la posición de la mujer; ruido de Korokoff que se considere; stress; momento del día en que se mide la TA y así, los demás factores planteados por Sibai.8
El conocimiento de los patrones de TA normales durante el embarazo ha hecho que el criterio planteado por Worley9 de considerar hipertensión inducida por la gestación a una elevación de la TA sistólica de unos 30 mm Hg y de la TA diastólica de 15 mm Hg, ha sido considerada por Zuspan y otros como inconsistente.10,11
Es importante señalar que las tensiones diastólicas que excedan de 75 mm Hg en el segundo trimestre y 85 mm Hg en el tercer trimestre requieren una observación cuidadosa.12
Concepto de hipertensión: Se considera que existe hipertensión cuando se encuentran cifras tensionales de 140/90 mm Hg o más en tomas consecutivas con un intervalo de 6 h, o en tres tomas aisladas después de permanecer en un ambiente tranquilo; sentada durante 5 min, sin fumar o ingerir café por lo menos 30 min antes, en pacientes con 18 años o más; cifras igual o mayor de 138/88 en pacientes entre 16 y 17 años tomadas en iguales condiciones ó 136/86 en pacientes entre 13 y 15 años.3
No hay uniformidad de criterio en relación con la forma en que se debe medir y el ruido de Korokoff que se debe tomar. La OMS recomienda la toma de la TA en la posición sentada y utilizando el IV ruido de Korokoff.1 En nuestro país se recomienda la toma de la TA en la posición sentada o acostada en decúbito lateral izquierdo, colocando el manguito en el brazo derecho a nivel de las aurículas y tomando como TA diastólica el IV ruido de Korokoff.4
Incidencia: Los trastornos hipertensivos de la gestación se consideran como las complicaciones médicas más frecuentes de la gestación.2,10 En nuestro país la incidencia encontrada en la Encuesta de Problemas Perinatales en 197313 fue del 20 %, de los cuales 12 % se clasificaron dependientes de la gestación y el 8 % como crónicas. Posteriormente en 1981 se llevó a cabo la Encuesta de Riesgo Obstétrico, encontrando en esta ocasión una incidencia de 12 % de trastornos hipertensivos de los cuales 8 % se clasificaron como dependientes de la gestación y el 4 % crónicas.14
Clasificación: Se ha intentado clasificar los trastornos hipertensivos durante la gestación, y el Grupo de Trabajo de la OMS10 recomienda la clasificación del Colegio Americano de Obstetricia y Ginecología en (1972) e identifica 4 categoría propuestas en el Manual de Procedimientos de Obstetricia4 en nuestro país:
- Preeclampsia-eclampsia
- Hipertensión crónica
- Hipertensión crónica con preeclampsia-eclampsia sobreañadida.
- Hipertensión gestacional o transitoria del embarazo.
Preeclampsia: Es una enfermedad progresiva, cuya manifestación clínica aparece 3 ó 4 meses después de iniciada la enfermedad y sobre la base de la severidad de la hipertensión y el grado de proteinuria . Se la ha clasificado en leve si la TA es igual o mayor que 90 la diastólica y la sistólica menor que 160 con albuminuria menor que 2 g y grave si la TA diastólica es igual o mayor que 110 mmHg y la TA sistólica es igual o mayor que 160 mmHg con albuminuria mayor o igual que 2 g.15
Durante los últimos años han ocurrido progresos notables en los conocimientos de la fisiopatología de esta enfermedad, que por costumbre se le había clasificado como enfermedad hipertensiva de la gestación, quizás por la importancia clínica del componente hipertensivo. Sin embargo, el énfasis que se le concedió a tal componente hizo que se prestara poca atención a otros factores patógenos, tal vez más importantes Friedman16 categoriza la preeclampsia como un síndrome complejo que puede afectar a todos los órganos y sistemas y la hipertensión sólo es una manifestación de tal cuadro.
Sibai17 caracteriza la preeclampsia como un trastorno vascular multisistémico, en el cual la hipertensión constituye un rasgo secundario de un desorden circulatorio básico, James M Roberts18 se refiere a la preeclampsia como un trastorno vascular multisistémico, cuyas manifestaciones más relevantes, la hipertensión y la proteinuria, son sólo 2 aspectos de un complejo proceso fisiopatológico que se acompaña además de edema, hiperuricemia y consumo de plaquetas y más adelante plantea que en las mujeres con preeclampsia la perfusión de todos los órganos incluyendo la placenta, está disminuida; existe una activación de la cascada de la coagulación, aumento de la sensibilidad a agentes presores y disfunción del endotelio vascular.
Basados en el conocimiento de su fisiopatogenia19 podemos definir la preeclampsia como un síndrome de amplio espectro, caracterizado por una endovasculitis cuya preponderancia en determinados órganos precisa las características individuales, y que afecta la resistencia vascular periférica, la función renal y hepática, el metabolismo cerebral y la coagulación sanguínea.
Se ha demostrado que los cambios estructurales descritos en el endotelio del lecho placentario, los vasos limítrofes uterinos y los glomérulos renales pueden tener lugar en la microvasculatura del corazón.20 Los recientes cambios encontrados en la estructura mitocondrial celular del músculo liso de pacientes con preeclampsia pueden hallarse también en las células musculares del corazón, por lo que la lesión vascular miocárdica siempre es un posible riesgo en la preeclampsia21 y puede participar en el aumento de sensibilidad al volumen de sobrecarga que tiene lugar en tales pacientes.
Hay una serie de signos y síntomas cuya aparición de uno o varios clasifica a la preeclampsia como "grave", independientemente de las cifras de hipertensión arterial y de la proteinuria.22
Signos y síntomas de severidad en la preeclampsia son la cefalea, hiperreflexia, epigastralgia, oligoanuria, trastornos visuales (amaurosis-escotomas), descompensación cardiopulmonar, el incremento de enzimas hepáticas: SGOT; SGPT; deshidrogenasa láctica, bilirrubina directa, la disminución de las plaquetas, así como el incremento de la creatinina sérica (por encima de 1 mg/dL), ácido úrico (por encima de 6 mg/dL), nitrógeno úrico (por encima de 20 mg/dL), el retardo del crecimiento fetal intrauterino y el oligohidramnios.
Friedman16 describe una forma de preeclampsia erróneamente clasificada como leve, caracterizada por cambios mínimos en la presión arterial, disminución ligera del número de plaquetas, discreta elevación de las enzimas hepáticas, una pequeña disfunción renal, la cual puede evolucionar hacia el síndrome de HELLP.
Friedman16 señala que en aproximadamente el 20 % de los casos de eclampsia la presión sistólica es de 140 mmHg o menor que ésta.
Sibai13 describe formas atípicas de preeclampsia, cuyo cuadro inicial diagnosticado como colecistitis, pancreatitis, anemia hemolítica microangiopática u otros trastornos abdominales, han llevado a la muerte a la gestante con hipertensión mínima o ausente inicialmente.
Constituyen formas atípicas de preeclampsia el dolor abdominal, dolor en flanco u hombro, íctero, hemorragia gastrointestinal, gingivorragia y edema, el cual aparece en el 50-80 % de las mujeres normotensas. Edemas generalizados sin hipertensión, ni proteinuria con una ganancia gradual de peso materno que está relacionado con la obtención de RN más grandes.
La incidencia de hipertensión es igual en las mujeres sin edema que en casos en que tienen edemas al inicio o al final del embarazo.
El edema afecta aproximadamente al 85 % de las mujeres con preeclampsia, en estos casos es de aparición rápida y puede estar asociado con una rápida ganancia de peso.
La preeclampsia con edema (85 %) o sin edema (15 %) llamada preeclampsia seca, está asociada con una alta mortalidad materna y fetal.
El edema por lo tanto no define un grupo de riesgo, por lo que no debe ser usado como un signo para definir las alteraciones hipertensivas de la gestación (Screening for preeclampsia in effective care in pregnancy and childbirth.24
Son complicaciones de la preeclampsia el síndrome HELLP, la insuficiencia renal, la eclampsia, el accidente cerebrovascular, el edema pulmonar, la ruptura hepática espontánea, el abruptio placentae, las alteraciones electrolíticas y el colapso circulatorio (posparto).
Síndrome de HELLP: Se caracteriza por hemólisis, aumento de enzimas hepáticas y plaquetopenia. Puede ser detectado en sus etapas iniciales, en las cuales las mujeres se quejan de dolor epigástrico o del cuadrante superior derecho, antecedente de malestar durante varios días antes, náuseas y otros síntomas parecidos a un síndrome viral (50 %).
La hipertensión puede estar ausente en el 20 % de los casos y ser leve en el 30 % de ellos. Por esta razón en toda embarazada que presente cualquiera de los síntomas mencionados deberá indicársele una hematimetría completa, con recuento de plaquetas y mediciones de enzimas hepáticas, independientemente del nivel de presión arterial. Magann25 and Martin consideran que el síndrome de HELLP está presente en el 10 % de las preeclampsias graves y las clasifican en 3 grupos, basados en la disminución del conteo de plaquetas:
- HELLP Grupo I conteo de plaquetas <_50,000.
- HELLP Grupo II conteo > 50,000 hasta 100,000.
- HELLP Grupo III conteo > 100,000 hasta 150,000.
La mortalidad y morbilidad materna y perinatal, están en relación con el grado de la enfermedad.
El síndrome de HELLP se considera una complicación de la preeclampsia o eclampsia, pero en ocasiones no guarda relación con el grado o incremento de la presión arterial, el ácido úrico y la proteinuria, de tal manera que pacientes con síndrome de HELLP del grupo I pueden presentar presiones arteriales moderadas y proteinuria ligera. La razón de esta disparidad es desconocida, pero puede reflejar el fundamento fisiopatológico entre pacientes con enfermedad típica o atípica.
Disfunción renal progresiva: Debe establecerse este concepto cuando los niveles de creatinina sérica alcancen 1 mg x dL (igual 88 umL/L) lo cual traduce una sustancial lesión del endotelio glomerular.12
Es conocido que en la embarazada normal el aumento del volumen plasmático conlleva el aumento del flujo renal y del filtrado glomerular, por lo que las cifras de creatinina en sangre estarían entre 0,4 a 0,8 mg/dL (44 a 88 umL/L) por el aumento en la depuración de estas sustancias que alcanza niveles superiores a 120 mL/min.
La depuración de creatinina puede estar determinada mediante la siguiente fórmula:
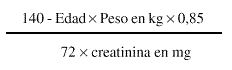
Los límites permisibles para la depuración de creatinina se establecen entre 100 y 50 mL/min y una vez comprobados éstos se debe valorar la terminación del embarazo antes que el daño renal evolucione hacia la insuficiencia.
Eclampsia: La eclampsia se define como la aparición de convulsiones, coma o ambos cuadros, sin relaciones con otros trastornos cerebrales durante el embarazo o el puerperio en mujeres con signos y síntomas de preeclampsia, por lo que la paciente puede tener además trastornos funcionales en múltiples órganos y sistemas como cardiovascular, renal, hepático, hematológico, desequilibrio hidromineral y alteraciones del sistema nervioso central.15,26
Esta complicación de la preeclampsia continúa teniendo una alta morbimortalidad materna27,28 y perinatal.
El 90 % de las pacientes presentan cefalea severa, trastornos visuales, dolor en barra en hemiabdomen superior e hiperreflexia, signos y síntomas que anuncian inminencia de una convulsión.
La eclampsia puede ocurrir en la paciente con preeclampsia, aun cuando las cifras tensionales y los parámetros clínicos para su diagnóstico no se correspondan, de manera que Sibai23 y Friedman16 reportan el 20 a 25 % de las mujeres con eclampsia cuyas elevaciones de la TA han sido ligeras.
Las manifestaciones cerebrales de la eclampsia (raras)26-28 pueden incluir hemorragias, hipertensión endocraneal, etcétera, se deben sospechar cuando las pacientes permanecen comatosas después de la convulsión.
La hipertensión endocraneal ocurre en pacientes con cifras tensionales por encima de 180/130 mm Hg y se manifiesta por papiledema.
El edema cerebral secundario a la hipertensión por pérdida de la autorregulación puede causar herniación cerebral de diferentes tipos, el cual puede manifestarse por déficit neurológico focal, focos de enlentecimiento en el electroencefalograma, alteraciones de la conciencia o hipertensión intracraneal.
En ocasiones el edema cerebral progresivo puede estar asociado con una bien intencionada terapéutica de líquidos para corregir la oliguria en el puerperio inmediato.
Edema pulmonar: El edema pulmonar no surge como complicación aislada en la preeclampsia, sino que aparece comúnmente junto con múltiples disfunciones de órganos.
La lesión vascular miocárdica siempre es un posible riesgo en la preeclampsia. Los cambios encontrados en la microvasculatura del corazón, similares a los encontrados en el endotelio del lecho placentario, los vasos limítrofes uterinos y los glomérulos renales, así como los recientes cambios en la estructura mitocondrial celular del músculo liso de pacientes con preeclampsia, pueden hallarse también en las células musculares del corazón.20,21 Esto aclara también que no toda fisiopatología del fallo congestivo en la preeclampsia es consecuencia de un aumento de la resistencia vascular periférica.
El edema pulmonar puede ser cardiógeno o no cardiógeno, según los mecanismos que intervienen.
El edema pulmonar puede ocurrir durante el puerperio, por exceso en la administración de líquidos para expansión del volumen plasmático intravascular, en especial de cristaloides para provocar diuresis, que unido a la administración de diuréticos produce una vuelta al espacio intravascular de gran cantidad de líquido con mayor rápidez del que pueden excretarlo los riñones lo cual produce la sobrecarga y fallo ventricular izquierdo.7
El edema pulmonar en la preeclampsia por lo común reacciona con el oxígeno, la morfina y la furosemida.29
Si hay hipertensión intensa tal vez necesita un vasodilatador como la hidralazina, nifedipina, nitroglicerina o nitroprusiato durante un lapso breve.
La digoxina no se requiere, excepto en mujeres con trastornos de la función sistólica ventricular o estenosis mitral con fibrilaciones auricular o taquicardia supraventricular.
La aminofilina a veces es útil para el edema refractario por sus efectos inotrópicos, positivos, diurético leve y broncodilatador.
Etiologia: Chesley 30,31 denominó a la preeclampsia como una "enfermedad de las teorías" citándose entre otras:
- Isquemia útero placentaria.
- Coagulación intravascular diseminada.
- Desequilibrio entre prostaciclina-tromboxano.
- Susceptibilidad genética.
- Causas inmunológicas por producción insuficiente de anticuerpos bloquea-dores.
- Alteraciones en la reactividad vascular.
Muchos de los mecanismos fisiopatológicos que culminan en la aparición de la entidad clínica llamada preeclampsia no se han explicado. El cuadro suele ceder rápidamente después del parto y por tal motivo su punto de partida debe ser la unidad fetoplacentaria.
De ese modo el trofoblasto con deficiente riego constituye la fuente del agente o agentes que desencadenan la enfermedad.
La preeclampsia aparece preferentemente en el primer embarazo o en embarazos con un nuevo cónyuge; disminuye su frecuencia después de métodos anticonceptivos de barrera, lo cual sugiere un componente inmunitario.
Fisiopatología: Friedman ha desarrollado una teoría que se basa en el daño a las células endoteliales, que en opinión de los autores aparece en todos los casos de preeclampsia.16 Se desconoce la causa exacta de dicho daño, pero se piensa que el trofoblasto con deficiencia de riego sanguíneo produce un agente que es tóxico para las células endoteliales.22
En el embarazo normal las arterias espirales son transformadas en vasos dilatados de baja resistencia, por sustitución de sus elementos endoteliales y musculares por trofoblastos. La primera «ola» de invasión trofoblástica se observa en los segmentos deciduales entre las 10 y 16 semanas de gestación y la segunda se advierte en los segmentos miometriales, entre las 16 y 22 semanas. En la preeclampsia la segunda ola de invasión trofoblástica no se manifiesta, es decir, los segmentos miometriales de las arterias espirales siguen siendo musculares, sin dilatación y aun capaces de vasoconstricción. Por tal razón los vasos placentarios no se transforman en un sistema de alto volumen y baja resistencia. Esto explica la disminución del flujo útero-placentario.
La causa por la cual la segunda etapa de migración del trofoblasto no se produce es desconocida. No se sabe si tal invasión no se produce por causas bioquímicas, inmunitarias o genéticas, pero todos los mecanismos mencionados pueden intervenir.
El daño del endotelio vascular ha sido demostrado en la preeclampsia, lo cual activa los mecanismos de agrupaciones plaquetarias, los neutrófilos y el sistema de coagulación. A su vez, la activación plaquetaria y de los neutrófilos aumenta la lesión endotelial. La lesión endotelial se acompaña de disminución importante en la síntesis de prostaciclina.
Como consecuencia de la lesión del endotelio vascular se producirá una disminución de la perfusión tisular en cerebro, hígado, corazón, riñón y vasos deciduales.
Modificaciones producidas por la preeclampsia: El embarazo se acompaña de cambios notables que permiten en la mujer adaptar su organismo al producto de la concepción en evolución. Los cambios son muy intensos en el aparato cardiovascular, el riñón y el útero.
Cambios cardiovasculares: El incremento del volumen plasmático que puede llegar a 50 % del valor en el embarazo normal es menor o no se manifiesta en la preeclampsia.16 El volumen eritrocítico no cambia, de tal manera que hay incremento del hematócrito (hemoconcentración) Chesley y otros encontraron que el volumen plasmático promedio en mujeres con preeclampsia fue 9 % menor que el que se observa en gestaciones normales y 30 a 40 % menor en mujeres con enfermedad grave.
El gasto cardíaco comienza a aumentar durante el primer trimestre del embarazo normal, alcanza un máximo durante el segundo trimestre y permanece estable hasta el término de la gestación. En la preeclampsia hay discrepancias en los resultados obtenidos desde gasto cardíaco elevado con resistencia baja, hasta gasto cardíaco bajo con resistencia elevada.
Los datos de un estudio longitudinal que utilizó ultrasonido Doppler para medir el gasto cardíaco reportó aumento del gasto cardíaco durante todo el embarazo y el puerperio en mujeres con preeclampsia.32
Cambios renales: Como consecuecia del aumento de la volemia y del gasto cardíaco en el embarazo normal, el flujo plasmático por riñones aumenta en 75 % y la filtración glomerular aumenta 50 % en relación con las cifras de la mujer no embarazada. Como resultado de la mayor filtración glomerular disminuyen significativamente en el segundo trimestre las concentraciones séricas de nitrógeno ureico, creatinina y ácido úrico, y persisten hasta el término del embarazo, excepto el ácido úrico que vuelve al nivel que tenía antes de la gestación. La depuración de creatinina que se utiliza en clínica para calcular la filtración glomerular aumenta aproximadamente 50 % en el segundo trimestre y persiste elevada hasta el término.
Las cifras de creatinina normales para las embarazadas son de 0,4 a 0,8 mg/dL (44 a 88 umL/L).12,16
Los cambios en la función renal observados en la preeclampsia producen disminución del filtrado glomerular y del flujo renal y como resultado los niveles séricos de nitrógeno ureico y de creatinina aumentan y la depuración disminuye, dando lugar a la disfunción renal y su evolución hacia la insuficiencia renal.
Estudios realizados con microscopia electrónica en preeclampsia muestran una lesión característica de esta entidad conocida como endoteliosis glomerular. Esta lesión también contribuye a la presencia de proteinuria.
Cambios hepáticos: Sheehan y Lynch describieron ampliamente los hallazgos en el hígado de mujeres que fallecieron. En este órgano pueden ocurrir 2 tipos de lesiones, congestión pasiva crónica, semejante a la que se observa en caso de insuficiencia cardíaca derecha, y necrosis periportal, la cual puede extenderse debajo de la cápsula hepática hasta formar un hematoma subcapsular y producir rotura hepática. Esta distensión de la cápsula hepática es la causante del dolor en barra en hipocondrio derecho y epigastrio.22
Aumento de la reactividad vascular ante las sustancias presoras:El sistema renina-angiotensina-aldosterona se activa extraordinariamente durante la gestación, de manera que los niveles plasmáticos de renina, actividad de renina, angiotensina II y aldosterona aumentan desde fecha temprana de la gestación y permanecen altos hasta el término del embarazo.33
La disminución de la presión arterial, sugiere que la embarazada normal es resistente a los efectos presores de la angiotensina II. Gant y otros han demostrado que el incremento de la sensibilidad vascular a la angiotensina II precedía claramente a la aparición de hipertensión15 en las pacientes que posteriormente presentan la enfermedad.
Factores de riesgo de preeclampsia: Los estudios epidemiológicos han permitido identificar poblaciones de riesgo de preeclampsia que pueden permitir acciones de salud en el nivel primario de atención desde antes de la concepción (riesgo preconcepcional).
Algunos autores destacan que hasta el momento no existe ninguna medida capaz de prevenir la preeclampsia y que un control prenatal adecuado y periódico sólo ofrece la ventaja del diagnóstico temprano y en consecuencia un tratamiento oportuno.
Los autores han identificado como pacientes de riesgo de la enfermedad:
- Primigesta.
- Edad: igual o menor que 16 años; mayor que 35 años.
- Herencia: madre o hermana con historia de preeclampsia.
- Embarazo gemelar.
- Obesidad.
- Diabetes.
- Hipertensión crónica.
- Inhibidor lúpico.
En nuestro país, en la Encuesta de Riesgo Obstétrico 1981, se encontró una disminución de 12 a 8 % en la incidencia de preeclampsia y fueron los principales grupos de riesgo las nulíparas, las pacientes de 16 o menos años, las obesas, las hipertensas crónicas y con antecedentes familiares de preeclampsia. Esta disminución en la incidencia de la enfermedad está en relación con una atención prenatal temprana y adecuada basada en la identificación de los factores de riesgo.
Prevención: Las acciones de salud dirigidas a modificar factores de riesgo tales como embarazo en edad temprana o en edad tardía, obesidad, enfermedad materna (riesgo preconcepcional) o la modificación de factores durante el embarazo tales como el aumento de más de 1 kg semanal en el tercer trimestre, o el edema de aparición brusco, pueden contribuir a una disminución en la incidencia de la enfermedad. El conocimiento de la fisiopatología y de las formas atípicas de la enfermedad pueden contribuir a la disminución de la evolución hacia formas graves, muertes materna y perinatal.
Gant31 observó que en mujeres nulíparas que fueron sensibles a la angiotensina II y que presentaron hipertensión, también habían tenido un aumento de la TA diastólica de 20 mmHg o más cuando se cambiaban de la posición lateral a la posición supina34 (roll-over-test) por lo que los autores afirman que la enfermedad es susceptible de ser identificada varias semanas antes de la aparición de los síntomas clínicos.31,35
Numerosos test se han propuesto para demostrar la presencia o ausencia de una respuesta vascular anormal antes de la manifestación de los primeros síntomas de la enfermedad. Éstos incluyen el cold pressor test, flicker fusion test, the isometric exercise test, the roll-over-test, and infusion of catecholamine or vasopressin.
La evaluación de esos test ha mostrado no tener valor y es solamente de interés histórico.24
En la actualidad el método más aceptado para prevenir la preeclampsia se basa en la inhibición de la síntesis de prostaglandina con dosis bajas de aspirina (60-80 mg/d) a partir de la semana 14 de gestación.
La aspirina inhibirá la producción de tromboxano A2 plaquetario y afectaría mínimamente la producción de prostaciclina por el endotelio.35-38 La inhibición del tromboxano A2 puede suprimir la agregación plaquetaria, aminorar la formación de trombos y evitar el daño celular endotelial.
Recientes investigaciones con el uso de aspirina para prevenir la preeclampsia han sido desalentadores.39,40
Se ha investigado extensamente la relación que guarda la ingesta de calcio con la hipertensión y la preeclampsia-eclampsia.41,42 Los datos en pro de la suplementación de calcio para disminuir la presión arterial son extensos. Los trabajos de Belizan y Villar entre otros con suplementación de 1,5 g de calcio elemental al día (en la forma de carbonato de calcio) a embarazadas adultas y 2 g a adolescentes embarazadas mostraron una disminución de la enfermedad en los grupos que recibieron el suplemento.43,44
Un meta-análisis de esos estudios sugiere que la suplementación de calcio fue beneficiosa pero hay disensión con una gran investigación realizada por The National Institutes of Health45 donde no se encontró diferencia con el grupo que ingirió una dieta con los requerimientos diarios recomendados del mineral (1 200 mg/d).
La prevención de la preeclampsia sigue siendo una meta valiosa y para lograrla se necesitan reorientar las investigaciones a los períodos preconcepcional y pericon-cepcional, es necesario un mayor conocimiento de su fisiopatogenia y la aceptación de que la preeclampsia es algo más que una simple hipertensión.
Tratamiento de la preeclampsia: si el diagnóstico de preeclampsia se sospecha debe indicarse la hospitalización de inmediato. La intensidad del proceso patológico por lo común se basa en las mediciones de presión arterial y la proteinuria, y se clasifica sobre bases clínicas en leve o grave.
Los progresos en el conocimiento de formas atípicas de preeclampsia con hipertensión mínima o ausente obligan a la evaluación del estado de la madre y el feto y detección de las posibles anormalidades de la hemostasia con disfunción de múltiples órganos.
Preeclampsia leve: reposo en el hospital en lo que dura el embarazo, lo cual mejora la supervivencia fetal y disminuye la frecuencia de progresión hacia formas graves. Muchas mujeres se vuelven normotensas (81 %) y otras presentan hipertensión intermitente (13 %), con el 6 % de respuesta inadecuada.23 La normotensión no significa curación de la enfermedad.
Se debe mantener una dieta normosódica, se controlará el peso y la diuresis diarios. Se realizará toma de la TA cada 6 h, y se deberán detectar los signos y síntomas tales como: cefalea, epigastralgia heperreflexia y alteraciones visuales. Con respecto a las análisis de laboratorio se realizarán:
- Hemograma: fundamentalmente el hematócrito, donde se considerará la hemoconcentración como indicador de severidad.
- Creatinina sérica: por encima de 0,8 mg/dL (88 um/L) será su signo de severidad.
- Depuración de creatinina: se considerará indicador de severidad por debajo de 100 mL/min).
- Ácido úrico: se considerará indicador de severidad por encima de 6,0 mg/dL, el cual es muy importante para el pronóstico fetal.
- Proteinuria de 24 h: superior a 300 mg x L x d indican compromiso renal y cifras por encima de 2 g/L/d indican forma grave de la enfermedad.
- Recuento de plaquetas: menor que 150 000 es patológico y valores por debajo de 100 000 indican severidad de la preeclampsia.
- Enzimas hepáticas:
valores normales Preeclampsia grave
SGOT 10-30 UI/L > 30 UI/L
SGPT 6-37 UI/L > 37 UI/L
LDH 101-218 UI/L > 218 UI/L
- Proteínas totales
- Fondo de ojo
- Urocultivo
- Valoración del estado fetal
- Crecimiento fetal
- Volumen del líquido amniótico
- Grado de madurez placentaria
- Perfil biofísico fetal
- Antihipertensivos en la preeclampsia leve.
La finalidad del tratamiento antihipertensor es controlar la presión arterial para proteger a la madre de los efectos de las crisis hipertensivas, especialmente durante el trabajo de parto y prolongar el embarazo en grado suficiente para evitar las complicaciones de la prematurez fetal, sin incrementar los peligros para la madre. Disminuir la presión arterial no cura la enfermedad, persiste la controversia respecto a los efectos que los antihipertensivos tienen en el flujo útero-placentario.
Hay desacuerdo en cuanto a la capacidad de la placenta para autorregular tal flujo. Se plantea que al disminuir la TA materna se disminuye el riesgo útero-placentario por lo cual los fármacos que se van a utilizar deben ser aquéllos que producen una disminución gradual y lenta de la TA.
Se discute el punto hasta el cual deben ser llevadas las cifras tensionales. Cunninghan et al recomiendan mantener los valores diastólicos entre 90 y 110 mmHg.12 El Manual de Diagnóstico y Tratamiento en Obstetricia y Perinatología recomienda su uso cuando la PAD sea superior a 95 mmHg.4
Los antihipertensivos más usados durante el embarazo son alfametildopa tab a la dosis de 750 mg a 2 g/d y la hidralacina tab. 25 a 50 mg 1 a 4 veces al d, dosis máxima de 200 mg en 24 h, nifedipina 30-120 mg/d, atenolol 50-100 mg/d.
La sedación ligera se puede administrar en casos de pacientes ansiosas o con insomnio.
El tratamiento más efectivo para la preeclampsia es el parto, porque es la única medida que cura la enfermedad. La decisión de terminar el embarazo estará en relación con el tiempo de gestación, y se deberá tener una conducta vigilante hasta el término o interrumpiendo antes si hay riesgo materno o fetal (agravamiento del cuadro clínico).
Preeclampsia grave: El curso clínico de la preeclampsia grave puede caracterizarse por deterioro progresivo en el estado de la madre y del feto. La única cura en estos casos es el parto, por lo que la inducción del parto está indicada después de las 34 semanas o si hay signos de deterioro de la madre o el feto antes de esa fecha.
La preeclampsia grave que surge en el 2do. trimestre del embarazo tiene un pronóstico, tanto materno como fetal, malo, por las complicaciones graves que se observan.
La mortalidad perinatal es de 87 % y las complicaciones maternas tales como HRP en el 21,7 %, coagulopatía diseminada (8,3 %), síndrome de Hellp (16,7 %), eclampsia (16,7 %), edema pulmonar (5,0 %), insuficiencia renal aguda (5,0 %), por lo que Sibai23 recomienda la interrupción del embarazo en estos casos. Cuando la edad gestacional es de 24 semanas o menos y entre las 24 y 28 semanas el tratamiento materno-fetal debe ser intensivo.46 Se ha reportado en estos casos una supervivencia perinatal de 64,5 % y una frecuencia similar de complicaciones maternas.
La preeclampsia grave diagnosticada entre las 28 y 36 semanas: Hay discordancia con respecto al tratamiento antes de las 34 semanas de gestación. Algunos consideran el nacimiento como el tratamiento definitivo en todos los casos, sea cual fuere su edad gestacional, en tanto que otros recomiendan prolongar la gestación en todos los casos si el embarazo está lejos del término, hasta que se confirme la madurez de los pulmones del feto. Lamont RF y otros47 encontraron que el uso de glucocorticoides antes del parto en embarazos complicados por hipertensión y proteinuria graves, que deben culminar antes de completar las 34 semanas no afecta el desenlace del feto y resulta útil en la reducción de la incidencia del síndrome de trastornos respiratorios idiopáticos y hemorragia intraventricular.
Los resultados perinatales de la preeclampsia grave entre 28 y 34 semanas, tanto en el tratamiento conservador con vigilancia intensiva del bienestar de la madre y el feto, como el activo tienen una alta incidencia de resultados maternos y fetales adversos. La mortalidad perinatal de 25 % para el tratamiento activo y de 16,7 % en el tratamiento conservador. El HRP fue la causa del 36 % de las muertes intrauterinas.48
Los autores concluyen que el tratamiento conservador puede mejorar el pronóstico perinatal, lo cual conlleva a la evaluación intensiva de la madre y el feto.
El tratamiento conservador consiste en:
- Reposo absoluto
- Dieta normosódica
- Peso diario
- Diuresis diaria
- TA cada 4 h
- Reflejo patelar cada 4 h
- Signos vitales cada 6 h
- Vigilancia de signos de gravedad: visión borrosa, cefalea intensa, epigastralgia, hiperreflexia, oligoanuria.
- Análisis de laboratorio: proteinuria, hematócrito, plaquetas cada 48 h, creatinina, depuración, enzimas hepáticas semanal, ionograma, ECG, fondo de ojo según evolución.
- Vigilancia fetal: perfil biofísico, ILA cada 3 días /semanal.
Antihipertensivos en la preeclampsia grave: La nifedipina ha sido eficaz para controlar la hipertensión intensa durante el embarazo y el puerperio. Este medicamento tiene además acción vasodilatadora periférica y uteroinhibidora.
La dosis de 20 mg inicial alcanza niveles terapéuticos a los 30 min y tiene una vida media de 2 h. Pueden indicarse dosis adicionales de 10-20 mg cada 4-6 h. sin pasar de 180 mg en 24 h. Según algunos investigadores el medicamento mejora la función renal y disminuye la proteinuria en la preeclampsia.
Un problema grave y posible es la interacción con el sulfato de magnesio que puede potenciar sus efectos produciendo una excesiva y repentina disminución de la TA.
La hidralazina: acción vasodilatadora arteriolar directa.
Dosis de 5-10 mg EV. Diluir un ámpula de 20 ó 25 mg en 10 cc de suero fisiológico y administrar 2 cc cada 30 min hasta obtener una respuesta adecuada. Inicio de su acción en 15 mts; efecto máximo 30 min; duración de su acción 4-6 h.
La forma continua de administración (venoclisis) puede causar decapitación brusca de la TA con disminución en la presión de perfusión en el espacio intervelloso placentario.
Efecto secundario: taquicardia materna (efecto simpático de la hidralacina) con un aumento del gasto cardíaco, lo cual incrementa el flujo sanguíneo uterino; bochornos, cefalea, palpitaciones y un síndrome idiosincrático tipo lupus en pacientes que reciben más de 200 mg/d durante mucho tiempo.
Sulfato de magnesio: es el medicamento de elección ante la inminencia de convulsiones o convulsiones ya establecidas.
Prichard publicó 154 casos consecutivos de eclampsia tratados sin muerte, la serie se extendió hasta 179 antes que se produjera al primera muerte (supervivencia materna incorporable en la historia de la eclampsia).49
El medicamento se excreta por la orina y administrado por vía EV abandona el torrente circulatorio en 15 min. Atraviesa la barrera placentaria y los niveles de concentración del feto son semejantes a los de la madre. La excreción de sulfato de magnesio en el RN se completa generalmente a las 36 y 48 horas del nacimiento y pocas veces se observan efectos adversos.
Formas de administración: método de Zuspan 4-6 g EV lentamente y continuar con 1-2 g cada h. Niveles de magnesio entre 4-7 mg/L evitan convulsiones y estos niveles se alcanzan con la dosis inicial del sulfato de magnesio.
La desaparición del reflejo patelar nos estará indicando un aumento de la concentración de magnesio por encima de los niveles terapéuticos y en este caso debe descontinuarse su uso.
Los niveles de magnesio por encima de 12 mg/L producen depresión respiratoria y paro respiratorio, por lo que su retención puede deberse a falta de eliminación de orina, es necesario que exista una diuresis por encima de 30 mL/h.
La frecuencia respiratoria es otro parámetro para vigilar niveles peligrosos de magnesio y debe estar en su frecuencia normal 16 /min.
Si se sospecha intoxicación por sulfato de magnesio debe administrarse gluconato o cloruro de calcio intravenoso en dosis inicial de 10 mL de una solución al 10 %.
El método de Pritchard consiste en combinar la dosis inicial de 4 g endovenosa con 5 g por vía intramuscular simultáneamente en cada nalga (10 g) y continuar cada 4 h con una dosis de 5 g intramuscular. De esta forma la excreción renal de magnesio se equilibra con la absorción procedente de los depósitos intramuscular, de manera que los niveles plasmáticos constantes podrán ser mantenidos durante todo el tiempo como el tratamiento dure.
Manejo de la eclampsia: Los principios básicos para tratar la eclampsia incluyen las siguientes medidas:26
- Conservación de las funciones vitales de la embarazada.
- Control de las convulsiones.
- Corrección de la hipoxemia, la acidemia o ambas.
- Control de la hipertensión intensa.
- Control de la hipertensión intracraneal.
- Comienzo del proceso del parto.
Medidas generales:
- Restricción de la paciente para evitar caídas.
- Depresor de lengua para evitar mordeduras.
- Sonda nasofaríngea para evitar broncoaspiración.
- Sonda vesical para medir diuresis horaria.
- Cateterizar vena para administrar medicamentos.
- Oxigenar mediantes máscaras o catéter nasal.
- Tener preparado material para aspiración, laringoscopia o traqueostomía.
- Hojas de balance hidromineral.
- Suspender vía oral.
- Vigilancia de signos de insuficiencia cardíaca y focos bronconeumónicos.
- Vigilancia de la TA, pulso, frecuencia respiratoria, reflejos y temperatura cada hora.
- Análisis complementarios igual que en preeclampsia grave.
Control de las convulsiones: En los Estados Unidos el fármaco más utilizado para tratar y evitar convulsiones es el sulfato de magnesio por vía parenteral. Una de las ventajas de su utilización es que no causa depresión del sistema central; durante su administración la mujer está consciente y alerta. Las pruebas publicadas en la literatura han indicado que el sulfato de magnesio es el anticonvulsivante ideal en la preeclampsia-eclampsia. Debe ser indicado durante el trabajo de parto de toda gestante con preeclampsia y mantener por lo menos 24 h del puerperio.
Es importante la conservación de la TA dentro de límites seguros (sistólica menor que 160 mmHg o diastólica menor que 110 mmHg), para evitar accidentes cerebrovasculares e insuficiencia cardíaca congestiva por incremento de la poscarga, sin disminuir el riego cerebral ni poner en peligro la corriente útero-placentaria (ver preeclampsia grave).
El comienzo del proceso del parto se considerará una vez que se ha logrado la compensación materna y se aceptará un período de 4 h después de la última convulsión.
El manejo de los líquidos durante el trabajo de parto y el puerperio debe ser muy minucioso; no se deben exceder de 150 mL/h en los casos de grandes pérdidas durante el parto.
Hipertensión arterial crónica: La hipertensión arterial es probablemente el problema de Salud Pública más importante en los países desarrollados. Es una enfermedad frecuente, asintomática, fácil de detectar, casi siempre fácil de tratar y que con frecuencia tiene complicaciones mortales si no se trata.
En el 90 a 95 % de los casos la etiología es desconocida (hipertensión esencial).
Los valores para delimitar entre presión arterial normal y alta se han establecido considerándose para el adulto normal una diastólica inferior a 85 mmHg y entre 85 y 89 se encuentra en el límite alto de la normalidad; entre 90 y 104 es una hipertensión leve; entre 105 y 114 hipertensión moderada; 115 o más es una hipertensión grave. Cuando la presión diastólica es inferior a 90 mmHg, una presión sistólica inferior a 140 mmHg significa una presión arterial normal.
Cuando se sospecha una hipertensión debe medirse la presión arterial como mínimo 2 veces durante 2 exámenes separados después de la detección inicial.
Prevalencia de las distintas formas de hipertensión en la población general50
Diagnóstico
Población general %
Hipertensión esencial
92-94
Hipertensión renal:
Parenquimatosa
Vascular
2-3
1-2
Hipertensión endocrina:
Hiperaldosteronismo primario
Síndrome de Cushing
Feocromocitoma
Inducida por anticonceptivos orales
Otras
0,3
< 0,1
< 0,1
2 - 4
0,2
Hipertensión crónica durante el embarazo: El diagnóstico suele hacerse con base en el antecedente de hipertensión antes del embarazo o incremento persistente (140/90 en 2 ocasiones o más) antes de la vigésima semana.
En ocasiones el diagnóstico de hipertensión crónica durante el embarazo se hace difícil y en este caso es preferible clasificarla como dependiente del embarazo. Pueden ser de utilidad para el diagnóstico algunas características clínicas y de laboratorio. Las pacientes con hipertensión crónica suelen ser mayores de 30 años, obesas, multíparas, con alguna enfermedad asociada, como diabetes o enfermedad renal. Cuando la hipertensión lleva varios años de instaurada pueden observarse en el fondo de ojo cambios en las arteriolas, que les dan aspecto de hilos de plata con reducción de su calibre. Las venas se ensanchan y al ser cruzadas por las arterias dan la apariencia de que interrumpieran su continuidad. Es el llamado signo de Gunn.
Tratamiento: Valoración en la primera consulta para identificar la causa y gravedad de la hipertensión.
Se clasificará el trastorno de la paciente como hipertensión de bajo o alto riesgo.51
Se considerará de alto riesgo a las hipertensiones secundarias y las esenciales en gestantes de 40 años o más o con enfermedad de una duración mayor que 15 años, a las pacientes con presión arterial que exceda de 160/110 mmHg en los inicios del embarazo y la magnitud de afectación cardiovascular y renal en el inicio de la gestación.
En las pacientes clasificadas con hipertensión de alto riesgo se valorará la interrupción de la gestación o vigilancia materna- fetal intensiva durante toda la gestación.
Uso de antihipertensores: Suele aceptarse que la administración de anti-hipertensores disminuirá la incidencia de complicaciones cardiovasculares y accidentes cerebrovasculares en personas con presión diastólica que exceda de 110 mmHg. Sin embargo, no hay consenso respecto a la utilidad de los antihipertensores en embarazos con hipertensión leve no complicada (95 % de todas las gestantes con hipertensión crónica).15,52,53
Las pacientes clasificadas de alto riesgo requerirán antihipertensores incluso con grados bajos de alza tensional. Las pacientes de bajo riesgo (hipertensión crónica esenciales leves o moderadas) debe, revalorarse la necesidad de antihipertensores, pues su presión puede disminuir en el primero y segundo trimestres.
Cuando la presión ha disminuido a cifras menores de 140/90 mm Hg se interrumpirá el tratamiento y se inicia de nuevo solamente si la presión aumenta otra vez más de 150/100 mmHg.51,52
Antihipertensores más utilizados: La metildopa es el fármaco más utilizado. Una dosis de 250 a 1 000 mg aminorará la presión arterial en un término de 2-4 h, con un efecto máximo entre 4 y 8 h que persiste de 10 a 12 h.
Hidralazina: Es el más antiguo antihipertensor usado en la práctica clínica corriente. Actúa en forma directa en la pared del vaso y para producir su efecto necesita que el endotelio esté intacto. El decremento de la presión arterial ocasiona vasodilatación. Puede producir taquicardia, hiperemia, congestión nasal, temblores,cefalea, náuseas y vómitos. Su empleo debe limitarse a un solo ciclo o lapsos breves, porque su uso duradero estimula al sistema renina-angiotensina-aldosterona y disminuye la presión de riego en riñones, todo lo cual ocasiona retención de líquidos y disminución del efecto hipotensor del fármaco.
Nifedipina: Actúa inhibiendo la penetración de calcio extracelular a las células, por conductos lentos para tal mineral. Dosis de 10 mg 4 veces al día. No debe administrarse por vía sublingual, porque puede acompañarse de reacciones de hipotensión. Su administración oral es más inocua.
Un problema grave y posible es la interacción entre la nifedipina y el sulfato de magnesio con una disminución excesiva de la presión arterial.
Antihipertensores contraindicados: inhibidores de ECA, diazóxido, guanetidina, reserpina y diuréticos.
Hipertensión inducida por el embarazo o hipertensión gestacional: Se denomina al aumento de presión arterial que se produce durante la gestación (usualmente al final de ésta) en el trabajo de parto o puerperio inmediato, sin ningún otro signo de preeclampsia o hipertensión crónica. No produce morbilidad materna ni fetal.
El diagnóstico se hace una vez que se ha descartado la presencia de proteínas en orina de 24 h; se maneja únicamente con antihipertensores si la cifra alcanzada lo requiere.
REFERENCIAS BIBLIOGRÁFICAS
- WHO Study Group. The hypertensive disorders of pregnancy. Geneva: WHO, 1987: (Technical Report Serie; 758).
- World Health Organization. Internacional Colaborative Study of Hypertensive Disorders of Pregnancy. Am J Obstet Gynecol 1988;158:80-3.
- Programa Nacional. Prevención. Diagnóstico, Evaluación y Control de la Hipertensión Arterial. República de Cuba. Ministerio de Salud Pública, Marzo de 1998.
- Manual de Diagnóstico y Tratamiento en Obstetricia y Perinatología. Colectivo de Autores. De. Ciencias Médicas, 1997.
- Chiara B, et al. Blood pressure patterns in normal pregnancy and in pregnancy induced hyper-tension, preeclampsia and chronic hypertension. Obstet Gynecol 1996;8(4 pte.1).
- Millar C MW, Bishop CN, Raftery EB. Circadian variation of blood presure. Lancet 795-7.1978.
- Moutquin JM et al. A prospective study of blood pressure in pregnancy. Am J Obstet Gynecol 1985; 151:191.
- Sibaibaha MD, et al. Pitfalls in diagnosis and management of preeclampsia. Am J Obstet Gynecol 1988;159:1-5.
- Worley RJ. Fisiopatología de la hipertensión inducida por la gestación. Clin Obstet Ginecol 1984;4.
- National High Blood Pressure Educatión Program. Working Group Report on High Blood. Presure in Pregnancy. Consensus report: high blood pressure in pregnancy. Am J Obstet Gynecol Nov, 1990.
- Zuspan FP. Enfermedades hipertensivas durante la gestación. Clin Perinatol 1991;4:637-42.
- Cunnighan FG, Marshall D, Lindheimer MD. Hypertension in pregnancy. N Engl J Med 1992;326(14):927-32.
- Rojas Ochoa F. Investigación perinatal. La Habana: Editorial Científico-Técnica, 1981.
- Farnot Cardoso V. Foro Internacional sobre Prevención de Mortalidad materna. Ginebra: OMS, 1985.
- Pritchart JA. Trastornos hipertensivos del embarazo. Williams Obstetricia 17th Ed. New York Appleton Century Crofts, 1985.
- Friedman SA. Fisiopatología de la preeclampsia. Clin Perinatol 1991;4.
- Sibai BMD. Hemodinámica de la preeclampsia. Clin Perinatol 1991;4.
- Roberts JM. Preeclampsia, more than pregnancy induced hypertension. Am J Obstet Gynecol 1989;161(1):248-9.
- Roberts JM. The hipertension disorders in pregnancy. N Engl J Med 1997;337(2):10.
- Barton J, et al. Hallazgos ultraestructurales endomiocardicos en la preeclampsia. Am J Obstet Gynecol 1991;165:389-91.
- Gunner et al. Efecto de la preeclampsia en el corazón. Year Boock de Obstetricia y Ginecología 1988:49-51.
- Cifuentes R. Hipertensión arterial y embarazo. Obstetricia de alto riesgo. 4ta. Ed. ASPRO MEDICA 1994.
- Sibaibaha MD. Tratamiento de la preeclampsia. Clin Perinatol 1991;4.
- Murray E, Marc JN et al. Screening for pre-eclampsia in effective care in pregnancy and chilbirth. Oxford Medical Publications 1990.
- Everett FM, James NM. Complicated pospartum preeclampsia-eclampsia. Obstet Gynecol Clin North Am 1995;22(2):
- Barton JR, Baha M. Sibai: alteraciones cerebrales en la eclampsia. Clin Perinatol 1991;4.
- Toms JB, Quillian EJ. Edema cerebral en la hipertensión inducida por la gestación. Am J Obstet Gynecol 1980;137(7):860.
- Jonhny FM, Jr Martin J et al. Post partum eclapmsia. Obstet Gynecol 1990;(3):76.
- Benedetti TJ, Kates R, Williams V. Hemodinamic observations in severe preeclampsia complicated by pulmonary edema. Am J Obstet Gynecol 1985;152;330.
- Chesley LE. Trastornos hipertensivos en el embarazo. En: Hellman LM, Pritchard JA, eds. Williams Obstetrics. Traduc 14ª de. Salvat Edit.
- Gant NF, Chand S, Worley RJ. A clinical test useful for predecting the developmen of acute hypertension in pregnancy. Am J Obstet Gynecol 1974;120:1.
- Easterling TR, Benedetti TJ, et al. Maternal hemiodynamics in normal and preeclamspia pregnancies. A longitudinal study. Obstet Gynecol 1990:76:1061-9.
- Jong CLD, Dekker GA, Sibai BM. Revisión del sistema renina-angiotensiva, aldosterona en la preeclampsia. Clin Perinatol 1991;4.
- Gómez Sosa E, Alcalde MT, Miró Maceo M. El Roll-Over-Test como predictivo en la enfermedad hipertensiva de la gestación. Rev Cubana Med Gen Integr 1994;10(2):115-7.
- Eyal S, Edma P and Col. The use of aspirin to prevent pregnancy induced hypertension and the ratio of thromboxane A2 to prostacyclin in relatively high rish pregnacies. N Engl J Med 1989;321(6):10.
- Ariela benigne, Gina Gregorine et al. Effect of low dose aspirin on fetal and maternal generation of thromboxane by platelets in women at risk for pregnancy-induced hy-pertension. N Engl J Med 1989;321(6):321-57.
- Mc Parland PM, Pearge JM, Chombertain GVP. Doppler ultrasound and aspirin in recognition and prevention of pregnancy induced hypertension. Lancet 1990;335:1152-5.
- Almagro Vázquez D. La hemostasia en las complicaciones obstétricas. La Habana: Editorial Ciencias Médicas, 1997.
- Sibai BM, Caritis SN, Thom E, et al. Prevencion of preeclampsia with low -dose aspirin in healthy nulliparous pregnant women. N Engl J Med 1993;329:1213-8.
- CLAPS Collaborative Group. A randomised trial of low-dose arpirin for the prevention and treatment of preeclampsia among 9364 pregnant women. Lancet 1994;343:619.29.
- Stephen R, Richard D, Michael N, Zuspan F. Calcium levels in normal and hypertensive pregnant patients. Am J Obst Gynecol May 15, 1984.
- Comino R Piñón et al. Influencia del calcio en la presión arterial durante el embarazo Rev Esp Obstet Gynecol 1985;44:441.
- Belizan JM, Villar J. The relationship between calcium intake and edema proteinuria and hypertension-gestosis. An hypotesis Am J Clin Nutr 1980;33:2202.
- Belizan JM, Villar J, et al. Reduction of blood pressure with calcium supplementation in young adults. JAMA 1983;249:1161.
- Levine RJ, Hauth JC et al. Trial of calcium to prevent preeclampsia N Engl J Med 1997;337(2):10.
- Sibai BM et al. Aggressive versus expectant managemen of severe preeclampsia at 28-32 weeks gestation. Am J Obstet Gynecol 1994;170(1 pte 2).
- Lamont RF et al. Use of glucocorticoides in pregnancies complicated by severe hipertension and proteinuria Br J Obstet Gynecol 1983;90:199-203.
- Odendaal HJ, Pattinson RC, Bam R, et al. Aggressive or expectant management for patients with severe preclampsia between 24--34 week´s gestation. A randomized controlled trial. Obstet Gynecol 1990;76:1070-4.
- Pritchard JA. Management of severe preclampsia and eclampsia. Am J Obstet Gynecol 1994;148(7):1984.
- Harrison. Principios de Medicina Interna 13ra Ed. Vol II. 1994.
- Walker JJ et al. Tratamiento con antihipertensores durante el embarazo. Clin Perinatol 1991;4.
- Gómez Sosa E, Miró Maceo M, Alcalde MT. Hipertensión crónica moderada, medicación antihipertensiva y resultados maternos y perinatales. Rev Cubana Med Gen Integr 1994;10(4):340-3.
Recibido: 24 de agosto de 1999. Aprobado: 10 de septiembre de 1999.
Dra. Elba Gómez Sosa. Facultad "Calixto García". Ciudad de La Habana, Cuba.














