Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Obstetricia y Ginecología
versión On-line ISSN 1561-3062
Rev Cubana Obstet Ginecol v.29 n.3 Ciudad de la Habana sep.-dic. 2003
Hospital General Docente "Julio Trigo López"
Tendencias actuales en el tratamiento del embarazo ectópico
Dra. Bárbara Enríquez Domínguez,1 Dr. Leonardo Fuentes González,2 Dra. Nayma Gutiérrez González1 y Dra. Miriam León Barzaga3
Resumen
Se realizó una revisión bibliográfica actualizada acerca de las tendencias actuales en el tratamiento del embarazo ectópico. Se describen los diferentes métodos de tratamientos médicos, quirúrgicos, conservadores y radicales así como el uso de la cirugía laparoscópica.
DeCS: EMBARAZO ECTOPICO/quimioterapia; EMBARAZO ECTOPICO/ cirugía; LEUCOVORINA/ uso terapéutico; LAPARASCOPIA; PROCEDIMIENTOS QUIRURGICOS GINECOLOGICOS.
En el pasado el tratamiento del embarazo ectópico era siempre quirúrgico.Con el advenimiento de nuevas técnicas diagnosticas y de procederes terapéuticos, su conducta ha cambiado mucho y se ha favorecido la conservación de las trompas.
Se pueden considerar 2 grandes grupos: el tratamiento médico y el tratamiento quirúrgico.1
Tratamiento médico
Consiste en la administración de sustancias capaces de causar la muerte del blastocisto o embrión. Existen diferentes criterios de selección de estas pacientes.2
- Estar en presencia de un embarazo ectópico no complicado, hemodinámicamente estable, con función hepática y renal normales.
- Embarazo menor de 6 semanas; saco gestacional sin LC.
- Masa anexial menor de 3, 5 cm de diámetro.
- Dosis bajas de HCG.
Fármacos usados
Metrotexate: Tanaka y otros (1982)3 recomendaron el empleo del metrotexate para el embarazo intersticial y Miyazaki y Ory en 1983 y 1988, respectivamente, comunicaron los primeros estudios clínicos que utilizaron este fármaco como tratamiento para los embarazos ectópicos.4
De estas comunicaciones iniciales se han realizado numerosas publicaciones que describen tratamientos exitosos para el embarazo ectópico, con la utilización de diferentes regímenes de metrotexate tanto con leucovorina (ácido folínico) como sin ella.
El metrotexate es un análogo del ácido fólico que inhibe a la reductasa del dehidrofolato y, por tanto, impide la síntesis del ácido desoxirribonucleico (ADN)
Efectos adversos: se han informado a menudo leucopenia, trombocitopenia, aplasia de la médula ósea, estomatitis ulcerosas, diarreas, enteritis hemorrágicas. Otros efectos también han sido notificados: alopecia, dermatitis, elevación de las enzimas hepáticas y neumonitis5 pero a dosis bajas como se usa en el ectópico no aparecen descritos en la literatura estos efectos. Teran usó el metrotexate en su estudio clínico y obtuvo buenos resultados.6
Con respecto a la función reproductiva, se ha informado que la permeabilidad tubaria es del 71 % después del tratamiento y si se combina con otros fármacos aumenta la efectividad del tratamiento y disminuye la incidencia del trofoblasto persistente.7
Otros fármacos han sido usados en el tratamiento medicamentoso: prostaglandinas, glucosa hiperosmolar; cloruro de potasio, cloruro de sodio; actinomisin-D; ectoposido; mifepristona; trichosantin; danazol y anticuerpos anti-HCG.1
Algunos han tenido más éxitos que otros. Pueden ser usados por la vía parenteral o por la vía local ya sea por inyección laparoscópica directa o por la vía trasvaginal dirigida por ultrasonido o salpinografía retrograda.
La salpingocentesis es una técnica que consiste en inyectar agentes como cloruro de potasio, metrotexate, protagladinas o solución glucosada hiperosmolar en el embarazo ectópico por la vía transvaginal bajo orientación ultrasonográfica mediante canulación tubaria transcervical o por laparoscopía. Estos procederes son menos efectivos en la eliminación del ectópico tubario.1
Cuando se combinan estos medicamentos, elevan su eficacia. El uso del metrotexate sistémico oral contra prostaglandinas y glucosa hiperosmolar bajo guía laparoscópica fue un estudio multicentro que demostró la eficacia de estas combinaciones.8
En el tratamiento del embarazo ectópico el grupo de Fernandez observó que con el uso de metrotexate vs prostaglandinas por la vía transvaginal guiado por ecografía, la permeabilidad tubaria fue menor con el uso del metrotexate y la resolución de las concentraciones de HCG que menor con el uso de prostaglandinas (28 vs 18 días).9
Otros agentes se han informados con menos frecuencia en la literatura, el uso de actinomicin-D10 y los anticuerpos anti- HCG.1 También se ha comunicado el tratamiento exitoso del embarazo con inyecciones tubáricas de glucosa hiperosmolar.2
Después del tratamiento mediante estos fármacos se puede estar en presencia de 3 tipos de embarazo ectópico:
- Resolución espontánea: algunos ectópicos se resuelven por reabsorción o aborto tubario, lo que elimina la necesidad de tratamiento médico o quirúrgico.11 Estos aspectos también aparecen en el "Tratado de Ginecología de Novak. Interaméricana;1998". No se han podido identificar la proporción que se resuelve de manera espontánea ni los motivos. No existen criterios específicos., Stovall y Ling en 1992 4 emitieron estos criterios:
- Niveles de b-HCG seriados que disminuyen progresivamente.
- Sitio ectópico limitado a la trompa de Falopio.
- Ausencia de evidencias de hemorragias intrabdominal o ruptura tubaria en la ecografía transvaginal.
- Diámetro del ectópico no mayor de 3,5 cm.
- Embarazo ectópico persistente: cuando la paciente ha sido sometida a tratamiento conservador (Ej. salpingostomia; comprensión de la fimbria) y persiste el tejido trofoblástico viable. Desde el punto de vista histológico no hay embrión identificable, las vellosidades corionicas residuales suelen estar confinadas a la capa muscular, la implantación del tejido trofoblástico en el peritoneo puede ser la causante de la persistencia. Su incidencia se ha incrementado con la introducción de técnicas que conservan la trompa. Su diagnóstico se realiza cuando las concentraciones de b-HCG alcanzan una meseta después de la cirugía conservadora.
- Embarazo ectópico crónico: es el trastorno en el cual el embarazo no se reabsorbe por completo durante la conducta expectante: Hay persistencia de las vellosidades corionicas con hemorragia hacia la pared tubaria que se distienden con lentitud y se rompen. También puede originarse una hemorragia crónica a partir del extremo fimbriado con taponamiento subsecuente de la misma. Este trastorno se trata por medios quirúrgicos.
Tratamiento quirúrgico
La laparotomía exploradora fue introducida en 1884 por Robert Lawson Taif (Taif RL. 5 cases of extra uterine pregnancy operated upon of the time of rupture. Br Med J).
El tratamiento operatorio es el que con más frecuencia se utiliza en el embarazo ectópico. Shapiro y Adlen describieron el tratamiento del ectópico por laparoscopia.
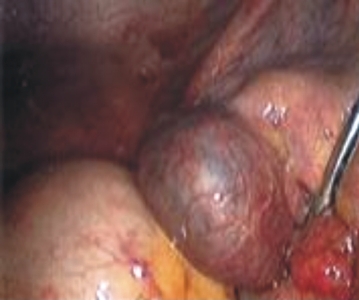
Fig. 1. Laparoscopia diagnóstica.
En el pasado el tratamiento siempre era quirúrgico y destinado a eliminar el anejo y órgano afectado.
Actualmente se puede considerar 2 tendencias: la cirugía por laparoscopia y la cirugía por laparotomía.
Es necesario considerar muchos factores al evaluar el éxito o fracaso de un intento de embarazo posterior al tratamiento de un embarazo ectópico.4 Estos factores incluyen la edad, los partos anteriores, la enfermedad tubaria bilateral y la ruptura previa de la trompa de Falopio.
En Cuba el profesor Nelson Rodríguez12 plantea que en el momento de seleccionar la técnica quirúrgica, laparoscopia o si es necesaria una laparatomía, se debe tener en cuenta el estado de la trompa (rota o no), la localización del embarazo: intersticial, ístmico, ampular; el tamaño del tumor (varía entre 3 y 8 cm); accesibilidad operatoria (presencia y caractéres de las adherencias); las dificultades para lograr la hemostasia y los deseos de mantener la fertilidad por parte de la mujer.
Con el uso de técnicas diagnósticas y procedimientos quirúrgicos novedosos para conservar las trompas dañadas se tiene la esperanza de poder lograr embarazos posteriores.13 En un estudio sobre la relación costo-efectividad de la laparoscopia versus laparatomía para embarazos tubarios, se llegó a la conclusión de que la laparascopia se asocia a resultados similares de la laparatomia, pero con menor costo.1
Técnicas conservadoras. Salpingostomía, también llamada salpingostomía lineal. Se utiliza para eliminar un embarazo pequeño menor de 2 cm de longitud (no complicado) y en el tercio distal de la trompa. Se realiza una incisión lineal en el borde antimesentérico, los sitios de hemorragias son controlados por puntos de aguja electroagulador o láser.
La salpingotomía fue descrita por primera vez por Stromme en 1953. Se realiza incisión longitudinal sobre el borde antisementerico de la trompa de Falopio (figura 2).
Fig.2. Salpingostomía.
El producto es aspirado o eliminado y se irriga la trompa con soluciones para identificar los sitios de hemorragias y poder controlarlos. El cierre es recomendado en un plano (De Cherney y Jones 1985).
La resección segmentaria con anastomosis es recomendable para un embarazo ístmico sin rotura. Una vez expuesto el segmento de la trompa se hace una incisión en el mesosalpinx y se reseca el istmo tubárico que contiene el ectópico. Se sutura el mesosalpinx de manera de reaproximar los muñones tubarios. Los segmentos de la trompa son anastomosados unos al otro en planos a puntos separados. Se utilizan 3 suturas en la muscular y 3 en la serosa. El plano seroso fortalece el primer plano.
Evacuación por las fimbrias: se puede realizar en los éctopicos fímbricos por ordeño o aspiración. Actualmente no es recomendado porque se asocia con una tasa 2 veces mayor de recurrencia de éctopicos y de reexploración quirúrgica por hemorragia recurrente del trofoblasto persistente.14
Técnicas radicales
Salpingectomía: puede también ser practicada por laparoscopia; con éctopicos con rotura y sin rotura.
Cuando se diagnóstica un embarazo cervical hay que pensar en la alta incidencia de hemorragia. Algunos autores15 han empleado con buenos resultados el tratamiento médico conservador con la administración intraamniótica de metrotexate. La tendencia general es la histerectomía; casi siempre el diagnóstico es cuando la paciente se está sometiendo al legrado y sobreviene la hemorragia. Existen diversas técnicas para controlar la hemorragia: el taponamiento, colocación de puntos cervicales laterales, inserción de sonda de Foley intracervical con globo insuflado (30 mL). Puede emplearse embolización angiográfica o ligaduras de las arterias uterinas, hasta ser necesario practicar la histerectomía.
En el caso de un embarazo ovárico: representa del 0,5-1 % de todos los éctopicos. El tratamiento ha cambiado, en el pasado se recomendaba la ooforectomía, en la actualidad se ha preferido la cistectomia ovárica.16 También se han utilizados técnicas laparoscopicas (Belfar H, Heller K. Ovarian pregnancy resulting in a surviving neonate. J ultrasound Med 1991;465), incluso, el uso de metrotexate o prostaglandina intraováricas (Tratado de Ginecología de Novak. Interaméricana; 1998).
En el embarazo abdominal se debe practicar siempre laparatomía, tener disponibilidad de sangre por el alto riesgo de hemorragia, esta suele aparecer por la falta de constricción de los vasos sanguíneos hipertrofiados y abiertos.
La eliminación de la placenta implica riesgo de una hemorragia, los vasos deben ser ligados antes de su extirpación. Si existiera desprendimiento parcial espontáneo hay que localizar el sitio exacto. La placenta debe dejarse in situ y ligar el cordón lo más próximo a ella.17
Los riesgos de dejar la placenta in situ son: infección; abscesos; obstrucción intestinal; dehiscencia de heridas. Otros autores describieron preeclampsia que persistió hasta la remoción de la placenta.
Después de dejar la placenta, hay que seguir su evolución mediante el ultrasonido, dosificación de hormonas placentarias y monitorización de las concentraciones decrecientes de b-HCG. En muchos casos la función placentaria declina rápidamente y la placenta es reabsorbida.18
En el embarazo ectópico complicado hay que tener siempre presente desde los primeros momentos el shock hipovolémico.
Summary
An updated bibliographic review of the current trends in the treatment of ectopic pregnancy was made. The different methods of medical, surgical, conservative and radical treatments, as well as the use of laparoscopic surgery are described.Subject headings: PREGNANCY, ECTOPIC/ drug therapy; PREGNANCY ECTOPIC/ surgery; LEUCOVORIN/ therapeutic use; LAPAROSCOPY; GINECOLOGIC SURGICAL PROCEDURED.
Referencias bibliográficas
- Hajenius PJ, Mol BWJ, Bossujt PMM, Ankum WN, Vander Veen F. Intervenciones para el embarazo ectópico tubarico (Traslated Cochrane Review). En: The Cochrane Library Isue 1; Oxford Update Software.
- Byrjalsen C, Toft B. Medical treatment of ectopic pregnancy. Ann Chir Gynaecol 1991;80:381.
- Tanaka T. Treatment of intersticial ectopic pregnancy with methotexate. Report of a successful case. Fertil Steril 37:85.
- Williams. Éxito y fracaso reproductivo. Embarazo ectópico: Obstetricia, 20 Ed. New York: Appleton Century Crofts; 1998:569-89.
- Preyost R. Metrotexate for treatment of unrupturep ectopic pregnancy. Clin Pharm 1992; 11(6):529-32.
- Teran Davila J. Metrotexate y conducta expectante en el embarazo ectópico no roto. Rev Obst Ginec Venezuela 2002;62 (3):161-74.
- Gazvani MR, Batuar DN. Mifepristone combination with methotexate for the medical management of tubal pregnancy, a randomised controlled trial. Hum Reprod 1998; 10:1987-90.
- Landstrom G. Embarazo ectópico. Local medical treatmet versus oral metrotexate therapy, a multicentric pilar study. Abstracts of the 14 the Annual Meeting of the ESHRE. Galeburg 1998:1-70.
- Fernández H, Batan C. Conservative management of ectopic pregnancy: prospective randomised clinical trial of metrotexate versus prostaglandin sulprastane by combined transvaginal and systemic administration. Fertil Steril 1991:55:746-50.
- Brand E, Gibbs RS, Davidson SA. Advanced cervical pregnancy treated with actinomycin-D. BrJ Obstet Gynaecol 100-491.
- Korhonen J, Stenman U, Ylaslala P. Low dose oral metrotexate, with expectant management of ectopic pregnancy. Obstet Gynaecol 1996;80:775-8.
- Rodríguez HN. Embarazo ectópico. Editorial Rev Cubana Obst Ginec 1995;21(1-2):3-7.
- Chedraui H, Pérez HP. Laparoscopia vs laparotomía en el manejo conservador del embarazo extrauterino no roto. Med Guayaquil 2001;7(4):286-91.
- Bauzo A, Carlos R. Salpingectomía video laparoscópica por embarazo ectópico. Presentación de dos casos y revisión de la literatura. Rev Med Hond 2001; 69(3):107-11.
- Valentin R MC, Pérez MM, Torriente BH. Embarazo ectópico cervical tratado con metrotexate. Reporte de un caso. Rev Cubana Ostet Ginec 2000;26(2):87-90.
- Al-Meshari AA, Chowclhory N, Adelusi B.Ovarian Pregnancy. Int J Gynaec Obstet 1993;41.269.
- Angtuaco TL, Shan HR, Neal MR; Quirk JG. Ultrasound evaluation of abdominal pregnancy (review). Crit Rev Diagn Imag 1994;35:1.
- Belfar HC, Kurtz AB, Wapner RJ. Long-term follow-up after removal of an abdominal pregnancy ultrasound invaluation of the evolution placenta. J Ultrasound Med 1986; 5:521.
Recibido: 27 de octubre de 203. Aprobado: 21 de noviembre de 2003. Dra. Bárbara Enríquez Domínguez. Corcordia No.626 e/ Silvia y Fernando Párraga Arroyo Naranjo La Habana, Cuba.
1Especialista de I Grado en Medicina General Integral. Especialista de I Grado en Ginecología y Obstetricia.
2 Especialista de I Grado en Ginecología y Obstetricia. Profesor Asistente.
3 Especialista de I Grado en Medicina General Integral.