Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Obstetricia y Ginecología
versión impresa ISSN 0138-600X
Rev Cubana Obstet Ginecol vol.38 no.2 Ciudad de la Habana abr.-jun. 2012
OBSTETRICIA
Caracterización de la morbilidad materna severa en una Unidad de Cuidados Intensivos
Characterization of the severe mother morbility in an Intensive Care Unit
MSc. Dr. Omar Acevedo Rodríguez, MSc. Dra. Viviana Sáez Cantero, Dr. C. Albadio Pérez Assef, MSc. Serafín Alcina Pereira
Hospital General Docente "Enrique Cabrera". La Habana, Cuba.
RESUMEN
Introducción: el ingreso en cuidados intensivos, es un marcador de morbilidad materna extremadamente grave e importante instrumento para reducir la morbi-mortalidad en pacientes obstétricas complicadas.
Objetivos: caracterizar la morbilidad materna en cuidados intensivos relacionada con las causas de ingreso.
Métodos: estudio retrospectivo de 212 maternas ingresadas en la Unidad de Cuidados Intensivos (UCI), Hospital "Enrique Cabrera", Habana, 2008-2009. Los datos se obtuvieron de las historias clínicas, el diagnóstico de ingreso se tomó como variable dependiente. Se usaron porcentajes y test de Chi-cuadrado para variables cualitativas y t-test para cuantitativas, utilizando el sistema estadístico SPSS-11.5.
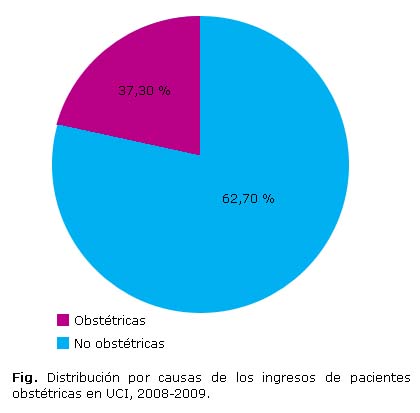
Resultados: ingresaron 133 (62,7 %) pacientes por causas no obstétricas y 79 (36,3 %) por causas obstétricas. Causas obstétricas: trastornos hipertensivos (16,5 %), hemorragia obstétrica (14,2 %) y sepsis (6,1 %). Causas no obstétricas más frecuentes: trastornos respiratorios (19,8 %), posoperatorio complicado, (9 %) y trastornos cardiovasculares (5,7 %). De las pacientes, el 49,6 % tenía 20-24 años. En los ingresos no obstétricos, predominaron las nulíparas 24,5 % (p= 0,001) y las gestantes, 40,6 % vs 21,2 %. En los ingresos obstétricos prevalecieron las puérperas, 33 % vs 1,9 %, (p= 0,000). Enfermedades crónicas, tenían el 37,3 % de los ingresos no obstétricos vs 9,9 %, (p= 0,000). Tuvieron complicaciones 23,1 % de las pacientes, superior en los ingresos no obstétricos, 14,6 % vs 8,5 % (p= 0,000). El índice de ventilación fue 6,1 %. La estadía general fue 4,8 ± 4,4 días.
Conclusiones: predominaron los ingresos por causas no obstétricas y en el posparto. Los ingresos por causas obstétricas tuvieron el mayor número de complicaciones.
Palabras clave: morbilidad materna en UCI, pacientes obstétricas en UCI.
ABSTRACT
Introduction: the admission in the intensive care unit is a marker of extremely severe maternal mortality and an important tool to reduce the morbidity and mortality in obstetric patients with complications.
Objectives: to characterize the maternal morbidity in an intensive care unit related to the admission causes.
Methods: a retrospective study was conducted in 212 mothers admitted in the intensive care unit (icu) of the "enrique cabrera: hospital, habana, 2008-2009. data wer4 collected from medical records, the admission diagnosis was taken as the dependent variable. for qualitative variables authors used percentages and chi2-test and for the quantitative ones the t-test, using the statistic spss-11.5 system.
Results: there were admitted 133 patients (62.7 %) by non-obstetric causes and 79 (36.3 %) by obstetric causes where these last ones included hypertensive disorders (16.5 %), obstetric hemorrhage (14.2 %) and sepsis (6.1 %) and the more frequent non-obstetric ones included respiratory disorders (19.8 %), a complicated postoperative period (9 %) and cardiovascular disorders (5.7 %). From the total of patients, the 49.6 % was 20-24 years old. In the non-obstetric admissions there was predominance of nullipara for a 24.5 % and the pregnants, 40.6 % vs 21 %. but in the obstetric ones prevailed the puerperants ones, 33 % vs 1.9 % (p= 0.000). The 37.3 % of non-obstetric admissions had chronic diseases vs 9.9 % (p= 0.000). The 23.1 % of patients had complications greater in non-obstetric admissions, 14.6 % vs 8.5 % (p= 0.000). Ventilation rate was of 6.1 % and the general stay was of 4.8 ± 4.4 days.
Conclusions: there was predominance of admissions by non-obstetric causes and in the postpartum. Admission by obstetric causes had more complications.
Key words: maternal mortality in intensive care unit (ICU), obstetric patients in ICU.
INTRODUCCIÓN
El ingreso en las unidades de cuidados intensivos (UCI), es considerado un marcador de morbilidad materna extremadamente grave1,2 y constituye un importante instrumento para la reducción de la morbilidad y la mortalidad, en el manejo de las pacientes obstétricas complicadas.3-6 Con plena conciencia de lo anterior, en Cuba se implementaron una serie de acciones para la reducción de la mortalidad materna, a partir de 1959, que incluyó la generalización de las terapias intensivas a todo el país y el reforzamiento humano y material de las mismas.7
Generalmente son pocas las pacientes obstétricas que requieren cuidados intensivos en países desarrollados,8-11 pero en aquellos en vías de desarrollo, los porcentajes varían según el acceso a los servicios médicos y otras características de cada región.5,12,13
Los cambios fisiológicos que ocurren en el organismo materno, la presencia del feto, que implica tratar un binomio, y el desarrollo potencial de entidades específicas del embarazo, hacen de las maternas un grupo de pacientes con características distintivas, constituyendo un reto para los profesionales dedicados a su atención.8,14
Múltiples son las causas que llevan al ingreso de gestantes y puérperas en UCI, las más comunes, entre otras, son los trastornos respiratorios que llevan a la insuficiencia, los trastornos hipertensivos del embarazo, la inestabilidad hemodinámica secundaria a la hemorragia obstétrica mayor, la coagulación intravascular diseminada y la sepsis,2,4-6,9-11,12-16 todas ellas pueden llevar al síndrome de disfunción múltiple de órganos con una elevada mortalidad.
En la literatura internacional, se registran diversos estudios sobre la incidencia, evolución y pronóstico de las afecciones obstétricas en cuidados intensivos, sin embargo, son pocos los estudios nacionales sobre el tema. Díaz Mayo y otros16 analizaron la morbilidad materna en la UCI del hospital "Enrique Cabrera" de 1999-2004, encontraron que los principales diagnósticos de ingreso fueron la atonía uterina, la preeclampsia-eclampsia y la neumonía. Rodríguez Iglesias y otros,17 limitaron su estudio a las adolescentes que ingresaron a la UCI del Instituto Superior de Medicina Militar "Luis Díaz Soto" de 1987-1998, lo cual representó un 23 % de los ingresos obstétricos en UCI y 12,5 x 10 000 del total de nacimientos, encontraron que la sepsis poscesárea y la hemorragia fueron las principales causas de ingreso en este grupo.
Por otra parte, Urbay Ruiz y otros15 en su análisis del comportamiento de la enfermedad obstétrica grave por 9 años, en la UCI del hospital Universitario "Arnaldo Milián " ,Villa Clara, reportaron la preeclampsia y la sepsis puerperal como las causa más frecuentes de ingreso, esta última con el mayor número de fallecidas. Los trabajos de Pérez Assef,3,18 con la aplicación de modelos pronósticos y el estudio de la incidencia del síndrome de disfunción múltiple de órganos, han permitido una mejor identificación de los grupos de riesgo entre las pacientes obstétricas.
Con este trabajo, los autores se proponen caracterizar la morbilidad materna en cuidados intensivos en relación con las causas de ingreso y aportar mayor conocimiento sobre la evolución y pronóstico de este complicado grupo de pacientes.
MÉTODOS
Se realizó un estudio retrospectivo, descriptivo que incluyó el total de pacientes obstétricas, n=212, ingresadas con una estadía mayor de 24 h, en la UCI del Hospital General Docente "Enrique Cabrera" de Ciudad de la Habana, en el periodo comprendido del 1ro. de enero de 2008 al 31 de diciembre de 2009. Las variables estudiadas fueron: la edad materna, municipio de procedencia, paridad, estado obstétrico al ingreso, edad gestacional o días de puerperio (si procedía), diagnóstico de ingreso, complicaciones, requerimiento de ventilación mecánica, estadía en UCI, estado al egreso y causas de muerte. El diagnóstico de ingreso (causa obstétrica y no obstétrica), se consideró una variable dependiente. Los datos se obtuvieron de las historias clínicas de las pacientes y del libro de registro de la sala.
Los datos se vertieron en una base de datos en Excel 2007 y se procesaron utilizando el sistema estadístico para Windows SPSS, versión 11.5. Se usaron porcentajes para la suma de variables cualitativas y el test de Chi-cuadrado para el análisis de variables cualitativas en relación con el diagnóstico de ingreso. El t-test se usó para el análisis de las variables cuantitativas. En cada caso se consideró estadísticamente significativo un valor de p < 0,05.
RESULTADOS
En los dos años de estudio, de las 212 pacientes obstétricas admitidas en la UCI, hubo 5 fallecidas, 2 de ellas clasificadas como muerte materna directa, 1 muerte materna indirecta y 2 no clasificables por causas incidentales o accidentales. Hubo 133 ingresos por causas no obstétricas (62,7 %) y 79 por causas obstétricas (36,3 %) (Fig.).
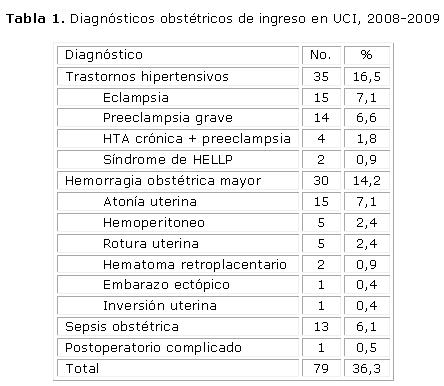
Entre las causas obstétricas, destacan los trastornos hipertensivos con 35 pacientes (16,5 %), liderados por la eclampsia (7,1 %) y la preeclampsia grave (6,6 %) y la hemorragia obstétrica mayor, con 30 pacientes (14,2 %), por atonía uterina en la mitad de los casos (7,1 %). La sepsis obstétrica fue el diagnóstico en el 6,1 % del total de pacientes (tabla 1).
Entre las causas no obstétricas, tabla 2, los trastornos respiratorios, fueron el diagnóstico más frecuente con 42 pacientes (19,8 %) y entre estos la crisis aguda de asma bronquial prolongada (CAABP), complicada o no con infección respiratoria, que representó el 14,1 % del total. Le siguieron, en orden de frecuencia, el posoperatorio complicado, 19 pacientes (9 %) y los trastornos cardiovasculares, 12 pacientes (5,7 %). En menor número se presentaron la enfermedad tromboembólica (5,2 %), la sepsis no obstétrica y la intoxicación medicamentosa (4,2 % cada uno). El 4,2 % de ingresos por intoxicación medicamentosa, está relacionado con la misión del centro para la atención de las pacientes obstétricas de La Habana con trastornos psiquiátricos.
Tabla 2. Diagnósticos no obstétricos de ingreso en UCI, 2008-2009
| Diagnóstico | No. | % |
| Trastornos respiratorios | 42 | 19,8 |
| CAABP | 30 | 14,1 |
| Neumonía/bronconeumonía | 9 | 4,2 |
| Otros | 3 | 1,4 |
| Posoperatorio complicado | 19 | 9 |
| Poscolecistectomía | 6 | 2,8 |
| Posapendicectomía | 5 | 2,4 |
| Otras | 8 | 3,7 |
| Enfermedad cardiovascular | 12 | 5,7 |
| Arritmia cardiaca | 6 | 2,8 |
| Edema pulmonar agudo | 2 | 0,9 |
| Insuficiencia cardiaca | 2 | 0,9 |
| Miocardiopatía periparto | 2 | 0,9 |
| Enfermedad tromboembólica | 11 | 5,2 |
| Sepsis no obstétrica | 9 | 4,2 |
| Intoxicación medicamentosa | 9 | 4,2 |
| Cetoacidosis diabética | 8 | 3,8 |
| Sicklemia complicada | 6 | 2,8 |
| Síndrome torácico agudo | 4 | 1,8 |
| Crisis vaso-oclusiva | 1 | 0,4 |
| Crisis hiperhemolítica | 1 | 0,4 |
| Convulsión epiléptica | 5 | 2,4 |
| Enfermedad cerebrovascular | 4 | 1,8 |
| Politrauma | 2 | 0,9 |
| Hepatopatía | 2 | 0,9 |
| Sangramiento digestivo | 2 | 0,9 |
| Otras | 2 | 0,9 |
| Total | 133 | 62,7 |
Cuando se analizan las características sociodemográficas y obstétricas en relación con el diagnóstico de ingreso (tabla 3), se observó que la edad media fue prácticamente similar en ambos grupos. El mayor número de pacientes se encontraban entre los 20 y 24 años (54/25,5 %), pero no hubo diferencias estadísticamente significativas entre los distintos grupos de edad, al considerar el diagnóstico de ingreso. En cuanto a la apariencia racial, hubo un predominio de las pacientes de apariencia racial blanca que ingresaron por causas no obstétricas, 34,9 % vs 16 %, aunque sin significación estadística. La mayoría de las pacientes eran primíparas (49,1 %), el grupo de las nulíparas fue superior entre las pacientes que ingresaron por causas no obstétricas, 24,5 %, mientras que solamente estuvo representado por el 4,7 % entre las pacientes que ingresaron por causa obstétricas, resultados estadísticamente significativos.
En general predominaron los ingresos en cuidados intensivos en el periodo posparto (54,7 %). Resalta que de los 116 ingresos en el periodo posparto, fueron superiores aquellos con menos de 24 h de puerperio entre los ingresos por causa obstétrica (43,1 % vs 5,2 %), mientras que los ingresos de causa no obstétrica ocurrieron principalmente después de los 7 días (20,7 % vs 3,4 %).
El análisis de los antecedentes patológicos asociados con el diagnóstico de ingreso (tabla 4), revela que el 47,2 % de las pacientes tenían antecedentes de alguna enfermedad crónica y la mayoría de ellas, 37,3 %, se encontraban en el grupo de las pacientes ingresadas por causas no obstétricas. El asma bronquial, fue la entidad más común, presente en 41 (19,3 %) de las pacientes, resultando estadísticamente significativo que de ellas el 18,9 % eran gestantes y solo el 0,5 % puérperas.
Se presentaron complicaciones médicas y/o quirúrgicas en 49 pacientes (23,1 %), con predominio en ellas de las pacientes que ingresaron por causas obstétricas (14,6 % vs 8,5 %), estadísticamente significativo. Varias complicaciones mostraron asociación significativa con la causa de ingreso, con predominio en el grupo de pacientes que ingresaron por causas obstétricas, tal es el caso de los trastornos del equilibrio hidromineral y ácido-básico (9,4 % vs 1,9 %), la politransfusión (7,1 % vs 0), infección respiratoria (3,3 % vs 1,4 %), el síndrome de respuesta inflamatoria sistémica (SRIS) (3,0 % vs 0,9 %), la coagulación intravascular diseminada (CID) (3,3 % vs 0,5 %), el derrame pleural (2,4 % vs 0,5 %) y la reintervención quirúrgica (2,4 % vs 0,5 %). En 13 pacientes (6,1 %) se requirió ventilación mecánica, sin diferencias estadísticas entre los dos grupos. La estadía hospitalaria fue ligeramente superior en el grupo de pacientes con diagnóstico obstétrico (5,1 ± 4,9), que en el grupo con otros diagnósticos (4,6 ± 4,1) (tabla 5).
Tabla 5. Complicaciones, ventilación mecánica, estadía y diagnóstico de ingreso en UCI, 2008-2009
| | Causa no obstétrica | Causa obstétrica | Total | Valor de p | |||
| No. | % | No. | % | No. | % | ||
| Complicaciones | 18 | 8,5 | 31 | 14,6 | 49 | 23,1 | 0,000 |
| Trastorno hidromineral y ácido/básico | 4 | 1,9 | 20 | 9,4 | 24 | 11,3 | 0,000 |
| Politransfusión | 0 | 0 | 15 | 7,1 | 15 | 7,1 | 0,000 |
| Infección respiratoria | 3 | 1,4 | 7 | 3,3 | 10 | 4,7 | 0,03 |
| SRIS | 2 | 0,9 | 7 | 3,3 | 9 | 4,2 | 0,01 |
| CID | 1 | 0,5 | 7 | 3,3 | 8 | 3,8 | NS) |
| Derrame pleural | 1 | 0,5 | 5 | 2,4 | 6 | 2,8 | 0,02 |
| Reintervención | 1 | 0,5 | 5 | 2,4 | 6 | 2,8 | 0,02 |
| SDRA | 2 | 0,9 | 3 | 1,4 | 5 | 2,4 | (NS) |
| SDMO | 1 | 0,5 | 3 | 1,4 | 4 | 1,9 | (NS) |
| Íleo paralítico | 2 | 0,9 | 2 | 0,9 | 4 | 1,9 | (NS) |
| HTA severa | 1 | 0,5 | 2 | 0,9 | 3 | 1,4 | (NS) |
| Derrame pericárdico | 1 | 0,5 | 1 | 0,5 | 2 | 0,9 | (NS) |
| EAP | 0 | 0 | 2 | 0,9 | 2 | 0,9 | (NS) |
| Insuficiencia cardiaca | 0 | 0 | 1 | 0,5 | 1 | 0,5 | (NS) |
| Insuficiencia renal | 0 | 0 | 1 | 0,5 | 1 | 0,5 | (NS) |
| Sangramiento digestivo alto | 0 | 0 | 1 | 0,5 | 1 | 0,5 | (NS) |
| PTT | 0 | 0 | 1 | 0,5 | 1 | 0,5 | (NS) |
| Otras infecciones | 9 | 4,2 | 9 | 4,2 | 18 | 8,4 | (NS) |
| Ventilación mecánica | 6 | 2,8 | 7 | 3,3 | 13 | 6,1 | (NS) |
| Estadía | 4,6 ± 4,1 | 5,1 ± 4,9 | 4,8 ± 4,4 | - | |||
SRIS: Síndrome de respuesta inflamatoria sistémica.
DISCUSIÓN
Varias son las causas que llevan al ingreso de las pacientes obstétricas en una unidad de cuidados intensivos y diversos factores, tales como, el desarrollo socio-económico, accesibilidad a los servicios de salud, calidad de la atención médica, entre otros, influyen en su mayor o menor frecuencia.
En este trabajo encontramos que las causas no obstétricas primaron sobre las obstétricas como motivo de ingreso, coincidente con lo encontrado por Collop y Sahn,19 que reportan el 60 % de los ingresos por fallo respiratorio, pero en otros trabajos priman las causas obstétricas.2,8,9,20-23 La hemorragia obstétrica y la preeclampsia-eclampsia se reconocen como las entidades que más frecuentemente llevan al ingreso de las pacientes obstétricas en la UCI, lo cual coincide con nuestros hallazgos. Al Suleiman y otros9 encontraron que la hemorragia obstétrica (32,8 %) y la hipertensión en el embarazo (17,2 %) fueron, en su serie, las dos principales indicaciones de ingresos de pacientes obstétricas en cuidados intensivos. Osinaike y otros20 reportaron que el 60 % de las traslados a UCI fueron por preeclampsia-eclampsia y sus complicaciones. Para Loverro y otros10 las causas de ingreso no difieren, estando representada la preeclampsia agravada por el 75,6 % de las pacientes y la hemorragia grave por el 14,7 %.
Es de señalar que en este estudio encontramos un ligero predominio de los trastornos hipertensivos sobre la hemorragia, como causas obstétricas de ingreso en terapia intensiva, cuando en trabajo anterior en el propio centro, Pérez Assef y otros6 reportaron una mayor frecuencia de la hemorragia posparto temprana (23,1 %) sobre la preeclampsia-eclampsia (13,5 %). En otros estudios cubanos, Rodríguez Iglesias y otros17 reportaron la sepsis poscesárea y la hemorragia como las dos principales causas de ingreso, presente en el 33 % de las pacientes cada una, la eclampsia convulsiva estuvo presente en el 8,3 % de su serie. En su estudio Urbay Ruiz y otros15 hallaron que el síndrome de preeclampsia-eclampsia (22,9 %) y la sepsis puerperal (22,5 %) motivaron la mayoría de los ingresos. La sepsis fue la tercera causa obstétrica de ingreso en nuestro estudio, aunque distante de las dos primeras.
Las causas no obstétricas de admisión en UCI, reportadas en los diferentes trabajos difieren con el lugar y las características del estudio. Vasquez y otros8 reportaron la sepsis no obstétrica como primera causa, presente en el 15 % de las pacientes, mientras que el fallo respiratorio fue el diagnóstico en el 4 % de la muestra. Para Zwart y otros21 en su estudio que abarcó las 98 maternidades de Holanda, la enfermedad cardiovascular y la sepsis fueron las causas no obstétricas que mayor número de ingreso motivaron (6,6 % cada una), aunque la enfermedad cerebro-vascular (23,6 %) y el tromboembolismo (23,1 %) aportaron la mayor mortalidad.
En un interesante artículo, donde Munnur y otros24 comparan los resultados con las pacientes obstétricas críticas en dos hospitales docentes, uno en la India y otros en Estados Unidos, en el primero, las causas no obstétricas más frecuentes de ingreso fueron la malaria (10 %) y la hepatitis viral (6 %), mientras que en el segundo fueron la infección urinaria (10,3 %) y el abdomen agudo (5,7 %). Al-Suleiman y otros9 con el 18,7 % de las pacientes, al igual que Afessa y otros11 con el 23 %, coinciden con nosotros al reportar la insuficiencia respiratoria como la causa no obstétrica más frecuente de admisión en UCI.
La edad materna ha sido relacionada con el pronóstico. Urbay Ruiz y otros15 encontraron un 11,4 % de mortalidad entre las menores de 20 años. Assef y otros6 también encontraron una mayor mortalidad en las adolescentes (13,5 %), seguida por las mayores de 35 años (11,1 %). En general, se relacionan la adolescencia y las edades mayores de 35 años con mal pronóstico, aunque la atención diferenciada en estos grupos de edades, reduce los resultados maternos desfavorables. Cabezas,25 en su publicación, describe que en las jóvenes de 15 a 19 años la tasa de mortalidad fue inferior a la del resto de las edades durante la década 1990-99, excepto en un año. En nuestro estudio no se encontró asociación entre la edad y la causa de ingreso.
La asociación significativa observada entre la paridad y la causa de ingreso, con un predominio de las pacientes nulíparas entre los ingresos por causas no obstétricas, se atribuyen a que en este grupo los ingresos fueron mayoritariamente de gestantes y a las edades jóvenes de las pacientes.
Pocos autores como Collop y Sahn,19 reportan predominio de ingresos en periodo anteparto (85 %), la mayoría de los ingresos obstétricos en cuidados intensivos, ocurre en el periodo postparto, según se evidencia en los distintos trabajos,2,8,9,14,17,20,26 similares son nuestros resultados, donde se muestra una asociación significativa entre las causas obstétricas y el ingreso de puérperas en las primeras 24 horas.
La presencia de enfermedades crónicas preexistentes ha sido reconocida como un factor que eleva el riesgo de morbilidad severa y por tanto de ingreso en UCI,2,10,27 pues estas no solo pueden complicar el embarazo, sino que este puede influir descompensando la enfermedad de base, de ahí la importancia del seguimiento médico meticuloso y multidisciplinario de las gestantes con padecimientos crónicos. En nuestra serie el 37,3 % de las pacientes tenían una enfermedad crónica, con predominio del asma bronquial, la mayoría de las cuales presentaron descompensación, lo cual se demuestra por el 14,1 % de ingresos con crisis de asma bronquial prolongada.
A pesar de que el antecedente de enfermedades crónicas prevaleció en las pacientes que ingresaron por causas no obstétricas, este grupo tuvo significativamente menos complicaciones, lo cual puede estar relacionado con el control preconcepcional e incluso durante la atención prenatal de sus patologías. Hubo diferencias significativas en el patrón de comportamiento de las complicaciones entre ambos grupos, con mayor frecuencia de los trastornos hidro-electrolíticos, politransfusión, infección respiratoria, SRIS, CID, derrame pleural y reintervención en las pacientes que ingresaron por causas obstétricas. Urbay Ruiz y otros15 clasificaron las complicaciones en sépticas y no sépticas, se encontró una mayor mortalidad en estas últimas, no podemos establecer comparaciones pues se relacionaron las complicaciones con la causa de ingreso y no se encontraron estudios similares.
En general, la frecuencia de complicaciones, así como el índice de ventilación fue inferior a la reportada por la mayoría de los autores,10,11,14,20,21,23,24,26 lo cual puede estar en correlación con el traslado precoz de las pacientes a las salas de terapia intensiva, en lo cual intervienen la pericia del equipo médico multidisciplinario integrado por obstetras, clínicos, anestesiólogos, cirujanos e intensivistas, que se activa al diagnóstico de la complicación.
Se concluye que aunque predominaron las pacientes que ingresaron por causas no-obstétricas, aquellas admitidas en cuidados intensivos por causas obstétricas tuvieron el mayor número de complicaciones, aspecto que nos obliga a elevar nuestros esfuerzos en la identificación precoz de las pacientes con riesgo de resultados desfavorables durante el periodo grávido-puerperal.
REFERENCIAS BIBLIOGRÁFICAS
1. Mantel GD, Buchmann E, Rees H, Pattinson RC. Severe acute maternal morbidity: a pilot study of a definition for near miss. Br J Obstet Gynaecol 1998, 105:985-90.
2. Selo-Ojeme DO, Omosaiye M, Battacharjee P, Kadir RA. Risk factors for obstetric admissions to the intensive care unit in a tertiary hospital: a case-control study. Arch Gynecol Obstet. 2005;272:207-10. Disponible en: http://www.ajol.info/index.php/ajrh/article/view/74792/65395
3. Pérez Assef A. Incidencia y pronóstico del Síndrome de Disfunción Multiorgánica en pacientes obstétricas ingresadas en cuidados intensivos. Rev Cub Med Int Emerg. 2004;3(2):5-11.
4. Cheng C, Raman S. Intensive care use by critically ill obstetric patients: a five year review. Int J Obstetric patients: a five year review. Int J Obstet Anesth. 2003;12(2):89-92.
5. Demirkiran O, Dikmen Y, Utka T, Urkmez S. Critically ill obstetric patients in the intensive care unit. Int J Obstet Anesth. 2003;12(4):266-70.
6. Pérez Assef, Bacallao Gallestey J, Alcina Pereira S, Gómez Vazco Y. Severe Maternal Morbidity in the Intensive Care Unit of Havana Teaching Hospital, 1998 to 2004. MEDICC review. Summer. 2008;10(3):17-23.
7. Cabezas Cruz E. Evolución de la mortalidad materna en Cuba. Rev Cubana Salud Pública. 2006;32(1). Disponible en: http://scielo.sld.cu/pdf/rcsp/v32n1/spu05106.pdf
8. Vasquez D, Estenssoro E, Canales HS, Reina R, Sáenz MG, Das Neves AV, et al. Clinical Characteristic and outcomes of obstetric patients requiring ICU admission. Chest. 2007;131:718-24.
9. Al-Suleiman SA, Qutub HO, Rahman J, Rahman MS. Obstetric admissions to the intensive care unit: a 12-year review. Arch Gynecol Obstet. 2006;274:4-8. Disponible en: http://www.portalesmedicos.com/publicaciones/search
10. Loverro G, Pansini V, Greco P, Vimercati A, Parisi AM, Selvaggi L. Indications and outcome for intensive care unit admission during puerperium. Arch Gynecol Obstet. 2001;265:195-8. Disponible en: http://www.springerlink.com/content/qcvn918uyjfer0ec/
11. Afessa B, Green B, Delke I, Koch K. Systemic Inflammatory response syndrome, organ failure and outcome in critically ill obstetric patients treated in an ICU. Chest. 2001;120(40):1271-7.
12. Okafor UV, Aniebue U. Admission pattern and outcome in critical care obstetric patients. Int J Obstet Anesth. 2004;13(3):164-6.
13. Kamad DR, Lapsiam V, Krishnan A, Salvi VS. Prognostic factors in obstetric patients admitted to an Indian intensive care unit. Crit Care Med. 2004;32:1418-9.
14. Ramos de Amorim M, Katz L, Brito AM, Ericson AD, Valença M, Da Mata AC, et al. Perfil das Admissões em uma unidade de terapia intensiva obstétrica de uma maternidade brasileira. Rev. Bras. Saúde Matern. Infant. Recife. 2006;6(1):555-62.
15. Urbay RA, Cruz MH, Fong SJ, Santos PL, Valledor TR, Molerio SL. Comportamiento de la enfermedad obstétrica grave. Nueve años en una unidad de cuidados intensivos. Medicentro. 2002;6(2).
16. Díaz Mayo J, Pérez Assef A, Hernández Berigestain JD, Naranjo IS. Morbimortalidad materna en la unidad de cuidados intensivos del hospital general docente Enrique Cabrera. Disponible en: http://www.sld.cu/galerias/pdf/sitios/urgencia/117_-_morbimortalidad_materna_en_la_unidad_de_cuidados_intensivos_del_hospital_general_docente_enrique_cabrera.pdf
17. Rodríguez IG, Delgado CJ, Pérez RL. Experiencia de 12 años de trabajo en la atención de adolescentes obstétricas críticamente enfermas en la unidad de cuidados intensivos. Rev Cubana Obstet Ginecol. 1999;25(3):141-5.
18. Pérez Assef A, Calixto AD, Tamayo GF, Hernández BJ. Evaluación de la mortalidad materna en cuidados intensivos con una escala pronóstica. Disponible en: http://www.sld.cu/galerias/pdf/sitios/urgencia/041_-_evaluacion_de_la_mortalidad_materna_en_cuidados_intensivos_con_una_escala_pronostica.pdf
19. Collop NA, Sahn SA. Critical Illness in pregnancy: An analysis of 20 patients admitted to a medical Intensive care unit. Chest. 1993;103;1548-52.
20. Osinaike BB, Amanor-Boadu SD, Sanusi AA. Obstetric Intensive Care: A Developing Country Experience, Internet Journal of Anesthesiology. 2006; 10(2). Disponible en: http://web.ebscohost.com/ehost/detail?vid=5&hid=9&sid=cfacceec-a501-4909-874f -8a93132dccd8%40sessionmgr4&bdata=JmxvZ2lucGFnZT1Mb2dpbi5hc3AmYW1wO2xhbmc9ZXMmc2l0ZT1laG9zdC1saXZl# db=aph&AN=24182639
21. Zwart JJ, Dupuis JRO, Richters A, Ory F, Van Roosmalen J. Obstetric intensive care unit admission: a 2-year nationwide population-based cohort study. Intensive Care Med. 2010;36:256-63. Disponible en: http://www.ncbi.nlm.nih.gov/pmc/articles/PMC2809313/pdf/134_2009_Article_1707.pdf?tool=pmcentrez
22. Braga Viggiano M, Campos Viggiano MG, De Souza E, Camano L. Necessidade de Cuidados Intensivos em Maternidade Pública Terciária. RGBO. 2004;26(4):317-23.
23. Olarra J, Longarela AM, Suárez L, Palacio FJ. Critical ill obstetric patients treated in an ICU. Chest. 2002;121:2077. Disponible en: http://bvs.sld.cu/revistas/gin/vol35_4_09/gin03409.htm
24. Munnur U, Karnad DR, Bandi VD, Lapsia V, Zurres MS, Ramshesh P, et al. Critically ill obstetric patients in an American and an Indian public hospital: comparison of case-mix, organ dysfunction, intensive care requirements, and outcomes. Intensive Care Med. 2005;31:1087-94. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/16012807
25. Cabezas Cruz E. Mortalidad materna y perinatal en adolescentes. Rev Cubana Obstet Ginecol. 2002;28(1):5-10. Disponible en: http://scielo.sld.cu/pdf/gin/v28n1/gin01102.pdf
26. Kilpatrick SJ, Matthay MA. Obstetric patients requiring critical care. A five-years review. Chest. 1992;101;1407-12.
27. Baskett TF, O'Connell CM. Severe obstetric maternal morbidity: a 15-year population-based study. Journal of Obstetrics and Gynaecology. January 2005; 25(1):7-9. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/16147683
Recibido: 5 de enero de 2012.
Aprobado: 20 de enero de 2012.
Omar Acevedo Rodríguez. Hospital General Docente "Enrique Cabrera" Calzada de Aldabó # 11117. Altahabana, Boyeros. La Habana, Cuba. Correo electrónico: vamaya@infomed.sld.cu