Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Hematología, Inmunología y Hemoterapia
versión On-line ISSN 1561-2996
Rev Cubana Hematol Inmunol Hemoter v.19 n.2-3 Ciudad de la Habana Mayo-dic. 2003
Terapia transfusional en pacientes pediátricos con drepanocitosis
Dr. Lázaro Cortina Rosales,1 Dra. Tania García Peralta,1 Lic. Antonio Bencomo Hernández,1 Dra. María del Rosario López de Roux,1 Lic. Olga Lidia Vilarrubia Montes de Oca2 y Dra. Eva Svarch1
Resumen
Se estudiaron 158 niños con drepanocitosis, 114 con anemia drepanocítica (AD), 30 con hemoglobinopatía SC (HSC) y 14 con Sb talasemia (Sb Tal). Del total, 134 fueron transfundidos, de estos 108 (94,7 %) con AD, 14 con HSC (46,6 %) y 12 con Sb Tal (85,6 %). Se agruparon por edades en: menores de 6 años, entre 6 y 12 años y de 13 a 18 años. La transfusión se empleó con mayor frecuencia en los menores de 6 años y sus causas fundamentales fueron: la crisis de secuestro esplénico (CSE), el síndrome torácico agudo (STA) y las infecciones; estas causas variaron con la edad. Se realizó exanguinotransfusión en la crisis hepática, en la crisis vaso-oclusiva del sistema nervioso central (CVO del SNC) y en el STA. El régimen de hipertransfusión se reservó para las CVO del SNC y las CSE. Las complicaciones detectadas fueron: la reacción febril no hemolítica, la aloinmunización eritrocitaria, la reacción hemolítica y las hepatitis B y C.
DeCS: TRANSFUSION SANGUINEA/ efectos adversos; ANEMIA DE CELULAS FALCIFORMES/ terapia; ENFERMEDAD DE LA HEMOGLOBINA SC/ terapia; INMUNIZACION; NIÑO; ADOLESCENTE
La transfusión forma parte integral del tratamiento de la drepanocitosis desde 1930.1 Inicialmente se empleó para corregir la anemia severa, y no fue hasta la década de los 50 que se comenzó a utilizar en el tratamiento y prevención de sus complicaciones.2 Actualmente la terapia transfusional en esta enfermedad tiene indicaciones precisas, y se utiliza en forma de 3 modalidades terapéuticas: transfusión simple, exanguinotransfusión y régimen de hipertransfusión.3 Sus efectos beneficiosos se deben a: el aumento del hematócrito (Hto), la dilución y remoción de las células con hemoglobina S (HbS), la disminución de la viscosidad sanguínea y mejoría del flujo, el aumento de la capacidad de transporte de oxígeno a los tejidos y la reducción de la eritropoyesis.1, 4
Las transfusiones repetidas inevitablemente incrementan los riesgos de efectos adversos: reacciones febriles no hemolíticas (RFNH), urticaria, aloinmunización eritrocitaria (AE), reacciones hemolíticas, transmisión de infecciones (hepatitis B, hepatitis C), sobrecarga de hierro e hiperviscosidad 1, 4
Hoy nuevas modalidades terapéuticas como el trasplante de progenitores hematopoyéticos y la hidroxiurea, se exploran con resultados promisorios.4,5 En este trabajo describimos las principales indicaciones de las diferentes modalidades de terapia transfusional en niños por grupos de edades y tipos de drepanocitosis, así como los efectos adversos que padecen como consecuencia de este tratamiento.
Métodos
En el período comprendido entre febrero de 1999 y abril del 2002, se realizó un estudio retrospectivo-prospectivo en 158 pacientes menores de 18 años con drepanocitosis, atendidos en el Instituto de Hematología e Inmunología (IHI); de estos, 114 con anemia drepanocítica (AD), 30 con hemoglobinopatía SC (HSC) y 14 con Sb talasemia (Sb Tal); agrupados en menores de 6 años, de 6 a 12 años y de 13 a 18 años. Por el análisis de las historias clínicas se obtuvieron los datos siguientes: pacientes transfundidos, edad de la primera transfusión, eventos transfusionales por paciente y causas que motivaron el empleo de la transfusión simple, la exanguinotransfusión y el régimen de hipertransfusión. Los eventos clínicos estudiados fueron: el síndrome torácico agudo (STA), la crisis hepática y la crisis vasooclusiva del SNC (CVO del SNC), entre otras. El STA se definió como la aparición de nuevas lesiones inflamatorias en el Rx de tórax con o sin manifestaciones respiratorias; crisis hepática a la intensificación aguda, severa del íctero con hepatomegalia dolorosa y elevación de las enzimas hepáticas. Se diagnosticó CVO del SNC ante la aparición de lesiones neurológicas sin causa aparente de más de 24 horas de duración; se observó la CSE ante el aumento agudo del tamaño del bazo con caída de las cifras de hemoglobina mayor de 20 g/L.
El número y el tipo de reacciones transfusionales de 102 enfermos se conoció por medio de encuestas a pacientes y familiares.
Para determinar la existencia de aloinmunización eritrocitaria, se realizaron los siguientes exámenes de laboratorio: prueba de antiglobulina indirecta, 6 técnica de polietilenglicol (PEG) antiglobulina 7 y la prueba manual de polibrene. 8 En los pacientes aloinmunizados se efectuó la caracterización de los aloanticuerpos mediante panel de eritrocitos. 6
Para la detección de infecciones trasmitidas por la sangre se realizaron:
- Detección del antígeno de superficie de la hepatitis B (HBsAg), con el sistema comercial inmunoenzimático (SCIE) UMELISA HBsAg y el SCIE UMELISA HbsAg confirmatorio.
- Detección del anticuerpo contra el virus de la hepatitis C (HCV) con SCIE UMELISA.
- Hepatitis C. La confirmación se realizó a través del análisis de las muestras en 3 ocasiones por el mismo método, que debían ser positivas en 2.
- Pesquisaje por el SCIE UMELISA para el virus de inmunodeficiencia humana (VIH) 1+2 para la detección de anticuerpos contra el VIH 1 y 2.
Todos estos métodos se producen en el Centro de Inmunoensayo de La Habana, Cuba.
Para el análisis de las unidades cuantitativas se calculó el promedio.
Para procesar los datos estadísticos se utilizó el programa computarizado Excel.
Resultados
La tabla 1 muestra el universo de pacientes estudiados, el número y el porcentaje de los que han necesitado de la terapia transfusional y la edad promedio de la primera transfusión, todo esto según el tipo de drepanocitosis. Los pacientes con Sß talasemia tienen la edad promedio más baja, sin embargo, su número no es representativo.
Tabla 1. Comportamiento transfusional en la drepanocitosis
|
Tipo de drepanocitosis | Pacientes transfundidos |
Edad promedio de la primera | ||
| No.de casos | No. | % | ||
| Anemia drepanocítica | 114 | 112 | 98,24 | 39 |
| Hemoglobinopatía SC | 30 | 14 | 46,67 | 68 |
| Sß talasemia | 14 | 12 | 85,71 | 30 |
| Total | 158 | 138 | 87,34 | 41 |
En la tabla 2 se aprecia el promedio de transfusiones por paciente según el tipo de drepanocitosis en los 3 grupos de edades: < 6 años, 6-12 años y 13-18 años. Los pacientes con AD tuvieron los requerimientos transfusionales más elevados, mientras que por grupo de edades fueron los menores de 6 años.
Tabla 2. Promedio de eventos transfusionales por grupos de edad y tipo de drepanocitosis
| Tipo de drepanocitosis | Promedio de transfusiones por edad | ||
| n=34 | < 6 años | 6-12 años | 13-18 años |
| Anemia drepanocítica n=25 | 6,2 | 1,46 | 0,45 |
| Hemoglobinopatía SC n=3 | 3 | 0 | 0,16 |
| Sß Talasemia n=6 | 4,6 | 0,5 | 0 |
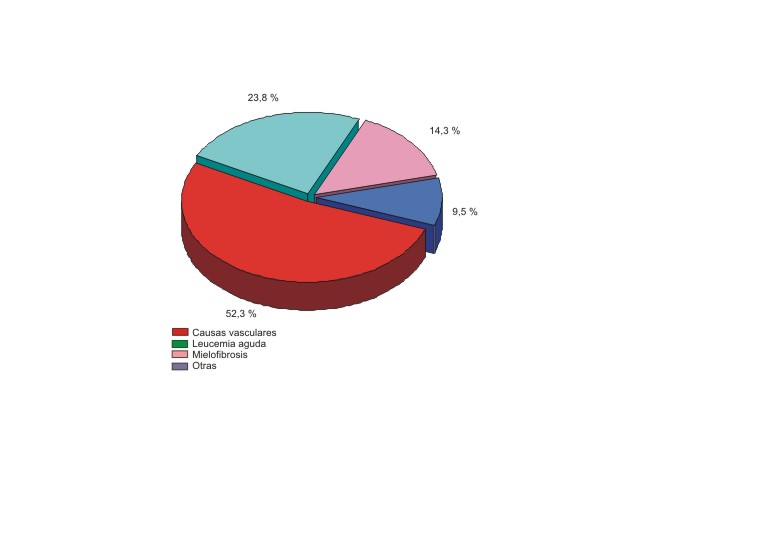
Las causas de transfusión simple variaron con la edad. En los menores de 6 años, las CSE (61 %), las infecciones y el STA (18%), así como la preparación para esplenectomía (8 %), fueron las principales indicaciones; en los pacientes entre 6 y 12 años, el STA (40 %), la crisis aplástica (17,33 %) y las infecciones severas (12 %); mientras que en los mayores de 13 años, las crisis hepáticas (27,7 %), el STA (16,66 %) y la crisis aplástica (16,66 %) (fig. 1).
Fig. 1. Causas de transfusión simple por grupos de edades.
La crisis hepática fue la indicación más frecuente de exanguinotransfusión, seguida de la CVO del SNC y del STA. Los pacientes con edades entre 13 y 18 años necesitaron menos este tratamiento (fig. 2).
Fig. 2. Causas de exanguinotransfusión por grupos de edades.
El régimen de hipertransfusión se mantuvo como una indicación absoluta para la CVO del SNC y solo ocasionalmente se empleó en otros eventos. En menores de 6 años, esta modalidad de terapia transfusional se utilizó en 5 pacientes con CVO del SNC y en 3 con CSE a repetición. En niños de 6 a 12 años, la CVO del SNC, (7 pacientes) y el síndrome nefrótico (1 paciente) fueron las causas de indicación. En el grupo de niños entre 13 a 18 años se utilizó en 2 por CVO del SNC y 1 por priapismo recurrente. De estos 19 enfermos, 18 padecían AD y 1 HSC.
En los 102 niños transfundidos en los que se estudió la ocurrencia de reacciones transfusionales, el 33 % presentó algún efecto adverso. Los más frecuentes fueron la RFNH, la AE y las hepatitis B y C (tabla 3).
Tabla 3. Pacientes afectados por reacciones transfusionales
| Pacientes afectados | ||
| Reacciones transfusionales | No. | % |
| Reacción febril no hemolítica | 11 | 10,78 |
| Aloinmunización eritrocitaria | 11 | 10,78 |
| Urticaria | 2 | 1,96 |
| Reacción hemolítica inmediata | 1 | 0,98 |
| Hepatitis B | 4 | 3,92 |
| Hepatitis C | 4 | 3,92 |
| Lipotimia (por ET) | 1 | 0,98 |
| Total | 34 | 33,33 |
La aloinmunización eritrocitaria se detectó en 11 pacientes; 6 a través de las pruebas de pesquisaje, mientras que 5 desarrollaron reacción hemolítica; 7 pacientes tenían un aloanticuerpo, 3 tenían 2 y 1 presentó 3 aloanticuerpos. Los sistemas antigénicos comprometidos fueron: Rh, Kell , Lewis y Kidd (tabla 4) .
Tabla 4. Frecuencia y especificidad para los antígenos de grupo sanguíneo
| Sistemas de grupos sanguíneos | Especificidad | Frecuencia (%) |
| Rh 66,6 % | anti-E | 20 |
| anti-c | 20 | |
| anti-C | 13,3 | |
| anti-D | 13,3 | |
| Kell | anti-K | 13,3 |
| Kidd | anti-Jkb | 6,6 |
| Lewis | anti-Lea | 13,3 |
Los estudios virológicos se realizaron en 122 pacientes, 102 transfundidos y 20 no transfundidos. De los pacientes transfundidos, 4 fueron positivos para la hepatitis B y otros 4 para la hepatitis C; los estudios para el VIH resultaron negativos. En los pacientes no transfundidos todos los estudios resultaron negativos.
Discusión
La terapia transfusional en la drepanocitosis es imprescindible. Se señala que el 95 % de los pacientes necesitan de este tratamiento en algún momento de su vida. 9, 10 Su mayor o menor utilización está en relación directa con el fenotipo; es más utilizada en: la AD y la Sß0 Tal, lo que coincide con lo encontrado en nuestro trabajo. 9, 10
La terapia transfusional es más empleada en los niños menores de 6 años. 11 En este trabajo se apreció cómo a esta edad, el número de transfusiones por paciente es superior, lo cual es particularmente evidente en la AD. Otro hecho significativo es que el promedio de edad de la primera transfusión se encuentra por debajo de los 6 años en los pacientes con fenotipos más sintomáticos, lo cual aporta evidencia adicional sobre la necesidad de la terapia transfusional a esta edad. La diferencia entre los grupos de edades no solo está determinada por el número de transfusiones, sino también por las causas que ocasionan su empleo, hechos documentados en nuestro trabajo y que obedecen a la historia natural de la enfermedad. 11
Las particularidades en la utilización de las diferentes modalidades de la terapia transfusional están determinadas por la naturaleza de las complicaciones. La transfusión simple está indicada cuando se produce un descenso de la cifra de Hb asociada con compromiso en el transporte de oxígeno a los tejidos. 12,13 La CSE constituyó la causa principal de transfusión simple en menores de 6 años, mientras que en niños mayores esta indicación prácticamente no existe en pacientes con AD y Sß Tal debida a la autoesplenectomía, a diferencia de los pacientes con HSC, Sß+ Tal y a talasemia asociada.1 La CSE tiende a recurrir con peligro para la vida en cada episodio, por lo que se indica la esplenectomía; sin embargo, en lactantes y en niños en quienes existe alguna contraindicación para la cirugía, se emplea el régimen de hipertransfusión como alternativa terapéutica. 12-14
Otras causas de transfusión simple son las crisis aplásticas y las infecciones. Prácticamente en todos los casos de crisis aplástica, es necesaria la transfusión. 14 Las infecciones severas requieren transfusiones por incremento de la hemólisis y porque pueden desencadenar la oclusión vascular en otros órganos, lo cual es particularmente importante en los pacientes menores de 6 años, sobre todo en el STA, en el que se recomiendan cifras de Hb mayores de 70g/L. 13, 14
La exanguinotransfusión es útil en las complicaciones agudas que comprometen la vida, como el STA, la CVO del SNC y el fallo multiorgánico agudo, entre otros. 1,3, 12 El uso de este proceder permite reducir rápidamente los niveles de Hb S y el Hto, lo que disminuye el riesgo asociado con el aumento de la viscosidad y del volumen de sangre, que mejora el estado reológico de la sangre, propicia la liberación de oxígeno a los tejidos y la mejoría de la condición clínica que determinó su empleo, en la mayoría de los casos.15-17
En este trabajo se demostró que el STA es una causa importante para la transfusión simple y exanguinotransfusión en la edad pediátrica, con particular relevancia en los primeros años de la vida. La transfusión simple se indica en pacientes con deterioro clínico y disminución marcada de la cifra de Hb. Los glóbulos transfundidos diluyen las células con Hb S, con los consecuentes cambios fisiológicos ya comentados. Sin embargo, se debe evitar que el nivel del Hto supere el 33 %, lo que provocaría aumento de la viscosidad y exacerbación del STA o aparición de nuevas complicaciones. 18 La exanguinotransfusión se reserva para los casos con deterioro clínico rápido, amplia afectación pulmonar, hipoxemia e hipercapnia severas y asociación con otras complicaciones. Sus ventajas sobre la transfusión simple radican en la mayor reducción de la Hb S sin peligro de hiperviscosidad, sin embargo, significa una exposición mayor a sangre alogénica, lo que aumenta la posibilidad del desarrollo de complicaciones. 12,18,19
Aproximadamente entre el 5 y el 10 % de los niños con drepanocitosis, sufren CVO del SNC durante la primera década de la vida. La causa fisiopatológica suele ser el infarto por oclusión de los grandes vasos. En su tratamiento y prevención desempeñan un papel esencial 2 modalidades de la terapia transfusional: la exanguinotransfusión con recambio del volumen sanguíneo total durante el cuadro agudo, con el objetivo de reducir los niveles de Hb S a menos del 30 %, y el régimen de hipertransfusión, para mantener las cifras antes señaladas y prevenir la recidiva de la crisis. 20-23 En nuestros niños, el empleo de la exanguinotransfusión en la CVO del SNC fue solo precedida por el STA y la crisis hepática en menores de 6 años, y por esta última en los pacientes de 6 a 12 años, mientras que constituyó la causa más importante de régimen de hipertransfusión durante toda la edad pediátrica, lo que señala a la CVO de SNC como el evento que ocasiona mayor exposición a glóbulos rojos alogénicos. Si tenemos en cuenta que la duración de dicho régimen aún constituye una interrogante y su mantenimiento significa mayor posibilidad de complicaciones secundarias a la transfusión y de costos elevados, esto explica la propuesta de protocolos de tratamientos alternativos como la hidroxiurea.22
La causa de mayor aplicación de la exanguinotransfusión fue la crisis hepática, con predominio en los pacientes entre 6 y 12 años. En Cuba, la frecuencia de crisis hepática es alta, mayor que la comunicada en otros países. La causa de esta diferencia no se conoce; la posibilidad de hepatitis se ha descartado. 24 Los desequilibrios hidroelectrolíticos y ácido-básicos, el aumento progresivo de la bilirrubina, los trastornos de la coagulación, las alteraciones de la glicemia, el aumento de la amilasa, son signos de gravedad que recomiendan la exanguinotransfusión con recambio del volumen sanguíneo total.12
Otras indicaciones del régimen de hipertransfusión son: priapismo recurrente, síndrome nefrótico y disfunciones orgánicas. 13, 25
Los niños con drepanocitosis menores de 6 años constituyen la población que necesita con mayor frecuencia de la terapia transfusional y son particularmente susceptibles a los efectos adversos de este tratamiento. 1,3,12,13
La incidencia de reacciones transfusionales es aproximadamente de 1 por cada 200 transfusiones, y se refieren a un amplio espectro de efectos adversos. 26 Un tercio de los pacientes las presentaron en algún momento. La RFNH está descrita como la más frecuente y se señala una incidencia del 0,25-1 %; esta probabilidad aumenta entre el 10 y el 40 % en los pacientes politransfundidos. 1,3,14 En nuestros pacientes se realiza profilaxis de la misma administrando antipiréticos, sin la cual quizás las cifras fueran superiores a las comunicada; sin embargo, hay que destacar que de esta forma, no se elimina la aloinmunización HLA y se mantiene el incremento del riesgo para transfusiones futuras, el que disminuye solo con glóbulos rojos desprovistos de leucocitos.27
Las comunicaciones sobre aloinmunización en pacientes con drepanocitosis describen desde el 8 % en niños hasta el 50 % en adultos. Entre los factores que favorecen su desarrollo se señalan: la edad, la respuesta inmune alterada, la carencia de compatibilidad entre donante - receptor y el número de transfusiones. 3,14, 27- 29 Los sistemas antigénicos frecuentemente involucrados son: Rh, Kell y Kidd, comportamiento que se apreció en nuestros pacientes con algunas particularidades. En el sistema Rh, los antígenos E y C suelen ser los más frecuentes y no fue una excepción en nuestros pacientes; sin embargo, el antígeno c alcanza una elevada incidencia, lo que consideramos esté en relación con la mezcla de razas de nuestra población.
La aloinmunización al antígeno D se presentó en 2 pacientes, uno de los cuales era portador de un D parcial, lo cual explica su aloinmunización al transfundirle glóbulos D+; actualmente este paciente se transfunde con D-; el resto de los antígenos involucrados se corresponden con los informes de la literatura. 28-31 Hay que señalar que en 5 de los pacientes con aloanticuerpos, su expresión se conoció mediante una reacción hemolítica. Se ha planteado que al menos un tercio de los aloanticuerpos no son detectados después de pasado un tiempo y pueden, ante una nueva estimulación, desarrollar una respuesta anamnésica y ocasionar el cuadro de hemólisis.1
La baja prevalencia de reacción urticariana parece obedecer al uso profiláctico de antihistamínicos. Otro efecto negativo asociado con la transfusión, es la sobrecarga de hierro, 13 pero este no fue analizado en nuestro trabajo.
Aunque los bancos de sangre realizan pruebas serológicas para la hepatitis B, hepatitis C y el VIH, la infección a través de la transfusión es un riesgo potencial. 32, 33 En pacientes con drepanocitosis se ha comunicado una prevalencia de hepatitis B y C entre el 15 y 20 % en pacientes nacidos antes de la década de los 90; posteriormente se han desarrollado pruebas serológicas de mayor eficacia que disminuyen el riesgo de trasmisión por transfusión y programas de vacunación contra la hepatitis B. En nuestro país desde 1992 se vacunan todos los niños contra esta enfermedad, pero los pacientes afectados por esta en el estudio, nacieron antes de la fecha señalada. Todos los seropositivos para las hepatitis B y C recibieron transfusiones, aunque no se puede concluir que fueron la fuente de trasmisión, ya que en estos pacientes se practicaron múltiples punturas venosas por diversas causas. Nos proponemos desarrollar un sistema de hemovigilancia que permita en el futuro un mejor seguimiento de los enfermos y donantes.
Todos los estudios serológicos para VIH fueron negativos, lo que se corresponde con la baja prevalencia de esta enfermedad en donantes de sangre en nuestro país. 34
Los efectos adversos de la transfusión son frecuentes en nuestra población pediátrica con drepanocitosis y algunos de ellos pueden ser para toda la vida (aloinmunización eritrocitaria, hepatitis). Contribuiría a prevenir las complicaciones, 12,22,35-38 el empleo de una política transfusional rigurosa basada en indicaciones precisas, la profilaxis de las infecciones (vacunas antineumocóccicas, Antihaemophilus influenzae y la penicilina oral) en los primeros años de la vida; el fenotipaje de los grupos sanguíneos eritrocitarios de los pacientes y de la sangre a transfundir; la utilización de concentrados de glóbulos rojos desprovistos de leucocitos y el empleo de terapias alternativas en los pacientes más sintomáticos (hidroxiurea, trasplante de progenitores hematopoyéticos). Algunas de estas ya son una realidad en el Instituto de Hematología e Inmunología y se aspira a incorporar otras en un futuro.
Agradecimientos
Para la realización de este trabajo hemos contado con el apoyo del Proyecto Programa de Asistencia Médica Preventiva, Terapéutica y de Rehabilitación para pacientes con enfermedades hematológicas: hemofilia y anemia drepanocítica, auspiciado por el Centro de Informazione e Educazione allo Sviluppo (CIES) y el Ministerio de Asuntos Exteriores (MAE) de Roma, Italia.
Summary
158 children with sickle cell disease, 114 with sickle cell anemia (SCA), 30 with SC haemoglobinopathy (SCH) and 14 with Sb thalasemia (Sb Tal.), were estudied. Of the total, 134 were transfused, 108 of them (94.7 %) with SCA, 14 with SC haemoglobinopathy (SCH) (46.6 %) and 14 with Sb thalasemia (Sb Tal) (85.6 %). They were grouped by age as follows: under 6, betweeen 6 and 12 and from 13 to 18. The transfusion was used more frequently among those under 6 and the main causes were splenic sequestration crisis (SSC), acute thoracic syndrome (ATS) and infections. These causes varied according to age. Exanguinotransfusion was performed in the hepatic crisis, in the vasoocclusive crisis of the central nervous system (VOC-CNS) and in the ATS. The regimen of hypertransfusion was reserved for the VOC-CNS and SSC. The complications detected were: nonhaemolytic febrile reaction, erythrocytary alloimmunization, haemolytic reaction and hepatitis B and C.
Subject headings: BLOOD TRANSFUSION/ adverse effects; ANEMIA, SICKLE CELL/ therapy; HEMOGLOBIN SC DISEASE/ therapy; INMUNIZATION; CHILD; ADOLESCENT.
Referencias bibliográficas
- Wayne AS, Kevy SV, Nathan DG. Transfusion management of sickle cell disease. Blood 1993;21:1109-23.
- Nadel JA, Spivack AP. Surgical management of sickle cell anemia: the use of packed red blood cell transfusion. Ann Intern Med 1958; 48:399-406.
- Olantuji PO, Davies SC. Blood transfusion in sickle cell disease. Vox Sanguinis 1995;68:145-51.
- Steinberg MH. Management of sickle cell disease. N Engl J Med 1999; 340:1021-30.
- Rogers GP. Pharmacological therapy. Baillieres Clin Haematol 1998;11:239-55.
- American Association Blood Bank. Asociación Argentina de Hemoterapia e Inmunología. Práctica de la transfusión de sangre. Manual técnico. 12 ed. Buenos Aires: Edigraff SA; 1997. p. 399-430.
- Nance S, Garratty G. Poliethylenglicol: A new potentiator of red blood cell antigen reactions. Am J Clin Path 1987;87:633-5.
- Lalazari P, Jiang AF. The manual polybrene test: A simple and rapid procedure for detection of red cell antibodies. Transfusion 1980;20:206-11.
- Platt OS, Thorington BD, Brambilla DJ, Milner PF, Rosee WF, Vichinsky E, Kinney TR. Pain in sickle cell disease: Rates and risk factors. N Engl J Med 1999;325:11 -5.
- Rose WF, Gallager D, Kinney TR, Castro O, Dosik H, Moohr J, et al. The cooperative study of sickle cell disease: Transfusion and alloinmunization in sickle cell disease. Blood 1990;76:1431-40.
- Embury SH, Hebbel RP, Mohandas N, Steimberg MH. Sickle cell disease: Principles and clinical practice. Powars DR. Natural history of disease: the first two decades. New York: Raven Press, Ltd; 1994. p. 395-409.
- Ballas SK. Sickle cell disease: Clinical management. Baillieres Clin Haematol 1998;11:185-214.
- Serjeant GR. Transfusion. Serjeant GR. Sickle cell disease. 3 ed. Oxford University Press Oxford; 1992.p. 433-9.
- Sharon BI. Transfusion therapy in congenital hemolytic anemia. Hematol Oncol Clin North Am 1994;8:1053-86.
- Schmalzer EA, Lee JO, Brown AK, Usami S, Chiem S. Viscosity of mixture of sickle and normal red cells at varying hematocrit levels: Implications for transfusion. Transfusion 1987;27:228-32.
- Miller DM, Winslow RM, Klein HG, Wilson KL, Brown FL, Syathan NJ. Improved exercise performance after exchange transfusion in subjects with sickle cell anemia. Blood 1980;56:228-34.
- Lawson SE, Oakley S, Smith NA, Bareford D. Red cell exchange in sickle cell disease. Clin Lab Haem 1999;21:99-102.
- Miller ST, Emre U, Gutiérrez M, Steiner P, Rao SP, Rao M. Effect of transfusion in acute chest syndrome of sickle cell disease. J Pediatr 1995;127:901-4.
- Quinn CT, Buchanan GR. The acute chest syndrome od sickle cell disease. J Pediatr 1999;135:416-22.
- Ohene-Frempog K. Stroke in sickle cell disease: Demographic, clinical and therapeutic considerations. Semin Haematol 1991;28:213-9.
- Adams RJ, McKie VC, Hsu L, Files B, Vichinsky E, Pegelow C, et al. Prevention of a first stroke by transfusion in children with sickle cell anemia and a normal results on transcraneal dopplers ultrasonography. N Engl J Med 1998;339:5-11.
- Russell E, Sherri A, Ware RE, Zimmerman SA, Schultz WH. Hydroxiurea as a alternative to blood transfusions for the prevention of recurrent stroke in children with sickle cell disease. Blood 1999;94:3022-6.
- Balkaran B, Char G, Morris JS, Thomas PN, Serjeant BE, Sergeant GR. Stroke in cohort of patients with homozygous sickle cell disease. J Pediatr 1992;120: 360-5.
- Hernández P, Carnot J, Cruz C, Dorticós E, Espinosa E, González A, et al. Circulating inmune complexes in sickle cell hepatic crisis. Acta Haematol 1981; 65:15-20.
- Miller ST, Rao SP, Dunn EK, Glassberg KI. Priapism in children with sickle cell disease. J Urol 1995;154:844-7.
- Indrikous AJ. Transfusión accidental con sangre ABO incompatible: proceso de análisis y causas contribuyentes. Sangre 1997;42:205-13.
- Carreras LA. Capitulo LVI: Reacciones desfavorables de la hematología. Borrasca A. Enciclopedia Iberoamericana de Hematología. Salamanca: Ediciones Universidad de Salamanca; 1992. p. 278-92.
- Ruso-Mancuso, Sciotto A, Munda SE, Romano V, Schiliro G. Alloinmunization and autoimmunity in caucasian patients with sickle cell disease. Intern J Ped Hematol Oncol 1998;5:443-7.
- Rose WF, Gallagher D, Kinney TR. Transfusion and alloimmunization in sickle cell disease. The cooperative study of sickle cell disease. Blood 1990;76:1431-7.
- Orlina AR, Sosler SD, Koshy M. Problems of chronic in sickle cell disease. J Clin Apher 1991;6:234-40.
- Alfonso Y, Rodríguez A, Bencomo A, Alfonso M. Aloinmunización eritrocitaria en pacientes sometidos a plasmaféresis terapéutica y exanguinotransfusión. Rev Arg Transf 1998; 24:113-8.
- American Association Blood Bank. Asociación Argentina de Hemoterapia e Inmunología. Complicaciones infecciosas de la transfusión. Manual técnico. 12 ed. Buenos Aires: Edigraff SA; 1997. p.541- 71.
- Christine AL. Transfusion-transmitted disease. Bailliere´s Clin Haematol 1996;9:369-79.
- Ministerio de Salud Pública. Dirección Nacional de Estadísticas. Anuario Estadístico, 2000. La Habana: MINSAP; 2001.
- Castro O. Management of sickle cell disease: Recent advances and controversies. Br J Haematol. 1999;107:2-11.
- Griffin PR. Pharmacological therapy. Balliere´s Clin Haematol 1998;11:239-55.
- Nietert PJ, Abboud MR, Siverstein MD, Sherron MJ. Bone marrow transplantation versus periodic prophylactic blood transfusion in sickle cell patients at high risk of isquemic stroke: a decision analysis. Blood 2000;95: 3057-64.
- Kalinyak KA, Morris C, Ball WS, Ris MD, Harris R, Rucknagel D. Bone marrow transplantation in a young child with sickle cell anemia. Am J Hematol 1995;48: 256-61.
Recibido: 2 de agosto del 2003. Aprobado: 10 de agosto del 2003.
Dr. Lázaro Cortina Rosales. Instituto de Hematología e Inmunología. Apartado 8070, CP 10800, Ciudad de La Habana, Cuba. Tel (537) 578268, 544214. Fax (537) 442334. e-mail: ihidir@hemato.sld.cu