Introducción
A finales de enero del 2020, la organización Mundial de la Salud (OMS) declaró emergencia internacional por el brote de COVID-19. Alarmantes niveles de propagación y gravedad implicaron el tránsito de epidemia a pandemia en solo semanas. El propio organismo internacional promueve pautas para equilibrar las exigencias de la respuesta directa al coronavirus.1,2
El Ministerio de Salud Pública (MINSAP) de Cuba aplica un plan nacional de enfrentamiento para responder con efectividad a la pandemia. Entre las acciones se prioriza la actividad científica. La red de Infomed facilita el acceso a artículos, protocolos y otros recursos de información, sustentados en la mejor evidencia.3
Hasta este momento, el sistema de salud pública cubano no se había enfrentado a una situación de emergencia sanitaria comparable a la generada por la COVID-19. Dada las circunstancias, el personal de la salud es el segmento de la población más vulnerable por el contacto directo con enfermos y que, igualmente, sufre de reacciones psicológicas, lo que ha incrementado el nivel de responsabilidad y el despliegue individual y colectivo de fortalezas ante la adversidad. Sin embargo, no solo son los más expuestos al contagio, sino los depositarios del dolor y el sufrimiento de los pacientes y por tanto, desde el punto de vista psicológico, son más vulnerables.
En este sentido, Xiang y otros4 realizaron un estudio en un hospital de Beijing, que muestra elevados signos de estrés postraumático en profesionales que trabajaron en entornos de alto riesgo durante el brote del coronavirus. De acuerdo con sus resultados refieren que hasta la fecha, los datos epidemiológicos sobre los problemas de salud mental y la morbilidad psiquiátrica de los sospechosos o diagnosticados y sus profesionales tratantes, no han estado disponibles; por tanto se desconoce cuál es la mejor forma de responder ante los desafíos durante el brote. En relación con esto, otros autores en el ámbito internacional reconocen que la atención a la salud mental en pacientes y profesionales de la salud afectados por la pandemia ha sido subestimada.5,6
Cabe agregar que algunos autores y asociaciones nacionales e internacionales han publicado principios básicos para la intervención en crisis psicológicas de emergencia, que abarcan orientaciones generales basadas en otras situaciones de contingencia.6,7,8) Una revisión sistemática sobre el tema devela el bajo nivel de evidencia científica respecto a las intervenciones para proteger la salud mental de los profesionales sanitarios.9
Cuba, exponente activa de un sistema de salud enfocado a cubrir las necesidades sanitarias de la población, tiene las condiciones para fundamentar la inclusión de acciones para la bioseguridad psicológica del personal de salud, como parte especial de las acciones a desarrollar en las estrategias de intervención en esta pandemia. Se plantea como objetivo del estudio sintetizar acciones para la gestión de la seguridad psicológica del personal sanitario en condiciones de emergencia por pandemia de la COVID-19 en el contexto hospitalario o de aislamiento.
Métodos
Se realizó una revisión bibliográfica sistemática durante marzo-abril del 2020, para desarrollar un análisis crítico reflexivo del contenido de la literatura científica publicada sobre el tema. Se cumplieron los siguientes pasos: identificación de la pregunta guía u orientadora, búsqueda de datos y determinación de criterios de inclusión y exclusión, categorización de los estudios, evaluación crítica de los estudios incluidos, discusión e interpretación de resultados y presentación de la revisión o síntesis del conocimiento.10
La pregunta se elaboró a través del formato CPC (Concepto, Población y Contexto), 10) considerando C (gestión de la seguridad psicológica), P (personal sanitario en condiciones de emergencia por pandemia de COVID-19) y C (contexto hospitalario o de aislamiento). Pregunta guía de investigación: ¿Cuál es el alcance y la naturaleza de la literatura científica existente sobre la gestión de la seguridad psicológica del personal sanitario en condiciones de emergencia por pandemia de COVID-19 en el contexto hospitalario o de aislamiento?
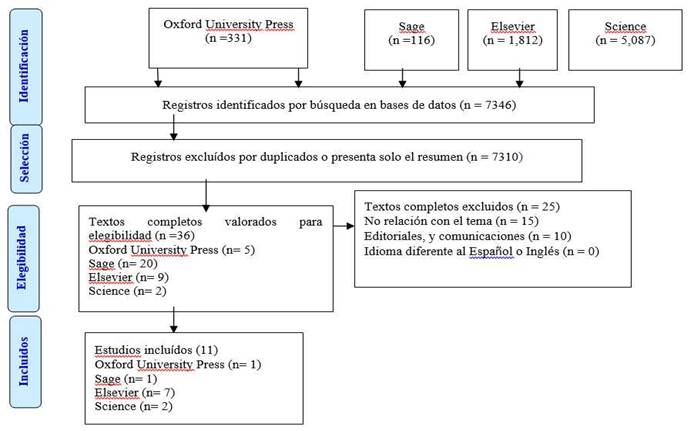
Para delimitar las palabras clave, se utilizó el tesauro de Descriptores en Ciencias de la Salud (DeCS) en español y MeSH (Medical Subject Headings) en inglés. La estrategia de búsqueda utilizada en cada base de datos considerada para fines de investigación, se reunió mediante la aceptación de los descriptores. Dicho esto, se utilizó el diagrama de flujo Preferred Reporting Items for Systematic Review and Meta-Analyses (PRISMA)11 para contribuir a la formulación de la estrategia de búsqueda. Las estrategias de búsqueda de datos se describen en el cuadro 1.
Cuadro 1 Estrategia de búsqueda según base de datos
| Base de datos | Descriptores | Estrategias de búsqueda |
|---|---|---|
| Sage Journal | COVID-19, Salud mental, Adaptación psicológica | (COVID-19) AND (Salud mental OR adaptación psicológica) |
| Oxford University Press (OUP). | COVID-19, Mental health, Medical workers | (COVID-19) AND, (Mental health) AND (Mental health) AND (Medical workers) |
| Elsevier | COVID-19 Atención psicológica, Salud mental, | COVID-19 en Todo el contenido AND salud mental en Titulo /Abs /Palabras clave OR Atención psicológica en Título /Abs /Palabras clave. |
| Science | COVID-19 Mental health, Medical workers | COVID-19 AND Mental health, Type: OA year: 2020 language; (eng or spa) Mental health Access Type: OA year: 2020 language; eng Medical workers Access Type: OA year: 2020 language; (eng or spa) |
Se desarrolló una estrategia de búsqueda con los siguientes criterios de inclusión: artículos científicos, protocolo y documentos técnicos a texto completo en español e inglés, disponibles en las bases de datos declaradas con anterioridad en la estrategia de búsqueda, lo que facilitó el acceso a artículos de investigación COVID-19.
Fecha de publicación desde diciembre de 2019 hasta abril de 2020, que presentaran de manera clara la metodología y el referencial teórico seleccionado.
Los criterios de exclusión fueron las pesquisas que se encontraron duplicadas en las bases de datos y presentaban solo resúmenes, editoriales, cartas al director y textos que no guardaban relación con el tema, literatura gris, idiomas diferentes al español e inglés y con fechas de publicación anteriores a diciembre de 2019.
Para la revisión y selección de los estudios, después de identificar y eliminar los que estaban duplicados se procedió a leer los títulos y resúmenes para comprobar los que tenían pertinencia con el tema abordado, fueron eliminados los que no cumplían con este criterio, de los artículos restantes se realizó una lectura de su contenido completo para realizar la extracción de los datos necesarios para el estudio.
Para el análisis de los resultados se realizó evaluación crítica de los estudios incluidos a través del análisis temático de contenidos, así como la discusión de resultados con las que se hicieron comparaciones, interpretaciones y valoraciones de los autores, para después presentar los resultados de la revisión. En la pesquisa, se encontraron 7 346 artículos y documentos, por consecuencia de cumplimiento de los criterios expuestos con anterioridad, fueron seleccionados 11 documentos. El flujo de la sistematización de búsqueda en las bases de datos se describe en la figura 1.
Desarrollo
La revisión realizada constata que la literatura científica existente sobre la gestión de la seguridad psicológica del personal sanitario, en condiciones de emergencia por pandemia de COVID-19 en el contexto hospitalario o de aislamiento, es escasa. De las diferentes estrategias de búsqueda en las 4 bases de datos consultadas, se obtuvo un total de 7346 entradas para COVID-19 (fig. 1). Sin embargo, entre estas, solo 36 fueron valoradas para elegibilidad y de ellas solo 11 cumplieron los criterios de inclusión.
Para facilitar el análisis de los 11 estudios incluidos en la revisión, se presenta una matriz de discusión de resultados relacionados con los problemas de salud mental y la necesidad de acciones para la seguridad psicológica, reflejada en el Cuadro 2.
Cuadro 2 Matriz de discusión de resultados
| Autor / País | Base de datos | Problemas de salud mental | Acción propuesta o desarrollada |
|---|---|---|---|
| Xiang YT.4) / China | Elsevier | Ansiedad, estrés, miedo, frustración, insomnio. | Se menciona la necesidad de realizar intervenciones. |
| Brooks SK. WR.6) / Reino Unido | Elsevier | Estrés postraumático, depresión, irritabilidad, insomnio, confusión, miedo, frustración. | Reconoce la necesidad de intervención temprana. Recomendaciones generales: línea de asistencia telefónica. |
| Organización Mundial de la Salud8 / Ginebra Suiza | Elsevier | Ansiedad, estrés. | Directrices generales para la población en general y trabajadores sanitarios. |
| Ricci Cabello I.9 / España | Elsevier | Ansiedad, depresión, tensión nerviosa, agitación motora. | Analiza en 5 artículos el impacto de intervenciones educativas en otras emergencias. Los sistemas de salud deberían planificar acciones urgentes para la salud mental. |
| Elsevier clinical skills.12 / - | Elsevier | Ansiedad. | Pautas para el manejo de la ansiedad y lista de chequeo en pacientes. |
| Zhang Jun.13 / China | Oxford | Miedo, depresión, ansiedad. | Desarrollo de un modelo de intervención en crisis psicológica a través de Internet. (Teléfono y APP) para pacientes, familias y personal de salud. |
| Starace F.14/ Italia | Elsevier | No se declara ninguna alteración, se hace referencia a los trabajadores de la salud mental y a pacientes con problemas de salud mental afectados por la COVID-19. | Orienta a los departamentos de salud mental. Directrices para la atención a pacientes con problemas de salud mental. Sugiere la evaluación por teléfono. |
| Huarcaya-Victoria J.15) / Perú | Science | Ansiedad, depresión y estrés. | Mejora del tamizaje de comorbilidades psiquiátricas. Recomienda la intervención psicoterapéutica en línea. (Internet, teléfono). |
| Lozano Vargas A.16 / Perú | Science | Ansiedad, depresión, estrés. | Formación de equipos de salud mental de intervención en crisis, el uso de plataformas digitales, comunicación en línea. Entrevistas por telemedicina y el uso de instrumentos breves de detección de problemas de salud mental. |
| Torales J.17 / Paraguay / Brasil / Italia | Sage | Ansiedad, estrés, depresión, insomnio, negación, ira, miedo. | Deben emplearse medidas de salud global para abordar los factores psicosociales estresantes. |
| Kang Lijun Y.18 / China | Elsevier | Ansiedad, depresión, estrés. | Guías telefónicas para grupos de salud mental. |
En los 11 documentos analizados se revela el impacto de la COVID-19 en la salud mental, seis de estos artículos son revisiones sobre el tema, en las que se evidencia un reconocimiento generalizado de la necesidad de la intervención psicológica.6,8,13,15,16,17
En uno de los documentos técnicos publicados por la OMS se encontraron acciones para la gestión de los problemas de salud mental. En estos no se especifican intervenciones directas para los estados emocionales de los profesionales sanitarios en situaciones de aislamiento y enfermedad.8
Otro de los documentos que se analizó es un Kit de herramientas clínicas de coronavirus, compendio que contiene cuatro documentos que describen acciones para el manejo de la ansiedad en el paciente.12
En el campo de los trabajadores sanitarios, la intervención desplegada tiene un enfoque epidemiológico y clínico bien declarado, las acciones son dirigidas a disminuir los riesgos de contagio, aplicar los mejores tratamientos a los infectados y disminuir el riesgo de muerte, al tiempo que garantizar la seguridad de los encargados de realizar estas acciones.8,12 Sin embargo, los aspectos psicológicos que afectan a este personal son poco tratados.
Las autoras opinan que Parte de la seguridad biológica es la estabilidad psicológica del personal que da el servicio sanitario, base primaria para que todo el procedimiento sea realizado con la calidad que se requiere.
Algunos autores y asociaciones se refieren a la necesidad de desarrollar acciones para mantener la salud mental, divulgada como producto del trabajo de psicólogos, asociaciones internacionales y sociedades de psicología, que han podido identificar este vacío en el despliegue de acciones desarrolladas en los diferentes países.4,6,8
Se comprende la necesidad de no posponer la acción en el campo de la seguridad psicológica, para brindar los cuidados necesarios al personal sanitario.
¿Qué es la seguridad psicológica?
Las autoras entienden que laLa seguridad psicológica es un componente de la bioseguridad que garantiza la integridad, estabilidad y equilibrio psíquico (resilencia) del personal encargado del manejo de pacientes en situaciones de emergencia sanitaria, y constituye la premisa fundamental para el cumplimiento con calidad de las estrategias que se desarrollen en esas circunstancias.
En el personal de salud, por lo general, hay una tendencia a posponer la gestión de sus propias inquietudes, preocupaciones y miedos hasta algún momento propicio o un punto de quiebre. Este es un estado temporal, que indica la ineficiente capacidad del sujeto para gestionar tanto las situaciones estresantes como sus propios estados emocionales.
Por tanto, el estado de expectación, inseguridad o incertidumbre sobre el futuro, el temor de convertirse en agente de contagio o ser contagiado, la ansiedad, el agotamiento físico y emocional, el estrés y otros signos, pueden esperarse en este personal y ello no quiere decir que esté incapacitado para hacer su trabajo con calidad o que sea una persona débil.4,6,17
Señales de alarma
Existen algunos indicadores subjetivos que pueden ser significativos para comprender la necesidad de intervenciones psicológicas básicas en el personal de salud.6,8 Cabe señalar que estas intervenciones pueden realizarse por los supervisores del proceso sanitario u otro miembro del equipo de profesionales.8,14) Estas señales podrían ser:
Comentarios sobre el estado de agotamiento físico.
Actitud reservada para el cumplimiento de algunas acciones que requieren mayor nivel de riesgo.
Necesidad constante de realizar llamadas telefónicas a su familia o amigos.
Búsqueda frecuente de información sobre la enfermedad en diferentes fuentes y cierta credulidad con noticias poco realistas.
Referencia a muchos problemas que ha dejado en su casa o familia.
Cambio en la calidad del rapport que anteriormente lograba establecer con el paciente o en la relación entre los compañeros.
Si bien estos indicadores requieren una intervención psicológica básica, es importante darles seguimiento en tanto pueden ser la antesala de la aparición de otros indicadores que sugieren la necesidad de primeros auxilios psicológicos especializados porque la persona se encuentra en crisis. Por ejemplo: (6,14,15
Expresiones de frustración por la incertidumbre sobre la prolongación de la emergencia.
Manifestaciones de comportamientos adictivos (psicofármacos, cigarrillos, café u otros estimulantes).
Acciones iatrogénicas con los pacientes a su cargo.
Incomodidad por sentirse observado constantemente, en busca de síntomas de la enfermedad.
Pérdida del control emocional.
Estados de irritación por la constante supervisión de la calidad de su trabajo.
Referencias persistente a su miedo a enfermar o morir.
Expresiones de culpa y autorreproche.
Identificación de síntomas físicos inexplicables.
Sentimientos expresados de soledad y aislamiento, a pesar de mantenerse en contacto con los compañeros del equipo de trabajo.
Aparición de síntomas específicos como los depresivos, ansiedad, miedo, temblores, entre otros.
En los estudios revisados se identificaron estados emocionales comunes en el personal sanitario como impacto psicológico de la pandemia. Los más frecuentes fueron la ansiedad, el estrés y el miedo. 13,15,16,17 En este mismo sentido se propone o reconoce la necesidad de realizar acciones para minimizar su efecto.13,14,17 A pesar de esto en ninguno de esos trabajos se encuentran intervenciones específicas para la gestión de estados emocionales del personal sanitario en escenarios laborales de hospitalización o aislamiento, las propuestas se quedan a nivel descriptivo de las pautas a seguir.
La revisión realizada permitió sintetizar acciones específicas para la intervención psicológica de los estados emocionales del personal sanitario, en escenarios laborales de hospitalización o aislamiento, sustentadas en la literatura consultada y en la experiencia de las investigadoras en el campo de la psicología y la enfermería.8,13,14,15,16,17,18
Para su mejor utilidad se presentan los estados emocionales y las posibles acciones a realizar (Cuadro 3).
Cuadro 3 Acciones específicas para la gestión de estados emocionales del personal sanitario en escenarios laborales de hospitalización o aislamiento
| Estado emocional | Acción a desarrollar |
|---|---|
| Falta de concentración de la atención y de memoria que provoca errores de procedimientos. | Propiciar el descanso, puede ser suficiente una hora de sueño, pausas cortas de 5 a 7 minutos o cambiar de tarea. Si se trata de una persona con dificultades para concentrarse habitualmente, establecerle una rutina de actividades en orden creciente de complejidad, para que su ritmo de trabajo haga una curva ascendente. Si estas dificultades pudieran asociarse al uso continuado de las redes sociales, limitarlo. |
| Estados de ansiedad. | Separar del resto del grupo en un lugar tranquilo, escucharlo, propiciar que haga descarga emocional y que acepte sus emociones. Ayudar a identificar las causas del estado y a encontrar sus propios recursos para afrontarlo. Insistir en su capacidad para afrontar la tarea que está realizando. Acompañar hasta que se sienta mejor. Cambiarle de actividad. Poner en contacto con personal especializado en Salud Mental (SM) (Psicólogos y/o Psiquiatras) en el menor tiempo posible. |
| Ataque de pánico (descarga emocional intensa, con necesidad de huir de la situación, o “congelarse” sin poder continuarla. | Mantener aislado, conserva la calma y acompañar manteniéndose en la misma habitación hasta que se sienta mejor. Propiciar un cambio drástico en el tipo de actividad, bajando el nivel de responsabilidad y alejar, siempre que sea posible, de las fuentes de activación del ataque. Poner en contacto con personal especializado en SM en el menor tiempo posible. |
| Llanto descontrolado. | Aislar del grupo. Escuchar respetuosamente sus sentimientos y creencias: facilitar que exprese libremente sus emociones (dejar que llore). Luego, podrá hablar de sus inquietudes. Proporcionar una visión ajustada a la realidad cuando logre identificar el motivo del llanto. |
| Miedo. | Aislar del grupo (el miedo puede ser “contagioso” al resto del equipo). Acompañar al profesional para promover la seguridad y reducir el miedo: facilitar que comparta esas emociones con las personas que le rodean. Transmitir seguridad porque está haciendo lo correcto. Evitar brindarle información innecesaria o regular el acceso a informaciones no oficiales. Evitar que la persona anticipe situaciones que aún no han ocurrido, darle argumentos reales y concretos que demuestren eso. Si el miedo es a estar contagiado o morir, razonar el hecho de que en ese mismo hospital o centro, hay muchos más casos controlados y que no morirán, que los complicados con riesgos para la vida. Dar las cifras oficiales sobre la letalidad en su institución. |
| Reacción ante pérdidas familiares (duelo). | Apartar de su actividad. Acompañar durante las diferentes reacciones inmediatas del proceso de duelo. Colaborar para que se comunique con su familia. Permitir el desahogo o descarga emocional. Mantener escucha activa, evitar frases carentes de significado. Identifica alguna persona significativa que pueda hacer la contención emocional al momento de comunicación de la mala noticia. |
| Irritabilidad. | Ayudar a identificar y aceptar sus emociones negativas, como culpabilidad y resentimientos. Nunca tratar estos temas en presencia de otras personas. De ser posible, dar apoyo emocional para la reconciliación consigo mismo y con los otros, mantener una visión realista, que no dé paso para sostener esos estados emocionales negativos. Establecer la expectativa de que puede controlar su comportamiento. |
| Agitación motora y agresividad manifiesta. | Acercarse discretamente al sujeto y sin tocarlo, sosteniendo la mirada dentro de su campo visual pero sin mirarlo directamente a los ojos, pedir que le acompañe a un lugar más privado. Permanecer en la misma habitación y proporcionar seguridad durante el momento de crisis. Dar tiempo para que intente controlarse, y luego, animarlo a hablar del problema. Poner en contacto con especialista en SM en el menor tiempo posible. |
| Disociación (bloqueos, amnesia, desorientación, desrealización, despersonalización, alteración de la identidad). | Poner en contacto con personal especializado en SM en el menor tiempo posible. |
| Desinterés, desmotivación, apatía, falta de energía. | Escuchar las causas que el sujeto atribuye a su estado y atender con visión realista sus inquietudes. Comprobar que esté aprovechando adecuadamente los momentos de receso y descanso; así como su alimentación. Constatar que no hay signos clínicos que provoquen su estado. Colaborar en la aceptación de su estado de apatía y ayudar en la identificación de recursos disponibles, puntos fuertes o capacidades personales. |
| Expresiones de culpa o autorreproches. | Aislar del grupo, ayudar a ver la situación con realismo: “en esta situación es difícil que una sola persona sea responsable del contagio”. “Si se quedaba en la casa, tampoco lo habría podido evitar”. Ayudar a entender que la culpa es una reacción común al trauma, el duelo, la enfermedad devastadora o los accidentes. Facilitar la discusión del impacto de la situación sobre su desempeño profesional. |
| Inseguridad en su capacidad para hacer frente a su trabajo o a la situación. | Explicar que porque se sienta tenso, estresado o preocupado, no quiere decir que haga mal su trabajo, reconocer su calidad humana y laboral. Facilitar la comunicación. Ayudar a ser optimista respecto al resultado de su trabajo Ayudar en la identificación de valores y capacidades que potencian su desempeño profesional. Desarrollar y mantener sistemas de apoyo (uso de protocolos, planes de cuidados, consulta a otros profesionales). |
| Sentimientos de soledad y desamparo. | Favorecer la expresión de sentimientos de una forma no destructiva, no alimentar su pensamiento catastrófico sobre la realidad. Ayudar a que haga conciencia de sus puntos fuertes, potencial y capacidad personal para hacer frente a la situación. Acudir a su grandeza como ser humano para ayudar a otros, hacerle ver que su seguridad psicológica y biológica es fundamental para el resto del equipo y que no está solo, que todos se tienen mutuamente para apoyarse. |
| Dificultad para relajarse. | Hacer coincidir en sus descansos, con los miembros de mayor resiliencia psicológica, quienes seguramente despliegan otros recursos para relajare, por lo que podrá aprender de ellos nuevas formas de descanso y relajación. Incorporar rutinas rápidas de ejercitación muscular. Enseñar métodos de relajación. Desarrollar conversación de relajación que ayude a centrarse y sentirse cómodo. |
Es preciso que la institución esté preparada para la gestión de la seguridad psicología del personal de salud. Dentro de la estructura organizativa los jefes, supervisores, y observadores, tienen funciones esenciales como los principales gestores de la seguridad psicológica en sus equipos de trabajo, por tanto deben saber que: (8,14
Los estados emocionales como la ansiedad, el miedo, la tristeza, se transmiten de persona a persona en una forma de
, por lo que su propio estado emocional será la primera estrategia para mantener la seguridad psicológica de su equipo de trabajo.“contagio”
La falta de comunicación con el personal o el exceso es un elemento que puede incrementar o disminuir el riesgo psicológico subyacente, por tanto, el superior que no sea capaz de escuchar y atender a su personal, los estará exponiendo a mayores riesgos y con ello incrementará los propios.
La actitud comprensiva y autocontrolada siempre será la primera acción para alcanzar la seguridad psicológica del personal a su cargo.
El riesgo psicológico incrementado aumentará la vulnerabilidad durante el trabajo, pero las peores consecuencias se observarán a largo plazo.
Proteger a todo el personal del estrés crónico y un mal estado de salud mental durante esta respuesta, implica que tendrán una mayor capacidad a la hora de cumplir con sus funciones.
Capacitarse en temas de intervención psicológica en crisis o primeros auxilios psicológicos, debe ser una de sus prioridades en su preparación para enfrentar la pandemia. Tener en cuenta que los mandos intermedios tendrán menos conocimientos sobre estos temas y requieren preparación adicional.
Deben respetar los momentos de descanso de su personal y los propios. Evitar en lo posible, extender la jornada de trabajo.
Conocer a fondo a los miembros de su equipo, le permitirá elevar la calidad de su trabajo.
Los coordinadores y líderes de equipo se enfrentarán a factores de estrés similares a los de su personal y a presión adicional por el nivel de responsabilidad de su función. Es importante que las disposiciones y estrategias anteriores estén disponibles tanto para trabajadores como coordinadores para mitigar el malestar psicológico.
La gestión de la seguridad psicológica del personal de salud debe ser prevista en las diferentes fases del proceso asistencial:
Fase de organización del servicio
Seleccionar el personal atendiendo a los antecedentes de salud mental, esto permitirá ubicar al sujeto en puestos más afines a su perfil psicológico.
Designar un responsable para la observación del cumplimiento de las normas de bioseguridad y seguridad psicológica por los miembros del equipo.
Tener en cuenta que el personal debe rotar entre puestos de trabajo, alternando los diferentes niveles de complejidad.
Propiciar descansos intermedios en la jornada, en un lugar donde se pueda relajar. Evitar en lo posible las jornadas laborales extendidas, dobles turnos, etc.
Crear líneas de comunicación con especialistas de salud mental para el manejo de crisis si se presentan.
Tener en cuenta que una dieta adecuada puede ser crucial para el mantenimiento de la salud mental.
Fase de desarrollo de la jornada laboral
Facilitar condiciones para la comunicación con su familia y amigos más cercanos, durante los recesos y descansos establecidos.
Mantener una sola vez al día la actualización del estado de la enfermedad, asegurarle que le llegará la información que necesite saber.
Explicar que la manera de manejar el estrés de la jornada laboral es la misma que ha desarrollado siempre, lo que ha cambiado es la situación.
En los locales para descanso, facilitar el aprendizaje y práctica de técnicas de relajación y meditación.
Incentivar el funcionamiento del equipo de trabajo como grupo de autoayuda y colaboración.
Los jefes inmediatos deben crear momentos para conversar con su personal, ayudando a que expresen lo que están sintiendo, reconocer sus emociones y aceptarlas.
Los observadores o supervisores harán énfasis en conocer las estrategias individuales del personal para hacer la gestión del estrés y los estados emocionales, las que podrá emplear como recomendación a otras personas dentro de su mismo equipo.
Si se han identificado signos de alarma, facilitar que la persona tome un descanso y hable de lo que está sintiendo.
Mantener el personal motivado, haciendo saber que el trabajo se está haciendo correctamente.
Fase de cierre de la jornada laboral
Hacer balance de lo realizado en el día, sostener conversaciones con cada miembro del equipo, escuchando y tranquilizando de forma realista sobre las preocupaciones que emerjan en ese contacto.
No responsabilizar de manera directa a la persona si alguna acción no fue realizada correctamente, manejar las dificultades sin catalogarlas como estados emocionales (“usted es el culpable”, “usted está estresado, etc.”).
Demostrar preocupación por el estado de sus familias.
Planificar un sistema de reconocimientos individuales y colectivos, de manera que se le de valor a lo realizado por todos los miembros del equipo.
Conclusiones
La realidad de la pandemia por COVID-19 no deja dudas que sus secuelas tendrán un impacto incalculable al interior de la vida en sociedad. Los estragos a nivel psicológico ya son visibles desde las primeras acciones de prevención que imponen el aislamiento y los estados de cuarentena. El personal de salud deviene doblemente vulnerable, sin embargo, su seguridad psicológica, aunque reconocida como indispensable, no ha sido llevada a acciones específicas que respalden su gestión. Contar con un sistema de acciones que permita organizar el trabajo de forma que el profesional de la salud no sea visto solo como tratante de la enfermedad, sino como una persona vulnerable y necesitada de ser objeto de la gestión de su seguridad; es, en esencia, una necesidad del momento actual.