Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Medicina General Integral
versión On-line ISSN 1561-3038
Rev Cubana Med Gen Integr v.18 n.5 Ciudad de La Habana sep.-oct. 2002
Trabajos de Revisión
La atención comunitaria en salud mental
En Cuba se inició un proceso de reestructuración psiquiátrica en el año 1959, al crearse el Sistema Nacional de Salud, con la característica de ser un sistema de atención pública que brinda cobertura asistencial a toda la población y sin distinción alguna de sus habitantes. Es esa época se realizó una profunda reforma del Hospital Psiquiátrico de La Habana, antiguo Hospital de Dementes de Mazorra, en el que se comenzaron a aplicar tratamientos adecuados para los enfermos mentales allí recluidos, y a su vez, se inició un programa de rehabilitación psicosocial para cada uno de ellos intra y extrahospitalariamente. (MINSAP. Enfoques. Para un debate de salud mental. Colaboración italiana en Cuba. Ciudad de La Habana: Serie Conexiones 2001:275-312) (Rodríguez J. El modelo comunitario en la atención psiquiátrica. La experiencia del sistema de salud cubano. Conferencia: Temas de Maestría en Psiquiatría Social. Ciudad de La Habana, 1996.).
Paralelamente se crearon los servicios de psiquiatría en los hospitales generales, así como un sistema de atención ambulatoria vinculado a los policlínicos integrales primero, y posteriormente a los comunitarios. El equipo de salud mental, radicado en el segundo nivel de atención, comenzó a proyectarse a la comunidad brindando este tipo se servicios, pero siempre con un enfoque de atención en modelo biomédico, centrando la asistencia en las personas enfermas que demandan atención espontáneamente, así como en su rehabilitación.
Posteriormente, se inicia un proceso de reorientación de la psiquiatría hacia la Atención Primaria de Salud (APS) en octubre de 1995, dándole un sentido un poco más salubrista a la atención psiquiátrica de la población, que se centró básicamente en la prevención y la promoción de salud, sin dejar de atender el daño y su rehabilitación. Para poder desarrollar el trabajo se hace necesario implantar el Modelo de Atención Comunitaria en Salud Mental.
Existen premisas en el mundo que facilitan la creación de estos modelos de atención comunitaria, tal como la creación de servicios de psiquiatría en los hospitales generales, lo que hace que la atención sea más integral, con un carácter no asilar y un menor tiempo de estadía, igualmente se logra una ubicación más cerca de la comunidad. Así mismo, la creación de un sistema de atención ambulatoria en los hospitales de día y en las unidades de intervención en crisis (UIC), elementos que influyen en la organización de la asistencia psiquiátrica. (Grupo Nacional de Psiquiatría. OPS. Colaboración Italiana. Carta de La Habana. Evento Internacional. Ciudad de La Habana: octubre-1995.).
Por otro lado, se comienzan a utilizar los recursos de la propia comunidad en la solución de los problemas de salud de la población, y en nuestro país la proyección del equipo de salud mental (ESM) en la atención al enfermo psiquiátrico en las diferentes áreas de salud (policlínicos), es también un factor que determina la aparición de este modelo, que entre otras cosas, es capaz de lograr un mayor impacto con un menor costo.
Desarrollo
El modelo comunitario de atención psiquiátrica tiene 3 perfiles básicos: clínico, epidemiológico y social. Clínico porque brinda atención médica con acciones curativas y rehabilitatorias para los sujetos enfermos; epidemiológico porque aplica como estrategia de trabajo ese método para lograr el diagnóstico de salud con el que se detectan grupos de riesgo, evaluando no solo al individuo, sino a grupos poblacionales en cuanto a estado de bienestar, o sea, su salud mental. El perfil social está dado porque considera las necesidades de salud de la población, y porque en la solución de esos problemas, la comunidad participa activamente.1 Entre sus principios básicos se encuentran:
- Atención integral y continuada
Es ser humano debe concebirse como una unidad, que integralmente visto, posee elementos biológicos, psicológicos y sociales. Al evaluarlo hay que tener en cuenta estos 3 aspectos: la presencia de su esencia como ser biológico con estructuras y funciones definidas, las relaciones como ser social inherentes a su condición de convivencia grupal (familia y comunidad), y la resultante de esta interrelación biosocial es la que origina el fenómeno psicológico.
Evaluar al hombre longitudinalmente a lo largo de su vida, teniendo en cuenta su historicidad y futuro es importante. La continuidad de la atención está dada por la existencia de un equipo de APS que garantiza su seguimiento individual y en el contexto donde vive y se desarrolla de forma permanente y sistemática, debiendo existir un dominio absoluto de los factores que influyen individualmente y en la comunidad. Desde el punto de vista especializado, el ESM vinculado al de la APS garantiza esta continuidad, tanto en el primer nivel de atención como en el segundo, asistiendo a todos los episodios presentados y en las diferentes instancias (UIC, Sala de Agudos u Hospital de Día), independientemente de que radique en uno u otro nivel. Esta vinculación es imprescindible para garantizar la continuidad del tratamiento.
- Diagnóstico comunitario y evaluación de las necesidades sociales de la salud mental.
Es la base fundamental en la que se cimienta el modelo. Conocer los principales problemas de salud de la población y sus necesidades es esencial para establecer planes de acción o programas específicos capaces de solucionarlos. El diagnóstico comunitario es un proceder epidemiológico que nos permita conocer el proceso salud-enfermedad en una población dada y en un período determinado, pero que a su vez incluye la evaluación de un conjunto de problemas de la salud mental del hombre concebidos en un sentido más integral y amplio, y que va más allá del proceso morboso en sí. Evaluar cuanticualitativamente las necesidades sociales de la salud es en esencia su objetivo fundamental. Más adelante profundizaremos sobre este aspecto.
- Equipo de Atención Primaria de Salud (Médico y Enfermera de la Familia) y comunidad como ejes fundamentales del modelo.
Como hemos expresado anteriormente, el modelo tiene un carácter no medicalizado, no profesional, por lo que su concepción dista mucho del antiguo modelo biomédico en el que el profesional y técnico de la salud son el centro de la atención y el eje determinante de las acciones que se brindan, donde el individuo y la comunidad permanecen pasivos sin participación alguna en lo referente a su salud. El actual modelo cede el papel rector al equipo de APS y a la comunidad en relación con la salud mental. El Médico y la Enfermera de la Familia dominan los problemas fundamentales de la salud de su comunidad, por lo que el vínculo del ESM con él es fundamental, no solo para lograr el conocimiento necesario, sino para asesorarlo en la solución -conjuntamente con la población- de dichos problemas.
- Descentralización de los recursos materiales y humanos
La descentralización de recursos es fundamental para que un sistema local de salud, tanto el EAPS como el ESM funcionen adecuadamente, distribuyendo funciones y responsabilidades entre la propia comunidad. Descentralizar recursos, competencia y poderes de decisión es esencial para llevar a efecto acciones de promoción, prevención y rehabilitación comunitarias. Lo anterior lleva implícito además que la descentralización implica factores y decisiones políticas y jurídico-administrativas, que sobrepasan el marco de la salud mental y de la salud en general. La planificación normativa y centralizada debe progresivamente convertirse en gran parte local y participativa, ajustándose a las necesidades locales de una comunidad determinada.
En el campo de la salud mental podemos ejemplificar esta descentralización en la transferencia de recursos humanos y materiales del segundo nivel al primero, en delegar tareas y funciones referentes a la salud mental en el EAPS, en la determinación de un plan de acción, una vez realizado el diagnóstico de las necesidades de salud de la población, sin necesidad de esperar burocráticamente decisiones de un nivel administrativo superior.
- La coordinación e integración funcional de los diferentes niveles del sistema de salud.
Independientemente de que el sistema centre su atención en la APS, debe integrase como un todo. En nuestro campo, el vínculo de los diferentes niveles de atención es primordial. Habíamos visto que la continuidad del tratamiento es esencial, pues aumenta el dominio del equipo acerca de los problemas de salud del individuo y fortalece la relación equipo-paciente.
En nuestro país deben buscarse alternativas regionales que fomenten esta vinculación hospital-comunidad. Si el ESM radica en el primer nivel de atención, debe vincularse de alguna manera al segundo y viceversa, de tal forma que aproximadamente el 70 % de las horas laborables estén dedicadas al trabajo comunitario, y el 30 restante dirigido a pacientes hospitalizados.
- Estratificación de acciones.
Con la aplicación del modelo se hace necesario estratificar las acciones por los diferentes niveles del sistema de una forma coherente y armónica, de tal forma que no se repitan acciones, no desempeñar esfuerzos paralelos para lograr un mismo objetivo, así como no dejar por hacer acciones necesarias quedando "espacios no cubiertos".
En este sentido es importante que cada cual debe hacer lo que le corresponda hacer en el momento preciso. El papel fundamental del ESM es apoyar y asegurar al EAPS y la comunidad en su accionar diario.
- La coordinación intersectorial.
En el modelo de atención comunitaria se hace imprescindible la participación de otros sectores de la sociedad en el quehacer amplio y multidimensional de la salud mental. La participación comunitaria en la solución de los problemas relacionados con la salud de sus habitantes requiere que organizaciones de masas, políticas, instituciones gubernamentales o no, centros productivos, etc, se involucren en las acciones requeridas para ello.
En nuestro país el mayor vínculo es a través de los órganos de gobierno locales: consejos populares, con sus delegados de circunscripciones, presidentes y vicepresidentes, así como con otros organismos tales como, MININT, CDR, FMC; las instancias de educación, cultura, deportes y recreación; la Asociación de Combatientes; los organismos de justicia, trabajo y seguridad social; así como también las unidades y empresas económicas del territorio.
La intersectorialidad es válida para el accionar en todos los niveles del Sistema de Salud; por ejemplo, los consejos de salud, la prevención social y los grupos de salud mental a nivel de área, municipal, provincial y nacional.
- Participación social.
Si partimos del hecho de que el modelo es en principio no medicalizado ni profesionalizado, podemos entender que la participación social es vital para el buen desempeño de las acciones que en materia de salud mental se requieren. Pero no es solo en el accionar que se requiere de la participación social, sino también en el diseño y planificación de las tareas, así como en la detección de los problemas que constituyen necesidades sentidas de la población. El ESM debe participar en asambleas populares e interrelacionarse con la comunidad y sus líderes directamente para divulgar aspectos relacionados con la salud mental, conocer sus preocupaciones, y comprometerlos para que participen activamente en la solución de sus propias necesidades de salud con los recursos disponibles para ello.1
En este sentido las acciones pueden ser de 2 tipos. Las llamadas acciones de co-gestión, que son las que se realizan en conjunto con los equipos y servicios de salud y la comunidad; por ejemplo , la prevención del alcoholismo, la rehabilitación psicosocial de deambulantes, etc; y los conocidos como acciones de auto-gestión, que es cuando la propia comunidad realiza acciones de salud sin que sea imprescindible la participación de los servicios del MINSAP; por ejemplo, la limpieza de vertederos, la solución de la iluminación de las calles, el abasto de agua, etc.
- Integración de la prevención y la asistencia con la investigación.
El modelo biomédico centra su atención en las acciones curativas y rehabilitatorias, a diferencia del modelo salubrista que -sin descuidar la curación y rehabilitación del enfermo- dirige su accionar hacia la prevención y promoción de salud.
Para lograr lo anterior se impone profundizar en el conocimiento de los problemas de salud locales a través de la realización de investigaciones cuanti-cualitativas relacionadas con la asistencia, para el buen desempeño de prevenir y promover salud en la población. Tanto el ESM como el de APS deben desarrollar habilidades complementarias desde el punto de vista clínico-epidemiológico para poder lograr esta profundización asistencial.
- Capacitación y transferencia de tecnología.
Transferir tecnología en forma de "cascada" es imprescindible para el buen desempeño del modelo, pues el ESM es de hecho incapaz - por su reducido número de integrantes- de poder abordar todos los problemas de salud mental de la comunidad. Al descentralizar recursos y estratificar acciones con una participación social activa, se hace necesario que se trasmitan herramientas de trabajo, no solo al Médico y Enfermera de la Familia, sino a los líderes comunitarios y a la propia comunidad para que se conviertan en agentes de salud mental comunitaria.
El EAPS debe conocer y manejar elementos de diagnóstico, tratamiento psicofarmacológico, psicoterapéutico individual y familiar, así como dinámicas grupales y técnicas de intervención comunitaria y social, para el buen desempeño de sus funciones como médico general integral. El propio ESM debe capacitarse en técnicas grupales participativas para el desempeño de actividades de promoción, profundizar los conocimientos acerca de las tecnologías investigativas y en todo lo que relacionado con su trabajo diario sea necesario profundizar. Pero más allá, los miembros de la comunidad deben recibir un entrenamiento básico y elemental para desarrollar acciones de co y autogestión relacionadas con la salud mental en las familias, las escuelas, los centros de trabajo, la comunidad donde reside, etc.
Diagnóstico de salud
Como bien hemos señalado anteriormente, el diagnóstico de salud comunitario es la base fundamental en la que se sustenta el modelo de atención comunitario, por lo que resulta imprescindible su manejo adecuado por parte de los miembros del equipo de salud. El proceso de reorientación de la psiquiatría hacia la APS, requiere la creación de centros comunitarios de salud mental (CCSM) a nivel local, para poder asumir la responsabilidad de promover, prevenir, atender y rehabilitar a la población a la que brinde asistencia psiquiátrica.
Cuando un ESM inicie el trabajo en una localidad determinada, debe partir de lo que llamamos examen preliminar de la comunidad. Y, ¿qué es este examen que preliminarmente debe hacerse? Es la primera identificación de las necesidades de salud mental o de salud en general que presenta la comunidad, y los recursos existentes para atenderlas.
El examen preliminar permite determinar aproximadamente cuáles son los problemas prioritarios que merecen ser explorados con mayor detalle (Levav). En nuestro criterio es la primera identificación del estado de salud de la población, sus necesidades sentidas, sus características generales, las condiciones de riesgo y los recursos existentes en ella. Es como una "foto flash" inicial que el ESM realiza a su comunidad, y que constituye la base para iniciar el trabajo, establecer un plan de acción acorde con las necesidades fundamentales de la comunidad, y que servirá de base para profundizar posteriormente y llegar al diagnóstico de salud.
Para su buen desempeño proponemos el siguiente esquema de trabajo que se basa en la revisión crítica de la información ya existente en el área de trabajo, a través de registros administrativos-asistenciales, controles existentes en los policlínicos, consultorios médicos, consejos populares, información recogida a través de informantes claves de la comunidad, participación en asambleas populares, etc.
Esquema general
I. Características de la comunidad
- Ubicación geográfica: Es importante conocer la ubicación geográfica de la comunidad, identificando sus límites, su extensión territorial, así como el número de habitantes y su densidad poblacional (León M, González J. Diagnóstico de salud mental. Conferencias Módulo Comunitario. Maestría en Psiquiatría Social. Ciudad de La Habana, 2001.).
- Redes de comunicación y transporte público: Se debe buscar información acerca de las vías que utiliza la población para comunicarse con otras regiones, e incluso para acceder a los servicios de salud locales; las rutas de ómnibus urbanos o rurales y la frecuencia, lo que influye en la rapidez de acceso o no. Igualmente, es importante conocer otras redes de comunicación a través de trenes, lanchas u otros medios de transportación pública o de comunicación propiamente dicha.
- Datos sociodemográficos: En este sentido es preciso identificar los grupos poblacionales por edades, sexo, etnias, estado civil, ocupación y escolaridad, así como conocer grupos religiosos predominantes (religión católica, cristianismo, yoruba, paleros, espiritismo, etc), y el número y características de los núcleos familiares (familias nucleares, ampliadas o extensas). En aquellas regiones donde sea posible la recogida de la información por grupos de edades con índice de frecuencia uniforme, podrá realizarse la pirámide poblacional, e incluso combinando otras variables, tales como edades y sexo por ejemplo. Esto nos permite tener una imagen gráfica de la información obtenida.
- Características socioculturales: En este aspecto debemos considerar la organización de la comunidad, sus instituciones y sus líderes: Se debe conocer cómo está organizada la comunidad donde vamos a trabajar, cuáles son las instituciones que existen y los líderes. En nuestro país la población está organizada en consejos populares, y cada consejo está constituido por circunscripciones con sus respectivos delegados elegidos por la población.
Debe identificarse el número de circunscripciones de cada consejo, el número de consejos populares a los que pertenece nuestra población y el número de habitantes de cada consejo popular que tenemos que atender. Deben identificarse otras formas organizativas como son las instituciones existentes, los centros y empresas productivas y de servicios, etc., así como también si existen redes sociales de apoyo.
Es importante tener en cuenta también los valores, las creencias, las actitudes y las prácticas: Muchas regiones tienen su idiosincrasia cultural que es insoslayable a la hora de evaluar el fenómeno salud-enfermedad. Los patrones de conducta están muy relacionados con los conocimientos y actitudes de la población. Hay regiones dentro de un mismo país que difieren en relación con ciertos patrones culturales, por lo que es necesario tener en cuenta los valores y definiciones de salud y enfermedad, tanto de los miembros de la comunidad como de sus líderes. Un ejemplo fehaciente lo son los patrones de ingestión de bebidas alcohólicas de una país o región a otra.
II. Información sobre salud y enfermedad
- Mortalidad: Conocer las principales causas de muerte en la comunidad en cuestión y sus tasas es imprescindible para ejercer acciones que ayuden a su disminución. En materia de salud mental los indicadores de mortalidad por suicidio, homicidios y accidentalidad son importantes para contribuir a su prevención. Otras causas como la cirrosis hepática tiene gran relación con la ingestión de bebidas alcohólicas, mientras que el infarto de miocardio, el asma bronquial, etc, están muy relacionados con el estrés y es también esencial conocerlas. Las tasas de mortalidad se expresan generalmente en número de fallecidos por 100 000 hab. y se calculan de la forma siguiente:

- Morbilidad: Se debe investigar acerca de la morbilidad general y la morbilidad psiquiátrica existente en registros previos. A diferencia de las tasas de mortalidad, las de morbilidad se expresan en números de personas afectas por 1000 habitantes. En este sentido la morbilidad general debe desglosarse en enfermedades crónicas no transmisibles, infectocontagiosas y de transmisión sexual. La morbilidad psiquiátrica se puede expresar en grupos diagnósticos, como por ejemplo, los trastornos psicóticos, los neuróticos, los orgánicos, etc, y si se tiene la posibilidad de desglosarla porque existen registros y controles previamente en el lugar, mucho mejor. Ejemplo: esquizofrenia, trastornos afectivos bipolares, enfermedades psicosomáticas. Estas tasas de morbilidad pueden calcularse según la fórmula siguiente:

III. Condiciones de riesgo identificables
En este acápite hay que tener en cuenta 2 conceptos que deben estar claros a la hora de abordarlos, que son el riesgo y la vulnerabilidad. El significado de la palabra riesgo es el peligro o la contingencia de un daño, y la vulnerabilidad se refiere a algo que puede ser herido o atacable.
Desde el punto de vista médico vamos a considerar a un grupo humano como vulnerable cuando por alguna condición natural o biológica (género, edad, raza, etc.) puede ser propenso -más que otros grupos- al ser sometido a otra condición externa (factores del medio físico, químico, biológico, social, etc.), a recibir un daño en su organismo. Por ejemplo, los niños y ancianos son grupos vulnerables para adquirir enfermedades infectocontagiosas por tener un sistema inmunológico más débil que el resto de las personas, o son más vulnerables a los accidentes domésticos, o a sufrir los daños de la violencia familiar, etc.
Ciertos elementos externos, fundamentalmente al actuar sobre determinados grupos humanos, pueden constituir factores de riesgo capaces de provocar un daño o enfermedad. Por ejemplo, el hábito de fumar y el cáncer del pulmón, el consumo de drogas o el alcoholismo con la violencia, el desamparo filial y la depresión con el suicidio, por solo citar algunos ejemplos.
Hay otros elementos que pueden constituir lo que llamamos factores de protección, que al actuar sobre determinados grupos humanos los protegen de algún daño externo. Por ejemplo, el hecho de llevar una dieta balanceada y adecuada es un factor que protege al individuo de presentar una enfermedad nutricional, el haber tenido una buena educación sexual es un factor de protección contra las enfermedades de trasmisión sexual, etc. Del mismo modo, existen factores propios del sujeto que provocan una resistencia a ser dañados cuando son expuestos a algún factor externo, y es lo que llamamos resiliencia. Por ejemplo, una familia funcional, o el hecho de tener adecuadas mecanismos de afrontamiento son factores de resiliencia para presentar trastornos emocionales.
Entre estos 3 elementos existe una relación directa: vulnerabilidad, resiliencia, factores de riesgo y de protección. Un sujeto vulnerable es sometido a un riesgo, y por tanto, estará más propenso a enfermar. Por el contrario, uno sano y no vulnerable es sometido a un factor de protección, y difícilmente recibirá un daño específico para ese factor. Resulta mucho más riesgoso que un individuo en edad sexual activa (grupo vulnerable) mantenga una conducta sexual promiscua y no protegida (factor de riesgo) para contraer una enfermedad de transmisión sexual, que uno que mantenga una relación estable y segura (factor de protección).
Deben investigarse también los factores de riesgo identificables en la población de estudio, los que deben desglosarse en riesgos de carácter individual, entre los que podemos citar el desamparo filial, el alcoholismo, las dependencias a sustancias psicotrópicas, las adolescentes solteras embarazadas o con hijos pequeños, el hábito de fumar, el sedentarismo, la obesidad, etc. Entre los riesgos familiares se pueden enumerar el hacinamiento, el mal estado de las viviendas, la ausencia de respaldo económico, la violencia intra y extradoméstica, etc.
Es preciso destacar que si vamos a estudiar a la población infantojuvenil, hay que tener en cuenta factores de riesgo escolar como pueden ser el abandono o deserción escolar, la mala calidad de los maestros o de la comida en círculos infantiles y seminternados, los patrones de conducta inadecuados, etc. (RESAMEC. Experiencias del grupo de trabajo comunitario. Ciudad de La Habana: HDCQ 10 de Octubre, 1998-2002) (León M, González J, González P, Piloto M. Diagnóstico de Salud Mental, Lawton. Año 2001. Jornada Científica del Policlínico Lawton, Ciudad de La Habana, 2002.).
Si se tratara del examen preliminar de un centro de trabajo, deben tenerse en cuenta los factores de riesgo laborales, como pueden ser el ruido excesivo, las condiciones extremas de frío o calor, la mala ventilación, la ausencia de medios de protección física, las superficies peligrosas o resbaladizas, etc. Los factores de riesgo comunitarios dependen de las necesidades sentidas de la población, y entre ellos podemos enumerar los vertederos clandestinos, la poca iluminación de calles, avenidas y parques, las calles rotas, el déficit en señalizaciones del tránsito, etc.
IV. Recursos de la comunidad
Los recursos con los que cuenta la comunidad dependen del sector salud y los extrasectoriales. Los que dependen del sector salud pueden ser oficiales como la presencia de hospitales, hogares de ancianos o de impedidos, policlínicos, farmacias, consultorios médicos, CCMS, etc., los que deberán describirse detalladamente y señalar la relación existente entre ellos y la comunidad, así como su funcionamiento, recursos humanos con los que cuentan, etc.1
Otros recursos del sector salud son los no oficiales, y en este caso nos referimos a la presencia de curanderos, grupos de ayuda mutua, Alcohólicos Anónimos, etc. Los recursos extrasectoriales incluyen todos los sectores de la comunidad que no tienen que ver directamente con la salud, y entre ellos podemos citar las instituciones estatales, las organizaciones políticas y de masas con gran fuerza en cuanto a recursos humanos, etc. Estos serían los recursos extrasectoriales oficiales, mientras que los no oficiales incluyen organizaciones no gubernamentales, comunitarias, religiosas, como lo pueden ser las logias, los grupos de aficionados, los deportivos, los fanáticos a un artista o a una expresión musical (rock, nueva trova, etc), y en otros países las bandas o pandillas, los grupos mafiosos, los hippies, etc.
V. Determinación de prioridades y estrategias de intervención
Una vez que hemos identificado los problemas existentes y tenemos un conocimiento general acerca de la población, sus características sociodemográficas, socioculturales, organización, recursos existentes, etc., debemos explorar las alternativas con las posibles soluciones eficaces y factibles, y llegar a la determinación de prioridades para la toma de decisiones, estableciendo un plan de acción inicial.
Si tenemos en cuenta que el modelo de atención comunitaria, con un enfoque más salubrista de la salud mental, exige una participación comunitaria no solo en la detección de problemas, sino en la toma de decisiones y en el accionar, entonces nos daremos cuenta que el equipo de salud no debe determinar las prioridades aisladamente. Es imprescindible que la comunidad con sus líderes, organismos, empresas, etc., tengan una participación activa en este proceso.
En nuestra práctica diaria hemos podido apreciar que mucha veces lo que para el ESM constituye un objetivo prioritario, para la comunidad no lo es, sin que deje de constituir algo importante para ella, sin embargo, existen otros problemas en la población que tienen un mayor significado para sus habitantes y que quizás el equipo de salud había minimizado en relación con su valor real. Existen múltiples métodos para determinar las prioridades. Describiremos aquí 4 de ellos brevemente para que sirvan de guía, pero cualquier metodología a utilizar es buena, siempre y cuando la comunidad tenga una participación activa.
Método de Hanlon:
Este método está basado en 4 componentes básicos, que se corresponden con los principales criterios que permiten decidir prioridades de la salud. La clasificación ordenada de los problemas se obtiene por el cálculo de la siguiente fórmula: puntuación de prioridad = (A + B) ´ C ´ D) (OPS/OMS. Reestructuración de la atención psiquiátrica. Bases conceptuales y guías para su implementación. Milán: Instituto Mario Negri. Sec. 1: La asistencia psiquiátrica: 1991:9.).
Tal y como Hanlon señaló en este ejercicio, como en todo procedimiento de evaluación-y esto es también válido para otras técnicas y métodos establecidos para determinar prioridades-interviene en buena medida la subjetividad, pero lo que sí es importante es que la valoración de cada componente debe hacerse de forma colectiva, buscando un consenso del grupo.
Componente A: Magnitud del problema. Se define como el número de personas afectadas por él en relación con la población total, o sea, el porcentaje de sujetos afectados por el problema detectado. Para darle una puntuación a este componente utilizaremos la escala siguiente:
Población (%) Puntuación
50 o más ................... 10 ptos.
5 a 49,9 ................... 8 ptos.
0,5 a 4,9 .................. 6 ptos.
Menos de 0,5 ........... 4 ptos.
Componentes B: Severidad del problema. Para evaluarla deben tomarse en cuenta las tasas de mortalidad, morbilidad e incapacidad, así como los costos asociados al problema. Para ello podemos formularnos las interrogantes siguientes:
- ¿Se considera grave este problema?
- ¿De cuántas muertes prematuras o años potenciales de afectación es responsable?
- ¿Cuál es la importancia de la capacidad temporal o permanente asociado a la falta de confort, dolor, etc.? (días de trabajo perdidos, hospitalización, etc.).
- ¿Existe pérdida de la autonomía, perturbación del desarrollo del individuo, desorganización familiar, carga social, etc.?
- ¿Existe peligro para la seguridad y la salud de otros miembros de la familia o la comunidad?
- ¿Existen riesgos ecológicos y ambientales asociados al problema?
- ¿Es este problema más importante en ciertos grupos humanos? (Ej: niños, mujeres en edad fértil, ancianos, etc.).
- ¿Cuáles son los costos y el tiempo asociado al tratamiento y rehabilitación de las personas afectadas por este problema?
Cada uno de estos factores se valoran según una escala que va desde el 0 al 10, correspondiendo el mayor valor a la situación más severa. La puntuación se dará por consenso del grupo teniendo un carácter básicamente subjetivo.
Componente C. Eficacia de la solución. Para determinar la eficacia debemos plantearnos la pregunta, ¿los recursos y la tecnología con que contamos pueden alterar de alguna manera concreta este problema? Algunos autores sugieren otorgar a este componente una escala que va desde un valor de 0,5 hasta 1,5. La menor puntuación correspondería a los problemas de mayor dificultad de solución, mientras que la mayor valoración refleja una resolutividad posible o más fácil. Esta forma de puntuar tiene como efecto que al multiplicar el componente "C" por la suma de "A" más "B", la reducción o el aumento del producto que se obtiene, está en relación directa con que la solución sea inexistente o disponible.
Componente D. Factibilidad del programa o la intervención. Para determinar si el programa o la intervención necesarias son factibles de realizar, Hanlon describe un grupo de factores que determinan si un programa puede ser aplicado o no, cuyas siglas unidas determinan la palabra "PERLA":
P = Pertinencia
E = Factibilidad económica
R = Disponibilidad de recursos
L = Legalidad
A = Aceptabilidad
Como hemos observado, los otros componentes fueron evaluados por una escala numérica específica para cada uno. En el caso del componente "D", la factibilidad se determina respondiendo a la pregunta, ¿es factible y pertinente en estos momentos la solución de este problema? Si la respuesta es afirmativa el componente tendrá un valor de uno (1), y si no lo es se le dará la puntuación de cero (0). En este sentido se hace evidente que al obtener una puntuación de 0, fundamentalmente cuando la solución es inapropiada, demasiado costosa, inaceptable, ilegal o no hay suficientes recursos, al aplicar la fórmula, el resultado final será 0. Un valor positivo de factibilidad constituye una condición necesaria, pero no suficiente para que el problema pueda ser clasificado como prioritario. Las posibles puntuaciones del método de Hanlon van desde 0 hasta 30 puntos, lo que facilita establecer las prioridades según esta valoración desde la de mayor puntuación a la de menor puntaje.
Método de Levav:
Levav considera 7 componentes para la determinación de prioridades, concediéndole a cada una valoración que va en una escala numérica desde el cero (0) hasta el cinco (5).
Escala de medición:
· Puntaje para todos los criterios excepto costos
0 = Ninguno o nada
5 = Máximo posible
· Puntaje para evaluar costos
0 = Máximo posible
5 = Ninguno o nada
Componentes a evaluar:
- Magnitud (dimensión) del problema: Para valorarla hay que tener en cuenta las tasas de incidencia o prevalencia de la afección, así como el porcentaje de la población afectada por dicha situación a evaluar. La puntuación la dará la colectividad por consenso en la escala de 0-5 puntos, subjetivamente según la magnitud considerada del problema de salud en sí.
- Gravedad del problema: Para determinarla se tendrá en cuenta el grado de discapacidad o invalidez que el problema ocasiona, así como las tasas de mortalidad. También se dará una puntuación de 0-5 al igual que en el resto de los componentes y de la misma forma que evaluamos la magnitud.
- Importancia del problema: En este aspecto tendremos en cuenta 2 criterios fundamentales, el criterio técnico (profesional) y el criterio de la población, pues el nivel sociocultural de una región determinada es importante. Para algunas comunidades es "natural" la muerte por ciertas enfermedades, y sin embargo, se le concede mucha importancia a otras que no lo son tanto pues no causan la muerte, pero por sus características o manifestaciones repercuten sobre los demás, como por ejemplo sucede con la epilepsia. Otros aspectos socioculturales como el alcoholismo varían de una región a otra según los patrones de consumo de la población. Se desprende de ello que lo anterior -si está presente- requiere un trabajo educativo posterior.
- Controlabilidad: Es el grado de control que se tiene por el sector de salud u otros para eliminar o atenuar un problema localmente detectado. Es en esencia la capacidad de prevenir o tratar con éxito una condición determinada.
- Disponibilidad de recursos: Se refiere a la presencia de tecnologías de intervención en el nivel comunitario y en el individual, la existencia de una infraestructura física (edificios, locales, equipamiento, etc) y de recursos humanos capacitados (profesionales y técnicos). En relación con lo anterior se mide:
- Infraestructura física (locales, equipos, medicamentos, etc.).
- Recursos humanos (profesionales y técnicos).
- Capacidad operacional del planificador para movilizar la infraestructura y seguir su evolución.
6. Costos: Al medir la puntuación de los costos hay que tener en cuenta los precios de los recursos materiales necesarios y los salarios del personal que laborará en la solución del problema, por lo que tendremos en cuenta:
- Estimaciones de técnico-hora.
- Medicamentos y sustancias necesarias.
- Gastos eventuales (traslado, viático).
- Costos de monitoreo y de capacitación cuando sea necesario.
7. Compromisos institucionales externos: Tener en cuenta la necesidad de ayuda externa para la realización del plan de acción, de otras regiones e instituciones o del extranjero. Al aplicar el método, el máximo de puntuación posible a alcanzar es de 35 puntos. Las prioridades se establecerán de mayor a menor puntuación obtenida4 (tabla 1).
Tabla 1. Ejemplo práctico del Método de Levav
| Problema de salud | Magnitud | Gravedad | Importancia | Controlabilidad | Disponibilidad de recursos | Costos | Compromiso ext. | Total |
| Tuberculosis pulmonar | 2 | 3 | 5 | 5 | 5 | 3 | 5 | 28 |
| Trastornos mentales | 5 | 4 | 4 | 3 | 3 | 3 | 1 | 23 |
| Trastornos cardio- vasculares | 4 | 5 | 4 | 2 | 4 | 1 | 3 | 21 |
| Caries dentales | 4 | 1 | 1 | 5 | 4 | 4 | 0 | 20 |
| Sarampión | 1 | 2 | 1 | 5 | 5 | 4 | 1 | 19 |
Método del Mapa de Riesgos y Recursos
Es una metodología participativa ideada en Italia a principios de la década del 70 en una fábrica de automóviles, para solucionar problemas de los trabajadores (riesgos y recursos necesarios). Posteriormente esta metodología se extendió a los servicios de salud y sigue utilizándose en la actualidad en diferentes partes del mundo. Este método ofrece un diagnóstico integral de los riesgos a los que está sometida la población de una región geográficamente definida y cómo los percibe ella misma, así como que permite determinar cuáles son los recursos con que cuenta para solucionar las necesidades sentidas. Es un proceso donde la comunidad participa activamente con sus líderes y equipos de salud, instituciones y empresas productivas, no solo en la detección de riesgos y recursos, sino en el mapeo de estos y en la determinación de prioridades y confección del plan de acción. El procedimiento consta de 3 fases fundamentales (Prog. Rehab. Cuba, Principios-Guías-Roma. Mapa de riesgos y recursos. Una metodología participativa. Cooperación Italiana en Salud, Mayo 1989.):
I Fase: Fase preparatoria:
- Preparación previa de toda la junta directiva acerca de la metodología a emplear, así como el consejo de vecinos y el EAPS.
- Citar al mayor número de familias con anticipación para un lugar, fecha y hora preestablecidas.
- Preparar papel y lápices suficientes para los asistentes o utilizar un papelógrafo o pizarrón para reflejar la lluvia de ideas, y partir de la historia de la propia comunidad cuando se celebre la asamblea comunitaria.
II Fase. Análisis de la experiencia cotidiana:
- Primera asamblea comunitaria. La experiencia cotidiana es diferente en relación con el lugar, la edad, el género, la actividad laboral o escolar, etc., por lo que se le pide a cada participante que exprese su propia experiencia en el papel entregado, o a través del medio que se disponga, estimulándolos a la participación en la identificación de los riesgos ambientales y sociales existentes en la vida cotidiana de su comunidad.
- Trabajo de terreno por grupos.
- Agrupación lógica de los riesgos. El análisis y discusión de los riesgos presentes en la población, permite su agrupación lógica; como por ejemplo, los riesgos de saneamiento ambiental (distribución de agua potable, recogida de basura, vectores, contaminación, etc.), riesgos por carencia de servicios básicos (electricidad, comunicación, transporte, salud pública, etc.), riesgos sociales (desempleo, prostitución, alcoholismo, drogadicción, abandono escolar, falta de atención a grupos vulnerables, etc.).
- Confección de mapas parciales.
III. Fase:
- Segunda asamblea comunitaria para unificar los mapas parciales confeccionados por los diferentes grupos de trabajo y mostrar los resultados a la comunidad.
- Ubicación del mapa, en un lugar visible y de acceso a toda la población para su conocimiento.
- Evaluaciones de impacto posterior en el primero y segundo niveles de atención.
Cuando se trabaja en la comunidad se está muy presionado asistencialmente, sobre todo cuando se dispone de poco personal en el ESM, y por tanto a la hora de determinar prioridades de necesita utilizar un método lo más simple posible, no solo para su realización, sino también que sea de fácil comprensión por la población y que simplifique lo más posible el proceso. Por ello propongo un método que en la práctica nos ha dado resultados.
Método DNR
La práctica diaria en el trabajo comunitario hizo que se hiciera una validación de los métodos anteriormente descritos. El de Hanlon es muy técnico y cuando lo vamos a aplicar con los miembros de la comunidad, entre los que encontramos personas de bajo nivel cultural, se hace difícil su comprensión, lo que trae problemas para ser aplicado con participación comunitaria activa.
El método de Levav es útil cuando va a ser aplicado por el equipo de atención primaria o el de salud mental para determinar las prioridades a los problemas de salud de una localidad, pero cuando va a ser utilizado para que la comunidad determine cuáles son sus prioridades, la medición de muchos items hace que el método se complique y dificulte su comprensión y aplicación práctica.
El método del Mapa de Riesgos y Recursos, es muy útil cuando se aplica a una comunidad muy pequeña, como por ejemplo, un consultorio del Médico y Enfermera de la Familia, un centro de trabajo o una escuela, pero cuando lo aplicamos a toda una comunidad como sería un área de salud, el área de atención de un Centro Comunitario de Salud Mental o de un municipio, el método se diluye demasiado y trae dificultades en su aplicación práctica. A veces se puede asociar a otros métodos, pues tiene la ventaja de que la representación mapificada de todos los problemas, facilita el conocimiento por todos de la presencia de problemas y los recursos con que se cuenta para sus soluciones.
Por estos motivos creamos un método que es mucho más fácil de aplicar pues mide solo 3 aspectos y la población puede comprender mejor los aspectos a evaluar, teniendo como ventaja que la participación comunitaria en la determinación de sus prioridades es mucho más factible. Este método se viene aplicando en el CCMS Lawton desde hace varios años, es aplicado por los alumnos de la Maestría en Psiquiatría Social, y ha sido aplicado en diferentes tesis de Residentes en Psiquiatría y MGI. Sus resultados no difieren de los otros que se han aplicado, lo que ha constituido una validación del mismo.
Este método consiste en valorar en puntos 3 aspectos que a nuestro modo de ver recogen los acápites más importantes para determinar la prioridad de un problema específico: dimensión del problema, necesidad real de solución y recursos con los que se cuenta para ello (DNR). Cada aspecto se valorará en una escala de 0 a 20 puntos, y la suma total de ellos dará una puntuación máxima posible de 60, que sería el nivel de prioridad. Por tanto tenemos que D + N + R = P.
D = Dimensión.
N = Necesidad.
R = Recursos.
P = Prioridad.
Dimensión:
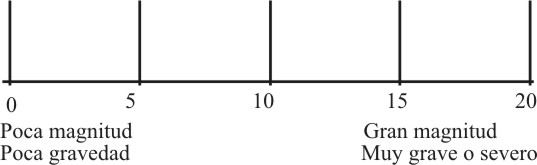
Al evaluar la dimensión de un problema determinado, tenemos que tener en cuenta en magnitud y su gravedad. Para medir la magnitud hay que valorar el porcentaje de la población que se encuentra afectada por el mismo, o la tasa de morbilidad de un problema de salud específico, dándosele mayor puntaje cuando mayor sea la magnitud, así como también que al evaluar la gravedad hay que tener en cuenta el grado de implicación, las consecuencias sociales, el grado de compromiso con la vida de la población, las tasas de mortalidad, etc. Mientras más grave, mayor puntaje debe recibir. Se hace una valoración integral de estos dos aspectos a tener en cuenta a la hora de ofrecer un puntaje a la dimensión del mismo (fig. 1).
Fig. 1. Escala para la evaluación de un problema determinado.
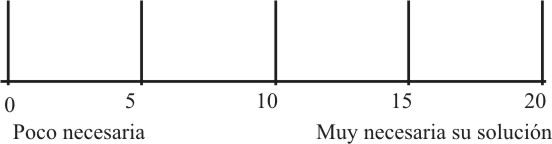
Necesidad:
En este aspecto hay que evaluar la necesidad real que tiene la comunidad de solucionar el problema y para ello tenemos que cuestionarnos:
- ¿Es realmente imprescindible la solución por la afectación que el problema ocasiona (dimensión)?
- ¿Existe un interés marcado por parte de la población para su solución?
- ¿Hay motivaciones suficientes?
- ¿De posponerse su solución se agravaría o aumentaría su magnitud?
- ¿Puede realizarse a corto o largo plazo?
Tomando en cuenta las respuestas anteriores, la comunidad (o una representación de ella, con sus líderes, organizaciones, etc) decidirá la puntuación que se le dará a este aspecto según la escala (fig. 2).
Fig. 2. Escala para la evaluación de la necesidad real que tiene la comunidad en la solución de un problema.
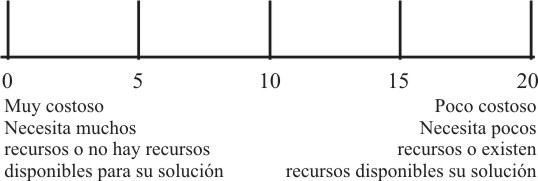
Recursos:
Para evaluar los recursos que se necesitan para solucionar el problema planteado hay que tener en cuenta si existen o no, cuánto cuesta la inversión necesaria para lograrlos, por lo que debemos cuestionarnos lo siguiente:
- ¿Existen todos los recursos humanos y materiales necesarios?
- ¿Cuánto costaría invertir recursos en la solución?
- ¿Con los recursos que existen se puede resolver el problema? ¿En parte o en su totalidad?
- ¿Es realmente factible invertir recursos en su solución en estos momentos?
En los 2 acápites anteriores la puntuación es positiva, o sea, que a mayor valoración de la dimensión o la necesidad, mayor será la puntuación. En este punto la evaluación es negativa, o sea, que a mayor cantidad de recursos o costos necesarios a invertir, el acápite recibirá menor puntuación y mide realmente la factibilidad o no de solución del problema. La evaluación se haría según la escala que se presenta es la figura 3.
Fig. 3. Escala para la evaluación de los recursos necesarios para la solución de un problema.
Con la aplicación de este método podemos determinar un puntaje que, aunque se basa en elementos objetivos como son la magnitud, gravedad, necesidad, costos, etc., interviene como en todos los métodos el factor subjetivo a la hora de que un grupo de personas determinen una puntuación determinada. Sin embargo, el método no difiere en cuanto a sus resultados al compararlo con otros, según hemos podido comprobar en la práctica, y nos parece mucho más simple y fácil a la hora de aplicarlo.
Al concluirlo se colocan las prioridades en orden decreciente haciendo una tabla (tabla 2).
Tabla 2. Ejemplo práctico del método DNR
| No. prioridad | Problema | Dimensión | Necesidad | Recursos | Total (P) |
| 1 | Vertederos | 20 | 20 | 20 | 55 |
| 2 | Calles oscuras | 18 | 20 | 10 | 48 |
| 3 | Alcoholismo | 15 | 15 | 12 | 42 |
| 4 | Deambulantes | 6 | 20 | 14 | 40 |
Una vez que hayamos determinado cuáles son las prioridades en relación con los problemas detectados en una comunidad específica, debemos proceder entonces a planificar las diferentes actividades que el ESM, el EAPS y la comunidad, a través de acciones de cogestión o autogestión, para dar solución a cada problema de salud.
Para ello se confecciona un plan de acción que consiste en programar las diferentes tareas delimitando el tipo de actividad a realizar, sus participantes, el o los tipos de recursos que son necesarios para su desempeño, el lugar donde se va a realizar y el tiempo o momento en que se va a hacer lo programado (fecha y hora). Este plan de acción recoge una programación de todas las actividades que se planifiquen, y tiene como valor fundamental que a través de él podemos controlar su ejecución o no, el éxito o fracaso de cada una, y de esta forma retroalimentarnos para proseguir, perfeccionar o corregir errores en su realización.
- Tipo de actividad: Deberá describirse el tipo de actividad a realizar para solucionar un problema o parte de él. Por ejemplo, la recogida de basura, la localización de deambulantes, la tipificación del consumo de alcohol, etc.
- Participantes: En cada actividad deberá especificarse quiénes serán los que participarán en su ejecución. Por ejemplo, el ESM, el EAPS, el CDR, el delegado, la comunidad, etc.
- Responsables: Cada acción tendrá una persona que deberá responsabilizarse con su ejecución y a la que se le pedirá cuentas al evaluar periódicamente el plan. Por ejemplo, el delegado, el presidente del CDR # 2, el coordinador de zona, el Médico de la Familia, etc.
- Recursos: Deberán consignarse los tipos de recursos que son necesarios para la ejecución de la actividad programada. Los recursos dependen de aspectos humanos o materiales, y se pueden clasificar según el tipo de resolución del problema en administrativos, educativos, recreativos, culturales, deportivos, comunitarios o sociales, asistencial o terapéutico, investigativo, judicial, etc.
- Lugar: Se especificará el lugar en el que se va a realizar la actividad programada. Por ejemplo, la Zona de los CDR, el consultorio médico, el CDR # 16, CCMS, etc.
- Tiempo: Se señalará el tiempo que se requiere para su ejecución o la fecha y hora exacta en que se realizará la actividad programada. Por ejemplo, dentro de los próximos 6 meses, en el segundo trimestre del año, todos los meses, los primeros lunes de cada mes a las 8.00 p.m., etc.
Para confeccionar el plan de acción, el ESM o de APS con la comunidad y sus líderes deberán trazarse las estrategias de intervención para cada problema detectado y de allí saldrán las diferentes acciones que deberán realizarse. Por ejemplo, para solucionar el problema de los deambulantes, se podrían programar un número de actividades en las que intervendría el ESM en unas, el grupo de prevención en otras, el EAPS, la comunidad y sus dirigentes en otras, etc., según mostramos en un plan de acción supuesto (anexo).
Como hemos visto, para cada problema se han programado 3 actividades que vendrían a constituir las estrategias de intervención para cada uno de ellos. Podemos decir entonces que el programa de actividades que hay que trazarse para solucionar un problema de salud con un orden lógico y acorde con las posibilidades locales de cada comunidad es lo que constituye la estrategia de intervención de dicho problema.
Podemos afirmar que el diagnóstico de salud, o también llamado análisis del diagnóstico de salud, atraviesa por las etapas siguientes:
1. Identificación de problemas.
- Conocimiento = ¿cuál?
- Definición = ¿cómo?
- Exploración = ¿por qué?
- Clasificación = resolución (recursos).
2. Exploración de alternativas con las posibles soluciones eficaces y factibles.
3. Determinación de prioridades con participación comunitaria (Métodos de Hanlon, Levav, Mapa de Riesgos y Recursos, FODA, Precede, DNR, etc.).
4. Plan de Acción.
5. Evaluación.
- Reflexión.
- Cumplimiento de tareas.
- Eficacia de soluciones.
- Detectar errores.
- Destacar logros.
- Generalizar experiencias.
Anexo
| Problema | Actividades | Participantes | Responsable | Recursos | Lugar | Tiempo |
| Vertederos | Limpieza de vertederos | Cederistas y trabajadores de comunales | Delegado, responsable de comunales | Administrativos comunitarios | Vertederos de circunscripción 133 | Domingo 3 oct. 8.00 am. |
| Recogida de basura | Trabajadores de comunales y población | Comunales | Administrativos | Circunscripción 133 | Días alternos | |
| Charlas educativas | Cederistas y EAPS | Coordinador de Zona EAPS | Educativo | Consultorio 44-2 | 1eros lunes del y mes 8.00 p.m. | |
| Deambulantes | Detección de deambulantes | EMS, EAPS, grupo de prevención social, CDR, PNR, población | Grupo de prevención social | Administrativo comunitario | Circunscripción 133 | Durante el mes en curso |
| Evaluación clínica de deambulantes | ESM, EAPS, deambulantes familiares, vecinos | ESM | Asistencial comunitario | CCSM Lawton | Durante el trimestre | |
| Tratamiento y rehabilitación | ESM, EAPS, deambulantes, familiares, vecinos. | ESM | Asistencial (terapéutico)comunitario | CCSM | A partir de la evaluación de de cada uno cada uno |
Summary
Prostatic cancer is one of the most common malignant tumors in men. Its frequecy increases with age, so physicians should have a high index of suspicion if they want to diagnose it early. Taking into account the importance of the problem, it was decided to make a bibliographic review on this topic. To this end, we searched in Fisterra, Doyma, Infomed, Internet and Medline, as well as in different monographies and books dealing with this subject. The most significant risk factors , the preventive drugs used at present to decrease its incidence, the most frequent symptoms, the complementary tests used for its diagnosis and follow-up, the therapeutic modalities applied, as well as the side effects that should be considered, are given in detail. It was concluded that it is a common tumor and that there are risk factors, symptoms and diagnostic procedures that may give us a warning of its presence, and that there are also means to attain the cure and better survival of these patients.
Subject headings: PROSTATIC NEOPLASMS/diagnosis; PROSTATIC NEOPLASMS/therapy; PROSTATIC NEOPLASMS/prevention & control; RISK FACTORS; PHYSICIANS, FAMILY; PRIMARY HEALTH CARE.
Referencias bibliográficas
- Levav I. Temas de Salud Mental en la Comunidad. Publicación de la OPS-OMS. Washington DC: OPS-OMS; 1992 (Serie Paltex).
Recibido: 10 de diciembre de 2002. Aprobado: 8 de diciembre de 2002.
Dr. Mario León González. Facultad de Ciencias Médicas de 10 de Octubre, Ciudad de La Habana, Cuba.
1 Especialista de II Grado en Psiquiatría. Profesor Asistente de Psiquiatría de la Facultad de Ciencias Médicas de 10 de Octubre. Máster en Psiquiatría Social. Responsable del Centro Comunitario de Salud Mental de Lawton.