Mi SciELO
Servicios Personalizados
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Medicina General Integral
versión On-line ISSN 1561-3038
Rev Cubana Med Gen Integr v.19 n.5 Ciudad de La Habana sep.-oct. 2003
Trabajos de Revisión
Rehabilitación en atención primaria al paciente claudicante y varicoso
Orestes L. Díaz Hernández,1 María Luisa García Lizame,1 Yanela Peguero Bringuez,2 Osvaldo Eliseo Mussenden,2 Dennys Corteguera Torres2
Resumen
Se realizó una revisión de la literatura acerca de las técnicas de rehabilitación en general, y en especial, de los pacientes portadores de enfermedades vasculares. Nuestro interés está dirigido a los médicos de atención primaria para que eleven sus conocimientos y contribuyan a dar soluciones a los pacientes minusválidos vasculares. Se dan a conocer las actividades y orientaciones para el Médico de Familia, y la metodología rehabilitatoria para cada grupo de pacientes.
DeCs: ENFERMEDADES VASCULARES PERIFERICAS/rehabilitación; ATENCION PRIAMRIA DE SALUD; CLAUDICACION INTERMITENTE.
La rehabilitación del paciente que padece de una enfermedad vascular periférica siempre ha constituido una preocupación desde varios puntos de vista. Entre ellos, tenemos la recuperación de las funciones vitales y funcionales, tanto de las extremidades como de órganos. En la actualidad existen innumerables planes rehabilitatorios que tienen como base las maniobras fisioterapéuticas con principios científicos inviolables. Muchos de estos tratamientos se llevan a cabo con equipos mecánicos, eléctricos y hasta electrónicos.1
También se realizan tratamientos con acupuntura y medicina oriental y tradicional, sin contar con otros múltiples medicamentos de laboratorio y medicina verde. Nosotros nos hemos propuesto un plan de rehabilitación que precisamente puede desarrollarse a nivel de la comunidad. Casi todo el tratamiento está compuesto de maniobras mediante el ejercicio, y algunas recomendaciones para aquellos pacientes con situaciones muy especiales de sus enfermedades de base.
Este programa, por lo tanto, está dirigido a la comunidad con especial énfasis en lo que llamamos el minusválido vascular. Este tipo de paciente se encuentra comprendido entre todas aquellas personas que padecen de una forma u otra de una enfermedad vascular, y es precisamente nuestro objetivo el de lograr su reincorporación a la sociedad.
Actividades principales
Este Programa de Rehabilitación en Angiología y Cirugía Vascular se basa en un grupo de actividades necesarias y de carácter integral que contemple aspectos físicos, psíquicos, socioeconómicos, modificaciones del estilo de vida, y un mejor control de los factores de riesgo de las enfermedades vasculares.
Algunas de las actividades a efectuar son las siguientes:
- Apoyar los programas de control de los factores de riesgo de las enfermedades vasculares.
- Aplicar criterios de rehabilitación integral.
- Aumentar la calidad de los conocimientos de rehabilitación en la población médica en general, y sobre todo, en el Médico de Familia.
- Elevar el nivel de información a la población acerca de los factores de riesgo de las enfermedades vasculares.
- Incrementar la participación del pueblo y las organizaciones de masas en la lucha contra las enfermedades vasculares.
- Establecer un registro continuo de indicadores de enfermedades vasculares que contemple la incidencia de pacientes vasculares por provincias y total, por grupos de edades, la prevalencia de estos pacientes, así como su sobrevivencia.
Orientaciones al Médico de la Familia dentro del Programa de Rehabilitación en Angiología y Cirugía Vascular
La atención médica primaria al paciente vascular y en especial del Médico de Familia en todas las tareas del programa es fundamental, y de su calidad dependerá el éxito de este programa. Este llevará a cabo la mayor parte de la vigilancia del paciente que participa en el programa, y tiene como función fundamental lograr el control y erradicación de los factores de riesgo, cambios de estilo de vida, y tener total conocimiento de las aspectos psicológicos y sociales a tener en cuenta en cada caso.
A modo de orientación general recomendamos enfatizar en las tareas siguientes:
- Controlar los factores de riesgo referidos al hábito de fumar, la diabetes mellitus, la hipertensión arterial, la obesidad, la hiperlipoproteinemias, el sedentarismo, el estrés, así como las características de la dieta que consume cada paciente.
- Conocer los elementos de la rehabilitación en angiología y cirugía vascular, en sus múltiples aspectos ( físicos, psicológicos, socioeconómicos y laborales).
- Orientar la proyección del equipo de salud comunitaria dentro del Programa de Rehabilitación en Angiología y Cirugía Vascular.
- Efectuar acciones de prevención y promoción de salud en todos los grupos de alto riesgo en la población.
Metodología
La metodología para la rehabilitación de los pacientes vasculares será efectuada de acuerdo con la clasificación establecida por grupos.
Rehabilitación para pacientes claudicantesLa claudicación intermitente es un síntoma de estenosis u oclusión de una arteria en una extremidad. Específicamente consiste en la aparición de un dolor en la masa muscular de la pantorrilla del paciente cuando realiza una marcha, sube una escalera o simplemente camina. Este tipo de dolor lo obliga a detener la marcha, y cuando transcurra un lapso y recupere la irrigación sanguínea del miembro, entonces continuarla. Este síntoma se corresponde con el estadio II de la clasificación de Fontaine para la aterosclerosis obliterante. Ahora bien, todo depende de la distancia de claudicación, de manera que si claudica a menos de 100 m y aparecen lesiones distales en los pies, pudiera ser sometido a una intervención quirúrgica, o de lo contrario, someterse a un tratamiento rehabilitador para aumentar la distancia de claudicación.2
El tratamiento de la claudicación intermitente consiste en tomar medicamentos, con un mínimo de efectividad, y la cirugía, la cual tiene riesgos de complicaciones cardiovasculares. En este caso los individuos pueden estar sometidos a una operación o no, y solo se diferenciaría la fisioterapia cuando existan secuelas del acto quirúrgico o de la enfermedad en cuestión.
Se calcula que la ocurrencia de la claudicación intermitente ocurra en una incidencia anual de 20 por cada 1 000 individuos mayores de 65 años.
Regensteiner y otros3 llevaron a cabo un experimento con pacientes claudicantes. A un grupo le ofrecieron un plan de ejercicios y un régimen de marcha, y al otro lo sometieron a un tratamiento fisioterapéutico en la estera rodante, y llegaron a la conclusión de que los sometidos al segundo tratamiento solamente aumentaron la distancia de claudicación. Este trabajo confirma que el ejercicio es un complemento muy importante en la recuperación.
Es importante recordar que el diagnóstico diferencial del síntoma de la claudicación intermitente se debe hacer con la estenosis espinal central, la espondilolistesis, el atrapamiento nervioso, la enfermedad del disco degenerativo, la radiculopatía diabética, la escoliosis degenerativa, la hernia del núcleo pulposo y la mielopatía cervical.
Los vasos sanguíneos dentro de los músculos esqueléticos están inervados por las fibras vasodilatadoras y vasoconstrictoras. Sus respuestas se encuentran condicionadas por el estrés emocional o por cambios posturales. Los metabolitos acumulados durante el ejercicio producen una acción vasodilatadora. Aunque el flujo sanguíneo está aumentado durante el ejercicio en miembros con enfermedad arterial obstructiva, el aumento es menor que el observado en miembros normales que sufren un estrés similar. 4
El ejercicio como prueba también es un método para conocer las condicionales a las que se enfrenta el cirujano y dar respuesta a una situación determinada. Al igual que la estera rodante se emplea para el diagnóstico de una cardiopatía isquémica, se puede emplear también para diagnosticar los niveles de oclusión arterial.
Los claudicantes muestran diferencias significativas entre los valores en reposo en el muslo y el pie. Las pruebas de ejercicio acentúan adicionalmente esta diferencia. Los miembros con isquemia crítica tienen valores inferiores a 40 mmHg; por eso, el entrenamiento en ejercicio conduce a cambios de adaptación dentro del músculo, como una extracción más eficaz del oxígeno de la sangre.5
Los pacientes con dolor en reposo, lesiones ulcerosas en los pies o las piernas, o con gangrenas, no deben realizar esta prueba basada en el ejercicio. Además, estos pacientes tienen las presiones arteriales digitales muy disminuidas con bajas presiones en los tobillos. Solamente se realizan estas pruebas como un elemento estabilizador del diagnóstico clínico. Para ello, se ordena al paciente caminar a una velocidad de 5 km/h en una inclinación del 12 % en grados de ángulo durante 5 min. 6,7
Siegel propone en su investigación que los ejercicios deben prolongarse por un mínimo de 3 meses, controlados con una frecuencia de 3 veces por semana. Los resultados mediante análisis bioestadísticos muestran cifras significativas y de evidente prosperidad y veracidad.8 Varios autores de diversas investigaciones abogan por la terapia de la claudicación intermitente por enfermedad estenótica- oclusiva de las arterias de los miembros inferiores mediante el ejercicio.9-18
En la figura 1 se exponen los resultados de un estudio donde se determinó el diagnóstico topográfico, según el tiempo de claudicación y la distancia recorrida a una velocidad dada. Mientras más distal es la oclusión arterial, más tiempo tuvo para claudicar, y en los casos de enfermedad multinivel el tiempo se acortó notablemente.
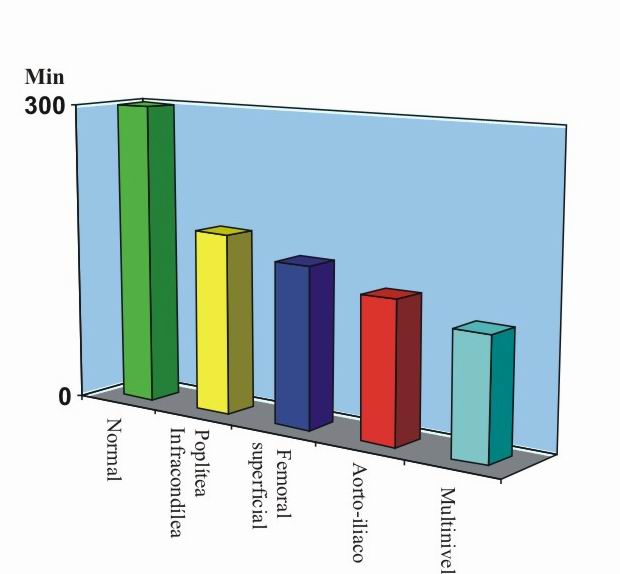
FIG 1. Tiempo de claudicación y topografía.
De ahí que el ejercicio sea quizás el mejor vasodilatador de la resistencia de los vasos dentro de los músculos esqueléticos. Bajo condiciones de reposo el flujo sanguíneo en las extremidades normales del hombre tiene un promedio de 300 a 400 mL/min. Los músculos de la pantorrilla reciben alrededor de 1,5 a 6,5 mL/100mL/min con un promedio de 3,5 mL/100 mL/min. El flujo sanguíneo en los músculos gemelos es de alrededor de 2,0 mL/100 g /min. Este flujo es más que suficiente para suministrar los requerimientos necesarios del miembro en reposo. El ejercicio moderado normalmente aumenta el flujo sanguíneo total a la extremidad de 5 a 10 veces.
El flujo sanguíneo muscular promedia 30 ± 14 mL/100 mL/min, alcanzando 70 mL/100 mL/min durante un violento ejercicio. Al cesar el ejercicio, el flujo sanguíneo cae rápidamente de forma exponencial, alcanzando niveles preejercicio dentro de los primeros 5 min.
En la figura 2 podemos observar los niveles de flujo en el sujeto normal, y en los que presentan oclusiones arteriales en el reposo y durante el ejercicio. De manera que, mientras más distal es la oclusión, más flujo puede recibir, y en el caso de lesiones esteno-oclusivas a varios niveles (enfermedad arterial esteno-oclusiva multinivel) el flujo es mucho menor.
FIG. 2. Flujo sanguíneo muscular en pacientes claudicantes (medido en mL/100g/min).
El deterioro de la respuesta al ejercicio es una indicación precoz de la falla potencial de la reconstrucción, o de una nueva enfermedad en otro segmento del árbol arterial. De ahí, que autores como Taft propongan el uso de los métodos de análisis de calidad de vida mediante los cuestionarios elaborados al efecto.19
La elaboración de un programa de ejercicios es la condición perfecta para llevar a cabo estos ejercicios, y sobre todo, el control directo por parte del Médico y la Enfermera de la Familia.20 Perakyla aboga por un control especial con hiperemia reactiva, y de esta forma conocer si el programa de ejercicios está dando resultados positivos.21,22
El desarrollo de circulación arterial colateral mediante el ejercicio se considera como el objetivo principal en el tratamiento no quirúrgico de los pacientes claudicantes;23 no obstante, existen investigaciones capaces de demostrar este hecho, entre ellas podemos citar la que señala que la distribución del flujo sanguíneo también puede ser estudiada con la inyección intravenosa de 2,0 mCi de Thalium-201 en reposo y posejercicio; y mediante un contador nuclear trazar el modelo de perfusión, determinando el significativo aumento del promedio de perfusión muscular-no-muscular con el ejercicio. El promedio de perfusión pantorrilla-tobillo aumentó un promedio del 92 % con el ejercicio, y el promedio de perfusión muslo-rodilla aumentó en el 85 %.24
En la figura 3 demostramos la teoría hemodinámica de la formación de las vías arteriales colaterales. En A observamos el desarrollo de la estenosis en un vaso principal sin cambios de presiones pre -estenosis y posestenosis ( las flechas indican el sentido de la corriente sanguínea); en B vemos que la lesión progresa con caída de la presión posoclusiva; y en C el flujo colateral aumenta en respuesta a la diferencia de presiones, y el gradiente disminuye a través de la lesión oclusiva.
FIG. 3. Teoría hemodinámica de la formación colateral.
La rehabilitación mediante el ejercicio es un método no invasivo, barato, inocuo y efectivo en el tratamiento de los síntomas de la claudicación intermitente. Se demostró en otro estudio25 que la participación en regímenes de marcha, incluso hasta el punto de detener la marcha por el dolor en las piernas, pueden aumentar los niveles de claudicación en el 180 % en la distancia de claudicación en los pacientes con una insuficiencia arterial crónica.
Antes de comenzar el programa de ejercicios26 se deben tener en cuenta varios pasos a saber:
- Realizar un examen médico para valorar la hipertensión arterial, la cardiopatía isquémica, el asma, la bronquitis crónica, las artropatías, la obesidad excesiva, la diabetes no controlada o la convalescencia de alguna enfermedad o de una intervención quirúrgica.
- Estar preparado adecuadamente.
- Hacer los ejercicios de calentamiento.
- Seleccionar los objetivos .
- Controlar el rendimiento.
- Facilitar el enfriamiento del cuerpo.
- Recuperar el pulso.
- Realizar ejercicios de acondicionamiento.
A los pacientes claudicantes se les recomiendan clases de ejercicios físicos sistemáticos de una forma estable o integral. Es necesario llevar a cabo el principio de la distribución uniforme de la carga sobre los diferentes grupos musculares. Hay que prestar fundamental atención al desarrollo de los hábitos de la respiración correcta (rítmica y profunda), así como el incremento de la capacidad vital de los pulmones, y la disminución de la frecuencia de la respiración, aspectos que facilitarán considerablemente al organismo del enfermo la adaptación de los cargos crecientes.
Por otra parte, se deben evitar los esfuerzos y las tensiones emocionales desmedidas. Con los ejercicios físicos pueden ejercitarse todos los grupos musculares, desde posiciones iniciales, ya sea acostado, sentado o de pie.
Se recomienda utilizar la marcha simple y acelerada, dosificada a tiempo lento de 1 a 2 min. Los movimientos con las extremidades superiores e inferiores se realizarán con el máximo de amplitud, alternándolos con ejercicios para el tronco. Es necesario vigilar que los ejercicios de mayor carga se ejecuten durante la espiración, como son las flexiones del tronco, las cuclillas, los lanzamientos de pelotas medicinales y otros. El éxito de este entrenamiento se logra con la ejercitación de todos los eslabones del aparato circulatorio y del organismo enfermo en general. Cabe aclarar que la carga sobre el sistema cardiovascular debe crecer consecutivamente, debido al incremento de las reservas del organismo.
Deben utilizar al principio ejercicios físicos para todos los grupos musculares, alternando el trabajo de brazos, tronco y piernas, con ejercicios respiratorios estáticos. Las posiciones iniciales más usadas serán, sentado y acostado, aunque pueden incluirse algunos desde la posición de parados. A medida que disminuyan los síntomas de la enfermedad, se aumentará el tiempo de ejecución de los ejercicios (conservando el tiempo lento solo para los grandes grupos musculares ), el número de repeticiones, la amplitud de los movimientos y la disminución del número de ejercicios respiratorios. Además, está incluido un plan de marcha al finalizar los ejercicios, el que se incrementará progresivamente según evolucione la persona.
La rehabilitación del paciente diabético con insuficiencia arterial crónica, conocida como macroangiopatía diabética, es muy similar a la del individuo no diabético, solo que se debe manejar el tipo de diabetes mellitus, y llevar un estricto control de los niveles de glucosa en sangre para evitar la hipoglicemia. El principal objetivo de la práctica sistemática de los ejercicios en el paciente con diabetes mellitus es precisamente el control metabólico, y desarrollar capacidades físicas motoras y funcionales.27 En estos pacientes existe un grupo de ejercicios que se consideran contraindicados, como son los ejercicios con pesas, los de resistencia a la fuerza, así como los ejercicios de contracciones mantenidas.
Durante el ejercicio, el esfuerzo muscular que se realiza representa un mayor gasto de energía, por lo que se hace necesaria la reposición de las calorías en forma de carbohidratos, grasas y proteínas de acuerdo con las calorías de cada paciente en particular. Las necesidades de insulina disminuyen con los ejercicios o durante la etapa de su realización. Estamos conscientes de que los ejercicios físicos constituyen uno de los pilares del tratamiento del diabético; no obstante, recomendamos no realizar ejercicios cuando haya mal control de la diabetes, porque puede agravarse la descompensación; no realizar cambios bruscos en intensidad ni esfuerzos en cortos períodos, pues los ejercicios deben programarse en forma escalonada y con una regularidad de 3 veces por semana como mínimo; ni tampoco realizar los esfuerzos físicos sin antes ingerir algún tipo de alimento que contenga cierta cantidad de carbohidratos.
Existen una serie de recomendaciones a pacientes diabéticos, dirigidas fundamentalmente cuidado de sus pies, entre las que podemos citar las siguientes:
- Evitar baños muy calientes.
- Usar chancletas para bañarse o rejilla en el piso.
- Examinar los pies después del baño diariamente.
- Secarse bien entre de los dedos.
- Darse masajes en los pies aplicando crema suavizadora.
- Aplicar talcos antimicóticos.
- No realizar "cirugía casera" en los pies.
- Visitar regularmente al podólogo.
- Realizar masajes plantares con un rodillo antes del baño.
- Vigilar color y temperatura de los pies.
- Revisar los zapatos por dentro diariamente.
- Evitar andar descalzo, ni en la casa ni en la playa
- Usar zapatos ortopédicos si hay deformidad de los pies.
- Evitar cruzar las piernas cuando permanezca sentado.
- Proteger los pies del frío con medias gruesas.
- Proteger los pies con un calzado adecuado durante la práctica de los ejercicios.
Plan de ejercicios
Se recomienda que después de aprendidos los ejercicios, estos pueden ser realizados en la casa 1 ó 2 veces al día. Las primeras 3 semanas se realizarán por la mañana o por la tarde en las posiciones paradas o acostadas, y por las noches en la posición sentada, repitiéndolos de 3 a 4 veces. Luego de aprendidos los movimientos estos pueden ser repetidos de 6 a 8 veces. Es importante recordar que se debe empezar por la pierna menos afectada, y después que los músculos se encuentren tensos se deben relajar sacudiéndolos cada 2 ejercicios.
Calentamiento:
- Ejercicios de flexión y rotación del cuello.
- Ejercicios de flexión y extensión con círculos de brazos.
- Ejercicios de flexión, extensión, torción y círculos de tronco.
- Ejercicios de rotaciones de cadera, rodillas y tobillos.
- Juegos con pelotas.
A) Posición inicial: acostado boca arriba.
1. Los brazos hacia los lados, inspirando y dejarlos caer a lo largo del cuerpo espirando.
2. Pies separados. Relajarlos, unir y separar rápidamente los tobillos. La respiración es libre.
3. Doblar la pierna, estirarla haciendo resbalar el pie por el piso al mismo tiempo que relaja la pierna. Repetir con la otra pierna.
4. Levantar una pierna semidoblada y relajar los músculos de la pantorrilla, tomándolos entre los dedos meñique y pulgar de la mano de ese lado dando sacudidas. Repetir lo mismo con la otra pierna.
5. Doblar las piernas con las palmas de las manos en las corvas. Realizar movimientos rápidos con las pantorrillas arriba y abajo con una moderada amplitud y los pies aflojados.
6. Doblar las piernas y relajarlas e inclinarlas alternativamente a la izquierda y derecha.
7. Con las manos en la nuca, estirarse, mover hacia sí las puntas de los pies, inspirar, bajar los brazos a lo largo del cuerpo, relajar los pies y volver a la posición inicial, espirando (figura 4).
FIG. 4. Ejercicio para el desarrollo de la circulación arterial colateral.
B) Posición inicial: acostado boca abajo.
8. Colocar la cabeza sobre los brazos doblados, las piernas separadas y dobladas en la corva. Realizar movimientos circulares con las pies a la derecha e izquierda alternativamente.
9. Doblar y estirar las piernas (figura 5).
FIG.5. Ejercicio para el desarrollo de la circulación arterial colateral.
C) Posición inicial: sentado en una silla.
10. Con las manos sobre las rodillas, separar y unir las piernas dobladas pisando desde las puntas hacia los talones y viceversa.
11. Unir las manos en una corva, y levantar un poco la pierna; luego realizar movimientos con la pantorrilla hacia adelante y hacia atrás.
12. Colocar los brazos hacia los lados y hacer movimientos circulares hacia adelante y hacia atrás.
13. Con los brazos arriba, inspirar, inclinarse hacia adelante, bajarlos y echarlos hacia atrás. Luego espirar.
14. Con las manos en la cintura. doblar y estirar alternativamente las piernas dejando que los pies resbalen por el piso (figura 6).
FIG. 6. Ejercicio para el desarrollo de la circulación arterial colateral.
D) Posición inicial: parado al lado de la silla.
15. Colocar la pierna derecha sobre el asiento de la silla, la mano izquierda en la rodilla, relajar los músculos de la pantorrilla, y tomándolos entre el meñique y el pulgar de la mano derecha darles leves sacudidas. Repetir lo mismo en la pierna izquierda.
16. Con las manos sobre el espaldar de la silla y los pies separados, hacer movimientos circulares con la pelvis a derecha e izquierda alternativamente.
17. Colocar las manos sobre el espaldar de la silla, inspirar, realizar un movimiento circular con la pierna y espirar. Repetir lo mismo con la otra pierna.
18. Con las manos sobre el espaldar de la silla, separar por turno los tobillos y las puntas de los pies del piso (como rodando por el piso con las plantas).
19. Con una mano sobre el espaldar de la silla, y la otra colgando libremente, agitar con la pierna y con el brazo hacia adelante y hacia atrás. Repetir lo mismo con la otra pierna y brazo.
20. Con las manos sobre el espaldar de la silla, el brazo izquierdo hacia arriba, hacia un lado e inspirar; retornar a la posición inicial, y luego espirar. Lo mismo con el otro brazo (figura 7).
FIG. 7. Ejercicio para el desarrollo de la circulación arterial colateral.
E) Posición inicial: acostado boca abajo.
21. Con los pies separados, relajados, unir y separar rápidamente las puntas sin desplazar los tobillos.
22. Doblar las piernas y aflojar los músculos de las pantorrillas, tomando entre el meñique y el pulgar de la mano derecha el músculo de la pantorrilla derecha, darle sacudida. Lo mismo en la otra pierna.
23. Poner las manos en los hombros, enderezar los brazos hacia arriba, inspirar, volver a la posición inicial y espirar.
24. Realizar movimiento de bicicleta durante 2 min.
F) Posición inicial: de pie final.
25. Realizar cuclillas con ambos pies apoyados y sujetado al espaldar de la silla. Respiración libre.
26. Pararse 5 veces seguidas en la punta de los pies con inspiraciones profundas al subir y espiraciones profundas al descender.
27. Caminar alternando los apoyos del pie como la punta de los pies, el talón, puntos hacia adentro, en puntos hacia afuera, el borde externo, el borde interno, elevando rodillas y haciendos cuclillas.
28. Caminar elevando los brazos con inspiraciones, y bajando los brazos con espiraciones.
G) Régimen de marcha:
29. Con ropas y zapatos adecuados después del calentamiento, de preferencia por las mañanas, realizar una caminata que no sea ni lenta ni rápida. Esta caminata o régimen de marcha, comienza por 1 ó 2 km durante una semana, y aumenta 2 km por semana hasta llegar a una distancia que permita que el dolor en las masas musculares sea soportable.
30. Para finalizar el tratamiento fisioterapéutico se realizarán ejercicios respiratorios inspirando por la nariz, levantando los brazos mientras se camina y bajando los brazos se espira por la boca.
El cuadro clínico de la enfermedad venosa se caracteriza por síntomas y signos provocados por la hipertensión venosa, ya sea por reflujo, por obstrucción, o por ambas a la vez. Este cuadro se manifiesta por la aparición de dilataciones venosas o várices, telangiectasias, dolor en las piernas, flebedema, claudicación venosa, pigmentación, lipodermatoesclerosis y úlceras.28,29 Las várices pueden ser del tipo primario o esencial, y secundario fundamentalmente a un proceso postrombótico.
La función principal del sistema venoso es retornar la sangre proveniente de los capilares hacia el corazón, además de la regulación de la capacitancia vascular; y es precisamente durante el ejercicio que se lleva a cabo el mecanismo de bomba impulsora en contra de la gravedad.30 Por eso es que la fisiología y la fisiopatología del sistema venoso es mucho más compleja que la arterial. No solo interesan las alteraciones locales, sino la formación de trombos que ocasiona el tromboembolismo pulmonar.
El elemento más determinante en la hemodinámica venosa es el fenómeno presión-flujo, influido por los efectos de la gravedad sobre la presión venosa con sus distintos componentes, como son la presión hidrostática, la presión dinámica, la presión estática, la presión volumen y la colapsabilidad de las venas.31
En la rehabilitación de las pacientes sometidas a tratamiento quirúrgico de las várices se pueden realizar 2 fases; en la primera, el régimen en cama, donde los ejercicios físicos son pasivos y de poca intensidad, y a los 3 ó 4 días después de la operación comienzan los ejercicios activos del pie y la marcha. En la segunda fase, en el gimnasio, el individuo comienza a realizar ejercicios activos libres fortalecedores de todos los planos musculares, en especial, los de las pantorrilla. También se realizan ejercicios correctores de la marcha, muy importantes en esta enfermedad.
En el caso del síndrome posflebítico o postrombótico la rehabilitación se inicia por un programa de ejercicios físicos de intensidad moderada, donde queda excluida la realización de ejercicios como trotar en el lugar, hacer carreras, dar saltos en el lugar, hacer ejercicios con pesas y ejecutar ejercicios fijos.32
En este síndrome se ha de tener en cuenta la fase en que se encuentra la anterior trombosis venosa. Si aún no está recanalizada la trombosis, los ejercicios no son útiles, por el dolor y los cambios hemodinámicos que pueden ocasionarse debido a la alta presión venosa. Si se encuentra recanalizándose o ya recanalizada la vena, entonces pueden llevarse a acabo los ejercicios.33
Consejos prácticos para preservar la función venosa
Para evitar el estancamiento de la sangre se recomienda no permanecer largos períodos en posición sentada o de pie, mientras que para evitar la dilatación de las venas es aconsejable no darse baños calientes o turcos, saunas, exposición prolongada al sol sin moverse, cera caliente para depilación y la calefacción por loza radiante.
Igualmente, para no obstruir la circulación venosa se deben tomar precauciones con los pantalones muy ajustados, las fajas, las medias con autosostén, las medias con elásticos ajustados y las botas ajustadas alrededor de las pantorrillas.
Es importante también eliminar el exceso de peso, el estreñimiento crónico y las dosis excesivas de hormonas como son las píldoras anticonceptivas para eliminar las factores que afectan las venas.
Para facilitar el retorno venoso se debe dormir con las piernas ligeramente elevadas, utilizar tacones de 3 a 5 cm de alto aproximadamente y corregir las deformidades de los pies con calzado ortopédico.
Plan de ejercicios
La rehabilitación de los que padecen de insuficiencia venosa crónica, sin tratamiento quirúrgico o en espera de ello, las terapias con ejercicios físicos que más beneficio reportan son las siguientes:
Posición inicial: Decúbito supino, respiración abdominal, repetir de 5 a 8 veces.
- Elevación alterna o simultánea de las piernas de 8 a 12 veces.
- Movimientos con las piernas imitando el pedaleo en la bicicleta de 3 a 8 minutos.
- Flexionar las piernas al pecho alternando y simultaneando de 8 a 12 veces.
- Posición inicial: Apoyo mixto, arrodillado. Llevar la rodilla derecha al brazo izquierdo y viceversa de 8 a 12 veces.
- Posición inicial: Parado en posición de firme, realizar cuclillas, repetir de 8 a 12 veces.
- Posición inicial: Igual al anterior, cuclillas con un solo pie, repetir de 8 a 12 veces.
- Diferentes tipos de marcha, elevando las rodillas, y acentuando las pisadas adelantadas con movimientos pendulares de la pierna extendida.
- Caminar de 3 a 7 km diarios.
- Nadar de 20 a 30 min.
- Montar bicicleta durante 30 min.
A este plan de ejercicios se une el masaje evacuativo con la aplicación de manipulaciones como fricción, frotación y amasamiento, con una duración de 20 a 30 min, siempre a favor de la circulación de retorno.
Programa de ejercicios activos linfovenosos.34-36· Ejercicio 1:
a) Posición inicial: Decúbito supino, piernas estiradas, manos detrás de la cabeza.
b) Movimientos:
1. Doblar al máximo la rodilla y la cadera.
2. Estirar la pierna.
3 y 4. Bajar la pierna manteniéndola estirada.
c) Duración: El ejercicio se efectúa cambiando de pierna a un ritmo moderadamente lento de 15 a 20 veces (figura 8).
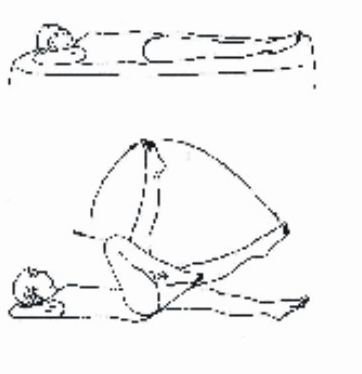
FIG.8. Ejercicio para mejorar el retorno venoso.
· Ejercicio 2:
a) Posición inicial: Decúbito supino, piernas elevadas.
b) Movimiento: Mover los dedos de los pies lo más rápida y enérgicamente posible, encogerlos y volver a estirarlos.
c) Duración: 30 s (figura 9).
FIG. 9. Ejercicio para mejorar el retorno venoso.
· Ejercicio 3:
a) Posición inicial: Decúbito supino, piernas elevadas.
b) Movimiento: Girar los pies 8 veces hacia adentro y 8 veces hacia afuera.
c) Duración: 30 s (hacerlo con rapidez) (figura 10).
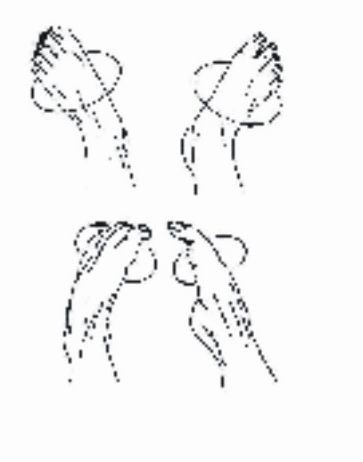
FIG. 10. Ejercicio para mejorar el retorna venoso.
· Ejercicio 4:
a) Posición inicial: Decúbito supino, piernas elevadas.
b) Movimiento: Estirar y doblar el pie desde la punta.
c) Duración: 30 s (realizar rápidamente) ( figura 11).
FIG. 11. Ejercicio para mejorar el retorna venoso.
· Ejercicio 5:
a) Posición inicial: Decúbito supino, piernas estiradas.
b) Movimientos:
1. Doblar la pierna y agarrar el pie con la mano.
2. Mientras se estiran las piernas lentamente, las manos pasan efectuando una suave presión sobre la pierna. Las manos rodean toda la pierna, tocando con las puntas de los dedos en la parte posterior.
3. Efectuar el mismo masaje en el muslo.
c) Duración: Por pierna de 8 a 10 movimientos a ritmo lento (figura 12).

FIG.12. Ejercicio para mejorar el retorno venoso.
· Ejercicio 6:
a) Posición inicial: Decúbito supino, piernas elevadas.
b) Movimiento:
1. Se aprieta un almohadón entre las plantas de los pies con presión en aumento. Simultáneamente se encogen los dedos de los pies, y se levanta la región glútea de su punto de apoyo.
c) Duración: De 4 a 6 veces durante 30 s. Contracción y relajación lentas, 4 s respectivamente ( figura 13).

FIG.13. Ejercicio para mejorar el retorno venoso.
· Ejercicio 7:
a) Posición inicial: Decúbito supino, piernas elevadas.
b) Movimiento: Las piernas cruzadas y el dorso de los pies presionandos uno contra otro y aumentando lentamente la presión.
c) Duración: De 4 a 5 veces durante 30 s. Contraer y relajar con lentitud 4 s respectivamente ( figura 14)

FIG.14. Ejercicio para mejorar el retorno venoso.
· Hidroterapia:
a) Baños de agua fría: Diariamente, después del cuidado del cuerpo, duchas frías en la pantorrilla y en los muslos. Empezar en los pies y subir lentamente hasta la cadera de forma que toda la pierna esté cubierta con una capa de agua.
b) Duración: Como máximo 20 s, alrededor de 10 segundos por pierna (figura 15).
FIG.15. Ejercicio de hidromasaje para la función venosa.
Agradecimientos
Nuestro agradecimiento a las doctores Humberto González Vega, Yolanda de Armas Vicens y Carlos Villar Rentería por su cooperación en la realización de este trabajo.
Summary
A literature review was made on general rehabilitation techniques and particularly on patients suffering from vascular diseases. Our main intereset was aimed at physicians working at primary health care so that they can expand their knowledge on this topic and contribute to give solutions to the problems of vascular disabled patients. This paper makes known the activities and orientations for the family physicians and the rehabilitative methodology for each group of patients.
Subject headings: PERIPHERAL VASCULAR DISEASES/rehabilitation; PRIMARY HEALTH CARE; INTERMITTENT CLAUDICATION.
Referencias bibliográficas
- Basmajian JV. Terapéutica por el ejercicio. Buenos Aires: Editorial Médica Panamericana; 1982.
- Fernández González A. Rehabilitación del paciente amputado, Capítulo 18. En: Arteriopatías periféricas JM E. Barcelona: Solano ed. Uriach;1992.
- Regensteiner JG, Steiner JF, Hiatt WR. Exercise training improves functional status in patients with peripheral arterial disease. J Vasc Surg 1996;23:104-15.
- Folse R. Alterations in femoral blood flow and resistance during rhytmic exercise and sustained muscular contractions in patients with arteriosclerosis. Surg Gynecol Obstet 1965;120:1124.
- Dean RH, Yao JST, Brewster DC. Diagnóstico y tratamiento en cirugía vascular. México: Editorial El Manual Moderno; 1997.
- Osmundson PJ, Chevreo JH, O'Fallow WM, Zimmerman BR, Kazmier FJ, Palumbo PJ. A prospective study of peripheral occlusive arterial disease diabetes.II. Vascular Laboratory assessment. Mayo Clin Proc 1981;52:223.
- Strandness DE. Exercise testing in the evaluation of patients undergoing direct arterial surgery. J Cardiovasc Surg 1970;11:192.
- Carlon R, Morlino T, Maiolino P. Benedicial effects of exercise beyond the pain threshold in intermittent claudication. Ital Heart J 2003 Feb;4(2):113-20.
- Wullink M, Stoffers HE, Kuipers H. A primary care walking exercise program for patients with intermittent claudication. Med Sci Sports Exerc 2001 Oct;33(10):1629-34.
- Labs KH, Degischer S, Aschwanden M, Hochatrasser J, Jaeger KA. The value of walking exercise in treatment of intermittent claudication. Schweiz Rundsch Med Prax 2001 Nov 22;90(47):2056-9.
- Stewart KJ, Hiatt WR, Regensteiner JG, Hirsch AT. Exercise training for claudication. N Engl J Med 2002 Dec 12;347(24):1941-51.
- Gelin J, Jivegard L, Taft C, Karlsson J, Sullivan M, Dahllof AG, et al. Treatment efficacy of intermittent claudication by surgical intervention, supervised physical exercise training compared to no treatment un unselected randomised patients I: one year results of funtional and physiological improvements. Eur J Vasc Endovasc Surg 2001 Aug;22(2):107-13.
- Savage P, Ricci MA, Lynn M, Gardner A, Knight S, Brochu M et al. Effects of home versus supervised exercise for patients with intermittent claudication. J Cardiopulm Rehabil 2001 May-Jun;21(3):152-7.
- Walker RD, Nawaz S, Wilkinson CH, Saxton JM, Pockley AG, Wood RF. Influence of upper-and lower-limb exercise training on cardiovascular function and walking distances in patients with intermittent claudication. J Vasc Surg 2000 Apr;31(4):662-9.
- Gardner AW, Katzael LI, Sorkin JD, Killewich LA, Ryan A, Flinn WR et al. Improved functional outcomes following exercise rehabilitation in patients with intermittent claudication. J Gerontol A Biol Sci Med Sci 2000 Oct;55(10)M 570-7.
- Gilbellini R, Fanello M, Bardile AF, Salerno M, Aloi T. Exercise training in intermittent claudication. Int Angiol 2000 Mar;19(1):8-13.
- Leng GC, Fowler B, Ernst E. Exercise for intermittent claudication. Cochrane Database Syst Rev. 2000;(2):CD000990.
- Nehler MR, Hiatt WR. Exercise therapy for claudication. Ann Vasc Surg 1999 Jan;13(1):109-14.
- Taft C, Karlsson J, Gelin J, Jivegard L, Sandstrom R, Arfvidsson B et al. Treatment efficacy of intermittent claudication by invasive therapy, supervised physical exercise training compared to no treatment in unselected randomised patients II: one year results of health-related quality of life. Eur J Vasc Endovasc Surg 2001 Aug;22(2):114-23.
- Braun CM, Colucci AM, Patterson RB. Components of an optimal exercise program for the treatment of patients with claudication. J Vasc Nurs 1999 Jan;17(2):32-6
- Perakyla T, Lindholm H, Lepantalo M. Assessment of intermittent claudication: a comparison of questionnaire, visual analogue scale and subjective estimate information with post-exercise ankle-brachial pressure index. Clin Physiol 1999 Nov;19(6):445-9.
- Binnie A, Perkins J, Hands L. Exercise and nursing therapy for patients with intermittent claudication. J Clin Nurs 1999 Mar;8(2):190-200.
- McCombs PR, Subramanian S. The benefit of exercise in intermittent claudication: effects on collateral development, circulatory dynamics and metabolic adaptations. Ann Vasc Surg 2002 Nov;16(6):791-6.
- Siegel ME, Siemsen JK. A new non-invasive approach to peripheral vascular disease: Thalium-201 leg scans. Am J Roentgenol 1978;131:827.
- Gardner AW, Poehiman ET, Exercise rehabilitation programs for the treatment of claudication pain: A meta-analysis. JAMA 1995;274:975-80.
- Rubalcaba L, Canetti S. Salud vs sedentarismo La Habana: Editorial Pueblo y Educación, Ciudad de la Habana, 1989.
- Carbajal F. Diabetes mellitus y ejercicio físico. La Habana: Editorial Pueblo y Educación; 1989.
- Ulloa J. Flebología Vascular. Cap. 11: Clasificación de la insuficiencia venosa crónica. Bogotá: Ed. Intergráficas Ltda; 1995.
- Latorre J. Patología venosa de los miembros inferiores. Cap. 10: Síndrome post-trombótico. Barcelona: Edit. Edigraf;1995.
- Goldman M, Bergan J. Ambulatory treatment of venous disease. USA: Editorial Mosby/Year book, Inc; 1996.
- Ulloa J. Flebología. Santa Fé de Bogotá: Editorial Intergráficas Ltda;1995.
- Leal J. Insuficiencia venosa crónica de la pelvis y de los miembros inferiores. USA: Edit. Mosby / Doyma libros, 1995.
- Santos MA. Cirugía endoscópica de varices. España: Editorial Industria gráfica; 1995.
- Bollinger A. Angiología. Tratamiento de las várices primarias y de la insuficiencia venosa crónica. La Habana 1982:134. (Edición Revolucionaria).
- Sarkar PK, Ballantyne S. Management of leg ulcers. Postgrad Med J 2000 Nov;76(901):674-82.
- Evrard-Bras M, Coupe M, Laroche JP, Janbon C, Manual lymphatic drainage. Rev Prat 2000 Jan 1;50(11):1199-203.
Recibido: 30 de enero de 2004. Aprobado: 30 de enero de 2004
Dr. Orestes Díaz Hernández. Edificio E 25, apto 6, Zona 10, Alamar, municipio Habana del Este, Ciudad de La Habana, Cuba. Email orestes.diaz@infomed.sld.cu
1Especialista de II Grado en Angiología y Cirugía Vascular. Hospital Clinicoquirúrgico "Hermanos Ameijeiras".
2Especialista de I Grado en Angiología y Cirugía Vascular. Hospital Clinicoquirúrgico "Hermanos Ameijeiras".