Introducción
El hombre ha actuado sobre las fracturas óseas de los miembros desde tiempos ancestrales, confirmando a la inmovilización (reducción-estabilidad) como la forma básica de tratar la afección, que se le presenta con la tríada: trauma, dolor e impotencia funcional.
Los primeros ejemplos del tratamiento de fracturas en el humano se remontan a 5000 años atrás, por las conocidas pinturas rupestres, los vendajes de inmovilización (Splintage), conservados en el museo de Luxor en Egipto, los cuales estaban hechos de madera de corteza de palmas y de bambú en forma de férulas y vendajes circunferenciales de tela de lino. También se conocía el uso de muletas para el apoyo del paciente como muestra el grabado en la tumba de Hiscouf que data de los años 2830 A.C.
El uso de férulas y vendajes aparecen en los papiros de Eberts y Heartz 1800 A.C, en las pirámides de Egipto, el antiguo papiro de Edwin Smith que data de los años 2600 al 2280 A.C. es el más conocido, escrito en jeroglífico, se supone debido a Imhoted, médico del Rey de la III Dinastía Egipcia, descubierto y adquirido en 1862 por el Arqueólogo Smith, quien lo divulgó, pues asumió el valor histórico del descubrimiento.
Con el desarrollo de los principios de la física, Hipócrates, en su Libro Tratado de las Fracturas, más tarde Galeno y otros, introdujeron dispositivos de tela o madera para realizar la inmovilización del área afectada, lo que asociaban a la movilidad de las articulaciones vecinas.
Más tarde, la mecánica y la herrería introdujeron distintas formas de órtesis metálicas externas para lograr mantener la estabilidad de la fractura, permitiendo la observación del área afectada, su higiene y cuidado de la piel.
La evaluación de la curación espontánea de las lesiones demostraba que el hueso fracturado venía genéticamente preparado para consolidar, formando en el foco un tejido: "el callo óseo vivo”, siempre que se le creara un medio ambiente propicio para rellenar el defecto entre ambos extremos y restituir su estructura.
Con estos inicios, el tratamiento del trauma comenzaba a salir de la época de la simple limpieza de las heridas y las innumerables amputaciones justificadas, con el concepto de "perder el miembro para salvar la vida”, lo que no siempre se lograba debido a hemorragias primarias o secundarias y a la gangrena.
Ambrosio Pare (1510-1590), el padre de la Medicina Militar, fue el primero en mencionar el principio de dejar abiertas las heridas de guerra.
Sir Percival Pott (1714-1788), en el año 1763, recibió el diploma de la Sociedad de Barberos Cirujanos de Inglaterra por la descripción de la fractura de tobillo que lleva su nombre, la que sufriría años después atropellado por un carruaje, dirigió él mismo su tratamiento y evitó así la amputación.
La introducción de la práctica de la osteosíntesis no habría sido posible sin los trabajos de los científicos predecesores, en las distintas ramas de las ciencias médicas del Siglo XIX y el Siglo XX, los más significativos fueron los siguientes:
Inherentes a los procedimientos quirúrgicos
Jean L. Petit (1694-1756): diseñó el torniquete de madera con bandas alrededor del miembro, para cohibir la hemorragia durante las operaciones, lo que más tarde Smarch mejoraría con su tubo y banda elástica, creando "la cirugía isquémica".
Luis Pasteur (1822-1895): señaló la presencia de microorganismos o gérmenes como los productores de fermentaciones e infecciones y mostró cómo controlarlos
José Lister (1827-1912): introdujo la cirugía aséptica y antiséptica basada en el lavado de las manos de cirujanos y ayudantes, junto con la esterilización del instrumental, de las heridas y del medio ambiente usando ácido fénico y ácido carbónico.
El 16 de octubre de 1846, el norteamericano Morton en el Massachusetts General Hospital, mostró la primera anestesia por inhalación de Éter.
Guillermo Roentgen (1845-1923): descubrió unas radiaciones electromagnéticas a las que, por desconocimiento de su origen, llamó Rayos X, y las que por honor nunca patentó, pero sí obtuvo el reconocimiento mundial de su invento al recibir el Premio Nobel de 1901.
Con ellos se pudo precisar: sitio, extensión y trazo de la fractura, la colocación de los implantes y la evolución de la consolidación. El famoso Delbet sería el primero en usarlos en la osteosíntesis de fractura de cuello de fémur (1919).
El incremento de la garantía de la osteosíntesis como proceder quirúrgico tuvo su punto de avanzada y completo desarrollo con el descubrimiento de la Penicilina en el año 1928, realizado por Alexander Fleming para el tratamiento y la prevención de infecciones, lo que no se aplicaría en gran escala hasta finalizada la II Guerra Mundial.
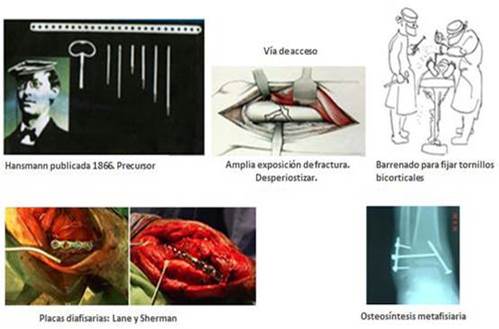
La literatura reconoce, con carácter fundacional, la descripción y puesta en práctica relacionada con la colocación de placas y tornillos, preconizada por el alemán Hansmann, quien en 1886 usaba placas y tornillos confeccionados con plata alemana, aleación de níquel, cobre y estaño. Mediante una incisión en la piel y la reducción de la fractura, la placa se colocaba sobre el foco de fractura y se fijaba en ambas corticales con tornillos, los cuales en su otro extremo disponían de largos vástagos que sobresalían fuera de piel, estos tornillos, se retiraban una vez se consideraba que la fractura estaba unida dejando la placa in-situ en el espesor del callo óseo , concluyendo en sus resultados, que la osteosíntesis devolvía la morfología al hueso y aseguraba la movilidad precoz .1
Un factor de gran importancia en la estabilidad quirúrgica de la fractura fue el desarrollo de la metalurgia en la confección de los implantes Petronius en 1565, quien señaló haber implantado una placa de oro para rellenar la hendidura del paladar de un paciente. Se conocían los afrontamientos con hilos de oro y plata, mencionados por dos cirujanos de Toulouse, Francia: Lapeyode y Stere en 1770, posteriormente se creó la aleación metálica llamada plata alemana.
Las primeras placas y tornillos fueron fabricados con metales ferrosos, los que demostraron su incompatibilidad con el organismo al provocar: corrosión, metalosis e infecciones.
En los años 30 del siglo XX se incorporaron las aleaciones no ferrosas de base CO (cobalto) y los implantes de acero inoxidable 316L y el 316LVM y la formada por cromo-cobalto-molibdeno (VITALIO), que mostraron tener mayor compatibilidad y alta resistencia a la corrosión frente a los fluidos del cuerpo.
La composición química de los aceros inoxidables 65 % Fe, 20 % CR, 17 % Ni, 4 % Mo, 0.03 % C, se sigue utilizando como biomaterial para los implantes.
Ya en aquellos momentos, el cirujano belga Albín Lambotte (1866-1955) había introducido el concepto de “osteosíntesis” en 1907, como: "El acto quirúrgico de reducir y fijar las fracturas con implantes metálicos internos hasta su curación".2,3,4
Es esta fecha la que tomamos de referencia para iniciar el análisis generacional, sobre su uso en el tratamiento de las fracturas de los huesos largos de los miembros llamándola clásica.
Se decidió realizar una revisión bibliográfica retrospectiva de la literatura médica sobre el Tema, tomando como punto de partida las variables principales de la osteosíntesis por placa y tornillos, desde su fecha de definición como proceder quirúrgico y relacionar su desarrollo con determinados momentos históricos, que marcaron variaciones en la Traumatología mundial y su relación con la sociedad.
El objetivo de este trabajo fue organizar la presentación de los cambios que ocurrían con las innovaciones tecnológicas que se incorporaban, como por ejemplo, minimizar el trauma quirúrgico, garantizar la irrigación del foco de fractura, qué metal debía ser el idóneo, qué tipo de consolidación se obtenía y otras consideraciones, para hacerlo llegar a especialistas como recordatorio de lo conocido y para el personal en formación como conocimiento de los resultados de lo que nos legaron aquellas generaciones y su repercusión en la actualidad.
Métodos
Revisión retrospectiva de revistas nacionales y extranjeras de ortopedia y traumatología, indizadas y certificadas por el Ministerio de Ciencia Tecnología y Medio Ambiente de Cuba (CITMA, 2015) y otras procedentes de Medline (US National Library of Medicine). Libros de reconocido prestigio. Notas de experiencias teórico--prácticas del Autor, tomadas de eventos y actividades quirúrgicas.
En los artículos relacionados, se evaluaron la información y los resultados obtenidos del análisis de las variables seleccionadas:
Reducción de la fractura: Cerrada o Expuesta
Tipo de implante
Vía de acceso quirúrgico
Estabilización del implante
Metalurgia de los implantes
Consolidación de la fractura
Las variables de estudio fueron seleccionadas por formar parte de los distintos procedimientos quirúrgicos, desde la indicación hasta el callo óseo curativo.
Sus análisis se incluyeron en el protocolo de trabajo o fueron excluidas de acuerdo con los criterios siguientes:
Criterios de inclusión
Aquellos trabajos que versan sobre las características físico-biológicas, biomecánicas de las innovaciones tecnológicas y sus procedimientos.
El período de tiempo de su puesta en práctica, desde los inicios del Siglo XX hasta la actualidad.
Los que reportaban las ventajas y desventajas de las novedades que se iban incorporando.
Los relacionados con los componentes metálicos de los Implantes y sobre la histología de la consolidación.
Criterios de exclusión
Desarrollo
Mostraron las características de los cambios que iban sucediendo en las variables seleccionadas, sus fechas de incorporación a la práctica quirúrgica y cuando fueron sustituidas, aspectos que permitieron establecer las Etapas o Generaciones de las Innovaciones y procedimientos y relacionarlas con determinado momento Histórico, y de incremento de las innovaciones tecnológicas, que permitiera al lector distinguir los pasos seguidos en el desarrollo de la Osteosíntesis por placa y tornillos. Así, las dividimos en tres generaciones.
Primera generación de osteosíntesis con placa y tornillos de huesos largos
Llamada clásica, se origina en los primeros años del siglo XX luego de los trabajos realizados por Hansmann, Lambotte, Lane y Sherman con sus placas y tornillos. Además, junto al desarrollo de la cirugía del trauma por científicos de otras ramas como, la asepsia, antisepsia, en los procedimientos quirúrgicos, técnicas para control del sangramiento, las suturas, el desarrollo de implantes, primero con metales ferrosos y después aleaciones de los metales, la evaluación clínica y radiográfica del proceder y sus resultados, que garantizaban el seguimiento post-operatorio de los fracturados y reducían las complicaciones.
Tenía como principio fundamental asegurar una reducción rígida del foco de fractura mediante una amplia exposición decolando los tejidos blandos y el periostio, la implantación de la placa a ambos lados del foco de fractura, para ser fijada con tornillos a ambas corticales e inmovilización enyesada hasta lograr la consolidación.
Características de la osteosíntesis de las fracturas diafisarias
Las analizaremos, según los pasos quirúrgicos del proceder y las variables de estudios seleccionadas para evaluar los trabajos incluidos.
Reducción: Por exposición del foco de fractura, también llamada “cielo abierto”, se aplica manipulación directa, manual o instrumental y se afrontan anatómicamente los fragmentos mayores, manteniendo la estabilidad rígida del foco de fractura durante la colocación y fijación del implante.
Tipo de implante: Placa o lámina metálica rectilínea de superficie lisa de longitud según el tipo de fractura, diámetro de 2 a 4 mm, que contacta con la cortical externa del hueso y presenta en su espesor orificios circulares simétricamente dispuestos para ser fijadas con tornillos a ambas corticales de los fragmentos mayores de las diáfisis.
Vía de acceso quirúrgico: Incisión longitudinal al eje del hueso para exponer el área de la fractura, utilización del instrumental de la época, apertura de fascias, decolamiento muscular y su separación en grupos siguiendo los espacios intermusculares hasta la exposición del hueso, apertura y separación del periostio. Manteniendo la fractura reducida mediante ganchos de hueso, colocación de la placa a ambos lados de la fractura.8
Estabilización del Implante: La placa colocada longitudinal al eje anatómico del hueso rebasando ambos extremos fracturados, con orificios circulares a intervalos simétricos, será fijada por barrenado de ambas corticales mediante tornillos de 4.5 mm de grosor, los que a través de los orificios se implantan en ambas corticales, evitando que se extruyan en la cortical opuesta a la de penetración.
Los distintos tipos de placas en uso en esta primera etapa, fueron las diseñadas por Lambotte, Shermann y Lane, este último la introdujo para las metáfisis, aplicar la variante de implantar los tornillos en una sola cortical.9,10,11
Las placas y los tornillos de fijación se caracterizaban por ser maquinados, de metal ferroso o de aleaciones que culminarían al lograrse el acero inoxidable para su confección, estos últimos de longitud suficiente para fijarse en ambas corticales (bicorticales), grosor de 2.5 a 4.5 mm y presenta estrías en toda su superficie. La cabeza aplanada de periferia circular presenta una superficie de acoplamiento para atornillador lineal.
Una vez concluida la penetración del tornillo, la cabeza quedara incluida en el interior del orificio de la placa. Para lograr un acoplamiento adecuado, se debe ejercer la mayor presión de atornillamiento posible, para garantizar que la placa se adose íntimamente en la cortical, incluso estaba indicado colocar tornillos en el foco de fractura para incrementar la estabilidad, proceder en desuso en el momento actual. (Fig. 1)
Terminado el acto operatorio, se asociaba la inmovilización externa del área fracturada con el principio de inmovilizar una articulación proximal y una distal al foco. Habitualmente se colocaban férulas enyesadas manteniendo las posiciones funcionales articulares, las férulas permitían abrir con facilidad el vendaje en caso de incremento del edema postoperatorio, pasados unos días, se podía cerrar con yeso circular y mantenerla hasta consolidación, lo que evidentemente postergaba la rehabilitación del paciente.
El concepto de rigidez del foco que exigía la Primera Generación, llevó a Hey Groves (1872-1914) a introducir el sistema de la doble placa, es decir, colocarlas en dos planos perpendiculares y paralelos uno al otro a ambos lados del foco, este procedimiento sería desechado años después, con el nombre de “sándwich de hueso muerto”, por los malos resultados obtenidos, al provocar necrosis cortical en el área de contacto placa-hueso, por la excesiva presión ejercida.12
Tomando como base estos principios, en la primera mitad del siglo XX no solo se introdujeron en la práctica lo relativo a las placas atornilladas en las fracturas diafisarias y sus variantes, sino que también se desarrollaron procederes para otros tipos de fracturas sobre lo que llamamos la atención con un breve recordatorio.
Lo más significativo fue la osteosíntesis de las fracturas metáfiso-epifisarias, en especial las del extremo proximal del fémur.
En 1931, Smith Peterson publicó el clavo trilaminar de acero inoxidable con reducción a cielo abierto para las fracturas intracapsulares del extremo superior del fémur. El implante se hace penetrar por la cara externa de la base del trocánter mayor atravesando el foco de fractura hasta la esponjosa de la cabeza y logra una osteosíntesis con estabilidad transitoria según las condiciones osteoporóticas de la región. En 1932, Johansen diseñó el clavo endomedular canulado, cuya penetración es guiada por un alambre Kirschner. El clavo se une a una placa fijada en la cara externa de la diáfisis, sistema clavo-placa indicado en el tratamiento de las fracturas inter-trocantéricas.13
Knowles propuso la osteosíntesis de fracturas del cuello del fémur usando varios clavos lisos con rosca en su extremo de penetración, los que actuando como tornillos se fijaban en la esponjosa subcondral de la cabeza.14
MacLaughlen diseñó su placa, cuyo extremo proximal presenta distintos grados de angulación para usar en fracturas intertrocantereas junto al clavo de Smith Peterson, montaje al que llamo “sistema clavo placa desmontable”.
En Cuba, en 1942, Alberto Inclán publica en el Journal of Bone and Joint Surgery un artículo sobre la Pseudoartrosis del cuello femoral, donde presenta el clavo-porta-injerto-óseo diseñado y puesto en práctica por Ulises Sosa de Quesada, que sirve de montaje para colocar injertos cilíndricos de peroné en su parte media, al tiempo que estabiliza el defecto.
En el mismo trabajo el autor, publica por primera vez, la introducción en la práctica mundial, de los Resultado obtenidos con el uso del injerto óseo congelado a -4°C, conservado en recipiente con sangre citratada, para el tratamiento de los trastornos de la consolidación y defectos óseos.15
E. Metalurgia de los Implantes: El empleo de metales en medicina existe desde miles de años atrás, se sabe que Hipócrates usaba hilos de oro en suturas, no fue hasta siglos después que en 1546 Ambrosio Pare describe las placas de oro para sustituir defectos de cráneo y alambres para sutura de la pared abdominal.
Ya hemos señalado como se utilizaron durante años elementos de ferretería como clavos y tornillos para mantener la fijación de la fractura y lógicamente las infecciones y lesiones que esto provocaba, dado que la selección de los materiales se basaba en su disponibilidad y resistencia y no en su incompatibilidad y resistencia a la corrosión, al respecto Levert estudio los distintos materiales en perros en 1829.
Las primeras placas de osteosíntesis se fabricaron de metales ferrosos en la década del treinta, surgen las aleaciones no ferrosas, en especial, el acero inoxidable (hierro, cromo, níquel, molibdeno, carbono y un 2 % de otros metales), con lo que se desarrollaron los primeros implantes con la concepción biológicas de mayor resistencia a la corrosión, que sucesivamente se han conocido como: Acero 18-8, Acero 18.8-Mo, Acero 316L y Acero 316-VM, fabricados por el sistema de fundición llamado colados en vacío, los que han sido usados hasta nuestros días. En 1932 Venable y Stuck lograron la aleación metálica inerte a los electrolitos del cuerpo humano.
Más tarde con el desarrollo de los biomateriales vendrían implantes conformados en base a aleaciones de cobalto, cromo y molibdeno, conocido como vitalio.
En los finales de la época clásica, se conocieron otros metales que demoraron en incorporase a la confección de implantes, como el titanio, que no se aplicarían hasta años después.16,17
F. Consolidación: La exposición ósea inherente a la reducción y cirugía a cielo abierto, hace que se pierdan el hematoma fracturario y los distintos elementos orgánicos que ayudan en la formación del callo en las fracturas cerradas. Esto había sido demostrado por el Inglés John Hunter (1728-1793), quien describió la transformación del hematoma de fractura en la formación de un tejido fibrocartilaginoso que se osificaba progresivamente.
Esta primera generación de implantes hace que se produzca un callo básicamente medular, con trastornos de la irrigación sanguínea proveniente de las masas musculares que rodean el hueso, con escasos elementos periósticos, al haber sido este decolado de la superficie ósea, provocando la pobre incorporación al foco fracturarlo de tejido condral. Esto da lugar a que se produzca una consolidación a expensas básicamente de los osteoblastos, los que evolucionan a osteocitos o célula ósea, que segrega sustancia osteoide, la cual progresivamente se mineraliza, calcifica y osifica evolucionando a hueso y su proceso normal de remodelación fisiológica ulterior, devolviéndole la estructura hística y la función de sostén orgánico al tejido óseo en el área de la formación del callo de curación de la fractura.18
Radiográficamente la imagen del foco durante la Consolidación, muestra cierta reabsorción básicamente de la cortical de los extremos de los fragmentos óseos mayores, los que, una vez afrontados y estabilizados, mostrarán la formación de su relleno por los llamados frentes de osificación, constituidos por masas de tejido neoformado, que por inducción avanzan uno hacia el otro hasta sellar el espacio y dejar conformado el callo óseo.
Segunda generación de osteosíntesis con placa y tornillos de huesos largos
Basada en el principio de la compresión interfragmentaria rígida y absoluta del foco de fractura, según preconizaba Robert Danis (1880-1962) al presentar sus trabajos sobre el diseño de un implante, que provocaba compresión entre los extremos de los fragmentos mayores de la fractura al que llamó Coaptor, (Coapteur en Francés) con el que trabajaba durante los años de la II Guerra Mundial, lo cual fue tomado y desarrollado posteriormente por su alumno Maurice Müller, vinculándolo con la creación de la fundación formada por un grupo de cirujanos ortopédicos en Basel, Suiza; quienes trabajaban en unir nuevos criterios y experiencias para modificar los principios y características de la osteosíntesis clásica.
Se creaba así, en 1958, la fundación que denominaron AO (del alemán Arbeitsgruppe für osteosynthese fragen). Integraron el grupo de fundadores, entre otros: Muller, Allgower, Willnegger, Schneider y Bandi, incorporándose de inmediato Robert Danis.19,20,21
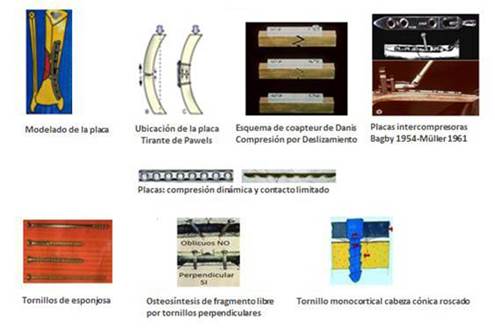
El COAPTEUR de Danis (1880-1962) daba inicios a la compresión interfragmentaria en la osteosíntesis: consistía en una placa que por reducción abierta se coloca para ser fijada sobre el foco de fractura, tiene labrado en su espesor orificios ovales cuya superficie son lisas e inclinadas en sentido longitudinal. Inicialmente la placa se fija en el fragmento proximal mediante tornillos bicorticales para darle estabilidad, entonces se reduce la fractura manteniendo el contacto anatómico de sus corticales y se procede a fijar la placa por los orificios en el fragmento distal. A medida que se van atornillando las cabezas de los tornillos en el agujero oval, estos se van deslizando en el interior de la superficie inclinada produciendo el efecto de atraer al fragmento distal movible al proximal que permanece estable, para comprimirlos. Al añadir nuevos tornillos en los restantes orificios vecinos al foco en la placa se logra estabilidad absoluta y el desarrollo de un callo óseo llamado per priman o de primera intención en el canal medular que después explicaremos (ver Danis: Theorie et practique de le Osteosynthese, Paris Masson 1932 :7).
Como principios fundamentales de la puesta en práctica de esta nueva concepción sobre el tratamiento de las fracturas diafisarias, el grupo AO preconizó:
La compresión como mecanismo para la osteosíntesis se indica en: la fijación de fragmentos longitudinales y oblicuos diastasados en el foco de fractura y de fragmentos libres vecinos, con el fin de acoplarlos a la consolidación, se realiza con tornillos de tracción de esponjosa “tirafondo” llamados Lag Screw, siempre que sean atornillados perpendicularmente al trazo de la fractura luego del pretensado y remodelación de la forma de la placa para adaptarla íntimamente a la superficie ósea en que se fijará. Estas son las llamadas placas dinámicas compresivas DCP (siglas en inglés) que provocan compresión axial por deslizamiento y por el uso de dispositivos intercompresores incluidos en la placa (Bagby) o el tipo mecánico removible (Müller).
La compresión se define como el principio biomecánico de la acción y el efecto de comprimir dos cuerpos o superficies, lo que disminuye la distancia entre las partículas de las superficies en contacto, provocado por estímulos de esfuerzo o tensión en dicha área. Al ser absorbidos dichos esfuerzos por el hueso se provoca el fenómeno de dinamización con micromovimientos en el foco de fractura, debido a su elasticidad estas fuerzas ejercen la función de activar el metabolismo del hueso en la formación de callo óseo y los procesos de consolidación de la fractura .
Cuando estas fuerzas actúan en el mismo plano en línea recta, de acuerdo a la “La Ley de Wofff ”, enunciada por Julius Wolff (1836-1902) quien afirmaba: Cualquier cambio en la acción o función de un hueso provoca cambios en su estructura interna y su conformación externa, de ahí que dichas fuerzas sean favorables a la estabilidad y al reforzamiento de las estructuras óseas e incrementen la llamada, compresión biológica natural, ejercida por la gravedad y la acción permanente de los músculos sobre los huesos en que se insertan (llamado tono muscular).
Estos efectos que inhiben la acción de las fuerzas de cizallamiento, las de incidencia angular y las de torsión son dañinas a la estabilidad del foco fracturario y causantes del aflojamiento del implante y sus consecuencias en la consolidación.24
Tipos de Compresión
Compresión estática: es la que mantiene rígida las fracturas con fragmentos opuestos de trazos longitudinales oblicuos y espirales como la producida en el tratamiento por los tornillos esponjosos de tracción (tirafondo). La ejercida por las placas una vez que han sido contorneadas para adosarse a la topografía de la superficie ósea donde se va a fijar, condición necesaria, en especial, en las fracturas metafiso-epifisarias.25,26
Compresión dinámica: se obtiene por la acción mecánica de comprimir los extremos óseos afrontados por el mecanismo de desplazamiento de los implantes fijos al fragmento distal, como ocurre con las placas de compresión dinámica (DCP) con orificios ovales labrados en su espesor y con los sistemas de placas inter-compresoras, ya señaladas.27,28
Generalidades quirúrgicas de la Segunda Generación de osteosíntesis
A. Reducción de las fracturas
Se iniciará con la preparación previa, determinando la indicación de acuerdo con el estado de las partes blandas y piel que permita sutura sin tensión al concluir el proceder. Seleccionar la placa de acuerdo a su longitud y a las características del sitio donde se aplicará (pre-tensión y contorneado). Disponer de un adecuado estudio radiográfico para determinar la forma y extensión del trazo fracturarlo, si existe toma articular, la conminación ósea (no siempre visible en las radiografías de urgencia), para no tener que alterar la indicación durante el acto quirúrgico.
La reducción será abierta, es decir, expuesta en la extensión necesaria, anatómica, manteniendo el afrontamiento y contacto de las corticales en ambos fragmentos mayores, con estabilización rígida (absoluta) realizada de manera manual o instrumental. Se recomienda mantener los extremos reducidos durante el procedimiento quirúrgico mediante un montaje de fijación externa transitorio.29
B. Vías de acceso e implante de la placa
La incisión quirúrgica longitudinal extensa permite una amplia exposición de la fractura y evita tener que realizar una vigorosa retracción de la piel y partes blandas.29
En las fracturas diafisarias a dos fragmentos, la incisión será longitudinal al eje del miembro y paralela con los espacios intermusculares y la separación de las partes blandas procurará mantener la irrigación sanguínea procedente de los músculos vecinos, la disección se mantendrá extraperiostal, de ser necesario separarlo parcialmente solo se elevará el periostio de 1 a 2 cm en uno de sus extremos.
En las fracturas conminutas, la placa se aplicará como “placa puente”, otros la llaman “placa onda”, entre los fragmentos mayores, fijarla con tornillos como apoyo situadas a distancia del foco, organizando los fragmentos libres en el espacio entre los dos extremos de la fractura. En presencia de fragmento en forma de ala de mariposa, visibles como una fisura, reducirlas y fijarlas con un tornillo tirafondo, de existir un gran desplazamiento hay que extremar cuidados al reducirla, ya que del fragmento pueden separarse de las partes blandas y necrosarse.
En el caso de fragmento triangular, voluminoso interpuesto, fijarlo con tornillos de tracción perpendiculares al trazo de fractura. Nunca usar tornillos oblicuos en el foco.30
C. Sitio de colocación de las placas
Debe seguirse el “Principio del tirante de tensión” preconizado por Pauwels, basado en que, al ser la anatomía diafisaria de los huesos largos ligeramente incurvada en sentido longitudinal, hace que del lado cóncavo se incrementen los esfuerzos axiales de la biocompresión, favoreciendo la formación del callo óseo en esa parte de la curvatura, mientras que del lado convexo estas mismas fuerzas provocan distracción tensional que separan los extremos óseos.
Es en la cortical del lado convexo donde se fija la placa, de manera que actúe como un “tirante o banda de tensión”, que inhiba las fuerzas de distracción y eviten el incremento de la curvatura de la diáfisis, la separación de las corticales y la pérdida de estabilidad de la osteosíntesis.31
Evolución de las Placas Compresivas
Este acápite recoge los principales modelos de placas de compresión que se desarrollaron a partir de los trabajos de la Fundación AO y ASIF en la segunda mitad del siglo pasado.
Sistemas de Placas Interpresoras
En 1954, Bagby introdujo un tipo de placa en la que su sistema compresivo esté acoplado a su extremo proximal, el cual está formado por una barra roscada, que al hacerse girar atrae la placa previamente fijada en el fragmento distal hacia el fragmento proximal, hasta hacerlos contactar y compresionarlos (bajo control radiográfico), lo que una vez logrado permite añadir el resto de los tornillos para fijar la placa en ambos extremos. Con la sutura de las partes blandas, todo el sistema queda incluido en el foco de fractura esperando ser retirado cuando haya ocurrido la consolidación.32
En 1961, Müller creó un dispositivo interpresor anexo a la placa consistente en un pequeño poste metálico vertical, que se fija en el fragmento proximal por delante del extremo libre de la placa, el cual lleva incluido un vástago, roscado en el extremo que lo une con el poste y en su otro extremo lleva un gancho para ejercer tracción, por el orificio más cercano de la placa. Al ejercerse la acción del roscado en el espesor del poste, el gancho atraerá a la placa conjuntamente con el fragmento distal, para ejercer la compresión con el proximal. Serán colocados los necesarios tornillos en su nueva ubicación. El poste con su sistema de tracción es retirado al final del acto operatorio.33
Sistemas de Placas Compresivas
La fusión de la AO con la Asociación de Estudio de la Fijación Interna (ASIF) en 1970, introdujo en la práctica el tipo de Placa de Compresión Dinámica, conocida en Idioma Ingles por Dinamic Compression Plate (DCP, AO/ASIF), la cual presenta orificios ovales situados en su espesor, cuyas superficies interiores son lisas e inclinadas de un extremo al otro. Una vez realizada la reducción expuesta, ambos extremos corticales estarán anatómica e íntimamente unidos (estabilidad absoluta), se adosará la placa en contacto con la superficie ósea a ambos lados de la fractura siguiendo los principios del Coaptor de Danis, entonces, se inicia la colocación de los tornillos, el primero de ellos se fijará en el segundo orifico de la placa proximal al foco de fractura, a continuación, el segundo tornillo del montaje se fijara en el orificio más distal de la placa en el lado opuesto.
Al continuar la penetración, se iniciará el deslizamiento de la cabeza cónica sobre la superficie lisa de un extremo al otro, lo que provocará que la placa, y con ella el fragmento distal, avancen hacia el fragmento proximal, una vez obtenida la compresión serán colocados el resto de los tornillos, logrando incrementar la estabilidad rígida absoluta necesaria para la formación del callo óseo per-priman.34
Placa Compresiva de Contacto Limitado
Diseñada en 1980 por la AO/ASIF, con el fin de reducir el área de contacto de la placa con la superficie de apoyo en la cortical del hueso afecto y disminuir el daño en el periostio y la necrosis por hiperpresión en dicha área.
Presenta la característica en que, a nivel del agujero oval, este se continua en su cara de apoyo por una prominencia cuadrilátera en cuyo interior avanza el tornillo, esta es la única zona de la placa que contacta con el periostio y la cortical, dejando entre uno y otro, inter- espacios libres de apoyo, con lo que se reduce el daño a la irrigación y al periostio. Su procedimiento quirúrgico es similar a los descritos para la DCP.35,36(Fig. 2)
Características de los Tornillos para la fijación de esta placa
Monocorticales
Surgen para resolver el daño que provocan los tornillos bicorticales a la circulación sanguínea en la esponjosa, ya que al fijarse en una cortical no trastornan el desarrollo de la consolidación per-priman, al no afectar la circulación perióstica ni la estabilidad del foco, sino que mantienen una estabilidad elástica y preservan la vitalidad ósea. Algunos les señalan poca resistencia a los esfuerzos de torsión y se reportan fallos de fijación de un 5 %.
Son tornillos canulados autotaladrantes y autoroscantes, disponen de un canal labrado en su extremo de penetración que evita se acumulen residuos de tejido de esponjosa o medula ósea que interfieran con el atornillado. La cabeza tiene forma cónica de 2 o 3mm de altura con estría de roscado en su exterior, para facilitar su deslizamiento y fijación en el espesor de orifico de la placa.36
Bicorticales
Presentan estrías de rosca en toda su longitud, son acanalados en su espesor para ser guiados con alambre guía, a fin de implantar el tornillo con una verticalidad que no rebase los cinco grados de inclinación. La cabeza tiene las mismas características que lo descrito para los monocorticales, la longitud debe ser medida antes de implantarlo, para evitar que se exteriorice del lado opuesto.
Tornillos de Esponjosa
Son de cabeza plana, su superficie alterna áreas lisas con áreas de estrías de diámetro variable situadas en tres niveles distintos a lo largo del tornillo.
Están indicados para fijar e interpresionar fragmentos libres en fracturas diafisarias lineales a dos fragmentos.
Osteosíntesis de fracturas en metáfisis extra-articulares (supracondileas), para mantener fija la placa en casos de fragmento distal corto.
En fracturas epifisarias, con o sin lesión de la superficie articular para reducción y osteosíntesis de los fragmentos articulares desplazados, por artrotomía.
Estos tornillos son llamados LAG-Screw, es decir, tornillos con intervalos de roscado, tienen distintos diámetros según la localización de las estrías, en el área de superficie lisa alcanzan hasta 8,2 mm de grosor, mientras que en las zonas con estrías alcanzaran hasta 12 mm.37
Los tornillos con estrías en toda su longitud tienen diámetro de 6,5 mm a 7 mm, para la fijación de huesos osteoporóticos de menor tamaño y placas en la superficie externa de las metáfisis.38,39,40
Modificaciones introducidas en la técnica de fijación de los tornillos
El uso del cilindro o trocar-guía, que algunos llaman “camiseta”, vaina o cánula, está diseñado para evitar dañar las partes blandas en el barrenado e implante del tornillo. Se introduce por micro incisión periférica y control radiográfico se penetra hasta el orificio correspondiente de la placa.
El uso de tarrajas o avellanadores canulados, que eliminan tejidos liberados al barrenar y garantizan una más congruente y estable penetración y anclaje del tornillo, a las corticales y la esponjosa.41
Metalurgia
Junto con las innovaciones y las modificaciones que se desarrollaban en la técnica de osteosíntesis para el desarrollo de la compresión como proceder de elección, surgían los criterios, fundamentos y necesidades del desarrollo metalúrgico en la confección de los implantes, reconociendo el hecho de que los biomateriales se sintetizan y elaboran específicamente para cada sistema o aparato médico, junto con un adecuado diseño biomecánico y geométrico y con un método de procesamiento que permita su reproductividad y fiabilidad en toda la cadena de producción. Habíamos señalado cómo en la Primera Generación la metalurgia avanzó del uso de metales ferrosos a aleaciones de distintos metales, quedando como el de mayor aceptación orgánica y maleabilidad en la confección de implantes, el Acero Inoxidable 316LVM, fraguado al frio, composición metálica en base a: Fe,Cr,N,Mo,C.
Más tarde, en la década de los 40 y 50 del siglo pasado, adquirieron valor de uso, durante varios años las aleaciones de cromo, cobalto, molibdeno origen de la variante llamada vitalio.
En 1951, Leventhal usó por primera vez el titanio (Ti), asegurando que era tan tolerable como el vitalio y tan resistente como el acero inoxidable, su principal aleación ---Ti6A14V, siendo sus componentes: el aluminio (5,5 al 6,5 %) y el vanadio (3,5 al 4,5 %,)
El titanio, después de haber sido usado en la Segunda Guerra en especial en la aviación, se incorporó a la confección de implantes médicos en la década de los años 60 del siglo pasado.
Fue comprobado en esta etapa el principio que las placas y tornillos deben ser de la misma aleación metálica para evitar la electrolisis, producida por potenciales eléctricos y alteraciones del líquido tisular, desencadenante de la osteolisis con fragmentación de los metales y ruptura de la unión placa - tornillos con pérdida de la osteosíntesis y posible infección asociada.42,43
Consolidación
La compresión después de la reducción anatómica, rígida (absoluta) de las corticales y esponjosa entre ambos fragmentos mayores del foco fracturarlo, produce el tipo de consolidación a la que Danis y Müller llamaron “per priman o soldadura autógena”, debido a no hacerse visible las imágenes del callo en formación, en el esponjoso centro medular, y poca participación de la cortical y del tejido periostal.44
Por ello, surgía la necesidad de la compresión, que garantice la no existencia de espacio vacío en el contacto de los extremos del foco de fractura en el espesor del canal medular. El callo primario se produce al avanzar del fragmento proximal hacia el distal, masas tisulares que atraviesan el área de contacto de ambos extremos, sin interrupciones, las llamadas “Osteonas”, es decir, masas formadas por tejido osteoide (de osificación), que avanzan precedidas de la acción de un frente de osteoclastos, que perforan y atraviesan el espacio inter-fragmentario comprimido, no mayor de 0,5 mm. Este proceso requiere de mayor tiempo de estabilización y protección de la osteosíntesis, antes de permitir movilidad y carga de peso del miembro afecto.
Su imagen radiográfica se diferencia del callo ósteo-perióstico clásico, por el enlentecimiento en la aparición en las imágenes de Rx, de los procesos de calcificación y osificación, así como la disminución de la formación del callo periférico de tejido periostal en el área de fractura.45
Existen criterios muy bien formulados por aquellos que contraindican la compresión y su mecanismo de consolidación, basándose en los trastornos circulatorios que ocurren en la vecindad del foco de fractura. Está demostrado que la colocación a presión de la placa sobre la superficie ósea para mantener la compresión provoca necrosis en la cortical de contacto, por lo que es necesario que se produzca la reparación del tejido óseo necrosado y el restablecimiento de una nueva circulación para la restitución de una nueva estructura ósea a ese nivel, mecanismo llamado en inglés (Creeping Substitution), es decir, sustitución del hueso necrosado por la neoformación de tejido óseo, es esta una de las causales de tener que prolongar el tiempo de estabilización para lograr la consolidación. Además, se señala que la acción del implante en estas condiciones induce el fenómeno de Stress Shielding, es decir, provocar la disminución de la absorción de microesfuerzos en el foco de fractura, que dinamicen y fortalezcan el callo en formación y su resistencia. Este fenómeno se manifiesta incluso después de retirada la placa, con la consiguiente refractura, ya sea espontánea o producida por esfuerzos mínimos.
Tercera Generación de la osteosíntesis con placa y tornillos de huesos largos
Llamada funcional -biológica -con cerrojo
El punto de partida del análisis de esta Generación no se vincula con la influencia que pueden ejercer determinados acontecimientos o conflictos sociales, sino con la sumatoria de las innovaciones y modificaciones de carácter científico ocurridas en las dos últimas décadas del siglo XX y su desarrollo en el momento actual. Parte importante del análisis, desde el punto de vista de acontecimientos científicos, se debe a haberse logrado la unificación de criterios entre cirujanos ortopédicos, especialistas en biomecánica e ingenieros en metalurgia, junto con el soporte económico de determinadas asociaciones y empresas productoras de implantes, y el desarrollo del nuevo instrumental necesario al desarrollo de los procedimientos quirúrgicos y los cambios conceptuales obtenidos con sus resultados.
Significación especial tuvieron las innovaciones y adaptaciones relacionadas con las reducciones funcionales no compresivas a cielo cerrado, las vías de acceso biológicas por medio de micro-incisiones, para la protección de las partes blandas, el mantenimiento de la irrigación sanguínea de las mismas. La combinación de ambos procederes dio nombre a los sistemas de tratamiento conocidos como. Less Invasive Stabilization System (LISS) y el Minimal Invasive Plate Osteosynthesis (MIPO).
En la Actualidad se le han asociado:
Principios que rigen la tercera generación de osteosíntesis
Reducción Cerrada; Funcional; No Compresiva
Tratamiento Biológico de las partes blandas, para evitar dañarlas, conservación del periostio y el desarrollo del Mínimo-Acceso
Incorporación del sistema de “Cerrojo”, también llamado bloqueo hueso-placa-tornillo, para mayor estabilidad de implante
Iniciar de forma precoz la movilidad y la carga de peso
1. Reducción de la fractura
Ha sufrido cambios fundamentales al ser cerrada y no compresiva, conserva el afrontamiento por contacto, con alineamiento entre los fragmentos mayores, sin rotación del fragmento distal, evita la presencia de angulación y el colapso o acortamiento interfragmentario. La reducción obtenida debe ser controlada por imagen radiográfica y mantenida durante todo el acto operatorio, lo que puede hacerse mediante Montaje de Fijación Externa Transitoria, con alambres de Kirschner o clavos roscados de Shantz, fijos a las corticales vecinas de ambos extremos fracturarlos, que no deben obstruir el canal medular ni interferir con el campo operatorio. Se mantendrán unidos mediante un montaje de Fijación Externa con clamps portadores de clavos y barras lineales. En caso de fracturas conminutas o en presencia de gruesos fragmentos libres, se tratará de reducirlos y acoplarlos al foco para que participen en la consolidación.
A este tipo de reducción se le llama funcional o indirecta, se realiza sin maniobras que requieran esfuerzos que puedan afectar la circulación medular o la cobertura perióstica. Para ello, en los miembros inferiores se recomienda ayudarse con la mesa ortopédica de tracción, diseñada con la característica de que no interfiera con las maniobras de reducción ni con el control de imágenes radiográficas, el paciente estará en supinación bien fijo a la mesa y al soporte pélvico para evitar que se desplace la fractura al manipularla.
Para los miembros superiores en su segmento proximal (Humeral) se recomienda mantener al paciente en posición semi-sentada (en silla de playa), con el área de la fractura a la altura adecuada al cirujano, facilitando las manipulaciones del procedimiento con un ayudante y brindarle acceso al equipo de Rayos X.48
2. Técnica de mínimo acceso de penetración y colocación del implante
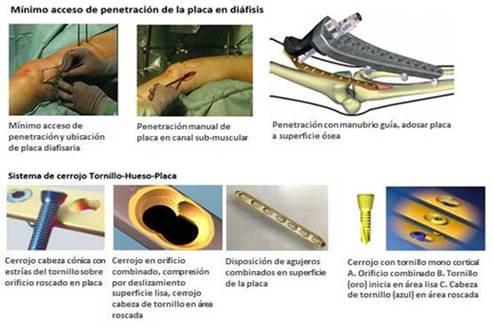
Llamada tratamiento biológico, tiene como fin disminuir la exposición de los tejidos de partes blandas que cubren al hueso desde el pie hasta el periostio, evitando dañar su estructura y su irrigación, durante la penetración del implante, su avance en el espesor de los tejidos, hasta la fijación de la placa y tornillos, en la superficie ósea de ambos fragmentos de la fractura.
Mediante una pequeña incisión de piel longitudinal al eje del miembro a distancia de la fractura, según su desplazamiento y el estado de la piel, la cual en su extremo metafisario, puede prolongarse en forma de palo de Golf para poder penetrar placas contorneadas por uno de sus extremos. En el fémur, la incisión se realiza en la superficie lateral del cóndilo externo en dirección a la diáfisis, en la tibia puede realizarse a ambos lados de la meseta tibial, en el humero a nivel del cuello quirúrgico o en espacio delto-pectoral.
Separar sin tensión los tejidos hasta el plano submuscular, donde se confeccionará una especie de bolsa sobre la superficie del periostio por disección roma, en la cual se introduce la placa a presión manual o con la ayuda de un decolador, de forma que su extremo se vaya deslizando en dirección al fragmento opuesto rebasando el foco de fractura, la placa será contorneada previamente y adosada a la superficie del hueso sin separar el periostio.
Para facilitar este paso quirúrgico, se dispone de un aditamento llamado manubrio guía de penetración de la placa manipulable por el cirujano, el manubrio acarrea el implante para labrar el túnel sub-muscular, hasta su ubicación final. El manubrio guía tiene labrado en su superficie externa un sistema de orificios coincidentes con los de las placas, al atravesar ambos, quedaran implantados los tornillos acanalados, sean mono o bicorticales.(Fig. 3)
Método de fijación de los tornillos con el uso de la guía
Primero insertar el alambre Kirschner atravesando piel y el orificio externo del manubrio guía, localizar con la punta el orificio correspondiente al de la placa, quedando fijo en las corticales bajo visión radiográfica. Microincisión de piel vecina al alambre, separación para insertar la cánula o camiseta y así proteger las partes blanda. Utilizando la función de guía que ejerce el alambre, perforar con barreno canalado y regular las superficies del roscado con la tarraja, terminar fijando el tornillo en una o en ambas corticales. De no disponer del manubrio guía, los pasos serán iguales, excepto que la ubicación del Kirschner guía será más trabajoso y requerirá de mayor pericia.49,50
Recomendaciones para garantizar la estabilidad
Centrar la placa a ambos lados del foco de fractura, en la mitad medial de la superficie de la cara lateral del hueso según Ley del Principio de longitud de la placa, controlando la posición por imagen en todos los planos, de esta forma se evitará que los tornillos se exterioricen de manera extra cortical y penetren en las partes blandas vecinas y se pierda la estabilidad de la osteosíntesis.
Precisar el orden en la fijación de los tornillos, algunos recomiendan usar alambres en los orificios extremos para mantener estable la placa de manera provisional.
En fracturas con espacio interfragmentario mayor de 6 mm, los tornillos se acercan al foco y si es menor de 2 mm se alejan.
En fracturas conminutas o con fragmentos libres interpuestos, la longitud total de la placa será 3 veces mayor que la medida del espacio entre los fragmentos mayores.
En cuanto a la cantidad de tornillos que deben ser colocados se recomienda que sean. Un mínimo tres o cuatro, a cada lado del foco.51,52
Tipos de tornillos que se usan en la fijación del implante
Monocorticales: Indicados para hueso de estructura normal, excepto en fracturas expuestas, con alto grado de rotación, oblicuas de trazo alargado y en espiroideas. Son autotaladrantes y autoroscantes. Están contraindicados en hueso osteoporótico.
Bicorticales: Indicados en hueso normal y osteoporótico, en diáfisis y metáfisis, requieren de barrenado y de tarrajas para regularizar sus paredes, Atención pueden hundirse en la esponjosa metafisaria debido al esfuerzo de presión durante el roscado de penetración.53
3. Sistema de cerrojo, tornillo-placa-hueso
Constituye la tercera de las innovaciones tecnológicas que caracterizan a la Tercera Generación. Los sistemas de cerrojo o bloqueo de los implantes tuvieron su origen en la osteosíntesis por clavos intramedulares con significativo valor en la estabilidad de los clavos para evitar la rotación externa y el colapso o acortamiento del miembro al penetrarse ambos fragmentos, como en un telescopio, ambas complicaciones son producidas por deficiencias en la estabilidad axial de la osteosíntesis y la carga de peso.54
Ha sido llamada fijación interna ósea por su acción de atraer el hueso hacia la placa, sosteniéndola sin compresión sobre su superficie de contacto, conservando el periostio, con lo que dicho tejido participa integro en la formación del callo óseo.
Este mecanismo de estabilidad y montaje coincide con la osteosíntesis llamada extrafocal del sistema de fijación externa ósea clásica, en razón de que la unión se realiza en la zona de bloqueo, sin que la placa presione sobre el hueso más allá de en una mínima zona de contacto, lo que provoca una osteosíntesis flexible, que tiene capacidad de estimular por dinamización en la formación el callo óseo, con poco daño a la irrigación sanguínea y así evita su necrosis. Además, permite una penetración e implante indirecto (Biológica), ya que disminuye el trauma quirúrgico a los tejidos vecinos y al hueso.
De acuerdo con AO/ASIF, el problema principal de las placas anteriormente usadas, incluyendo las dinámico compresivas, radicaba en que no se realizaba cerrojo o bloqueo en la osteosíntesis, por lo que la presión en el área de contacto dañaba el periostio y al hueso, al aumentar la fricción entre ambas superficies, lo cual provoca necrosis de la cortical con una evolución tortuosa de la consolidación (Woven Bone), como fue mencionado.55,56
Es por ello que se desarrolla el Sistema de Cerrojo en la unión, tornillo-placa-hueso, formado por dos variantes de aplicación:
Placa de bloqueo por estabilidad vertical de los tornillos: Indicadas en las osteosíntesis diafisarias en los métodos LISS y MIPO, ya mencionadas. La placa LISS fue la primera que se presentó en la práctica quirúrgica; en sus inicios, se realizaba por reducción abierta de la fractura y usando tornillos verticales de tipo Standard, rápidamente se adaptó al sistema de reducción cerrada y la penetración e implante por acceso mínimo, a lo que se adjuntó el cerrojo o bloqueo con tornillos verticales, lo que reduce el área de acción de las fuerzas al sitio del cerrojo y provoca distribución de la carga a todo lo largo de la placa.53
Placas de bloqueo por Estabilidad Angular de los Tornillos: Indicadas para fracturas metafisoepifisarias, como las placas Philos de las primeras utilizadas para osteosíntesis de cuello de húmero, las que en su extremo proximal de penetración subcondral tiene forma cuadrilátera ensanchado, presenta orificios con roscas labradas en su espesor de hasta 15 grados de inclinación, para el cerrojo angular divergente de los tornillos en el espesor la esponjosa.57,58(Fig. 4)
Ventajas del Cerrojo o Bloqueo
Está demostrado que la estabilidad del implante, y por ende de la osteosíntesis, depende de la fijación de la placa, de la cantidad de tornillos que se usen, que al aplicar el sistema de bloqueo o cerrojo no se necesita una reducción exacta ni compresiva de la fractura, con lo que se reducen los daños circulatorios al hueso, así como a la superficie del cartílago articular. Esto garantiza la unificación de esfuerzos de la carga de trabajo y de los movimientos intempestivos en el área de contacto placa-tornillo-hueso, y que se distribuyan a lo largo de toda la placa.
Desventajas del Cerrojo o Bloqueo
La curva de aprendizaje resulta complicada, necesita de habilidad quirúrgica y de adaptación a la técnica.
La reducción de la fractura y la compresión del foco deben hacerse antes y garantizar su mantenimiento, ya que no será posible modificarla después de haberse realizado el cerrojo.
El implante de tornillos para osteosíntesis combinadas siempre será antes del cerrojo.
En la penetración de tornillos verticales no se puede inclinarlos, ya que puede crearse una impactación del roscado que impida realizar el cerrojo.
Al finalizar el roscado, las últimas vueltas del tornillo, deben realizarse con el atornillador manual, llamado destornillador hexagonal dinamométrico, el cual cuando la rosca ha llegado al máximo, emite un chasquido como de rebote, momento en que debe detenerse el procedimiento, ya que se puede provocar atascamiento de la estría, que impedirá su extracción o necesitará la ruptura de la cabeza del tornillo.
Indicaciones “específicas” para el Sistema de Cerrojo
En hueso osteoporótico.
Fracturas con segmentos metafisarios cortos, lo que permite fijar tornillos en múltiples orificios angulados de la placa con lo que se crea una fijación divergente
Fracturas con dos columnas transversales, fijando solo una.
Como “placa puente” en lesiones conminutas.
Retardos de consolidación y pseudoartrosis.
Fracturas periprotésicas femorales y de rodilla, con fragmentos cortos osteoporóticos, se recomienda combinar el cerrojo, con el adosamiento de la placa por cerclaje con alambres o cables.
Contraindicaciones
Placas de compresión y de cerrojo incorporadas en la Tercera Generación de Osteosíntesis
Analicemos las características de las distintas innovaciones tecnológicas que han surgido en la práctica, como desarrollo de los nuevos principios que caracterizan esta generación y que en la actualidad constituye procederes de elección en esta cirugía.
1. Placas lineales de compresión y bloqueo para osteosíntesis diafisarias
Realizan el cerrojo tornillo -placa -hueso y la compresión en el agujero oval combinado labrado en el espesor de la placa, mediante el deslizamiento de la cabeza cónica con estrías del tornillo sobre la superficie lisa del agujero hasta llegar a unirse a la superficie roscada labrada en su otro extremo para cerrojo por apoyo vertical del tornillo.
Se le conoce por el nombre en inglés Locking Compression Plate, inicia su desarrollo a principios del 2000, al incorporársele a la placa de compresión dinámica (DCP) el sistema de roscado para cerrojo en el agujero oval combinado y desarrollarse el tornillo de bloqueo de cabeza cónica con estrías en su superficie que lo fijara en la superficie roscada de la placa.
Inicialmente, el procedimiento se realizaba a cielo abierto, en su actual aplicación se realiza según la técnica de menos invasión tisular conocida por Less Invasive Stabilization System (LISS) que da nombre a la placa y al sistema, con sus conceptos de reducción cerrada funcional y vía de acceso biológico por pequeñas incisiones y tratamiento protector de las partes blandas y de la irrigación sanguínea. Entre los Principios que rigen su implante, el cirujano debe recordar:
Que la curva de aprendizaje es lenta y minuciosa.
Que la placa no atrae al hueso, por lo que no se puede utilizar para reducir la fractura o sus fragmentos libres.
Que se debe reducir la fractura y ejercer la compresión antes de realizar el cerrojo.
El resto del proceder ha sido descrito.
En el año 2002 la Fundación AO/ASIF, declaro a la placa LCP su implante de selección estándar para la Osteosíntesis Diafisaria de los Huesos largos.62,63
2. La placa lineal de contacto limitado y bloqueo por tornillo mono-cortical vertical PC-Fix Internal Fixator
Introducida en la práctica por Perren en 1995, es una variante de las placas de contacto limitado, iniciadas en la Segunda Generación, que ha sufrido modificaciones en su metodología e indicaciones, para reducir el área de contacto de fricción y la presión entre la placa y el hueso y proteger el periostio. Es de superficie lisa en ambas caras, el orifico del tornillo en su área de contacto directo con el hueso es cilíndrico, no presenta prominencias de apoyo para la penetración del tornillo al realizarse el cerrojo, sino que de manera inmediata y directa se implanta el tornillo en la cortical, dejando libre el canal medular.
El tornillo de cerrojo es monocortical, autoperforante y autoroscante, la cabeza cónica del modelo anterior ha sido sustituida por una de forma redondeada, que aseveran los autores garantiza un mejor roscado con sus estrías en el apoyo vertical, para realizar el cerrojo.
Punta afinada, presenta una hendidura para facilitar su penetración, que permite fijar el tornillo vertical con ángulo de inclinación de hasta 15 grados, para realizar el cierre.
La placa presenta 4 puntos de contacto en toda su extensión, debe ser colocada del lado convexo del eje axial del hueso, siguiendo la Ley del Tirante de Pauwels.
Por el escaso trauma necesario para la osteosíntesis durante la reducción y el procedimiento quirúrgico en general, protege la irrigación sanguínea y la vitalidad del hueso.64,65(Fig. 5)
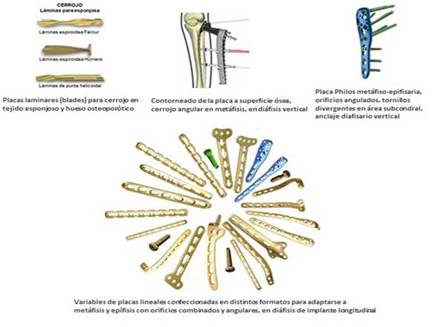
3. Placas lineales de Bloqueo con Apoyo Vertical y Angular, para Fracturas Metafiso-Epifisarias
Dispone de dos segmentos: uno proximal para fijarse en la esponjosa sub-condral y uno distal para estabilizarla en la diáfisis.
La proximal tiene forma cuadrilátera de superficie lisa por ambas caras, dispone de orificios que la atraviesan con roscas labradas en su interior, para fijar tornillos verticales y angulares al realizar el cerrojo. Las placas deberán modelarse sobre el contorno de la metáfisis para evitar prominencias metálicas en sus extremos
Las más usadas son las Placa Philos, en sus modelos: cortas de 90 mm y largas de 114 mm, indicada para fracturas del húmero proximal, con variados fragmentos libres, son confeccionadas en titanio o acero inoxidable.
Con el paciente en posición de silla de playa, reducción manual mantenida por alambres Kirschner, incisión pequeña deltopectoral vertical, penetración en sentido distal y después en sentido proximal siguiendo el espacio submuscular. El extremo superior de la placa debe quedar a 8 mm del troquiter para evitar chocar con el acromion, y el resto de la placa por fuera del tendón del bíceps largo.
Se introduce tornillo de cerrojo de apoyo angular de 3,5 mm de diámetro de dirección oblicua hacia el cuadrante superior de la cabeza y otro a nivel de la unión cabeza-cuello oblicuo hacia el cuadrante inferior, ambos previamente medidos para evitar penetrar en la articulación, se añaden otros tornillos para apoyos divergentes en la esponjosa subcondral central de la cabeza. Para fijar la placa en la diáfisis se mantendrá reducida por medio de una pinza de hueso, los tornillos de cerrojo serán implantados en ángulo fijo verticales, preferible bicorticales autotaladrantes para garantizar el montaje creado.66,67,68
4. Placas lineales diseñadas y confeccionadas con distintos formatos, para osteosíntesis con bloqueo y apoyo en su extremo distal, indicadas en lesiones epifiso-metafisarias
Diseñadas como una variante de las placas lineales diafisarias, consistente en el ensanchamiento en sentido transversal en uno de sus extremos, el cual presenta distintas formas: como una letra T o un palo de golf, la cabeza de una serpiente cobra etc. Dispone de orificios circulares labrados en su espesor, cuyo interior es roscado para recibir tornillos de bloqueo verticales o de apoyo angular en la esponjosa sub-condral y adaptarse lateralmente a la epífisis y metáfisis en especial de los cóndilos femorales y la meseta tibial.
El resto de la placa mantendrá su estructura lineal diafisaria, con orificios de tipo oval combinado (para compresión y bloqueo) para tornillos de verticales.
El proceder quirúrgico ha sido descrito.
En fracturas extra-articulares, bajo control radiográfico y después de su reducción, se fijará la placa con tornillos de bloqueo en los orificios divergentes del extremo ensanchado o usando tornillos de esponjosa tipo Lag Screw (tira-fondos).
En fracturas que involucran la superficie articular, el proceder se realizará en dos tiempos. Primer tiempo: artrotomía para reducción de la fractura, sin irregularidades en su superficie hialina, realizar la osteosíntesis de los fragmentos epifisarios con tornillos de esponjosa interpresores.
Segundo tiempo: con la incorporación y fijación de la placa adosada lateralmente, se reduce el complejo de la osteosíntesis epifisaria con el segmento metafisario de la fractura.
El segmento proximal diafisario será fijado por tornillos de bloqueo en los orificios combinados para compresión y cerrojo de la placa.
Esta innovación sustituye el antiguo clavo-placa con penetración transversal del clavo a golpe de martillo y fijación proximal de la placa en la cara lateral externa del hueso.69,70
5. Placa lineal para lesiones del extremo proximal del fémur, indicada en fracturas intertrocantereas y osteotomías correctoras
Toma los conceptos de la placa de bloqueo y compresión, de la ya mencionada Locking Compresion Plate (LCP), confeccionada previamente para el lado derecho e izquierdo. Presenta tres orificios para cerrojo en la cara lateral de su extremo superior proximal, en línea recta en sentido vertical, con roscados a 95-120-135 grados en dirección oblicua a la cabeza femoral, para realizar fijación trocánter-cuello de fémur del implante realizando el bloqueo por tornillos de 7,3 mm de grosor los dos primeros, el tornillo distal con mayor angulación será de 5 mm de diámetro.
El primer tornillo penetra oblicuo en dirección al cuadrante inferior de la cabeza el segundo en el orificio de línea media del cuello, y el inferior oblicuo en dirección a la base del trocánter menor. Fijación del segmento distal o diafisario se mantendrá el control de la reducción y del ángulo cérvico-diafisario del fémur en su valgo habitual, para ello se adosará la placa a la diáfisis mediante una fuerte pinza de hueso alineándola en sentido longitudinal y controlando qué no exista rotación, bajo control radiográfico su fijación se realiza con tornillos bicorticales de 4,5 mm a través de los orificios combinados de compresión-bloqueo, labrados en su espesor, se colocaran tantos como sean necesarios.71,72
6. Placa Lineal de ángulo ajustable, para fracturas inestables del Extremo Distal del Radio
Innovación presentada por la firma Medartis con el nombre de APTUS- WRIST, Tri Lock, con diseños variables, para ser implantadas en las caras volar del extremo distal del radio en fracturas metafisarias desplazadas, ya sean con compromiso articular o no, y en osteotomías correctoras de deformidades angulatorias de la muñeca.
Son de fino grosor, aplanadas, confeccionadas en titanio puro (ASTM F67), con diseños que adoptan múltiples formas de acuerdo a la superficie de apoyo, pueden semejar figuras de paletas con orificios en su porción diafisaria longitudinal o en forma de U invertidas con orificios en ambas ramas verticales para fijación con tornillos de cerrojo verticales con centraje de la placa, y otros como la letra T, la rama horizontal para fijarse en la epífisis y la horizontal en metáfisis, otras uniendo dos letras U con conexiones laterales.(Fig. 6)
La reducción de la fractura se realiza a cielo abierto usando instrumental que permita manipulaciones de mínimo-acceso La placa seleccionada se contornea de acuerdo a la superficie donde vaya a fijarse y se mantiene transitoriamente por cerclaje con alambre. Los tornillos de fijación de bloqueo son de 2,5 mm de diámetro, con diseño de doble estrías para fijarse en ambas corticales, su cabeza es cónica.
Para realizar el bloqueo, los tornillos, se penetran en los orificios circulares roscados de la placa de ángulo fijo y ajustable hasta 15° de inclinación.
El concepto de Tri-Lock con el que se nomina esta placa está basado en:
Estabilidad de la unión de la cabeza cónica del tornillo en el espesor del orificio roscado combinado
El ángulo variable de 15° en todas las direcciones de los orificios que permite apoyo del tornillo de gran rigidez
La ajustabilidad precisa de todos los componentes a nivel de su área de bloqueo.73,74
7. Placas ajustables para alargamientos y acortamientos intraoperatorios de fracturas u osteotomías correctoras de deformidades de los miembros
Innovación basada en la aplicación de los conceptos de la Tercera Generación de la Osteosíntesis la que aporta una nueva indicación al sistema.
Ha sido desarrollada en el Departamento de Ortopedia y Traumatología de la Universidad de Ankara, Turquía, publicada en 2020.
Llamada Adjustable Bone Plate con indicaciones en alargamiento y acortamiento interno de hueso para el tratamiento de fracturas diafisarias y en osteotomías correctoras, basado en una placa lineal confeccionada en titanio.
El implante está dividido en dos segmentos para su montaje y acción.
Segmento A: área llamada Estática, será situado en el fragmento proximal de la fractura u osteotomía, dispone de tres orificios en línea recta a través de los cuales se fija en la cortical de contacto ósea con tornillos bicorticales de 3,5 a 4,5 mm de grosor.
Segmento B: área llamada Dinámica se situará en el fragmento distal, dispone de tres orificios para fijar la placa a la cortical correspondiente mediante tornillos de cerrojo de ángulo vertical, lleva en su espesor un dispositivo de movilidad longitudinal llamado mecanismo de piñón roscado el que movido por paso de rosca provoca la separación o el acercamiento de ambos segmentos del foco.
El mecanismo de piñón al aplicársele movimientos rotatorios en dirección a un punto marcado en la placa como D, produce alargamiento por distracción y cuando se haga en dirección al punto marcado como C, causará compresión del foco.
Todo el procedimiento debe ser planificado según la indicación, se realiza en el mismo acto operatorio de manera progresiva, controlando el desplazamiento por imagenología, así como el estudio flujométrico necesario para evaluar la irrigación sanguínea.
Los autores señalan alargamientos del orden de 3,5 a 4 cm. Una vez estabilizado el alargamiento, el vacío creado en la distracción debe ser rellenado con injerto óseo y completar la fijación de los tornillos.
Las indicaciones abarcan alargamientos cortos en las extremidades superiores y en pacientes pediátricos, la compresión la indica cómo proceder, de elección en fracturas mal consolidadas y defectos de consolidación.
El desarrollo de este nuevo y promisorio proceder y su generalización será evaluado en años subsiguientes.75
8. Innovación para el incremento de la estabilidad del bloqueo en áreas metafiso-epifisaria y hueso osteoporótico
Implante conocido como Spiral Blade Plates: son laminas metálicas de forma helicoidal como las hélices de los aviones a motor, enterizas, sin estrías de roscado, las que al implantarse en la esponjosa sustituyen a los tornillos de apoyo tanto angular como vertical e incrementan la superficie de carga de peso 75 % más que el roscado, a su vez, no necesitan de barrenado para su penetración e implante.
Mediante una microincisión, se introduce un alambre Kirschner que sirva de guía a la lámina (Blade) para atravesar la cortical de penetración, localizar el orificio correspondiente de la placa de osteosíntesis, el tejido esponjoso y la cortical opuesta a golpe de martillo.
Una vez implantada, se rota manualmente hasta 90 grados mediante su manubrio guía, lo cual logra mayor rigidez del bloqueo y distribución uniforme de los esfuerzos a que está sometida la osteosíntesis en este tipo de hueso.
Su uso se inició en el bloqueo de clavos intramedulares, ya que al fijarse en sentido perpendicular al eje del hueso presenta una gran resistencia a la torsión o rotación interfragmentaria y la angulación.76,77
9. Innovación de futuro previsible la placa bifásica de osteosíntesis metafiso -epifisaria
La firma AO dio a conocer en el 2018 el inicio del trabajo en sus laboratorios de Davos en Suiza y Queensland en Australia, del desarrollo de su nueva placa a la que llama bifásica, indicada para las fracturas de los cóndilos y extremo distal de fémur y en el platillo y extremo proximal de la tibia.
Con ella trata de responder el dilema de si las placas actuales son muy rígidas o muy flexibles en relación a los movimientos no-óptimos al foco de fractura en su consolidación.
Basados en que su carácter bifásico permite movimientos óptimos y así evita la sobrecarga de peso en la movilidad precoz y previene el fallo por fatiga del metal, y a su vez es fácil de implantar.
Señalan que un callo fuerte y robusto se logra mediante su implante, siguiendo los procederes actuales que fueron descritos en la Locking Compression Plate.
La placa fue presentada en la fase de prototipo en animales de experimentación (ovejas) en el Curso Internacional Anual de la AO/2018, donde prometieron tenerla lista para el 2020, pero fue interferida por la pandemia de Covid-19, según señalan en su publicación online referida en la bibliografía.78
Retiro del Cerrojo y extracción de la placa y tornillos
Son varias las indicaciones del procedimiento de retirar una placa de osteosíntesis, por lo que debemos conocer como retirar el sistema de fijación con acerrojado, para no causar daño a las partes blandas ni al área de remodelación del hueso fracturado. Para ello, como paso inicial, será necesario exponer la cabeza de cada tornillo por separado mediante una mínima incisión en la cicatriz del área por donde penetró, separando las partes blandas con resección de los tejidos interpuestos hasta que la cabeza sea liberada y visible.
Para retirar el tornillo, se realiza su desenrosque con el destornillador hexagonal dinamométrico de forma manual o bien con el uso del motor retrogrado de giro invertido (a la izquierda). De producirse resistencia a la extracción, se utilizará el instrumento llamado atornillador de mango de sostén diseñado con un sistema de rosca invertida, con esfuerzo manual, que de fracasar indica la necesidad provocar la ruptura del cuello del tornillo mediante un barreno o motor retrogrado.
Una vez liberada la placa, será extraída del interior de la bolsa submuscular por donde fue introducida, mediante una microincisión coincidente con el inicio de la vía de acceso, haciéndola retroceder por tracción manual mediante una pinza de extracción una vez que todos los tornillos hayan sido liberados. Los fragmentos residuales de los tornillos que queden en el espesor del hueso se retiraran de la manera habitual.79
Metalurgia en la confección de los implantes
En la actualidad, la optimización de los implantes depende en gran parte del biomaterial utilizado en su confección, junto con un adecuado diseño de biomecánica y geométrico, que necesariamente tiene que ir unido a un procesado del material que permita no solo las mejores prestaciones del implante, sino también su reproductividad y fiabilidad. De ahí la importancia que hemos dado a esta variable a lo largo del análisis de las distintas generaciones.
Al igual que la Generación anterior, en la actualidad una gran cantidad de implantes son confeccionados con aleaciones de acero inoxidable con incorporación de cromo, cobalto, molibdeno, 316LVM colado al vacío y templado en frío, para facilitar su manipulación e incrementar su resistencia a la corrosión.
En esta Tercera Generación, se ha incrementado el uso de aleaciones de titanio (Ti6A14V) de mayor biocompatibilidad y resistencia a la corrosión, debido al fenómeno llamado “pasivación del metal” producida por la formación en su superficie de una delgada capa de óxido compacta y adherente que determina una velocidad de corrosión muy baja.
Con el incremento y desarrollo de las cerámicas y su biocompatibilidad, que fuera demostrada en la confección de prótesis internas para artroplastias de cadera y rodilla, surgió la idea de recubrir los implantes para fracturas (en especial las placas) con cerámica bioactivas fosfocálcicas como la hidroxiapatita de calcio, con el ánimo de lograr la osteointegración del implante, pero los resultados no fueron los esperados, por lo que con posterioridad se trabajó en el revestimiento con cerámicas bioinertes, como la alúmina, el circonio y el rutilo, este último brindó esperanzas a un resultado satisfactorio, creó líneas de trabajo que persisten en la actualidad y continúan los trabajos de investigación en busca de un material de que reúna las condiciones requeridas para lograr para las osteosíntesis por implantes que garanticen:
Consolidación
La Tercera Generación se desmarcó de la compresión interfragmentaria al aceptar:
La reducción funcional cerrada por afrontamiento de los extremos óseos manteniendo la alineación sin rotación ni angulación, que permite la acción de micro movimientos estimulantes de la histogénesis del callo en formación.
La dinamización del callo en formación por la carga de peso y la rehabilitación precoz.
El manejo biológico de los tejidos blandos conservando su irrigación.
El mantenimiento del periostio y su participación en la formación del callo óseo.
El control e incremento de la estabilidad por medio del cerrojo placa-tornillo- hueso.
Estos factores provocan la consolidación por tejido membranoso con elementos celulares de: osteoblastos, osteocitos y tejido condral, productores de osificación medular central y periférica por la acción de las células periostales, todo ello garantizado por una adecuada irrigación sanguínea al foco de fractura que estimula la participación del tejido condral.
La estabilidad garantiza el trabajo de los osteocitos en la producción de sustancia osteoide, así como el incremento en la formación de canales de Havers, con lo que se facilita la calcificación y osificación, lo cual permite la precoz movilidad y carga de peso con un callo fuerte y robusto, de buen nivel de visualización imagenológica.83,84,85
Conclusiones
Se realizó una revisión bibliográfica retrospectiva entre los años, de principio del Siglo XX (1907), fecha de definición del concepto de osteosíntesis como proceder quirúrgico de las fracturas hasta las modernas innovaciones tecnológicas de la actualidad.
Analizamos artículos científicos que mostraban los principios y métodos de la Osteosíntesis por placa y tornillos iniciales y las nuevas versiones de su aplicación que se iban incorporando, conjuntamente con la fecha de su puesta en práctica, vinculándola con los momentos de ocurrencia de acontecimientos que permitieran su ubicación histórica.
Las variables seleccionadas para el diseño del análisis fueron: la reducción, las vías de acceso y procedimientos quirúrgicos para la fijación estable, tipos de implantes, la metalurgia del material y la consolidación, seleccionadas por constituir los aspectos fundamentales del procedimiento quirúrgico, desde la indicación hasta el callo óseo curativo.
Los resultados de la investigación demostraron que tanto los momentos históricos como la introducción en la práctica de las variables significativas, se relacionaban para determinar periodos de tiempo con significación nominativa de Generaciones, que permitieran la rápida interpretación del lector de la evolución del proceder. Las llamamos:
Clásica, de principios del Siglo XX al final de la II Guerra Mundial.
Sistema de Compresión, década de la postguerra a los años 90 del pasado siglo, cambios en la técnica y en la histología del callo curativo.
Actual, funcional, biológica, luego del incremento de innovaciones, del desarrollo de la metalurgia, la conservación de la vitalidad de los tejidos y la unión a cerrojo de tornillo-placa-hueso.
Todas las variables estudiadas están vinculadas con alguno de estos momentos, lo que permite al lector, con una ojeada a la información aquí incluida, conocer y aplicar a sus conocimientos a lo aquí incorporado, evaluándolo desde un Prontuario hasta un Libro de Referencia, lo que queda en sus manos.