Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Cubana de Oftalmología
versión impresa ISSN 0864-2176versión On-line ISSN 1561-3070
Rev Cubana Oftalmol v.16 n.2 Ciudad de la Habana jul.-dic. 2003
Hospital Oftalmológico Docente "Ramón Pando Ferrer"
Escleromalacia necrotizante: a propósito de 1 caso
Dra. Ileana Agramonte Centelles,1 Dra. Marta Herrera Soto,1 Dra. Clara Gómez Cabrera1 y Dra. Nereyda Martínez Suárez1
Resumen
La escleromalacia necrotizante es una enfermedad granulomatosa crónica de la esclera, poco frecuente. Se presenta el caso de una paciente femenina, blanca de 63 años de edad con esta afección y se resaltan tanto las manifestaciones oftalmológicas como los procesos asociados donde se destaca la importancia de un diagnóstico precoz para un adecuado tratamiento.
DeCS: ENFERMEDAD GRANULOMATOSA CRONICA/diagnóstico; ENFERMEDAD GRANOLOMATOSA CRONICA/terapia.
La escleritis es una enfermedad granulomatosa crónica de la esclera caracterizada por la destrucción del colágeno, infiltración celular y las alteraciones vasculares, más común en el sexo femenino, entre los 40 y 65 años de edad, con una habilidad aproximada del 50 % de los casos.1,2
La etiología de esta entidad es multifactorial donde se destacan las enfermedades autoinmunes, artritis reumatoidea, LES, poliarteritis nudosa y la colitis ulcerativa; enfermedades metabólicas, la gota, tirotoxicosis, etc; enfermedades infecciosas, toxoplasmosis, sepsis de pseudomonas, aspergilius, estreptococos y estafilicocos; de etiología alérgica, eritema nudoso y otras causas menos frecuentes como posextracción de cataratas, exéresis de pterigion; tumores, linfomas; enfermedades hematológicas: macroglobulinemia de Waldestrom y de causa desconocida.3-5
Basado en el sitio anatómico primario de inflamación y del desarrollo de la enfermedad, la escleritis se clasifica en:1,2
1. Escleritis anterior:
- No necrotizante: difusa o nodular.
- Necrotizante: con o sin inflamación.
2. Escleritis posterior.
La escleritis anterior tiene similar presentación a la episcleritis aunque los síntomas son más intensos. La forma difusa se caracteriza por una inflamación diseminada que afecta un segmento del globo o toda la esclera anterior donde existe distorsión del patrón radial normal de los plexos vasculares. La forma nodular muestra una lesión nodular de color rojo púrpura con un centro amarillento, profundo e inmóvil, único o múltiple, que puede comprometer la visión hasta un 25 % de los casos, de carácter recurrente y muy doloroso.3,4
La escleritis necrotizante sin inflamación se define como una enfermedad crónica asintomática, de comienzo insidioso, cuyos síntomas oculares son escozor y pruritus; los hallazgos oculares consisten fundamentalmente en la aparición de una placa amarillenta en la esclera, cubierta por conjuntiva normal o necrótica acompañada de adelgazamiento extremo de la esclera que permite visualizar el tracto uveal.1-2
La escleritis necrotizante con inflamación es la más grave, se instaura con eritema y dolor gradual localizado; primeramente aparece distorsión u oclusión de los vasos sanguíneos en el área afectada con la aparición de placas avasculares, seguida de necrosis de las áreas que pueden ser aisladas o confluir. Posteriormente aparece adelgazamiento de la esclera, y transparencia donde se visualiza el cuerpo ciliar con compromiso de la agudeza visual en la mayoría de los casos.1,2,6
La escleritis posterior se presenta en pacientes jóvenes, menores de 40 años que pueden tener antecedentes de excleritis anterior, debuta con dolor y pérdida de la visión. Se presenta con edema en los párpados, proptosis y oftalmoplejía; en el fondo de ojo se observa edema del disco óptico, de la mácula, desprendimiento de retina exudativo, engrosamiento y pliegues de coroides, así como engrosamiento escleral y vitritis.1,6,7
Las complicaciones que se describen son las escleroqueratitis superficiales o estromales, queratolísis marginal, uveítis, cataratas, desprendimiento de retina, papiledema, panoftalmitis, glaucoma, edema de la retina y neuropatía óptica.4-6
Presentación clínica
Paciente de 63 años, del sexo femenino de raza blanca que refirió presentar desde hace aproximadamente 8 meses prurito ocular, sensación de cuerpo extraño, fotofobia y dolor espontáneo a la palpación del ojo derecho, acompañado de enrojecimiento, lagrimeo y blefarospasmo, para lo cual recibió tratamiento con antibióticos tópicos y antiinflamatorios orales y no sintió mejoría alguna. Fue ingresada en otros servicios de Oftalmología del país donde le realizaron dos intervenciones quirúrgicas (recubrimiento conjuntival) sin mejoría del cuadro clínico por lo que acudió al Hospital Oftalmológico Docente "Ramón Pando Ferrer".
Antecedentes patológicos personales:
- Artritis reumatoide.
- Operada de tumoración del muslo derecho.
Antecedentes patológicos familiares:
- No refiere.
Examen oftalmológico, datos de interés:
- Agudeza visual (·OD: 0,1 NMCC y OI: Cuenta dedos a 2 metros).
Presión intraocular:
- 16 mm Hg (Schiötz) en ambos ojos (AO).
Biomicroscopia:
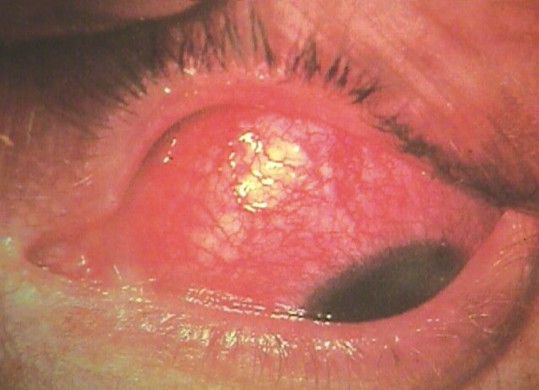
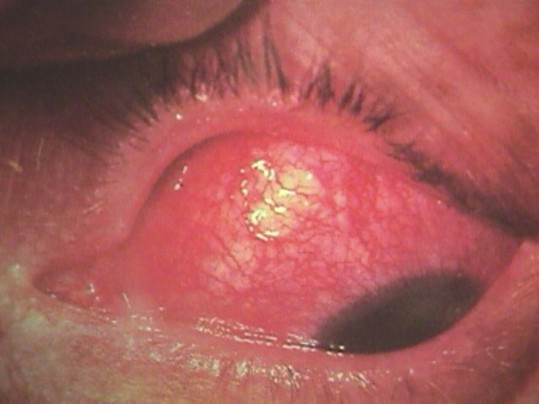
- OD: hiperemia cilioconjuntival moderada, córnea transparente, cámara anterior de profundidad normal, acuoso transparente, pupila central, no sinequias, opacidad del cristalino, lesiones de pérdida de continuidad escleral de aproximadamente 3,5 mm y 2,5 mm de diámetro, situadas a 1,5 mm del limbo corneal en hora 12 y 2 respectivamente, de color violáceo, bordes bien limitados, rodeados de tejido escleral sano y cubiertos de conjuntiva de aspecto normal.
- OI: hiperemia conjuntival discreta, córnea transparente, cámara anterior de profundidad normal, pupila central e iris de aspecto normal con opacidad del cristalino.
Medios:
- AO: opacidad del cristalino.
Fondo de ojo:
- AO: estrechez vascular generalizada.
Transiluminación:
- OD: se observa el paso de la luz a través de las áreas afectadas de la esclera.
Ultrasonido ocular:
- OD: cámara anterior de profundidad normal, iris engrosado, opacidad del cristalino a predominio de cápsula posterior y polo anterior, desprendimiento posterior del vítreo, opacidades vítreas de aspecto inflamatorio, retina aplicada, engrosamiento importante de la pared posterior del globo ocular, defecto de homogeneidad de la pared ocular en 360º, especialmente en las zonas inferiores y superiores donde impresiona que existe pérdida de sustancia.
- OI: opacidad de la cápsula posterior del cristalino; pared del globo ocular de grosor normal, pero con infiltración de los tejidos periorbitarios, desprendimiento posterior del vítreo con opacidades difusas de baja reflectividad.
Tomografía axial computadorizada (TAC):
- OD: engrosamiento de la pared posterior de la esclera.
En el examen físico general de la paciente, a nivel del sistema osteomioarticular, se constatan dedos de ráfaga en ambas manos y aumento de volumen de las articulaciones metacarpofalágicas. El resto del examen físico es negativo.
Diagnóstico definitivo
Escleritis anterior necrotizante sin inflamación (escleromalacia necrotizante) en el ojo derecho.
Se le aplicó como tratamiento esteroides tópicos, prednisolona una gota cada 6 horas y sistémicos, prednisona, 100 mg diarios a disminuir 20 mg cada 7 días, combinado con antibiótico sistémico, gentamicina, 2 g diarios y tobramicina (local) 1 gota cada 3 horas en AO como se presenta en las figuras 1, 2 y 3.
Figura 1.
Figura 2.
Figura 3.
Comentarios
Son pocos los casos de escleritis anterior necrotizante sin inflamación (escleromalacia necrotizante) reportados en la literatura.1
Para realizar su diagnóstico se deben tener en cuenta los antecedentes patológicos personales donde son más frecuentes las enfermedades autoinmunes, además del cuadro clínico.1,2,5
Los estudios de laboratorio están en dependencia del examen clínico por lo que es necesario un minucioso reconocimiento del paciente, no obstante, se debe realizar hemograma con diferencial, eritrosedimentación, anticuerpos antinuclerares, anticuerpos anti-DNA, factor reumatoideo, dosificación de inmunocomplejos circulantes, urea, ácido úrico, serología, IH, creatinina, proteína C reactiva, survey óseo, ultrasonido ocular y TAC.1,2
El diagnóstico diferencial se debe hacer con las episcleritis, cuerpos extraños esclerales, perforación escleral espontánea, placas hialinas seniles, abcesos esclerales, ectasia, estafiloma uveal y melanomas.3,8-10
El tratamiento local consiste en utilizar esteriodes tópicos e inmunosupresores (ciclosporina A) que pueden mejorar el cuadro ocasionalmente. La vía subconjuntival no es aconsejable por el peligro inminente de perforación.1-3,11,12
El tratamiento sistémico aplicado a estos casos consiste en dosis altas de esteroides, entre 80 y 120 mg diarios, agentes inmunosupresores ya sean de manera aislada o combinados, por ejemplo: metilprednisolona Ev (500-1000 mg) y ciclofosfamida (500 mg) EC. En algunos casos, ante la presencia del adelgazamiento escleral extremo, pueden realizarse injertos de esclera, fascia lata, periostio o queratoplastia si existen úlceras corneales perforadas.11,12
Summary
Schleritis necroticans is a chronic rare granulomatous disease of the sclera. The case of a 63-year-old female patient with this affection is presented. The ophthalmological manifestations as well as the associated processes are stressed, and it is underlined the importance of an early diagnosis for an adequate treatment.
Subject headings: GRANULOMATOUS DISEASE, CHRONIC/diagnostic; GRANULOMATOUS DISEASE, CHRONIC/theraphy.
Referencias bibliográficas
1. Grand GM. Basic and clinical science course. San Francisco: American Academy of Ophthalmology;1999-2000.
2. Kanski JJ. Clinical Ophthalmology. 4ed. Boston: Butterewort Heineman;1999.p.152-54.
3. Vaughan D. Ogtalmología general. 8ed. México, DF:El Manual Moderno;1987.
4. Duke ES. Enfermedades de los ojos. Enfermedades de la esclerótica. México, DF: Interamericana;1985.p.196-8.
5. Alsagoff S, Tan DT. Necrotising scleritis after bare sclera exision of pterygium. Br Ophthalmol 1000;84(9):1050-2.
6. Sainz de la Maza Serra M, Escobar Barranco JL, Foster CS. Característica de la escleritis en mayores de 60 años. Arch Soc Esp Oftalmol 1997;76(7):125-30.
7. Sainz de la Maza Serra M, Foster CS, Jabb NS. Scleritis associated uveitis. Ophthalmology 1997;104:58-63.
8. Hunyor AP, Harper CA. Ocular-central nervous system limphoma mimicking posterior scleritis with exudative retinal detachment. Ophthalmology 2000; 107(10):1955-9.
9. Demirei H, Shields CL. Long-term follow up gigant nodular poeterir scleritis simulating choroidal malanoma. Philadelphia: Thomas Jefferson University;1998.
10. Rosenbaum JT, Becker MD. Theranny of the anecdote: Waldestron`s macroglobulinemia. Porland: Casey eye Institute;1998.
11. Shimura M, Yasuda K. Effective treatment with topical cyclosporin A of a patient with Cogan syndrome. Tokyo: Tohoku university;2001.
12. Jabs DA, Mudun A. Episcleritis and escleritis: clinical features and treatment results. Baltimore,2000.
Recibido: 4 de abril de 2002. Aprobado: 26 de noviembre de 2003.
Dra. Ileana Agramonte Centelles. Hospital Oftalmológico Docente "Ramón Pando Ferrer".Calle 76 no. 3104 esquina a Ave 31, Marianao, Ciudad de La Habana, Cuba.