My SciELO
Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
MEDISAN
On-line version ISSN 1029-3019
MEDISAN vol.17 no.11 Santiago de Cuba Nov. 2013
ARTÍCULO ORIGINAL
Manifestaciones bucales del liquen plano
Oral manifestations of the lichen planus
MsC. Maricel Márquez Filiu, I MsC. Gladys Aída Estrada Pereira, II MsC. Eugenia González Heredia, II Msc. Liudmila Teresa Medina Montoya III y MsC. Ana Lucía Jaca Portuondo IV
I Universidad de Ciencias Médicas, Facultad de Estomatología, Santiago de Cuba, Cuba.
II Hospital Provincial Docente Clinicoquirúrgico "Saturnino Lora Torres", Santiago de Cuba, Cuba.
III Policlínico Universitario "Alberto Fernández Montes de Oca", San Luis, Santiago de Cuba, Cuba.
IV Hospital General Docente "Juan Bruno Zayas Alfonso", Santiago de Cuba, Cuba.
RESUMEN
Se efectuó un estudio descriptivo y transversal de 102 pacientes con liquen plano bucal, atendidos en la consulta estomatológica del Policlínico de Especialidades del Hospital Provincial Docente Clinicoquirúrgico "Saturnino Lora Torres" de Santiago de Cuba, a fin de evaluar las alteraciones celulares epiteliales, así como relacionarlas con el diagnóstico y las formas clínicas de dicha enfermedad. A los afectados se les realizó biopsia para obtener las muestras de tejido lesionado, las cuales fueron fijadas y procesadas con la técnica de inclusión en parafina. Esta afección tuvo mayor frecuencia después de la segunda década de la vida y prevaleció en los pacientes de piel blanca. La región topográfica más afectada fue la mucosa de carrillo. Los hallazgos más relevantes en el estudio microscópico correspondieron al infiltrado inflamatorio en banda y la degeneración vacuolizante de la capa basal del epitelio.
Palabras clave: liquen plano, biopsia, infiltrado inflamatorio en banda, degeneración vacuolizante de la capa basal, consulta estomatológica, atención secundaria de salud.
ABSTRACT
A descriptive and cross-sectional study of 102 patients with oral lichen planus, assisted in the stomatological department from the Specialties Polyclinic of "Saturnino Lora Torres" Clinical Surgical Teaching Provincial Hospital in Santiago de Cuba was carried out in order to evaluate the epithelial cellular alterations, as well as to relate them with the diagnosis and the clinical forms of this disease. Biopsies were carried out to those affected to obtain the samples of damaged tissue, which were fixed and processed with the paraffin inclusion technique. This affection had higher frequency after the second decade of life and it prevailed in the white skinned patients. The most affected topographical region was the cheek mucous. The most relevant findings in the microscopic study corresponded to the band-like inflammatory infiltrate and the vacuolizing degeneration of the epithelium basal layer.
Key words: lichen planus, biopsy, band-like inflammatory infiltrate, vacuolizing degeneration of the basal layer, stomatological department, secondary health care.
INTRODUCCIÓN
Según Norman Wrong, la piel es un órgano que permite expresar ira, temor, resentimiento y venganza. Esta característica ha hecho de ella el espejo de muchas emociones, las cuales se manifiestan mediante lesiones en la misma. Una de estas enfermedades es el liquen plano, que aunque su causa es desconocida, se conocen varios factores que la pueden provocar, tales como iatrógénicos (tras la administración de algunos fármacos (antipalúdicos, clorotiazidas, tolbutamida, hipoglicemiantes, fenilbutazona, materiales de restauración odontológicas y otros), genéticos (influencia heredo-familiar), infecciosos (existencia de espiroquetas y cándidas), sistémicos (diabetes mellitus e hipertensión), inmunológicos (se considera al liquen plano una enfermedad de base inmunológica) y numerosas observaciones clínicas han confirmado que se produce en personas sometidas a tensión nerviosa.1,2
En la mucosa bucal existen un grupo de lesiones con una coloración blanca localizada, debido a una alteración de la diferenciación queratínica, en las cuales su desarrollo no se corresponde con trastornos sistémicos como manifestación bucal. La mayoría de estas lesiones tienen una evolución larga y se acompañan de la variación de su aspecto clínico con la consecuente modificación de su cuadro histomorfológico.
Resulta importante señalar que entre las lesiones blanquecinas se encuentra el liquen plano; enfermedad inflamatoria y eruptiva de la piel, pruriginosa, de marcha crónica o subaguda y recurrente, la cual involucra las membranas mucosas, sobre todo la bucal, y afecta de 0,2 a 1 % de la población. Esta afección fue descrita hace más de 100 años; hoy día su tratamiento es un reto para los dermatólogos actuales. En 1869, Erasmus Wilson fue el primero en utilizar el término lichen planus. La primera variante de la enfermedad fue descrita por Kaposi en 1892, quien la denominó lichen ruber pemphigoides, y Wickham describió las estrías blancas en la parte superior de las lesiones. Posteriormente, Darier notificó las características histopatológicas de este cuadro morboso.3 Finalmente, en 1910, Dubrewiht describe las características anatomopatológicas del liquen plano bucal y establece una comparación con el liquen cutáneo; resalta y enfatiza en el intenso infiltrado linfocitario existente en el corion. También, refiere la necesidad de tomar biopsia a estos enfermos con el fin de diagnosticar estas lesiones correctamente y poder descartar otras que pueden ubicarse en la mucosa bucal, además de manifestarse con diferentes formas clínicas.4
Etimológicamente la palabra liquen significa hoja, rama; se refiere a la forma y disposición que las lesiones adoptan tanto en la piel como en las mucosas.3,4
De hecho esta enfermedad afecta la piel y las mucosas, pero aparece con relativa frecuencia en esta última. Las alteraciones bucales pueden presentarse sin compromiso cutáneo.1 Las lesiones de las membranas mucosas son de color blanquecino y persisten durante años después que desaparecen las de la piel.4-6 El odontólogo la diagnostica con frecuencia por mostrar sus primeros síntomas y signos en la mucosa bucal.1
El liquen plano es frecuente en sujetos nerviosos y tensos. Su curso es largo; varía desde meses hasta varios años y sufren períodos de remisión seguidos por exacerbaciones que corresponden a lapsos de malestar emocional, exceso de trabajo, ansiedad, focos infecciosos o alguna forma de tensión psicológica.7,8
La patogenia de esta enfermedad es de naturaleza autoinmune. Se produce una agresión linfocitaria dirigida a las células basales del epitelio de la mucosa bucal. La reacción autoinmune primaria es guiada contra un antígeno desconocido localizado en los gránulos de los queratinocitos del epitelio. Este antígeno es captado por las células de Langerhans, las cuales son transportadas al retículo endoplasmático, que se une a las proteínas del complejo mayor de histocompatibilidad clase II. Posteriormente, los linfocitos se unen a los queratinocitos y ejercen una acción citotóxica. Además, esta afección puede asociarse a otras enfermedades autoinmunes y a la hepatitis c.1,3,4
El liquen plano bucal es un estado preneoplásico, susceptible de sufrir transformación maligna si no es tratado inicialmente; indoloro, aunque puede acompañarse de síntomas subjetivos, entre los cuales figuran: ardor, sensación de quemadura o aspereza, prurito y dolor; se ubica en mucosas de carrillo, lingual, labial, vestibular y encía. Aparecen 6 formas clínicas: reticular, en placa, atrófica, erosiva, papular y ampollosa; pero la lesión bucal más característica es la forma tradicional o en trama, cuyo aspecto es comparable con una red o encaje (signo de Wickham), levemente sobreelevada, suele ser bilateral y simétrica. También puede presentarse en forma de placa, similar a la leucoplasia homogénea de la mucosa yugal, con distribución multifocal5-8 y se sitúa en las superficies epiteliales, con sus bordes bien limitados o poco precisos. En cuanto a su diagnóstico y patogenia existen controversias, puesto que algunos autores establecen que es una leucoplasia que se desarrolla sobre un liquen. Existen factores exógenos como el tabaco que interviene de forma directa en su desarrollo. El liquen eritematoso o erosivo es menos frecuente; se presenta en zonas sometidas a roce, tales como lengua, encía, mucosas yugal y vestibular. En él aparecen zonas erosionadas y ulceradas de poca profundidad con extensión relativa, que producen síntomas como: glosodinia, glosopirosis, disfagia y odinofagia, entre otras. El rasgo microscópico patonogmónico es la degeneración vacuolizante de la capa basal del epitelio y el infiltrado inflamatorio en banda.
Por otra parte, el diagnóstico diferencial se realiza teniendo en cuenta la variación clínica: si es reticular, incluir la candidiasis hipertrófica crónica, las quemaduras químicas, la leucoplasia, la hiperqueratosis, el lupus eritematoso y nevus esponjoso blanco; si el patrón es atrófico o erosivo, se debe diferenciar del pénfigo, el penfigoide benigno mucoso, la eritroplasia o eritroleucoplasia, por lo que resulta necesaria la realización de una biopsia con su correspondiente estudio histopatológico para el diagnóstico definitivo.1,2
El pronóstico del liquen plano es satisfactorio en cuanto a la vida del paciente se refiere. Evoluciona por brotes y cura en un tiempo promedio de 2 a 6 meses, pero existen casos cuya evolución se hace crónica y persiste durante años. Debe recordarse que las lesiones de la mucosa curan más lentamente que las cutáneas.9
Se impone señalar que esta afección es resistente al tratamiento y tiene tendencia a las recidivas. La medicina tópica es eficaz y debe emplearse antes de administrar medicamentos de acción general, pues son beneficiosos los baños calmantes con avena, la aplicación de cremas, lociones o ungüentos de triancinolona a 0,5 %, el clobetazol o betametasona, especialmente con corticoides de uso local (intralesionales y perilesionales).10-12
Por todo lo anterior, los autores de este artículo se propusieron identificar las alteraciones celulares más frecuentes que ocurren en el epitelio para profundizar en el conocimiento de los fenómenos histopatológicos y diagnóstico clínico de los pacientes con esta enfermedad, así como precisar la localización topográfica y los síntomas subjetivos de la misma en el epitelio bucal afectado.
MÉTODOS
Se efectuó un estudio descriptivo y transversal de 102 pacientes con liquen plano bucal, atendidos en la consulta estomatológica del Policlínico de Especialidades del Hospital Provincial Docente Clinicoquirúrgico "Saturnino Lora Torres" de Santiago de Cuba, con vistas a evaluar los resultados de los diagnósticos clínico e histopatológico, obtenidos mediante examen exhaustivo del complejo bucal y la biopsia realizada a los afectados.
Para la recolección de los datos primarios se confeccionó un formulario, en el cual se recogieron todas las variables de interés para la investigación. Además se confeccionó una encuesta que incluía las variables de interés, tales como edad, sexo, raza, localización topográfica, síntomas subjetivos, formas clínicas e informe histopatológico de dicha enfermedad.
Las muestras de tejido se obtuvieron con un ponche de Martín de 5 milímetros y fueron depositadas en un frasco de cristal con formalina a 5 %; luego fueron procesadas con la técnica clásica de inclusión en parafina. Los cortes se colorearon con hematoxilina-eosina. Posteriormente se procedió a observar las láminas en un microscopio de luz convencional para conocer las manifestaciones y el grado de afectación de las células.
RESULTADOS
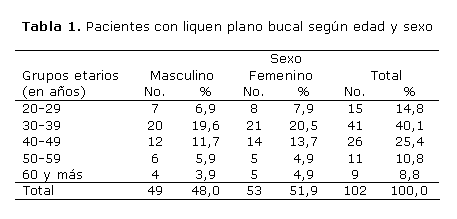
En la casuística predominó el grupo etario de 30-39 años (40,1 %), seguido por el de 40-49 años (25,4 %); sin embargo, no hubo prevalencia de ningún sexo (tabla 1).
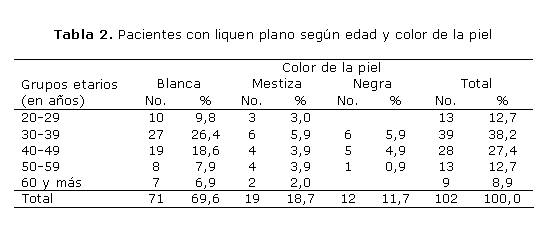
Como se aprecia en la tabla 2, preponderaron los afectados de piel blanca (71 para 69,6 %) y del grupo etario de 30-39 años (39 para 38,2 %), seguido de los de 40-49 años (28 para 27,4 %); sin embargo, no existió significación porcentual en los enfermos con piel mestiza y negra.
En cuanto a la correlación existente entre la localización topográfica y los tipos de formas clínicas del liquen plano bucal se halló que el sitio de mayor prevalencia fue la mucosa de carrillo (57,8 %), seguido de la lengua (22,6 %); mientras que la forma reticular o de trama tuvo una alta incidencia (72 para 70,5 %), pero las formas restantes no tuvieron gran repercusión (tabla 3).
De los afectados, 39,2 % refirieron prurito y ardor en la mucosa bucal. La forma reticular fue la más común con 27,4 %; sin embargo, 21,5 % no presentaron ningún cuadro sintomatológico, mientras que los restantes síntomas mostraron cifras no significativas (tabla 4).
En cuanto a la vinculación entre el tipo de alteraciones hísticas y las formas clínicas de la enfermedad (tabla 5) pudo observarse que lo más sobresaliente en el informe histopatológico fue el incremento del infiltrado inflamatorio en banda y el aumento de la degeneración vacuolizante de la capa basal del epitelio, las cuales estuvieron presentes en las 3 variedades de formas clínicas, donde ambas constituyeron los rasgo microscópicos distintivos en la aparición de esta afección, reflejada en el total de los pacientes a los cuales se les realizó biopsia (100,0 %).
DISCUSIÓN
Los resultados de este estudio son similares a los de otros autores,1,3,4,7 quienes notificaron que esta enfermedad no tiene predilección por sexo; los grupos etarios predominantes fueron el de 30-39 años y el de 40-49 años, por lo cual se consideró que esta entidad alcanza su mayor incidencia en la segunda década de la vida; además, se observa frecuentemente en sujetos nerviosos y tensos, lo cual es cierto, pues la mayoría de los pacientes que integraron el estudio, al interrogatorio refirieron insomnio, carga de trabajo (estrés) por su ocupación (dirigentes), divorcios y otras causas. Asimismo, la alteración clínica más representativa fue la forma tradicional o de trama, con lesiones reticulares o líneas muy finas de color blanco azulado, con un ligero relieve sobre la superficie lisa de la mucosa bucal aparentemente normal, semejante a mallas o estrías, de aspecto comparable con una red o encaje (signo de Wickham), donde la mucosa de carrillo resultó ser el sitio más susceptible en la instalación del liquen plano bucal.
Varios investigadores1,2,4,9,12 coinciden al afirmar que esta enfermedad resulta casi exclusiva de la raza blanca, y tanto la presencia como la severidad de la displasia epitelial son fundamentales para valorar el riesgo de malignización de una lesión de la mucosa superficial; observaciones que concuerdan con este trabajo. Es por ello que es importante darle seguimiento al liquen plano eritematoso o erosivo, puesto que en la bibliografía internacional se ha informado sobre la transformación carcinomatosa de esta lesión.
Este estudio demostró que el cuadro histopatológico característico y primordial que define al liquen plano bucal es la aparición de un infiltrado inflamatorio "en banda" del corion papilar y la degeneración vacuolizante de la capa basal del epitelio, lo cual coincide con lo encontrado por otros estudiosos del tema,2,5,7-9,12 quienes presentaron datos semejantes respecto a las diferentes alteraciones hísticas que pueden aparecer además de las descritas anteriormente: hiperqueratosis o paraqueratosis, acantosis irregular, aumento marcado de la capa granulosa (hipergranulosis), atrofia y displasia.
En esta casuística, todos lo integrantes presentaron liquen plano bucal al examen clínico e histopatológico. Esta afección no tuvo predilección por sexo y la raza blanca fue la de mayor predisposición de padecerla. El sitio de mayor ubicación resultó la mucosa de carrillo. La forma clínica tradicional o en trama tuvo mayor significación y la aparición de un infiltrado inflamatorio en banda, así como la degeneración vacuolizante de la capa basal epitelial fueron los rasgos histopatológicos característicos y primordiales.
REFERENCIAS BIBLIOGRÁFICAS
1. Harris J, Diaz Caballero A, Fortich N. Manejo estoaológico del liquen plano oral atrófico. Revisión de la literatura y presentación de 1 caso. Univ Odontol. 2011; 30(65):105-10.
2. Motta do Canto A, Müller H, Rodrigues de Freitas R, da Silva Santos PS. Oral lichen planus (OLP): clinical and complementary diagnosis. An Bras Dermatol. 2010;85(5):669-75.
3. Matesanz Pérez P, Bascones Martínez A. Liquen plano: revisión de la literatura actual. Av Odontoestomatol. 2009;25(2):99-114.
4. Müller S. Oral manifestations of dermatologic disease: a focus on lichenoid lesions. Head Neck Pathol. 2011;5(1):36-40.
5. Medina ML, Medina MG, Merino LA. Consideraciones actuales sobre la presencia de papilomavirus humano en la cavidad oral. Av Odontoestomatol. 2010 [citado 8 Abr 2012];26(2). Disponible en: http://scielo.isciii.es/scielo.php?script=sciarttex t&pid=S0213-12852010000200002
6. Roopashree MR, Gondhalekar RV, Shashikanth MC, George J, Thippeswamy SH, Shukla A. Pathogenesis of oral lichen planus-a review. J Oral Pathol Med. 2010;39(10):729-37.
7. Persia S, Mihia LL, Budimir J, Situm M, Bulatz V, Krolo I. Oral lesions in patients with lichen planus. Acta Clin Croat. 2008;47(2):91-6.
8. Femiano F, Scully C. Oral lichen planus: clinical and histollogical evaluation in an open trial using a low molecular weight heparinoid (sulodexide). Int J Dermatol. 2006;45(8):986-9.
9. Jaimovich L. Tratamiento del liquen plano oral. Int Rheum Dis. 2009;12:64-9.
10. García Pola Vallejo MJ, García Martín JM. Tratamiento del liquen plano oral: una revisión. Av Odontoestomatol. 2008;24(1):45-53.
11. Pastore L, Fiorella ML, Fiorella R, Lo Muzio L. Multiple masses on the tongue of a patient with generalized mucocutaneous lesions. Plos Med. 2008;5(11):e212.
12. Estrada Pereira GA, Zayas Simón OP, González Heredia E, Acosta Román G, Márquez Filiu M. Aplicación del frío en el liquen plano bucal. MEDISAN. 2008 [citado 8 Abr 2012];12(1). Disponible en:http://www.bvs.sld.cu/ revistas/san/vol12_1_08/san04108.htm
Recibido: 13 de junio de 2013.
Aprobado: 21 de julio del 2013.
Maricel Márquez Filiu. Universidad de Ciencias Médicas, Facultad de Estomatología, avenida de las Américas, entre calles I y E, reparto Sueño, Santiago de Cuba, Cuba. Correo electrónico:mmarquez@medired.scu.sld.cu